doenza infecciosa causada por un virus From Wikipedia, the free encyclopedia
A gripe[1] ou influenza[2], é unha enfermidade infecciosa de aves e mamíferos causada por un tipo de virus de ARN da familia dos Orthomyxoviridae.
| Gripe | |
|---|---|
| Clasificación e recursos externos | |
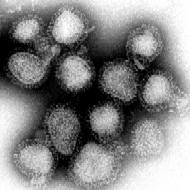
 Partícula viral ou "virión" do virus da gripe. | |
| ICD-10 | J10, J11 |
| ICD-9 | 487 |
| DiseasesDB | 6791 |
| MedlinePlus | 000080 |
| eMedicine | ped/3006 |
| MeSH | D007251 |
Se cre que pode requirir tratamento, por favor, consúltello ao médico. | |
Nos seres humanos afecta ás vías respiratorias, inicialmente pode ser similar a un arrefriado e con frecuencia acompáñase de síntomas xerais como dor de garganta, debilidade, dores musculares (mialxias), dor estomacal, articulares (artralxias) e de cabeza (cefalea), con tose (que xeralmente é seca e sen mucosidade), malestar xeral e algúns signos como poida ser a febre.[3] Nalgúns casos máis graves pode complicarse con pulmonía (pneumonía), que pode resultar mortal, especialmente en nenos pequenos e sobre todo en anciáns. Aínda que se pode confundir co arrefriado común (catarro), a gripe é unha enfermidade máis grave e está causada por un tipo diferente de virus.[4] Tamén pode provocar, máis a miúdo en nenos, náuseas e vómitos,[3] que ao ser síntomas de gastroenterite fai que se denomine gripe estomacal ou abdominal.[5]
A gripe xeralmente transmítese polo ar desde individuos infectados a través de pingas en forma de aerosol cargadas de virus (procedentes de secreción nasal, bronquial ou saliva que conteña algúns deles[6]), que son emitidos coa tose ou cos esbirros ou só ao falar. Tamén é transmisible pola sangue[3] e polas superficies ou obxectos contaminados co virus, que se denominan fomites.
Os virus da gripe resisten máis en ambiente seco e frío. Poden conservar a súa capacidade infectiva durante unha semana á temperatura do corpo humano, durante 30 días a 0 °C e durante moito máis tempo a menores temperaturas.[7][8] Pode ser facilmente inactivado mediante deterxentes ou desinfectantes.[9][10][11]
A gripe distribúese en epidemias estacionais que provocan centos de miles de defuncións, que pasan a ser millóns nos anos de pandemia (epidemia global). Durante o século XX producíronse cinco pandemias de gripe debido á aparición por mutación de diferentes cepas do virus. A miúdo estas novas cepas xurdiron a partir do transvasamento de cepas típicas de animais ao ser humano, no que se denomina salto de especie ou heterocontaxio. Unha variante mortal do virus da gripe aviar denominada H5N1 pasou por ser a principal candidata para a seguinte pandemia de gripe en humanos desde que traspasou a barreira de especie nos anos 1990 e provocou decenas de defuncións en Asia, ata a aparición da neogripe A (H1N1) en 2009. Afortunadamente aquela variante aviar non mutou e non pode transmitirse de persoa a persoa, pois só afectou a humanos desde aves contaxiadas e ese contaxio non é fácil pois require unhas condicións moi especiais.[12]
Nos países desenvolvidos establecéronse campañas de vacinación anual fronte á gripe para as persoas con maior risco de contraer a enfermidade ou que son máis vulnerables ás súas complicacións,[13] así como controis estritos ás aves de curral.[14] A vacina humana habitual é a trivalente, que contén proteínas purificadas e inactivadas das tres cepas que se consideran van ser as máis comúns na seguinte epidemia: dous subtipos do virus A da gripe e un do virus B.[15] Unha vacina elaborada un ano pode non ser eficaz ao seguinte debido ás frecuentes e rápidas mutacións (cambios nos seus antíxenos) que sofre o virus, e á dominancia variable das diferentes cepas.
O tratamento é só sintomático e nos casos graves e hospitalarios é só de mantemento de constantes, pois os fármacos antivirais teñen unha eficacia moi limitada (os máis eficaces son os inhibidores da neuraminidase) e non carecen de toxicidade. Os antibióticos só son útiles se hai infección bacteriana asociada.
O prognóstico é bo con recuperación parcial á semana e total aos quince días, sendo, nas epidemias habituais, os exitus letalis consecuencia da patoloxía ou do deficiente estado inmunitario, previos á infección gripal.
En España a gripe é de declaración obrigatoria, non nominal e non urxente. Todos os venres ha de remitirse ás autoridades sanitarias o número de casos novos atendidos durante a semana. Antes de 2009 nunca se requiría enquisa epidemiolóxica, dada a súa alta morbilidade (cantidade porcentual de afectados) pero esta si debe realizarse hoxe en día nos casos de neogripe A, ata antes da confirmación polo laboratorio.
Gripe (tamén ás veces gripa) procede do francés grippe, á súa vez do alemán de Suíza grupi (acurrucarse). A variedade influenza procede do italiano.
Os síntomas da gripe en humanos foron descritos por Hipócrates hai uns 2.400 anos.[16][17] Desde entón o virus causou, ademais da epidemia anual, numerosas pandemias. Os datos históricos sobre a gripe son difíciles de interpretar porque os síntomas poden ser similares aos doutras enfermidades, como a difteria, a pneumonía, o dengue ou o tifo. Desde 1510 describíronse unhas 31 pandemias. O primeiro rexistro detallado dunha pandemia gripal produciuse en 1850. Comezou en Asia e estendeuse a Europa e a África. As pandemias sucedéronse durante os séculos XVII e XVIII, sendo a de 1830-1833 especialmente virulenta e de gran morbilidade, xa que infectou aproximadamente a unha cuarta parte da poboación exposta.[18]
A pandemia máis letal e coñecida foi a denominada gripe española (virus A, subtipo H1N1), que durou desde 1918 a 1919. Denomínase así porque España era o país que publicaba máis datos sobre o desastre sanitario que estaba ocasionando pois moitos os censuraban con motivo da primeira guerra mundial na cal estaban inmersos. As estimacións máis antigas falaban duns 40 ó 50 millóns de mortos causados por ela,[19] aínda que as aproximacións máis actuais sitúan a cifra entre 50 e 100 millóns de persoas falecidas por aquela gripe en todo o mundo.[20] Esta pandemia foi descrita como o maior holocausto médico da historia, e causou polo menos tantos mortos como a peste negra.[18] Esta gran mortalidade foi debida á gran taxa de infectividade (ata o 50% da poboación exposta) e á gravidade dos síntomas causados pola produción masiva de citoquinas) (tormenta de citoquinas).[19] A isto hai que sumar que os primeiros síntomas, en 1918, foron atribuídos a outras enfermidades como dengue, cólera, ou a febre tifoide. Un observador escribía que "unha das peores complicacións é a hemorraxia das mucosas, especialmente a nasal, a do estómago ou a intestinal. Tamén son frecuentes o sangrado de oídos e as petequias".[20] A maior parte das mortes ocorreron por pneumonía bacteriana, unha infección secundaria provocada pola gripe, pero o virus tamén matou, directamente, a consecuencia das hemorraxias masivas e o edema pulmonar.[21]
A pandemia da gripe española tivo un orixe xeográfico aínda hoxe en día dubidoso e estendeuse por todo o planeta ata o Ártico e as remotas illas do océano Pacífico. A gravidade inesperada da enfermidade produciu a morte de entre o 2 e o 20% de todos os infectados, (fronte á taxa habitual de mortalidade da gripe común, que está en torno ao 0,1%).[20][21] Outra característica diferencial desta pandemia foi que a mortalidade afectou sobre todo a adultos novos, cun 99% das mortes en persoas por baixo dos 65 anos, e máis da metade en adultos entre os 20 e os 40 anos.[22] A gripe común ten as súas maiores taxas de mortalidade, pola contra, nos estratos de poboación máis nova (menores de dous anos) e sobre todo entre os maiores de 70. A mortalidade total real da pandemia de gripe de 1918-1919 non se coñece con certeza pero estímase que en torno ao 2.5% e o 5% da poboación mundial morreu pola súa causa (uns 25 millóns de persoas só nas primeiras 25 semanas). Foi a pandemia máis mortífera da historia da humanidade, superando á da peste negra. Vaia como comparación que o virus do sida causou esa mesma cantidade de mortes nos seus primeiros 25 anos de existencia.[20]
Coa recente dispoñibilidade de mostras de falecidos polo virus da gripe española, cultivos de virus da gripe e as novidosas técnicas de bioloxía molecular conseguiuse clonar o xenoma completo do axente causal da pandemia de 1918. Para iso, utilizouse metodoloxía baseada na xenética reversa para xerar un virus da influenza que contén os oito segmentos xenéticos deste virus. Este logro permite estudar as propiedades asociadas á súa extraordinaria virulencia. En marcado contraste coa influenza humana contemporánea (o virus H1N1), nos ensaios realizados in vitro o virus da pandemia de 1918 tivo a capacidade de replicarse en ausencia de tripsina, o que lle permitiu causar a morte en ratos e embrións de polo, mostrando un fenotipo de alta replicación nas células epiteliales bronquiais. Por outra banda, a expresión coordinada dos 1.918 xenes do virus sen dúbida outorga un fenotipo único de alta virulencia observada con este virus pandémico e que non se observou en ningún outro virus da influenza analizado ata este momento.[23]
As pandemias posteriores de gripe (a gripe asiática (tipo A, subtipo H2N2) e a de 1968 ou gripe de Hong Kong (tipo A, subtipo H3N2) non foron tan devastadoras pero tamén provocaron millóns de defuncións. Nas últimas pandemias, a dispoñibilidade de antibióticos serviu para controlar as infeccións oportunistas e isto axudou a reducir a taxa de mortalidade con respecto o da gripe española do 18. .[21]
| Nome da pandemia | Data | Mortes | Subtipo involucrado | Índice de gravidade da Pandemia |
|---|---|---|---|---|
| Gripe rusa | 1889–1890 | 1 millón | posiblemente H2N2 | ? |
| Gripe española | 1918–1920 | 40 a 100 millones | H1N1 | 5 |
| Gripe asiática | 1957–1958 | 1 a 1.5 millones | H2N2 | 2 |
| Gripe de Hong Kong | 1968–1969 | 0.75 a 1 millones | H3N2 | 2 |
| SARS | 2003-2004 | 774 | ||
| A (H1N1) | 2009-2010 | 730+ | H1N1 | 6 |
A familia de virus Orthomyxoviridae é a causante (etioloxía) da gripe, e foi descrita por primeira vez en porcos por Richard Schope en 1931.[25] Este descubrimento foi seguido en breve polo illamento do virus en humanos por un grupo de investigación dirixido por Patrick Laidlaw e o Medical Research Council do Reino Unido en 1933.[26] Con todo, houbo que esperar ata 1935 para que Wendell Meredith Stanley, Premio Nobel de Química 1946,[27] establecese a verdadeira natureza non celular dos virus.
O primeiro paso significativo cara á prevención da gripe foi o desenvolvemento dunha vacina de virus mortos por Thomas Francis, Jr en 1944. Posteriormente Frank Macfarlane Burnet demostrou que os virus perden virulencia ao ser cultivados en proteína de ovo, posibilitándose así as vacinas de virus inactivados, moito máis eficaces.
A aplicación desta observación permitiu a un grupo de investigadores da Universidade de Míchigan desenvolver a primeira vacina empregada en poboación,[28] coa colaboración do exército dos Estados Unidos.[29] A decisión do exército de participar no desenvolvemento desta vacina debeuse á súa experiencia coa gripe durante a primeira guerra mundial, cando miles de soldados morreron polo virus en cuestión de poucos meses.[20]
Aínda que se desataron algúns temores coa gripe do porco de New Xersei en 1976, en 1977 cunha repunta da gripe rusa e en Hong Kong e outros países asiáticos en 1997 (coa variante H5N1 da gripe aviaria), non houbo ningunha pandemia de importancia desde a gripe de Hong Kong de 1968. En maio de 2009 México tivo unha alerta de A(H1N1) (gripe A) que mantivo á poboación da Cidade de México en corentena. A inmunidade adquirida coas pandemias previas e as campañas de vacinación parecen limitar a extensión do virus e poden axudar a previr futuras pandemias.[24]
O virus da gripe é un virus ARN da familia dos Orthomyxoviridae, que comprende cinco xéneros:[30]
Só os tres primeiros (influenzavirus) son causantes de gripe. A nomenclatura xeral dos virus da gripe como tipos A, B ou C baséase en características antixénicas da nucleoproteína (NP) e os antíxenos proteínicos da matriz (M) para cada xénero. Cada xénero á súa vez, subtipificase e as cepas ou subtipos desígnanse seguindo este criterio:[31]
Este xénero posúe unha especie, o Influenza A virus.[32] As aves acuáticas salvaxes son os hóspedes naturais dos seus moitos subtipos. En ocasións os virus poden transmitirse a outras especies o que pode provocar graves epidemias na poboación de aves para consumo humano, ou saltar directamente ao ser humano coa conseguinte pandemia.[33] Os virus de tipo A son os patóxenos máis agresivos dos tres xéneros que poden provocar a enfermidade. En función do anticorpo dominante poden ser divididos en varios serotipos diferentes. Os serotipos que foron confirmados en humanos, ordenados polo número coñecido de mortes en pandemia son:

Este xénero comprende a especie Influenza B virus.[32] Infecta case en exclusiva aos humanos[35] e é menos frecuente e menos agresivo que o tipo A. Ademais do home, o único animal susceptible de ser infectado por este tipo de virus é a foca.[36] Este virus ten unha taxa de mutación de 2 a 3 veces máis baixa que o tipo A[37] polo que é xeneticamente menos diverso, coñecéndose soamente un serotipo do grupo B.[35] A consecuencia desta carencia de variabilidade antixénica un certo grado de inmunidade fronte a este tipo adquírese normalmente desde a infancia. Con todo, presenta o suficiente grado de mutación como para impedir a inmunidade completa e definitiva.[38] Está reducida taxa de cambios antixénicos, en combinación co seu limitado rango de hóspedes posibles determina a inexistencia de pandemias de virus tipo B.[39]
Este xénero posúe unha especie: o Influenza C virus,[32] que infecta a humanos e a porcos, e que pode causar cadros graves e epidemias locais en animais.[40] O tipo C é menos frecuente que os outros dous tipos, e parece ser responsable con certa frecuencia de cadros banais en nenos.[41][42]

Os Influenzavirus A, B e C posúen unha estrutura moi parecida.[43] As partículas víricas alcanzan un diámetro de entre 80 e 120 nanómetros cunha forma máis ou menos esférica, aínda que en ocasións poden verse algúns exemplares de tipo filamentoso.[44] Aínda que infrecuente para un virus o seu xenoma non é un fragmento único de ácido nucleico senón que contén sete ou oito fragmentos de ARN inverso. O xenoma do tipo A codifica 11 proteínas: hemaglutinina (HA), neuraminidase (NA), nucleoproteína (NP), M1, M2, NS1, NS2(NEP), PA, PB1, PB1-F2 e PB2.[45]
HA e NA son grandes cadeas glicoproteicas que se proxectan do exterior da partícula vírica. HA é unha lectina mediadora da fixazón do virus á célula obxectivo e da entrada do material xenético nela, mentres que NA está involucrada na liberación da proxenie viral desde as células infectadas ao exterior, mediante a ruptura de azucres que ligan ás partículas virales maduras.[46] Estas proteínas son obxectivos para os fármacos antivirais.[47] A están clasificados en subtipos baseándose na resposta antixénica a HA e NA, dando lugar á nomenclatura H e N como se mencionou máis arriba.[24]

Os virus da gripe fíxanse mediante hemaglutininas aos azucres de ácido siálico da membrana celular das células epiteliais mucosas das fosas nasais, garganta e pulmóns (máis en nasofarinxe e traquea, pois a afectación bronquiolar e alveolar dáse só nos casos graves) nos mamíferos, e do intestino nas aves. (paso 1 da imaxe).[48]
A célula importa o virus mediante endocitose. Os ciclos de replicación duran entre 4 e 6 horas. No endosoma así formado, parte das proteínas de hemaglutinina fusionan a cuberta viral coa membrana vacúolar, liberando as moléculas de ARN vírico, proteínas accesorias e de ARN polimerase ao citoplasma (Paso 2).[49] Estas proteínas e o ARN forman un complexo que é transportado ao núcleo celular, onde a ARN polimerase comeza a transcribir copias complementarias positivas do ARN inverso (antisentido). (Pasos 3a e b).[50] O ARN vírico pode ser devolto ao citoplasma e traducido (Paso 4), ou permanecer no núcleo. As proteínas víricas recentemente creadas son tamén secretadas mediante o aparello de Golgi cara á superficie celular (no caso da neuraminidase e a hemaglutinina, Paso 5b) ou transportadas de volta ao núcleo para fixarse ao ARNv e formar novas partículas víricas (Paso 5a). Outras proteínas víricas teñen múltiples accións na célula hóspede, incluíndo a propia degradación do ARN celular co fin de empregar os nucleótidos resultantes para a síntese de máis ARNv e inhibindo a transcrición do ARN celular.[51] O xenoma vírico está composto por oito segmentos de ARN dunha soa cadea (monocatenario).[31]
O ARN inverso formado dará lugar ao xenoma de futuros virus, ARN polimerase e outras proteínas virales que se ensamblarán nun novo virión con capacidade infectante. As moléculas de hemaglutinina e neuraminidase agrúpanse formando protuberancias na membrana celular. O ARN vírico e as proteínas da nucleocápside saen do núcleo e entran nestas protuberancias da membrana (Paso 6). Os virus maduros ábrense ao exterior da célula nunha esfera de fosfolípidos de membrana, adquirindo hemaglutinina e neuraminidase xunto con esta cuberta membranosa. (Paso 7).[52] De novo, as partículas víricas así formadas adheriranse a novas células hóspede mediante as hemaglutininas transportadas; os virus maduros libéranse entón unha vez que as neuraminidases rompen os residuos de ácido siálico da célula hóspede.[48] Trala liberación da nova xeración de partículas víricas, a célula hóspede morre.
Aproximadamente unha vez cada dez mil nucleótidos (a lonxitude do ARN do virus), a ARN polimerase comete un erro na inserción dun nucleótido (debido a ausencia de enzimas de proba de lectura de ARN) o que ocasiona que case cada novo virus creado porta o menos unha mutación.[53] Esas mutacións provocan a variación antixénica dos virus e as dificultades do sistema inmunitario para identificarlos como tales e eliminalos.
A separación do xenoma en oito fragmentos diferentes permite recombinar os cambios se máis dunha estirpe viral infecta a mesma célula. O recambio rápido resultante no material xenético produce cambios antixénicos e permite o virus infectar novas especies hóspedes e superar rapidamente os mecanismos da defensa inmunitaria.[24] Isto ten transcendencia na fase de emerxencia das pandemias como se discutirá na sección de epidemioloxía.
A viremia é excepcional e o virus habitualmente só é localizable nas vías respiratorias, pero en casos graves na autopsia encontráronse virus en fígado, bazo, corazón, rils e ganglios linfáticos. Os síntomas, distais ao aparato respiratorio e habituais da gripe (como a febre, a cefalea ou a astenia) teñen a súa orixe nas enormes cantidades de citoquinas e quemoquinas (como o interferón ou o factor de necrose tumoral) producidas e liberadas polas células infectadas polo virus.[4][54] Pero en contraste co rinovirus, causante do catarro común, a gripe causa certo grao de dano tisular, polo que os síntomas non son exclusivamente debidos a resposta inflamatoria.[55]
Na defensa inmune contra o virus implícanse 5 mecanismos:
A eliminación do virus (cara ao 8.º día) seguramente é debida aos 3 primeiros mecanismos pois os 2 últimos, con produción de anticorpos, son tardíos.
As células da mucosa que forma o epitelio respiratorio presentan cambios inflamatorios (tumefacción) do núcleo e no espazo intracelular (citoplasma) fórmanse vacúolos ("burbullas") froito de devanditos cambios. Finalmente a célula necrosase (morre) e despréndese deixando a capa basal do epitelio exposta: esta capa é moito máis sensible, é incapaz de reter o moco e a súa exposición é a causa da maior parte dos síntomas respiratorios do cadro.
Cinco días despois iníciase a rexeneración que inicialmente ten aspecto metaplásico (células atípicas) pero que ás dúas semanas adquire un aspecto totalmente normal.
Se se producise unha pneumonía vírica pódese producir a perda de epitelio ciliado na traquea, bronquios e bronquíolos. Os alvéolos pulmonares vense coas paredes engrosadas por edema (líquido no seu interior) e infiltración e cun revestimento membranoso hialino (de tecido conectivo en resposta á inflamación). Con iso o intercambio de osíxeno entre o pulmón e o sangue vese comprometido e o déficit de osíxeno en sangue pode ocasionar unha diminución global de osíxeno dispoñible para os tecidos (hipoxia tisular), coa conseguiente deterioración funcional.
A incidencia global calcúlase no 10-20% pero a selectiva, en determinados grupos de poboación, pode chegar ao 40-50 %.
A gripe alcanza os seus picos de maior prevalencia durante o inverno, e é debido a que os hemisferios norte e sur atravesan esta estación en diferentes momentos; existen, de feito, dúas tempadas de gripe cada ano: de outubro a abril no hemisferio norte e de maio a setembro no hemisferio sur. Este é o motivo polo que a OMS (asesorada polos Centros Nacionais para a Gripe) fai recomendacións para dúas formulacións vacinais cada ano: unha para cada hemisferio.[56] Ademais do clima e a humidade, o estilo de vida das poboacións e outros factores están asociados á aparición da gripe.[57]
Non está completamente claro por que as epidemias de gripe ocorren con carácter estacional e non de xeito máis uniforme ao longo de todo o ano. Unha posible explicación é que o contacto interpersonal é máis estreito no inverno por permanecer máis tempo no interior de domicilios e edificios, e isto facilitaría unha transmisión do virus de persoa a persoa. Outra explicación é que as temperaturas máis altas dos meses de verán e a maior sequidade do ar limitaría a expulsión do moco por deshidratación do mesmo, dificultando a transmisión a través do mecanismo de aerosol que se dá durante a tose ou o esbirro. O virus tamén pode sobrevivir moito máis tempo nos fomites (obxectos e superficies transmisores como pomos, mesados...) cando o ambiente é máis frío. Os desprazamentos de poboación durante as vacacións de Nadal no hemisferio norte tamén poderían xogar algún papel na súa transmisión.[58] Un factor que pode contribuír ao fenómeno estacional é que a transmisión a través do aerosol mucoso é maior en ambientes fríos (por baixo de 5 °C) e escasa humidade relativa.[59] Con todo, os cambios estacionais nas taxas de infección danse tamén en rexións tropicais e estes picos de infección poden verse principalmente durante a tempada de choivas.[60] Os cambios estacionais nas taxas de contacto durante os períodos escolares parecen xogar un rol máis importante que noutras enfermidades escolares como o xarampón e a tose ferina. Unha combinación destes pequenos factores estacionais pode verse amplificada por fenómenos de resonancia dinámica cos ciclos endóxenos de enfermidades rexionais.[61]
Non se coñece o mecanismo polo cal o virus subsiste entre os gromos epidémicos e suxeríronse dúas hipótese:
Nas pandemias, e así se definen, a epidemia progresa ata afectar a todo o planeta. As cinco últimas, do século XX, foron causadas por virus da cepa A, coa aparición dos subtipos:
As tres últimas pandemias orixináronse en Asia, avanzaron cara a occidente e pasaron a América.
As pandemias teñen características comúns:
A letalidade acumulada das epidemias supera, en moito, á das pandemias.

A infección con virus de influenza pode ser asintomática e subclínica sen interferir na capacidade laboral pero con plena infectividade. Son casos nos que o portador, e tamén transmisor, non é consciente da enfermidade. Isto é moi frecuente na gripe por virus C e moito máis raro nos tipos A e B.
Nos humanos os síntomas da gripe teñen unha aparición máis brusca, e son máis graves e máis duradeiros que os síntomas do arrefriado común. A recuperación completa lógrase nunha ou dúas semanas. En ocasións pode ser mortal, especialmente en pacientes debilitados (por ser anciáns ou doentes crónicos) ou con deficiencia inmunolóxica.[24] A gripe pode agravar patoloxías crónicas previas: pacientes con enfisema, bronquite crónica ou asma poden presentar episodios de dispnea durante a fase aguda da gripe e tamén pode agravarse unha patoloxía coronaria previa ou descompensarse un cadro de insuficiencia cardíaca.[62] O tabaco é outro factor de risco que se asocia con cadros máis graves e un incremento da mortalidade, pero non pola súa acción directa na patoxenia senón polas lesións enfisematosas e bronquíticas, previas e subxacentes por el motivadas.[63]
Os síntomas da gripe comezan de xeito brusco (por iso adóitase recordar incluso a hora exacta de aparición): entre 18 ou 72 horas (visto que posúen períodos de incubación extremadamente curtos, que é cando son proclives os contaxios) tralo contacto co virus e a infección. Os primeiros síntomas adoitan ser esbirros con sensación de arrefriado, febre alta de ata 39 °C, cansazo intenso (astenia), con dores musculares e articulares. O malestar xeral adoita provocar o encamamento do paciente durante dous ou tres días, con dores musculares xeneralizados (de maior intensidade en costas e pernas) e con persistente dor articular, máis intenso en ambos xeonllos.
Os síntomas (o que refire o paciente na anamnese) máis habituais son:
Os signos (que se evidencian cos 5 alicerces da exploración física: inspección, palpación, percusión, olfatación e auscultación) máis frecuentes son:
Investigacións sobre os síntomas e signos da gripe demostraron que os mellores indicadores para o diagnóstico dá gripe son:[65]
| Síntomas: | Sensibilidade | Especificidade |
|---|---|---|
| Febre | 86% | 25% |
| Tose | 98% | 23% |
| Conxestión nasal | 70–90% | 20–40% |
Notas da táboa:
Dado que os fármacos antivirais son máis eficaces nas primeiras estadias da enfermidade (primeiras 48 horas) é importante o diagnóstico precoz da gripe. A avaliación combinada dos diferentes síntomas listados máis arriba pode mellorar a eficacia do primeiro diagnóstico.[66] No entanto ata evaluando a aparición combinada de síntomas prodúcense erros no diagnóstico, polo que en ocasións recórrese ao teorema de Bayes como ferramenta estatística para afinar o diagnóstico, aínda que hai que ter en conta que a súa aplicabilidade varía coa prevalencia da gripe no momento da súa aplicación: é dicir, durante unha epidemia de gripe ou en pleno inverno é máis probable que determinada combinación de síntomas apunten a unha gripe que, por exemplo, en pleno verán e sen casos de gripe na comunidade.[67] Usando os datos dos CDC (Centros para o Control de Enfermidades-Centers for Disease Control-), a seguinte táboa mostra como a probabilidade de gripe varía coa súa prevalencia:
| Combinacións de síntomas e signos | Sensibilidade | Especificidade | Como se reportou no estudo[68] e previstos durante as epidemias locais de gripe (prevalencia=66%) |
Previstos durante a tempada de gripe (prevalencia=25%) |
Previstos fora da tempada de gripe (prevalencia=2%) | |||
|---|---|---|---|---|---|---|---|---|
| VPP (Valor Preditivo Positivo) | VPN (Valor Preditivo Negativo) | VPP | VPN | VPP | VPN | |||
| Febre e tose | 64% | 67% | 79% | 49% | 39% | 15% | 4% | 1% |
| Febre, tose e dor de garganta | 56 | 71 | 79 | 45 | 39 | 17 | 4 | 2 |
| Febre, tose e conxestión nasal | 59 | 74 | 81 | 48 | 43 | 16 | 4 | 1 |
Dous estudos de análises de decisións[69][70] suxeriron que durante epidemias locais de gripe, a prevalencia estaría en torno ao 70%,[70] e polo tanto, os pacientes con algunha das combinacións de síntomas mencionadas máis arriba deberían, (se estivesen inmunodeprimidos, que é moi improbable), ser tratados con inhibidores da neuraminidase sen necesidade da aplicación do test. Ata en ausencia dunha epidemia local, o tratamento estaría xustificado (segundo algúns, poucos pois, o tratamento sintomático e de sostén adoita preferirse dada a escasa eficacia e a toxicidade dos antivirais actuais, salvo na neogripe A de 2009), na poboación anciá durante a tempada "alta" de gripe xa que a prevalencia estaría por encima do 15%.[70]
A maior dificultade diagnóstica, se a epidemia aínda non está estabelecida, pode darse con:
A VSG está pouco acelerada en contraste coa intensidade dos síntomas.
Os leucocitos poden aumentar ao comezo pero o característico é a leucopenia con linfocitose a partir do segundo día. Unha leucocitose superior a 15000 suxire complicación bacteriana.
A dispoñibilidade de tests de laboratorio para o diagnóstico da gripe continúa mellorando. Os CDC dos Estados Unidos publican actualizacións dos test de laboratorio dispoñibles.[71] De acordo cos CDC, o diagnóstico rápido mediante os test de laboratorio dispoñibles teñen unha sensibilidade do 70-75% e unha especificidade do 90-95% en comparación cos cultivos do virus. Estes test poden ser especialmente útiles durante as tempadas de gripe (prevalencia=25%) pero non en ausencia de epidemias locais ou en tempada baixa (prevalencia=10%).
Os métodos serolóxicos (os antíxenos virais detéctanse con inmunofluorescencia ou con ELISA) son pouco útiles en clínica (pero si son moi útiles en epidemioloxía) pois requirese unha valoración e cuantificación evolutivas e obter soro da fase de convalecencia (cando xa cesou o perigo e se retirou o tratamento), de maneira que é positiva se hai cuadruplicación das taxas de anticorpos entre unha cuantificación e a seguinte. Prefírese a proba de anticorpos fixadores do complemento á da inhibición da hemaglutinación porque esta última depende das variacións de cepa ou subtipo.
O test da PCR en tempo real (RT-PCR) positivo na neogripe A determina o paso desde diagnóstico de sospeita a diagnóstico de probabilidade.
O diagnóstico de certeza só é posible coa identificación do virus mediante a inoculación das secrecións farínxeas en cultivos celulares de ril de mono, ou máis habitualmente na cavidade amnial de embrións de polo.
Os consellos xerais para unha persoa afectada de gripe son repouso, inxesta abundante de líquidos, evitar o consumo de alcohol (licor) e tabaco (no caso improbable de que lle apeteza ao paciente, polo menos os primeiros días) e un fármaco que alivie os síntomas, como o paracetamol, que sendo antitérmico e tamén analxésico alivia simultaneamente a febre e a dor. Pódese asociar con codeína (salvo en pacientes respiratorios crónicos pois deprime o centro respiratorio) para así evitar a tose pois é improdutiva e polo tanto a súa supresión non é problemática xa que non provoca acumulación de secrecións. A asociación comercial de paracetamol con codeína non serve pois a dose desta só ten efecto analxésico e non antitoseno.
A aspirina non está indicada en nenos e adolescentes (e o tratamento previo parece aumentar a susceptibilidade de padecela) con síntomas de gripe (e tampouco en calquera outra situación febril) para evitar a aparición do síndrome de Reye, unha complicación infrecuente pero grave do fígado e do cerebro que pode afectarlles cando toman este antiinflamatorio no contexto dalgunhas enfermidades víricas (especialmente a infección por Influenzavirus B).[72]
A pneumonía vírica na súa fase grave adoita requirir ingreso en coidados intensivos e requirir medidas de mantemento como oxixenoterapia, fluidoterapia, fisioterapia e neumoterapia.
Dado que a gripe é unha infección vírica os antibióticos (fármacos antibacterianos, pero inactivos fronte a virus) non melloran o cadro, salvo que se prescriban pola aparición dunha infección bacteriana secundaria, situación na que adoita ser útil a tinguidura de Gram e un antibiograma para elixir o antibiótico adecuado.
Non se deben administrar con fins profilácticos (preventivos), pois ademais da súa inutilidade, así seleccionanse cepas microbianas multiresistentes.


Os fármacos antivirais teñen unha eficacia limitada, teñen toxicidade e os virus poden desenvolver resistencias ás drogas antivirais máis empregadas. Son especialmente útiles en pacientes de alto risco cando a epidemia xa está presente e non hai tempo para vacinar, así como en gromos nosocomiais.
Os dous tipos principais de antivirais son os inhibidores da neuraminidase e os inhibidores M2 (derivados do adamantano).
Son de primeira elección na infección polo virus da gripe, aínda que o CDC estadounidense recomendou o uso de inhibidores M2 durante a tempada de gripe 2005/06.[73]
Lamentablemente un estudo demostrou que a administración do tratamento antiviral en pacientes con gripe provoca a aparición de resistencia durante a terapia, alterando o prognóstico da enfermidade. Iso ten importancia no impacto que leva o tratar masivamente a unha comunidade (~20% da poboación) durante unha pandemia, o cal pode provocar a desastrosa aparición de cepas resistentes durante o período da administración do tratamento.[74]
O oseltamivir (de nome comercial Tamiflu) e o zanamivir (Relenza) son inhibidores da neuraminidase que foron deseñados para deter a propagación do virus no organismo humano.[75] Teñen un rango alto de efectividade tanto fronte a Influenzavirus A como B. O grupo colaborativo Cochrane para a gripe realizou estudos sobre estes fármacos concluíndo que axudan a reducir os síntomas e as complicacións derivadas da infección.[76] As diferentes cepas de virus da gripe presentan resistencias variables á súa acción polo que é imposible predicir que grado de resistencia se atopara nunha futura pandemia.[77]
Sábese que o oseltamivir é moito máis vulnerable ao desenvolvemento de resistencias que o é o zanamivir, debido á diferenza no seu modo de acción.[74] Con todo, o zanamivir é un medicamento inhalado, de modo que pode non ser adecuado para o tratamento dunha infección sistémica posto que as concentracións do zanamivir, aínda que moi boas no tracto respiratorio, non alcanzan un efecto sistémico adecuado.[74]
O oseltamivir úsase en dose profiláctica nos casos sospeitosos de neogripe A para pasar a doses terapéutica cando o laboratorio confirma o diagnóstico.
Os antivirais amantadina e rimantadina foron deseñados para bloquear un canle iónico (proteína M2) e previr así a entrada do virus ás células hóspede. Estes fármacos son en ocasións eficaces fronte o Influenzavirus A se se administran precozmente, pero son sempre ineficaces fronte ao grupo B.[78] A resistencia medida a amantadina e rimantadina en cepas americanas illadas de H3N2 incrementouse ata un 91% no 2005.[79] A actividade dos admantanos parece ser pouco eficaz contra as cepas H5N1.[74]
As complicacións da gripe ocorren máis a miúdo en pacientes maiores de 64 anos de idade, así como naqueles con certos trastornos crónicos, como enfermidades cardíacas e pulmonares, diabetes mellitus, hemoglobinopatías, disfunción renal e inmunodepresión.[31] A pulmonía é a complicación máis grave da gripe e pode presentarse como pneumonía gripal "primaria", pneumonía bacteriana secundaria ou pneumonía mixta, vírica e bacteriana.
É a menos frecuente pero a máis grave de todas as complicacións pneumónicas. Actualmente só aparece en pacientes con bronquite crónica, enfisema, cardiopatía -xeralmente con estenose mitral-, en deficiencias inmunolóxicas- como na diabetes mellitus, SIDA etc.- e xa máis raramente no embarazo, frecuente na pandemia de 1918.
Aparece como cadro gripal que non se resolve e no que hai aumento da febre, expectoración escasa pero sanguiñolenta, taquipnea con dificultade respiratoria intensa e, finalmente, cianose central.
O paciente tende a sentar na cama pola aparición de ortopnea, pois respira mellor sentado que estando incorporado.
Como en todas as pneumonías atípicas virais non hai consolidación pulmonar completa, os alvéolos seguen ventilando e por iso a exploración auscultatoria pode ser anódina, con murmurio vesicular normal.
Contrastando co anterior as radiografías de tórax mostran infiltrados moi difusos que son xeralmente bilaterais e centrais (perihiliares). É conveniente pedir a radiografía anteroposterior e tamén a lateral esquerda para así evaliar mellor a extensión pneumónica. A gasometría arterial mostra intensa hipoxia.
O curso adoita ser moi grave e o exitus letalis, malia todas as terapias, adoita sobrevenir aos 7 días.
As bacterias patóxenas máis frecuentes son Streptococcus pneumoniae, Staphylococcus aureus e Haemophilus influenzae, que probablemente están previamente na farinxe e causan a infección por diminuír as defensas broncopulmonares durante o cadro gripal.
A pneumonía bacteriana adoita comezar cando xa hai franca melloría do cadro gripal, uns 2-3 días tralo inicio da enfermidade.
O esputo faise purulento, a auscultación é de evidente consolidación pulmonar e as radiografías de tórax mostran os signos habituais da pneumonía.
As bacterias poden identificar por hemocultivo e menos frecuentemente por cultivo de esputo, pero o virus gripal xa non se pode identificar por transcorrer máis dunha semana desde o inicio da enfermidade.
O prognóstico é moito mellor que o da pneumonía vírica dada a habitual eficacia dos antibióticos se se aplican rapidamente, salvo que o xerme responsable sexa resistente a eles.
É un cadro clínico mestura dos dous anteriores pois hai empeoramento na fase aguda e posteriormente os síntomas son os típicos da pneumonía bacteriana e, quizais, a máis frecuente das complicacións pneumónicas.
A extensión adoita ser menor que a habitual na pneumonía vírica e responde ben aos antibióticos, o que induce a pensar que as bacterias son o axente patóxeno predominante.
Nesta síndrome hai encefalopatía e dexeneración graxa do fígado. Aparece ocasionalmente na infección polo virus B da gripe e menos na infección polo A.[31] Tamén aparece ás veces co virus varicela-zóster (VVZ).
Ao parecer está relacionado coa administración de aspirina en nenos e adolescentes prepuberales (ata 16-18 anos) para o tratamento da gripe ou da varíola.[80]
Hai náuseas e vómitos durante un ou dous días, seguidos de trastornos mentais, desde letarxia a coma,[81] con hepatomegalia (aumento do tamaño do fígado) e elevación dos niveis no soro sanguíneo das encimas aspartato aminotransferasa (GOT), alanina aminotransferasa (GPT) e LDH en sangue, pero permanecendo a bilirrubina normal e sen presentar ictericia.[82] A mortalidade descendeu ao 20% aínda que nestes casos o prognóstico é moi malo ou mortal.[81] Nas autopsias de pacientes falecidos da síndrome de Reye non se adoita atopar o virus nin en cerebro nin en fígado.[Cómpre referencia]
Outras complicacións menos frecuentes descritas en asociación coa gripe inclúen:
Xa máis raramente, pero que si foron frecuentes na pandemia de 1918, poden presentarse:
Outras complicacións neurolóxicas, de presentación moi ocasional, son parálise de pares craniais, mielite, xordeira, afasia, hemiplexía, síndrome de Guillain-Barré e psicose, pero a relación co proceso gripal non está totalmente demostrada.[31]
A maioría das persoas que contraen a gripe recupéranse nunha ou dúas semanas (unha de enfermidade e outra de convalecencia), pero algunhas desenvolven complicacións graves como pneumonía.[57] Segundo a OMS: "Cada inverno, dez millóns de persoas contraen a gripe. A maioría só enferman e auséntanse do traballo durante unha semana, pero a poboación anciá presenta un maior risco de complicacións mortais. Sabemos que a cantidade de falecementos anuais é duns centos de miles de individuos, pero mesmo nos países desenvolvidos as cifras son incertas porque as autoridades médicas non adoitan verificar quen morre realmente a consecuencia da gripe e non doutros cadros parecidos".[83] Incluso a poboación sa pode verse afectada e a calquera idade poden producirse complicacións graves. O grupo de poboación de persoas por encima dos 50 anos, os nenos pequenos e a poboación de calquera idade con patoloxía crónica teñen maior risco de padecer esas complicacións, como pneumonía, bronquite, sinusite ou otite.[84]
Os suplementos vitamínicos demostráronse inútiles, tanto os de vitamina C (inocua pois a sobrante adóitase eliminar por ouriños) como os da vitamina D, coa que hai que levar máis coidado pois ao ser liposoluble e non hidrosoluble pode acumularse e provocar intoxicación se se dan doses altas.
Existen vacinas e antivirais para a profilaxe e o tratamento das infeccións polo virus da gripe. As vacinas están formuladas a partir de virus inactivados ou virións atenuados da gripe humana H1N1 e H3N2, así como os dos virus da influenza B. Debido a que a antixenicidade dos virus salvaxes evolucionan, as vacinas se reformulan anualmente. Con todo, cando a antixenicidade das cepas que forman parte das vacinas e a dos virus salvaxes que circulan entre a poboación non coinciden, as vacinas deixan de ser efectivas. Noutras ocasións, mesmo cando ambas as antixenicidades coinciden, pódese dar o caso de que aparezan mutantes que escapan á vacina. Os fármacos máis frecuentes inclúen a amantadina, que inhibe a perda da envoltura dos virións ao interferir con M2, e oseltamivir, que inhibe a liberación dos virións das células infectadas ao interferir con NA. Con todo, os mutantes que son capaces de escapar á vacina xeráronse, principalmente, en ex-usuarios de drogas e con menor frecuencia para o último fármaco.[85]
Realizáronse varios estudos co obxectivo de demostrar a inmunoxenicidade da vacina inactivada contra a gripe. En 1976 atopouse que dita inmunidade persistía ao cabo de tres anos posterior á vacinación do tipo monovalente A.[86] Un ano despois reportouse que os individuos vacinados durante unha epidemia de influenza tipo A presentaban inmunidade a partir do oitavo ou noveno día despois da vacinación e persistía ao cabo dun ano. En 1982 comprobouse a eficacia da vacina trivalente en 75 recrutas do exército italiano e centos doutros voluntarios doutros países.[86]

A vacinación antigripal está amplamente recomendada para grupos de alto risco,[57] que son aqueles nos que as complicacións da gripe poden ser graves:
Ademais dos grupos de risco é habitual a vacinación anual do persoal de servizos sociais básicos como médicos, docentes, bombeiros ou militares.
En xeral a vacina adminístrase a todo aquel con maior indefensión ante as complicacións por déficit inmunitario e tamén a todo aquel que o solicite dadas as súas escasas contraindicacións (hipersensibilidade ou alerxia ás proteínas de ovo ou aos antibióticos usados no cultivo dos virus), a fin de dificultar a transmisión todo o posible.
A vacinas fronte ao virus da gripe poden fabricarse seguindo diferentes procesos: o máis habitual é o cultivo de virus en proteínas de ovo de galiña. Tras a súa purificación o virus é inactivado (mediante o uso de axentes químicos (deterxentes) ou físicos para producir unha vacina que poden ser de virus íntegros ou fraccionados, estas últimas son de elección en nenos por ocasionar menor número de reaccións febrís. Tamén poden realizarse cultivos de virus en proteínas de ovo ata que perden o seu virulencia xerando así vacinas.
As de virus vivos atenuados para administración nasal[24] son menos aconsellables en inmunodeprimidos.
A eficacia destas vacinas é variable e non se atopan grandes diferenzas entre as vacinas de virus fraccionado (subviróns) e as vacinas de subunidades, en termos de inocuidade, reactoxenicidade e inmunidade en adultos e anciáns.[87]
Debido á alta taxa de mutación do virus unha formulación vacunal concreta confire inmunidade durante non máis duns poucos anos. Cada ano a OMS realiza unha predición sobre que cepa do virus é máis probable que sexa a causante da seguinte onda, permitindo así á industria farmacéutica o desenvolvemento das vacinas máis apropiadas contra esas cepas.[56] As vacinas tamén se poden desenvolver para protexer ás aves de curral de consumo humano da gripe aviaria. Estas vacinas poden ser eficaces contra múltiples cepas e son usadas xunto co sacrificio selectivo dos animais con maior risco de transmisión de cepas mutadas, como parte dunha estratexia de prevención con obxecto de evitar ou reducir as posibles epidemias e pandemias en humanos.
É posible estar vacinado e aínda así contraer a gripe (un de cada 5 casos) pois a vacina ten unha eficacia de ao redor do 80%. A vacina elabórase antes de cada tempada de gripe para unhas cepas específicas pero pode suceder que se produza a propagación dalgunha cepa non prevista ou mutada. Tárdase ao redor de seis meses en formular e fabricar masivamente unha nova vacina; en ocasións unha nova ou imprevista cepa propágase durante ese período e consegue infectar a moita xente antes de dispoñer dos millóns de doses vacunais necesarias (como sucedeu na epidemia de gripe Fujian (H3N2) na tempada de gripe 2003/04).[88] Tamén é posible infectarse xusto antes da vacinación e enfermar coa cepa supostamente cuberta pola vacina, xa que a vacina tarda unhas dúas semanas en lograr a súa máxima efectividade.[84]
A tempada 2006/07 foi a primeira na que o CDC recomendou a vacinación anual dos nenos menores de 5 anos.[89]
As vacinas contra a gripe son seguras e de cando en cando repórtanse efectos adversos. Os efectos secundarios máis frecuentes son dor, enroxecemento e leve edema no sitio da inxección (20%), dor de cabeza, malestar e debilidade xeneralizada. Con menos frecuencia observáronse mareos e hipotensión. En 1-2% dos casos hai febre e síntomas constitucionais. Pode causar tamén reaccións inmunitarias que se asemellan a unha infección real polo virus, ou a síntomas xerais de infección (moitos síntomas catarrais ou gripais son, en realidade, síntomas xerais inespecíficos de infección), aínda que dunha maneira leve e transitoria.
Os casos máis graves inclúen reaccións alérxicas e broncoespasmo.[87] por reacción fronte a algún dos compoñentes da vacina (residuos das proteínas do ovo ou dos antibióticos empregados para a súa elaboración); non obstante este tipo de reaccións son extremadamente infrecuentes.[90]
Uns adecuados hábitos persoais de hixiene son eficaces tamén para a prevención da infección. As persoas que contraeron a gripe son máis infectivas durante o segundo e terceiro día tras contraela e a súa capacidade infectiva prolóngase durante uns dez días.[91] Os nenos son especialmente infectivos (máis que os adultos) e poden propagar partículas víricas desde antes mesmo da aparición dos seus síntomas, e ata dúas semanas despois.[91][92]
Dado que a gripe contáxiase a través das pingas emitidas en aerosol coa tose, o esbirro e mesmo co fala, e a través do contacto con superficies contaminadas, é de especial importancia recomendar á poboación que se cubra a cara cando tosan ou esbirren, así como o lavado frecuente de mans.[89]
A desinfección de superficies está recomendada nas zonas nas que poida depositarse o virus.[93] O alcohol é un eficaz desinfectante do virus da gripe e se se usa xunto con sales de amonio cuaternario increméntase notablemente a súa eficacia.[94] Nos hospitais os sales de amonio cuaternario e diversos compostos haloxenados, como o hipoclorito de sodio son habitualmente empregados para a desinfección de zonas sanitarias e equipamento médico que foron ocupados ou usados por pacientes con síntomas de gripe.[94]
En anteriores pandemias o peche de colexios, igrexas e teatros retardou a propagación do virus pero non parece ter unha influencia significativa na diminución da taxa de mortalidade.[95][96]
Seamless Wikipedia browsing. On steroids.
Every time you click a link to Wikipedia, Wiktionary or Wikiquote in your browser's search results, it will show the modern Wikiwand interface.
Wikiwand extension is a five stars, simple, with minimum permission required to keep your browsing private, safe and transparent.