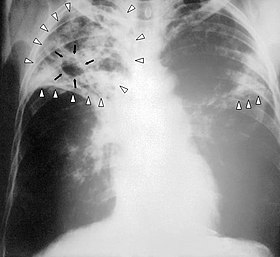
結核
結核菌の感染により発症する感染症 ウィキペディアから
結核(けっかく、Tuberculosis)とは、マイコバクテリウム属の細菌、主に結核菌(Mycobacterium tuberculosis)により引き起こされる感染症[2][3]。結核菌は1882年に医師・細菌学者であったロベルト・コッホによって発見された。
| 順位 | 疾病 | DALYs (万) | DALYs (%) | DALYs (10万人当たり) |
|---|---|---|---|---|
| 1 | 新生児疾患 | 20,182.1 | 8.0 | 2,618 |
| 2 | 虚血性心疾患 | 18,084.7 | 7.1 | 2,346 |
| 3 | 脳卒中 | 13,942.9 | 5.5 | 1,809 |
| 4 | 下気道感染症 | 10,565.2 | 4.2 | 1,371 |
| 5 | 下痢性疾患 | 7,931.1 | 3.1 | 1,029 |
| 6 | 交通事故 | 7,911.6 | 3.1 | 1,026 |
| 7 | COPD | 7,398.1 | 2.9 | 960 |
| 8 | 糖尿病 | 7,041.1 | 2.8 | 913 |
| 9 | 結核 | 6,602.4 | 2.6 | 857 |
| 10 | 先天異常 | 5,179.7 | 2.0 | 672 |
| 11 | 背中と首の痛み | 4,653.2 | 1.8 | 604 |
| 12 | うつ病性障害 | 4,635.9 | 1.8 | 601 |
| 13 | 肝硬変 | 4,279.8 | 1.7 | 555 |
| 14 | 気管、気管支、肺がん | 4,137.8 | 1.6 | 537 |
| 15 | 腎臓病 | 4,057.1 | 1.6 | 526 |
| 16 | HIV / AIDS | 4,014.7 | 1.6 | 521 |
| 17 | その他の難聴 | 3,947.7 | 1.6 | 512 |
| 18 | 墜死 | 3,821.6 | 1.5 | 496 |
| 19 | マラリア | 3,339.8 | 1.3 | 433 |
| 20 | 裸眼の屈折異常 | 3,198.1 | 1.3 | 415 |
好発部位は肺であるが、全身の臓器・器官に感染し、顕著な症状を呈している部位名の前後に「結核」を付け加えるなどした呼び方により細分化される(肺結核、肺外結核、カリエス参照)。
世界人口の約4分の1が結核菌に感染しており、その中の5‐10%が結核を発症する。抗菌剤が効かない多剤耐性肺結核(MDR-TB)や「超多剤耐性」(XDR)の薬剤耐性が問題となっている[4][5]。
感染経路は結核菌を含む飛沫核の吸入による空気感染で[3]、結核を発症した患者の咳、くしゃみ、唾液が原因[3]となる一方、非発症者は排出源とならない[3]。
結核の名は、炎症を起こす結核菌の周囲を炎症した細胞が取り囲み結節を形成する様子から、結核と呼ばれるようになった[6]。別の説では、7世紀の中国で、結核性頸部リンパ節炎(古称:瘰癧)の見た目が「くだものの種(核)が連なったような」様子から結核と呼ばれ、結核性頸部リンパ節炎と労咳は別の病気と考えられていたが同じものだという研究結果から結核となった話がある[7]。
日本では、江戸時代から明治初期まで肺結核は労咳(癆痎、ろうがい)、労瘵(ろうさい)と呼ばれた[8][9]。肺病は、肺の病気の総称であったが、俗称として肺結核の意味もあった[10]。
概要
世界保健機関(WHO)によると、結核は新型コロナウイルス感染症(COVID-19)の次に死者の多い感染症であり[3]、2021年には1000万人の患者が発症し160万人が死亡したと推定している[3]。
世界の10大死因のひとつで、結核死亡の95%以上は低中所得国で発生、うちインド、次いで、インドネシア、中国、フィリピン、パキスタン、ナイジェリア、南アフリカ共和国の7か国で、全体の64%を占めているとされる[11]。とくにインドは2019年264万人の患者が発生、人口10万人あたりの罹患率は日本の約19倍、世界の結核患者の26%を占めるとされる[12]。
現在では抗生物質による治療薬があるものの、多剤耐性結核の出現の問題もあり、また、小児には使用が推奨されていないという問題がある[12]。小児の死亡率も高く、2016年には、推定で100万人の小児が結核を発症し、25万人が結核で死亡(HIVに感染した小児を含む)したとされる[11]。また、結核は、HIV感染者の死亡の第一原因であり、2016年には、世界のHIV感染者の死因の40%が結核だったとされる[11]。
このままでは国際連合が持続可能な開発目標(SDGs)で掲げる「2030年までの結核流行終息」達成が難しいとして各国の対策強化を求めている[13]。また世界では50万人の0-14歳児童が結核に感染しており、2013年では8万人(HIV陰性)が死亡した[3]。またHIV患者はリスクが26-31倍となり、HIV患者の4人に1人は結核で死亡している[3]。
原因
要約
視点

結核は、抗酸菌群に属する Mycobacterium tuberculosis(ヒト型結核菌)、M. bovis(ウシ型結核菌)、M. africanum(アフリカ型結核菌)等結核菌群によっておこるが、日本の結核は主に M. tuberculosis による。
なお、Mycobacterium tuberculosis の読みは、日本細菌学会編の『微生物学用語集』にはラテン語読みに準じて「マイコバクテリウム・ツベルクローシス」と記載されている。tuberculosis は英語風に「テュバキュローシス」と読まれることもある。
空気感染が多く肺などの呼吸器官においての発症が目立つが、中枢神経(髄膜炎)、リンパ組織、血流(粟粒結核)、泌尿生殖器、骨、関節などにも感染し、発症する器官も全身に及ぶ。結核菌は様々な器官において細胞内寄生を行い、免疫システムは結核菌を宿主細胞ごと排除しようとするため、広範に組織が破壊され、放置すれば重篤な症状を起こして高い頻度で死に至る。肺結核における激しい肺出血とそれによる喀血、またそれによって起こる窒息死がこうした病態を象徴している。こうして死去した患者の体液が乾燥で浮遊した場合、菌が生存していれば罹患する事が有り得る。
感染者の大半は症状を発症する場合は少なく、無症候性、潜伏感染が一般的である。但し、潜伏感染の約10分の1が最終的に症状を発症し、治療を行わない場合、発病者の約半分が死亡する。結核菌がこのように最も病原力の強い細菌の一つである原因は、
などによる[14]。結核菌は、細菌を殺す人間の主要な免疫細胞であるマクロファージ(食細胞)の中で繁殖できるという、極めて特殊な機構を持つ[15]。この機構は結核菌がマクロファージのリソソームとファゴソームの融合を阻害する能力を持つことによる[15]。ただし、それでも大半の正常な免疫能力をもつ健常者では、T細胞の助けを借りてマクロファージごと細菌を殺して封じ込めるため無症状か軽い症状で済むが、免疫能力の劣った人間には重い症状が発症する。
肺結核
要約
視点
肺結核(A15)は呼吸器疾患で、日本における感染者の80%は肺への感染である。
症状

当初は全身倦怠感、食欲不振、体重減少、37℃前後の微熱が長期間にわたって続く、就寝中に大量の汗をかく等、非特異的であり、咳嗽(痰は伴うことも伴わないこともあり、また血痰を伴うことがある)が疾患の進行にしたがって顕在化する。抗生物質による治療法が確立する以前は「不治の病」と呼ばれていた。
診断・検査法
ツベルクリン反応、インターフェロンγ遊離試験、顕微鏡下での病原体の検出、核酸増幅検査(核酸増幅法)、画像検査などの検査方法がある。
ツベルクリン反応
→詳細は「ツベルクリン」を参照
後述の通り、日本ではBCG接種が義務であるため、欧米より信頼性が乏しい検査となっている。それでも、発赤20mm以上、硬結10mm以上の「強陽性」の所見は、活動性の結核感染を示唆する。「中等度陽性」は、特に結核の診断の可能性を高めるものでも低くするものでもないと考えられる。免疫不全患者や悪性リンパ腫では、結核に関する免疫寛容が成立していたり現在は結核菌感染があったりしても、ツベルクリン反応が陰性になり、「アネルギー」と呼ばれる。
インターフェロンγ遊離試験
→「QFT検査」を参照
この検査は、血液を結核菌特異的なタンパク(ESAT-6およびCFP-10)で刺激し、結核菌特異的T細胞の産生するインターフェロンγの産生量をみることで、結核感染を診断する検査法である。BCGや非結核性抗酸菌感染の影響を受けず、感度89%、特異度98%と報告[16]される。検査時には検体の温度管理を行う必要がある(採血から搬入までの時間10時間以内、搬送温度は摂氏17℃から27℃)。また、数時間から一両日で検査結果を出すことができるとされている。また同様の原理のT-SPOT.TB検査も用いられる。
QFTならびにT-スポットは、インターフェロンγ遊離試験 (IGRA) と総称される[17][18][19]。
核酸・蛋白検出
核酸増幅法としてリアルタイムPCR (TaqMan PCR)[20]、核酸増幅とキャピラリ電気泳動を組み合わせたPCR-CE法としてミュータスワコーMTB[21]がある。また、核酸検出法としては、DNA-RNAハイブリダイゼーション(アキュプローブ法)、DNA-DNAハイブリダイゼーション(DDHマイコバクテリア)などがある。他に迅速診断法としてキャピリアTB蛋白検出法)がある[20]。
検査所見



喀痰塗抹検査(チール・ニールセン染色)は喀痰中の抗酸菌の有無および排菌量をみる検査であり、まず行うべき方法である。また蛍光塗抹検査を利用することもできる。
なお、結核を疑った患者から採痰を行う場合は、専用ブースを用意して採集する。これまで喀痰中の排菌量はガフキー号数で表記されてきた。新結核菌検査指針では、検出菌数を 1+, 2+, 3+ で表すこととなった(± はガフキー1号、1+ は2号、2+ は5号、3+ は9号に相当)。
塗抹検査では、結核菌か非結核性抗酸菌かの同定はできない。菌の同定および薬剤耐性を調べるには喀痰培養検査を行うが、結核菌は培養による繁殖が遅く、3-6週間必要で早期診断には適さない。
早期診断には、喀痰の結核菌DNAのPCR検査が有用である。感度・特異度が高く日本でも普及してきている。ただPCR法は、死菌でもDNAを検出することで、陽性になってしまう。
気管支鏡下のBAL(気管支肺胞洗浄)やTBLB(経気管支肺生検)も診断に有用である。胃液検査は培養のみが検査に適するので、早期診断に有用ではない。血液培養をする場合は、専用のスピッツが必要である。
胸水がある場合、胸水培養で結核菌が陽性になるのは25%未満である。胸膜生検が必要である。
画像所見
多彩な像を呈するため肺結核は画像のみでの正確な診断は困難である。喀痰検査や血液検査とともに総合的に診断する。
治療
かつては、抗菌剤のストレプトマイシン単剤の投与で効果があったが、現在は薬剤耐性獲得の危険があるため、単剤での治療は行わない[22]。
イソニアジド (INH)、リファンピシン (RFP)、ピラジナミド (PZA)、エタンブトール (EB)(またはストレプトマイシン (SM))の4剤併用薬物療法を行うべきであると考えられている[22]。ほかに、デラマニド製剤(デルティバ)[23]も使用される。結核菌はこのそれぞれの薬物に耐性をもつものが存在するが、イソニアジドおよびリファンピシンの2剤に耐性を持つ菌は「多剤耐性結核菌」と呼ばれ、治療に難渋することがある。一度発症した場合は、6〜9ヶ月の投薬療法が一般的である[22]。
治療を正確に完了した場合、再発率は5%未満である。しかし、治療中断により結核菌に薬剤耐性ができ、集団感染することが問題となっている。そのため、特にストリートやホームレスの住人に対して、確実な薬の服用を目指した直接監視下短期化学療法(directly observed treatment, short-course, DOTS)の実施拡大が求められている[24]。
肺結核は空気感染が起こるため、排菌のある結核患者は感染症予防法(感染症の予防及び感染症の患者に対する医療に関する法律)により、負圧設備のある結核病棟への入院が義務づけられている[25]。医療従事者はN95マスク(FFP3マスク)を装着する必要がある[26]。患者の搬送は最低限にすべきであるが、どうしても必要な場合は患者に通常のマスクを、医療従事者にN95マスクを装着し、窓を開けるなど換気に留意する。
喀痰中の排菌のない(ガフキー0号)患者は、強制入院の対象ではない。
肺外結核
要約
視点
- A17 - Tuberculosis of nervous system
- A18 - Tuberculosis of other organs
- A19 - 粟粒結核 (en:Miliary tuberculosis)
結核性髄膜炎
→詳細は「結核性髄膜炎」を参照
結核性髄膜炎 (A17.0 Tuberculous meningitis) は、亜急性髄膜炎の鑑別の一つである。真菌性、梅毒性、癌性髄膜炎との鑑別を要する。
- 症状
- 無気力、過敏、食欲不振、発熱、頭痛、嘔吐、痙攣、昏睡である。行動の変化を認めることもある。また、多部位の結核菌感染の症状を認めることがある。
- 身体所見
- 項部硬直、脳神経麻痺症状を認めることがある。
- 検査所見
- 髄液は黄色くて、cell 100-500(単核球優位)、高蛋白、低グルコースを示す。細菌性髄膜炎と比べて明らかに弱い所見を示す。髄液の塗抹検査は通常陰性で、培養も最大25%の症例で陰性である。髄液PCR検査は感度が高い。
- 治療法
- 肺結核症と同様であり、12ヶ月の投薬を行う[27]。イソニアジド、リファンピシン、ピラジナミドは髄液移行性がよい。エタンブトール、ストレプトマイシンは基本的に髄液移行性は不良であるが、髄膜の炎症が認められる場合には髄液中に移行する。デキサメタゾンは細菌性のようなエビデンスはないが、用いることがある。
結核性リンパ節炎
→詳細は「en:Tuberculous lymphadenitis」を参照
頚部腫瘤の鑑別の一つである。感染症による反応性リンパ節腫脹や、腫瘍性、サルコイドーシス、猫ひっかき病、組織球性壊死性リンパ節炎(菊池病)、自己免疫性リンパ節炎との鑑別を要する。診断は、針吸引による細胞診、塗抹、培養、PCR検査による。リンパ節生検が必要なこともある。治療の第一選択肢は、肺結核と同様の薬物療法である[28]。
結核性心膜炎
→詳細は「en:Tuberculous pericarditis」を参照
先進国ではまれである。発熱、寝汗、疲労が数週間から数ヶ月続く。心嚢水の塗抹・培養による結核菌陽性率は低い。心膜生検による肉芽腫の証明や培養、PCRは診断を確定するが侵襲性が高い。他部位における結核菌の証明によって診断を推定するのが一般的であると考えられる。治療は肺結核と同様の薬物療法[29]。しかし収縮性心外膜炎を後遺症として残すことがある。
結核性腹膜炎
→詳細は「腹膜炎」を参照
腸結核
→詳細は「腸結核」を参照
腸結核は結核菌が引き起こす腸炎のこと。典型的には回盲部に起こり、クローン病との鑑別が問題となる。ただしその他のどの部位も侵されうる。大腸が侵された場合は潰瘍性大腸炎との鑑別が重要。
- 症状
- 慢性的な腹痛、閉塞症状、食欲不振、体重減少、下痢などである。血便(下血)、吐き気・嘔吐、腹部膨満感、微熱を伴うこともある。
- 画像所見
- 50%未満の患者では活動性肺結核を伴い、胸部レントゲン撮影で認めることができる。
- 結腸では、大腸内視鏡検査にて多発潰瘍、潰瘍化した集塊、無茎性ポリープ、小憩室を認める。
- 診断確定は、大腸内視鏡下の生検にて乾酪性肉芽腫を認めたり結核菌培養が陽性であるときである。生検標本のPCRによる結核菌DNAの検出は、迅速で最も感度が高い。
- 2007年現在、ダブルバルーン内視鏡やカプセル内視鏡により小腸結核も診断できるようになった。
- 合併症
- 腸閉塞、狭窄、穿孔、大量出血、瘻孔形成、中毒性巨大結腸症が起こることがある。
- 治療
- 肺結核と同様である。合併症が起こった場合は手術が必要なこともある。
腎結核
無菌性膿尿の原因の一つ。漆喰腎を発症する。尿培養にて結核菌が証明される。治療法は、肺結核と同様である。
副腎結核
慢性副腎不全の鑑別の一つ。特に結核症の頻度が高い地域では慢性副腎不全の主要な原因である。自己免疫性副腎不全、Waterhouse-Friedrichsen症候群、抗リン脂質抗体症候群、抗凝固薬の使用による両側副腎出血、転移性腫瘍など鑑別は多岐にわたる。
結核性卵管炎
筋骨格系の結核症
- A18.0 Tuberculosis of bones and joints
- 胸椎・腰椎の結核症や単関節の結核症(主に膝関節)が知られている。代表的な疾患は脊椎カリエスである。診断は、骨・骨膜・所属リンパ節生検による乾酪壊死の証明や関節液、膿汁の塗抹・培養・PCRである。鑑別疾患は、亜急性・慢性の感染性関節炎や骨の感染症、関節リウマチ、痛風、転移性腫瘍である。治療は、肺結核と同様であるが滑膜切除術を行うこともある。
結核性脊椎炎
→詳細は「en:Pott disease」を参照
結核性脊椎炎は別名Pott's病とも呼ばれる。治療には、抗結核薬を12〜18ヶ月間用いる[30]。
結核性関節炎、慢性関節リウマチ、慢性化膿性滑膜炎、色素性絨毛結節性滑膜炎、滑膜性骨軟骨腫症などの疾患では滑膜に炎症や腫瘍形成を生じるため、これを切除する滑膜切除術(英: synovectomy、独: Synovektomie)が行われる。これにより疼痛、腫脹などの局所症状を改善し、関節破壊の進行を防ぐ。関節軟骨、軟骨下骨質に炎症が波及しない時期に行うものを早期滑膜切除術とし、炎症の波及後に行うものを晩期滑膜切除術とするが、早期の方が機能的予後が良好である。
皮膚結核
- A18.4 Tuberculosis of skin and subcutaneous tissue
- 皮膚結核は結核菌が血行性またはリンパ行性、まれに外部から直接感染することによって発症する肺外結核の一つである。病巣から結核菌が証明されるか否かによって分類があり、前者を真性(真正)皮膚結核、後者を結核疹と呼ぶ。そして各々の分類にさらに多くの疾患が属する。なお、皮膚結核の別称として狼瘡(ろうそう)という語があり、英語ではループス(lupus)と呼ばれる。現在は自己免疫疾患・膠原病として知られる全身性エリテマトーデスは急性播種状紅斑性狼瘡とも呼ばれるが、その名の語源は発見当時は結核性疾患であると考えられたために命名されたものである。
真性(真正)皮膚結核
このカテゴリーに属する疾患は、病巣に結核菌が証明されるのが最大の特徴である。従って感染力がある。
- 皮膚初感染病巣
- 通常結核は飛沫感染による感染経路を採るが、極めてまれに皮膚に直接感染するケースがある。これを皮膚初感染病巣と呼び、感染後顔面や四肢に水疱や潰瘍を生じる。その後リンパ節の腫脹を来たした後ツベルクリン反応が陽性に転じて、病変は瘢痕を残して治癒する。なお、BCGはツベルクリン反応陰性の場合に接種するが、弱毒化した結核菌を人為的に皮膚から感染させて免疫を獲得させる。したがってBCGは人工的皮膚初感染病巣ともいえるし、逆に皮膚初感染病巣は天然BCGとも呼べる。
- 尋常性狼瘡
- かつて「ループス」といえばこの疾患を指していた。真性皮膚結核の中では最も標準的な疾患であり、かつては皮膚結核の中で患者が最も多かった。顔面を好んで侵し、紅斑が次第に拡大して潰瘍となりやがて瘢痕を残して自然治癒する。だが再発しやすく同一部位に繰り返し発症し醜い瘢痕となり、さらにはその瘢痕部から有棘細胞癌が発生することがある(狼瘡瘢痕癌)。
- 皮膚腺病
- 現在日本で最も多い真性皮膚結核である。肺などから血行性・リンパ行性に結核菌が散布され、リンパ節で増殖する際に皮膚に病変を形成するものである。頚部に最も多く病変を形成するが、これは頚部リンパ節結核から皮膚に病変が波及したものである。最初は赤く、しこりを触れる程度であるがやがて腫脹は大きくなり、皮膚を破って膿汁を排出する。この膿汁には多量の結核菌が存在し、感染原因となる。
- 皮膚疣状結核
- 外傷部位などに結核菌が付着して発症する。肱、膝などの露出部に多く、いぼ状の局面が形成され遠心性に拡大するが中心部は病変が無くなり治癒した状態になる。獣医や飼育業者に多く発症するが、日本ではこのような感染経路はほとんどない。
- 潰瘍性粟粒結核
- 肺結核、腸結核、腎結核、膀胱結核などの臓器結核から結核菌が口腔、尿道、直腸肛門に付着し増殖して病変を形成する。丘疹から始まり次第に潰瘍や局面、壊死などの様々な皮膚病変が多発する。病変にはチーズ状の塊が厚く付着するがこの中には極めて多くの結核菌が存在する。この疾患がある患者は概して末期の結核患者であり、大体において死亡する。現在日本でこのような病変を見ることは少なく、皮膚科の専門書にもまず写真が掲載されていない。
- 急性皮膚粟粒結核
- 結核性敗血症である粟粒結核(ぞくりゅうけっかく)の皮膚病変であり、小児を多く侵す。丘疹、紅斑、潰瘍、紫斑、壊疽などの多彩な症状が全身に多発する。非常にまれな病態である。潰瘍性粟粒結核と同様、皮膚科の専門書に写真が掲載されていることはまずない。
結核疹
tuberculidカテゴリーに属する疾患は、病巣に結核菌が証明されない。発症機序としては結核に元来過敏性を有しているヒトが結核菌に感染した際、血行性に結核菌や菌が分解された後の産物などが散布されて皮膚に到着、それに伴い様々な皮膚病変を発症する。細菌アレルギーによる多形滲出性紅斑や真菌アレルギーによる白癬疹と同様の機序で発生する、結核アレルギー性皮膚疾患ともいえる。ツベルクリン反応はほぼ100%陽性である。
- 腺病性苔癬
- 主に若年者の胴体や四肢に発症し、扁平苔癬に似た粟粒大の丘疹が播種性または集族性に多発する。丘疹の頂点に小さな膿疱が形成される。自覚症状はない。主に初感染者に起こり、BCGの副作用として発症することもある。
- 壊疽性丘疹状結核疹
- 結核アレルギーによる血管炎である。若い女性の四肢に暗赤色の丘疹として多発し、その後発疹の中心が壊疽に陥り痂皮を形成。潰瘍を経て瘢痕治癒する。疾患名こそ「壊疽」と付くが重篤なものではなく、予後は良好である。
- 陰茎結核疹
- その名の通り男性に限定して発症する結核疹であり、腎結核や膀胱結核など泌尿器系の結核に続発・合併することが多い。亀頭・包皮に米粒大よりはやや小さな丘疹が発生、膿疱・潰瘍を経て瘢痕化する。しかしこの過程において亀頭部の形状が不整形の凹凸となり、醜い瘢痕となる。陰茎形成性硬結症を合併することが多いとされているが、海外では否定的である。
- バザン硬結性紅斑
- 結核疹の中では最も多く、皮膚結核全体でも最も症例数が多い。足が太い若い女性の下腿に多く、最大でも鶏卵よりやや小さい紅斑として発症。紅斑は硬くなりやがて深い潰瘍となり、1〜2ヶ月の経過で瘢痕治癒する。自覚症状はない。皮下組織に発症した結核性肉芽腫性脂肪織炎が本態である。
- 結核性結節性紅斑
- 結節性紅斑は細菌アレルギーが原因で発症する皮膚疾患の一つであるが、結核も主要な原因の一つである。バザン硬結性紅斑に似るが、最大の違いは潰瘍を形成しないことである。
- 結節性結核性静脈炎
- 亜急性に発症し、発熱や倦怠感といった前駆症状を伴うことがあるが多くは無症状で四肢に皮下硬結を生じる。自覚症状はない。
なお、かつては顔面播種状粟粒性狼瘡も結核疹として加えられていた。結核の特徴である乾酪壊死を組織所見で確認できるためであったが、結核の合併が少ないこと、ツベルクリン反応陰性例が多いこと、さらに結核が減少しているにもかかわらずこの疾患は増加していることなどから、現在は肉芽腫や痤瘡に近い疾患の位置づけになっている。酒さ様結核疹も同様の理由で除外されている。バザン硬結性紅斑では非結核性の症例も比較的多く報告されている。
治療は真性皮膚結核・結核疹とも肺結核に準じた抗結核剤による治療が行われるが、丸山ワクチンによる治療も行われる。また尋常性狼瘡・皮膚疣状結核・バザン硬結性紅斑では紫外線照射や副腎皮質ステロイドの局所注射が抗結核剤との併用で行われる場合もある。抗結核剤が無効の場合や皮膚腺病では外科的な治療も行われる。
予防

ワクチン
→「BCG」も参照
予防策としてBCGワクチンの接種があるが、その実施状況は国により異なる。ワクチンを接種するメリットは、小児の結核性髄膜炎と粟粒結核の頻度を有意に減少させることにある(有効性80%)。しかし、成人の結核症を減少させるという根拠はない(有効性50%)。一方デメリットとしては、ツベルクリン反応を陽性化させてしまうため結核の診断が遅れることにある。また新生児へのワクチン接種は結核リスクを増加させるため、よく議論を行うべきである[31]。
BCGワクチンの接種は、日本では実施されている。アメリカ合衆国では行われていない。ヨーロッパ諸国では行われている国もあるが、フランスなど中止した国もある。英国では10-14歳小児へのルーチン接種は推奨されなくなった[32]。結核菌の頻度が低い地域ではBCGを行うメリットは低く、むしろデメリットが大きいと考えられる。中止したスウェーデン、旧東ドイツ、チェコスロバキアなどは、中止後小児結核が増加した経緯がある。
かつて日本では、まずツベルクリン反応検査を行い、陰性反応が出た者のみにBCGワクチンを接種していたが、2005年4月1日に結核予防法が改定され、ツベルクリン反応検査を行わずに全員に接種する形になった[33]。
なお、日本では2007年(平成19年)3月31日をもって結核予防法が廃止され、結核については感染症の予防及び感染症の患者に対する医療に関する法律(感染症法)に統合され、二類感染症に指定し同法の適用を受けることとなるとともに(感染症法6条3項)、BCGワクチンの予防接種については予防接種法(昭和23年6月30日法律第68号)に再編され定められることとなった。
公衆衛生
医師は肺結核を診断した際は、院内感染防止のため病院スタッフに対してすみやかに通知すべきである[34]。また、患者と同じ家屋内で生活する者に対し、スクリーニング(罹患を疑われる対象者を選別する措置)を提供すべきである[34]。
歴史
要約
視点
→詳細は「結核の歴史」を参照
紀元前1000年頃のエジプト第21王朝のミイラには、骨の結核である脊椎カリエスとみられる遺体がある。2009年末、エルサレムで発見された1世紀前半の男性の骨から結核菌とらい菌のDNAが発見され、イエス・キリストの時代のエルサレムの上流階級では、既に流行していたことが確認された[8]。
中国前漢時代のミイラから結核にかかった痕跡が確認されている。2006年に韓国南部の勒島(ヌクト)の遺跡から出土した若い女性の人骨の脊椎3か所にカリエスを発見した[8]。
日本では青谷上寺地遺跡(鳥取市)で出土した弥生時代後期の弥生人の骨の中に脊椎カリエスとみられるものがあり、朝鮮半島の島に埋葬されたほぼ同時期の人骨にも結核の痕がある。日本古病理学研究会会長の鈴木隆雄(桜美林大学教授)は、結核は中国から朝鮮半島に広がり、渡来人を通じて日本列島に上陸したと推測している[35]。
2019年2月4日、鳥取大学の岡崎健治らの研究チームが、中国の上海にある広富林遺跡で出土した女性人骨から約5千年前の結核発症の痕跡を発見したことを明らかにした。東アジアでは最古の結核症例という。人骨は埋葬された20~30代の女性のもので、2010年に出土した184体の人骨を分析する過程で発見した[36]。特徴的なのは、背骨の胸椎と腰椎の一部に、脊椎カリエスが認められた。結核は縄文時代の日本列島では未確認で、研究者は弥生時代に渡来したと考えており、今回の発見は、結核はこの地域から稲作文化とセットで日本にもたらされた可能性を示唆するという。研究内容は、アメリカ合衆国の学術誌『INternational Journal of Paleopathology』に発表された[37]。
軍隊と結核
集団生活が基本なため集団感染の危険が高い軍隊では流行で兵力が急激に減ることから、結核には非常に気を使っており、軍の防疫部隊や軍病院では独自に予防研究も行われていた。
徴兵検査では特に厳重な胸部検査をし、さらに陸軍士官学校などでは、度々ツベルクリン反応検査をしたり、寝台は頭と足の向きを交互にしたりするなどして対応していた。
肺浸潤や胸膜炎など結核と関連する症状が見つかるといったん丙種合格として様子を見るため、煙草で肺や気管を傷めて徴兵を免れようとする偽装もあった。山田風太郎は胸膜炎のため丙種合格となった後、軍需工場で働きながら旧制東京医学専門学校に合格して医学生となり、徴兵免除となり戦地に赴くことなく終戦を迎えた。三島由紀夫は日本軍の徴兵検査には合格したが、招集される数日前に、母親から移された風邪を軍医が結核と誤診して即日帰郷となった。このように兵の不足や兵役逃れに厳しい国家でも、呼吸器系の病気が疑われる者は、安全を考慮して入隊させないなど、厳重な水際対策が行われていた。しかし検査時に潜伏期間だった者から感染する事例が度々発生し、軍を悩ませていた。
治療法が未発達だった時代には、結核が原因で早期に退役した者も多い。兵役中に結核を発症した場合「軍隊で結核にかかった」などの悪評が広がることを防ぐため、「肺病」などの「ぼかした表現」を使うことも多かった。
アメリカ軍では、結核で退役した者にも負傷者と同じく軍病院の利用、大学への進学補助、障害年金の支給があった。また第二次世界大戦では、完治した者がアメリカ本土で勤務する軍属などとして、徴兵されることもあった。SF作家ロバート・A・ハインラインは、1929年にアナポリス海軍兵学校を卒業してアメリカ海軍に入隊したが、結核により1934年に退役。アメリカ軍の施設で治療を受けるも、障害年金が少ないため困窮し、職を転々とした。また完治していたため、1943年から技術士官として海軍に復帰している。
隠語
死亡率が高かった頃は、病名「結核」はあまりにも直接的で人々の口に出しづらかったため、学名の Tuberculosis から、医師は診療録に "TB" と略した。また、当時はドイツ語読みが主流だったため、「テーベー」と呼ばれ、一般人も「テーベー」と呼ぶことが多かった。
疫学
要約
視点
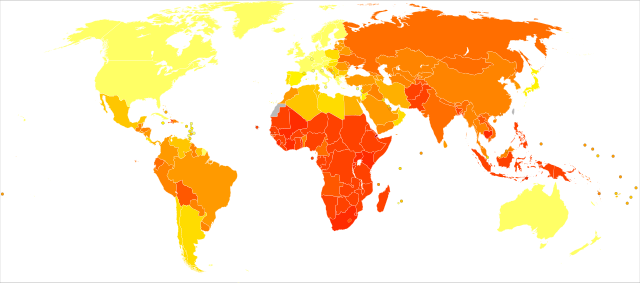
|
no data
≤ 10
≥ 10–25
≥ 25–50
≥ 50–75
≥ 75–100
≥ 100–250
|
≥ 250–500
≥ 500–750
≥ 750–1000
≥ 1000–2000
≥ 2000–3000
≥ 3000
|
結核患者の分布は均一ではなく偏在し、多くのアジアやアフリカの国では約80%の人が結核の感染(=発病ではない)検査で陽性を示すが、一方、アメリカ合衆国では5〜10%が陽性であるのみである[2]。アメリカ合衆国で毎年2万5千人が新たに発生し、その40%が結核の流行地域からの移民であると推定されている[2]。
世界保健機関(WHO)は2010年3月18日、従来の薬による治療が極めて困難な「超多剤耐性」(XDR)結核の感染が2010年3月時点で、世界58カ国で確認されたと発表した。XDR結核の感染者は推定で、年間2万5000人に上るとした。また、XDRを含めた、薬による治療が難しい「多剤耐性(MDR)結核の感染者は08年で年間44万人、死者は15万人に上ったと推計した。2013年のMDR-TB感染者数は48万人に上る[3]。「薬剤耐性」も参照。
日本では2000年以降も毎年新たに2万人程度が発症し[39]、2010年の統計では人口10万人あたり18.2人と世界保健機関の「結核中蔓延国」に該当している[40]。厚生労働省によると、2016年は約1万8000人が新たに罹患し(人口10万人あたり13.9人)、約1,900人が死亡した。厚労省は2020年東京オリンピックまでの「低蔓延国」(罹患者が10万人あたり10人以下)移行を目指したが、達成出来なかった[13]。厚生労働省が2022年8月30日に発表した2021年の結核診断患者数は1万1519人で人口10万人あたりの新規患者数は9.2人で統計が残る1951年以降で初めて10人を下回り、WHO分類の「低蔓延国」となったが、これは欧州・北米を含む主要先進国(G7)で最も遅い[41]。
概観
結核患者高負荷国
世界保健機関(WHO)では結核患者が多い国、多剤耐性結核が多い国、HIV合併結核が多い国を結核患者高負荷国(high burden country)としている[42][43]。
結核高蔓延国
学校における結核対策の一つとして、結核患者高負荷国の中で最も罹患率(人口10万対)が低い国(2016年時点はブラジル:罹患率42)を基準に、それ以上に推定罹患率が高い国を結核高蔓延国(結核高まん延国)として扱っている[42][43]。
現代の日本
推移
日本は湿気が多く、結核になりやすい気候条件である。第二次世界大戦前後は衛生・栄養面で劣悪だったことも、感染に拍車をかけていた。
前述のように2021年時点で「低蔓延国」になったが、高齢化により患者数が再び増加に転じる恐れもあり、厚生労働省や結核予防会が結核予防の啓発活動を進めている。日本での結核感染率・発病率・死亡率の著しい減少の結果、結核の危険性に対する国民の関心が低下しているので[44]、厚生労働省は「結核は過去の病気ではない」というスローガンで、大阪府も「結核は過去の病気でも老人の病気でもない」と注意を喚起している。日本での2010年の新規登録患者数は23,261人、罹患率は人口10万人対18.2、結核死亡者数は2,100人であった[45]。患者のうち高齢者の占める割合が高く、70歳以上は51.2%、80歳以上は29.7%であった。結核は公費負担医療の対象である。
2009年(平成21年)3月18日、当時の天皇(明仁)が第60回結核予防全国大会において「青年期に結核を患い、特効薬によって一命を取り留めた」ことを述べた[46]。
その約半月後、芸能人における発症例(ハリセンボン:箕輪はるかの発症以来、数か月経過での精密検査結果)があり、法律に基づいて隔離入院となったことが報じられた。またその際、本人が結核に気付かず、多くの者に結核菌を感染させた可能性があるとして、芸能事務所が注意喚起したのはもちろんのこと、各区保健所のレベルでは対応が難しいとして、東京都福祉保健局が専用窓口を設けて、対応に追われる事態となった[47]。
2011年3月2日、タレントのJOYが東京都内の病院での精密検査で、肺結核感染の疑いが出たため入院、居住地である渋谷区保健所も調査を行った。療養のため活動休止していたが、6月13日に退院。この闘病経験から「ストップ結核パートナーシップ日本」の大使に任命されている[48]。
2012年7月9日に、東京青梅病院で78人が肺結核に感染、10人が発病、3人が死亡したと東京都が発表した。
関連法規
人獣共通感染症
結核は人獣共通感染症としても知られている。ウシ型結核菌はウシ(牛)、シカ(鹿)、ヤギ(山羊)、スイギュウ(水牛)などにも感染し、特に牛と鹿は感受性が高いとされる[49]。ウシ型結核菌はヒト型結核菌とは区別されるが、病畜との接触または汚染物を介して人にも感染することがある[49]。
ウシ型結核菌の人への感染は、欧米諸国では結核患者の1.2%と報告されているが、日本では人へのウシ型菌感染例はほとんどない[49]。厚生労働省検疫所、オーストリア保健・食品安全局(AGES)では、十分な殺菌がなされていない乳製品で、ヒトが結核に感染する可能性があるとしている[50][51]。
ウシ型結核菌の主な感染経路は経気道感染で、初期には肺および周辺リンパ節に限局した結核巣が現れる[49]。感染が全身に進行すると肋膜や胸膜に真珠のような結核結節が密発するため「真珠病」とも呼ばれている[49]。さらに進行すると呼吸器症状が現れ、全身状態が悪化して死に至ることもある[49]。日本では家畜伝染病予防法において法定伝染病に指定されている(対象は牛、水牛、鹿、山羊)[49]。2009年10月、池田市立五月山動物園のニホンジカが結核で死亡し、臨時休園に追い込まれた。
文化・文学
要約
視点
結核、特に肺結核は労咳と呼ばれ、古くから日本に多く見られる病気の一つであった。平安時代、清少納言は『枕草子』のなかで「胸の病」について書き記しており、紫式部の『源氏物語』でも紫の上が胸の病を患い、光源氏が悲しむさまが描かれているが、これが結核であるかはわからない。
明治期には国民病といわれるまでに罹患者の多い疾病であったため、近代以降の文化史に強い影響を与えている。抗生物質のなかった当時は、治療としては、栄養のあるものを食べて、働かずに静養し、自然治癒を期待するくらいしかなかった。このため、逆説的に"贅沢病"と呼ばれることもあった。しかし、当時の一般の人々にとっては、このような事は事実上不可能であり、そのため結核はほとんど打つ手のない死病同然に受け止められており、実際にこの病によって若くして命を落とす人が少なくなかった。戦前は生活水準の低さから来る栄養状態・社会全般の衛生水準の低さ、とくに徴兵制の施行や都市化・工業化の進展とともに職住環境の密集化が進み、感染者数とそれによる死者数の増加により、亡国病とまで呼ばれた[52]。1945年フランク・キャプラによって兵士教育のために作られた『汝の敵日本を知れ』では、当時の日本の生活水準を世界でも最低レベルとし、40歳になるまでに結核で死ぬことも多いと述べている。当然、その対策も重要な政策課題で、日本では、結核予防を目的としたBCG接種が1929年頃から試験的に始まり、戦後に義務化された[53]。義務化による学校での強制接種がスムーズに受け入れられたのも、一つには、死病との恐怖心があったからとも考えられる。
結核患者は熱のため頬が赤く、目が大きくうるみ、痩せて肌は白くなるため、悲劇性や運命の非情さ、世の無常、あるいは悲壮さを伴う美的感覚を感じさせる。また喀血症状が古くからの「血を吐くまで(恋や悩みに)苦しむ」という言い回しに重ね合わされて捉えられたことなどから、小説や映画の中では薄倖の才子佳人の病気として描かれることが多かった。時代劇においては、用心棒などを務める剣豪に、死期を悟った凄みをまとわせる演出上の設定としても使われた。一方で、「子供の頃に結核患者の出た家の前を通るときは、感染するのが怖くて、息を止めて急いで走り抜けた」という思い出を語る人もいて、実際の生活局面では、ロマンチックなものではなかったようである。
また、大昔は結核患者がよく出る家系のことを労咳筋と差別的な意味合いで呼ばれ忌み嫌われたりもしたこともあった。江戸時代においても、遺伝的な病ではないかと考える向きもあった。近代に入っても、結局、栄養状態の悪かった当時は人々の抵抗力も弱いため、感染による罹患率も高く、また事実上の死病と怖れられる病気であったため、ひとたび発症すると看病してくれる人間が家族くらいしかなく、看病する人間もまた次々と感染していくといったふうに、いったん患者が出た家は次々と患者が続く傾向があり、そのため結核筋(けっかくすじ)と呼ばれて周囲から避けられ、就職や結婚に差支えが生じるケースも多かった。結核筋という言葉自体は、第二次大戦前に子供であった人で知っている人がいるため、戦後に治療薬のペニシリンが普及する頃まで存在していたと思われる。
- 新選組の沖田総司は肺結核のために病死した。このため幕末ものの小説や映画では彼を悲劇の天才剣士として描くことが多い。ただし池田屋事件当時、同じく隊士であった永倉新八の『新選組顛末記』によると沖田が喀血したとは書かれておらず、昏倒したことだけが書かれている。喀血した話は子母澤寛の『新選組始末記』に登場する。他に、平手造酒が虚無的な結核の剣豪として、よく描かれる。
- 正岡子規は結核を病み、喀血後、血を吐くまで鳴き続けるというホトトギスに自らをなぞらえて子規(漢語でホトトギスの意)という号をもっぱら用いた。病没前に床で書かれた『病牀六尺』が著名である。
- 徳富蘆花の代表作『不如帰』で美貌のヒロイン浪子が武男を慕いながらも、家の体面や運命によって愛を引き裂かれ、哀れにその生涯を終える物語は、映画や新派演劇などで繰り返し上演された。
- 堀辰雄の『風立ちぬ』はサナトリウム(長期的な療養を必要とする人のための療養所)における末期患者を主人公にしたものである。主人公が結核を患う堀の小説は、『菜穂子』もまた該当する。堀自身も結核で長い病床生活を送り、病死している。
- 梶井基次郎の『冬の日』『冬の蠅』は結核の主人公の焦燥感と絶望を描いた心象的小説である。同じく梶井の『のんきな患者』も結核の苦しみや、近隣患者が迷信的な民間療法(ヒトに由来する生薬)に縋る様子が描かれている。
- 久米正雄『月よりの使者』
- トーマス・マン『魔の山』は結核患者のための高原サナトリウムを舞台にした小説である。
脚注
参考文献
関連項目
外部リンク
Wikiwand - on
Seamless Wikipedia browsing. On steroids.