Timeline
Chat
Prospettiva
COVID-19
malattia infettiva respiratoria causata dal ceppo patogeno SARS-CoV-2 Da Wikipedia, l'enciclopedia libera
Remove ads
La COVID-19[2] (acronimo dell'inglese COronaVIrus Disease 19), conosciuta anche come malattia respiratoria acuta da SARS-CoV-2 o malattia da coronavirus 2019, è una malattia infettiva respiratoria causata dal virus denominato SARS-CoV-2 appartenente alla famiglia dei coronavirus.
Il termine "COVID" viene impropriamente e ormai largamente usato al maschile come sinonimo del virus stesso, sebbene si riferisca invece alla patologia causata da esso.
I primi casi accertati a dicembre 2019 sono stati riscontrati in Cina.[3] Al 9 settembre 2021 il suo tasso di letalità apparente (CFR) è del 2,06%.[4] Il tasso di letalità per infezione (IFR, che include tutti gli infetti, anche coloro che contraggono la COVID ma non fanno un test in cui risultano positivi, o per mancanza di disponibilità o perché sono asintomatici o hanno sintomi lievi)[5] è stato invece stimato, per la prima ondata della pandemia, tra la 0,5 e il 2% in base al Paese, con forti differenze per fascia d'età (dallo 0,004% per i minori di 34 anni al 28,3% per i maggiori di 85).[6]
Il periodo di incubazione mediamente è di 5,1 giorni (IC 96% 4,1 - 7,0 giorni) con il 95º percentile di 12,5 giorni. I risultati di studio sulla correlazione tra dati di tracciamento dei contatti e casi positivi registrati suggeriscono ulteriori conferme di questi valori[7]. Per questo motivo è stato indicato un periodo di isolamento di 14 giorni dalla possibile esposizione a un caso sospetto o accertato.[8] Durante il periodo di incubazione si è contagiosi, successivamente possono comparire i sintomi.[9][10] Il virus si trasmette per via aerea, molto spesso tramite le goccioline respiratorie. Per limitarne la trasmissione devono essere prese precauzioni, come mantenere la distanza interpersonale di almeno 1,5 metri e tenere comportamenti corretti sul piano dell’igiene personale (lavare e disinfettare periodicamente le mani, starnutire o tossire in un fazzoletto o nell'incavo del gomito, indossare mascherine e guanti) e ambientale (rinnovare spesso l'aria negli ambienti chiusi aprendo le finestre e mantenere gli ambienti molto puliti).[11] I governi e gli enti competenti consigliano a coloro che ritengono di essere infetti di rimanere in isolamento fiduciario, indossare una mascherina chirurgica, osservare le regole di igiene e contattare quanto prima un medico al fine di ricevere ulteriori indicazioni.[12][13]
Il virus colpisce principalmente il tratto respiratorio superiore e inferiore ma può provocare sintomi che riguardano tutti gli organi e apparati. Inoltre, la metà dei casi l'infezione decorre in maniera del tutto asintomatica e in circa un terzo dei casi presenta sintomi simil-influenzali (forma pauci-sintomatica). In una minoranza di casi (circa 5-6% dei casi) invece la malattia può manifestarsi in forma moderata o grave con rischio di complicanze soprattutto respiratorie (insufficienza respiratoria, ARDS).[14]
I sintomi simil-influenzali[13][15] più frequenti sono: febbre, tosse, cefalea (mal di testa), dispnea (respiro corto), artralgie e mialgie (dolore ad articolazioni e ai muscoli), astenia (stanchezza) e disturbi gastrointestinali quali la diarrea[16]; sintomi caratteristici della patologia COVID-19 sono l'anosmia (perdita dell'olfatto) e l'ageusia (perdita del gusto), transitorie.
Nei casi più gravi può verificarsi una polmonite, una sindrome da distress respiratorio acuto, sepsi e uno shock settico fino ad arrivare al decesso del paziente. Sono in fase di sperimentazione oltre 184 vaccini specifici per questa malattia, di cui:
- 54 in fase I (studio delle caratteristiche del farmaco);
- 45 in fase II (studio sulla sicurezza del farmaco);
- 52 in fase III (studio sull'efficacia del farmaco);
- 21 (autorizzati per uso limitato) in fase IV (studio di farmaco-sorveglianza).
- 12 (approvati per uso completo)[17]
Il trattamento consiste nell'isolare il paziente per prevenire la diffusione del contagio e nel curare i sintomi clinici.[15][18]
Remove ads
Epidemiologia e storia
Riepilogo
Prospettiva

Intorno all'autunno del 2019, le autorità sanitarie della città di Wuhan in Cina (circa 11 milioni di abitanti), riscontrarono i primi casi di pazienti che mostravano i sintomi di una "polmonite di causa sconosciuta"; questo primo gruppo di malati era in qualche modo collegato al locale mercato umido, costituito da circa un migliaio di bancarelle su cui si vendevano anche polli, fagiani, pipistrelli, marmotte, serpenti, cervi macchiati e organi di conigli oltre ad altri animali selvatici. L'origine è al 2023 ancora incerta e tra gli indiziati vi è stato aggiunto il cane procione[19], ma anche la fuoriuscita da un laboratorio cinese[20]. Secondo 18 scienziati che nel maggio 2021 hanno pubblicato una lettera sulla rivista Science, nonostante gli scienziati non locali non abbiano avuto accesso agli accertamenti sul campo nel corso delle ispezioni, il rapporto dell'OMS del 30 marzo 2021 era estremamente sbilanciato[21] sull'ipotesi del nuovo coronavirus proveniente da una fonte animale (una zoonosi).[22][23][24][25] In realtà non vi sarebbero prove a sostegno delle diverse ipotesi.[26]
La diffusione della malattia venne comunicata per la prima volta dalle autorità cinesi all'Organizzazione mondiale della sanità il 31 dicembre 2019,[27] mentre le prime trasmissioni della sequenza genetica avvennero 2 settimane prima da parte del ricercatore Lili Ren, il che ha fatto avanzare il sospetto di una comunicazione tardiva da parte del governo cinese.[28]
Il ceppo responsabile della pandemia è stato identificato nei primi giorni di gennaio 2020 e denominato ufficialmente Coronavirus 2 della Sindrome Respiratoria Acuta Severa, abbreviato SARS-CoV-2 e inizialmente denominato nuovo Coronavirus 2019 (nCoV-2019) e raramente hCoV-2019. Di norma i coronavirus vengono denominati includendo nel nome la sigla del Paese dove vengono identificati (es. Coronavirus umano NL63, dove NL è la sigla dei Paesi Bassi), ma nel caso del SARS-CoV-2 si è scelto di non denominarlo con la sigla del Paese o della città di prima identificazione, per denotarne la rilevanza internazionale e non locale. Il genoma del SARS-CoV-2 è stato per prima sequenziato e pubblicato il 10 gennaio 2020.[29] L'11 febbraio 2020 l'OMS ha annunciato che la malattia respiratoria causata dal nuovo coronavirus è stata chiamata COVID-19.

A marzo 2020 il tasso di mortalità e di morbilità dovuti alla malattia non sono ancora ben chiari; mentre nel corso dell'attuale pandemia la mortalità tende a cambiare nel tempo, la percentuale di infezioni che progrediscono verso una malattia diagnosticabile rimane ancora non definita.[30][31] Tuttavia, la ricerca preliminare sulla COVID-19 ha rilevato un tasso di letalità compreso tra il 9% e il 11%[32] e, nel gennaio 2020, l'OMS ha suggerito che questo valore potesse essere di circa il 3%.[33] Uno studio effettuato su 55 casi fatali ha rilevato che le prime stime sulla letalità potrebbero essere troppo elevate poiché non sono state prese in considerazione le infezioni asintomatiche stimando, dunque, un tasso di letalità (la mortalità tra gli infetti) compreso tra lo 0,8% includendo i portatori asintomatici e il 18% includendo solo i casi sintomatici della provincia di Hubei.[34] Il 22 marzo, un approccio modellistico basato su dati francesi fornisce un tasso di letalità effettivo (IFR, per infection fatality ratio) dello 0,8%.[35]
Al giorno 9 novembre 2020, sono stati confermati 50 517 420 contagi, con 1 257 922 decessi e 33 083 920 guarigioni.[36]
Infezioni sono state segnalate in gran parte del mondo occidentale e in Asia, principalmente in coloro che provenivano dalla Cina continentale, con trasmissione riscontrata anche in altri 34 paesi nel mondo (Germania, Francia, Italia, Hong Kong, Vietnam, Thailandia, Singapore, Giappone, Corea del Sud, Australia, Spagna, Regno Unito, Stati Uniti, Brasile, Messico, India, Israele, Turchia, Albania, Belgio, Russia, Svizzera, Svezia, Iran, Canada, Perù, Bangladesh, Argentina, Grecia, Egitto, Portogallo, Danimarca, Repubblica del Congo e Sudafrica). I decessi sono stati segnalati nella Cina continentale, nelle Filippine, e a Hong Kong. A partire dall'11 febbraio 2020, solo la Cina continentale è elencata come un'area con trasmissione di comunità in corso.[37]
Sanitari deceduti
Secondo Amnesty International sono più di 7 000 gli operatori sanitari deceduti per COVID-19 in tutto il mondo. Il maggior numero di decessi è stato registrato in Messico con 1 320 decessi a seguire USA (1 077), UK (649), Brasile (634), Russia (631), India (573), Sud Africa (240), Italia (188), Peru (183), Indonesia (181), Iran (164) e Egitto (159).[38][39] Gli Stati Uniti e il Messico in questa statistica rappresentano l'85% dei casi. Una mappa completa dei decessi nel mondo è reperibile nel sito di Amnesty International.[39]
Nomenclatura
L'11 febbraio 2020 l'organizzazione mondiale della sanità ha stabilito la denominazione "COVID-19" per la malattia. Il direttore Tedros Adhanom Ghebreyesus ha spiegato il significato dell'acronimo come segue: "CO" - Corona, "VI" - Virus e "D" per Disease (malattia in lingua inglese), mentre 19 sta a indicare l'anno durante il quale il virus è stato identificato per la prima volta, in data 31 dicembre. Tedros ha aggiunto che il nome è stato scelto per evitare riferimenti a una specifica posizione geografica, specie animale o gruppo di persone in linea con le raccomandazioni internazionali per la denominazione che sono volte a prevenire la stigmatizzazione.[2][40]
Genere e ortografia nella lingua italiana e nelle altre lingue
L'Accademia della Crusca, il più rinomato organismo di studio e tutela della lingua italiana, ha svolto una disamina sul neologismo "COVID-19", valutando se esso debba essere considerato un termine maschile o femminile, e quale sia l'ortografia riguardo alle maiuscole e minuscole.[2]
La grafia dell’acronimo varia nell’uso tra la variante tutta maiuscola (COVID-19), quella tutta minuscola (covid-19) e quella con la sola iniziale maiuscola (Covid-19) che è maggioritaria; la più corretta sarebbe quella con tutte le lettere maiuscole, in conformità con la normativa UNI del 1974 che regolamenta la scrittura di sigle e acronimi, ma, soprattutto su giornali e testi divulgativi, è attestata e ammessa anche la scrittura degli acronimi con la sola iniziale maiuscola. Allorquando divenisse un sostantivo comune, come è stato per il termine radar (acronimo dall’inglese RAdio Detection And Ranging), la grafia più appropriata sarebbe quella tutta minuscola: i nomi comuni di malattia non richiedono l’iniziale maiuscola.[2]
Il primo istituto linguistico a trattare il tema del genere di COVID-19 è stato il Centre de Terminologia de la llengua catalana (TERMCAT), con una nota pubblicata il 12 febbraio 2020, il giorno successivo alla divulgazione dell’acronimo, che dava indicazioni sulla corretta grafia e pronuncia della parola, oltre a specificare che il termine, indicante il nome della malattia ma non il virus, debba essere in catalano di genere femminile, in quanto femminile è il traducente del referente disease.[2][41]
Nella lingua italiana corrente la forma COVID-19 (e la variante ridotta COVID) si è affermata al maschile, sebbene la parola principale dell'acronimo, disease (malattia, patologia), dovrebbe essere in italiano di genere femminile, per analogia con i possibili traducenti in base al principio di assegnazione del genere, basato sull’associazione con il genere del traducente. Nel caso di sigle e acronimi è però frequente vedere oscillazioni tra maschile e femminile; anche l’acronimo AIDS (dall’inglese Acquired Immuno-Deficiency Syndrome) prima di affermarsi nel genere maschile, ha variato a lungo tra maschile e femminile.[2][42] Prima dell’effettiva affermazione del maschile, erano frequenti le occorrenze dell’acronimo al femminile, che permane invece maggiormente nelle pubblicazioni di carattere scientifico e nei documenti e nei testi redatti da medici e scienziati.
L'origine del prevalente impiego al maschile di COVID-19 può essere dovuta anche a una sovrapposizione tra nome della malattia e nome del virus; una parte delle persone ha creduto che l'acronimo si riferisse al virus, anche a causa di usi impropri fatti sulla rete e nei principali media italiani: spesso sui quotidiani nazionali si è fatto riferimento all’agente patogeno come al "virus COVID-19"; persino nei testi dei decreti-legge e di altri provvedimenti emanati dal governo, ad esempio nelle disposizioni attuative del D.L. del 23 febbraio 2020 e quelle successive, si parla di “virus COVID-19”, nonché in comunicati stampa del Ministero della salute.[2]
L’Académie française ha trattato genere di COVID-19 con un comunicato del 7 maggio 2020, sostenendo che, sulla base dell’analogia con il genere del francese maladie (malattia), nonostante il prevalente impiego del termine al maschile, l’uso del femminile sia da preferire.[2][43]
In Spagna la Real Academia Española il 18 marzo 2020 aveva descritto come “pienamente validi” sia il maschile sia il femminile: in spagnolo altre malattie virali come zika e ebola sono al maschile in quanto prendono il nome dal virus che le causa; mentre per la solita analogia con disease, il termine enfermedad è femminile.[44] La Real Academia Galega il 22 maggio 2020 ha invece escluso la versione al maschile, e nel suo vocabolario lo ha registrato al femminile.[2][45]
Nelle varie lingue romanze, con l’eccezione della Catalogna dove si attesta l'uso al femminile, è diventato ormai prevalente l’uso del maschile, per l’errata interpretazione dell’acronimo come nome del virus responsabile della malattia, similmente a quanto avvenuto nell'italiano.
L’uso di COVID al maschile non va quindi considerato scorretto, ma la sua origine risale a un uso improprio del termine, nel significato di "coronavirus responsabile della malattia COVID-19".[2]
Remove ads
Eziologia
Riepilogo
Prospettiva

La malattia è causata dal virus denominato SARS-CoV-2, appartenente alla famiglia dei coronavirus. Si ritiene che questo sia di origine zoonotica, ma al febbraio 2020 la modalità di trasmissione predominante è fra uomo e uomo, generalmente attraverso goccioline respiratorie (droplet) che le persone emettono starnutendo o tossendo, e che in seguito vengono inspirate.[15]
Trasmissione e serbatoio biologico
Sebbene non siano ancora del tutto chiare le modalità di trasmissione del virus è stato confermato che è in grado di passare da uomo a uomo. Un funzionario della sanità pubblica nello stato di Washington negli Stati Uniti ha osservato che i coronavirus vengono trasmessi principalmente "attraverso uno stretto contatto con un altro individuo, in particolare tossendo e starnutendo su qualcun altro che si trova entro un raggio di circa 1-2 metri da quella persona".[46] Si ritiene, infatti, che nella maggior parte dei casi la diffusione tra persone avvenga attraverso le goccioline respiratorie emesse da un individuo infetto mediante tosse o starnuti che, successivamente, vengono inalate da un soggetto sano che si trovi nelle vicinanze. È possibile infettarsi anche dopo aver toccato superfici od oggetti dove sia presente il virus, portando poi le mani verso la propria bocca o verso il naso o gli occhi ma in percentuali molto basse.[47] Il virus, in condizioni ideali, può infatti persistere su diverse superfici per ore o giorni.[48][49] Recentemente è stata segnalata la possibilità di trasmissione dell'infezione alla superficie oculare da parte dell'espirato dello stesso paziente in seguito a ossigenoterapia mediante maschera facciale o CPAP casco effettuata per polmonite da SARS-CoV-2; è stato infatti isolato con elevata frequenza il virus nelle lacrime e nel raschiato congiuntivale di tali pazienti a differenza dei casi trattati con sola cannula nasale[50]
Sebbene i virus respiratori siano trasmissibili solitamente quando il soggetto malato presenta anche i sintomi, sembrerebbe che il SARS-CoV-2 possa diffondersi anche in occasione di un contatto ravvicinato con un paziente asintomatico.[47][51] Si stima che il tasso netto di riproduzione della trasmissione del virus da uomo a uomo sia tra il 2,13[52] e il 4,82[53][54]. Tale valore indica il numero di altre persone a cui un paziente appena infetto possa trasmettere la malattia. Secondo quanto riferito, al 24 febbraio il nuovo coronavirus è stato finora in grado di trasmettersi in catena fino a un massimo di quattro persone.[55]
Il 22 gennaio 2020, alcuni scienziati hanno pubblicato un articolo che, dopo aver esaminato "umani, pipistrelli, galline, ricci, pangolini e due specie di serpenti", conclude che il "2019-nCoV sembra essere un virus ricombinante tra il coronavirus del pipistrello e un coronavirus di origine sconosciuta" e "tra gli animali selvatici il serpente è il serbatoio più probabile per il 2019-nCoV" da cui poi viene trasmesso agli umani.[56][57] Ulteriori studi hanno inoltre suggerito che il SARS-CoV-2 si sia originato a seguito della "combinazione di virus da pipistrelli e serpenti".[56][57][58] Tuttavia, parte della comunità scientifica ha contestato tali conclusioni sostenendo che il pipistrello doveva essere il serbatoio naturale, mentre l'ospite intermedio, un uccello o un mammifero e non gli stessi serpenti.[58][59]
Al 25 gennaio 2020 non è ancora stato confermato quale possa essere il serbatoio naturale del virus nella fauna selvatica e l'ospite intermedio che lo ha trasmesso agli esseri umani. È stato invece confermato che il SARS-CoV-2 riesce a entrare nella cellula umana attraverso il recettore ACE 2, come il virus SARS.[60]
Ipotesi del virus dormiente
Sulla stampa giornalistica a partire dal 5 luglio 2020 è apparsa la notizia secondo la quale il virus SARS-CoV-2 si trova abitualmente nelle acque reflue, infatti sono state trovate tracce precedenti al primo caso COVID-19 della Cina.[61] Il 5 luglio 2020 un epidemiologo britannico Tom Jefferson, ricercatore onorario senior presso il Center for Evidence-Based Medicine (CEBM), dell'Università di Oxford[62] ha suggerito l'ipotesi che il virus SARS-CoV-2 sia un virus "dormiente" e che esso si sia attivato generando l'epidemia di COVID-19 a seguito di particolari e non meglio conosciute circostanze ambientali; a sostegno di quest'ipotesi due fatti:[63][64]
- il virus secondo ricercatori del Max Planck Institute e dell'Istituto Karolinska era già presente ai tempi dell'uomo di Neanderthal, infatti, essi hanno trovato un segmento genomico di ~ 50 kb ereditato dai Neanderthal che si manifesta con una frequenza di ~ 30% in Asia meridionale e ~ 8% in Europa.[65]
- il virus è stato trovato ben prima dell'epidemia di COVID-19 in diverse acque reflue di diversi sistemi fognari del mondo.[66][67]
Ciò farebbe pensare che le condizioni delle acque reflue dei mattatoi siano l'ambiente idoneo per il mantenimento in "dormienza" del virus in virtù della temperatura vicino a 4 °C, ideale per la sopravvivenza del virus. A ulteriore sostegno di questa ipotesi il caso dei malati di COVID-19 nelle Isole Falkland, un caso per certi versi simile a quello dei malati di "epidemia di spagnola" delle isole Samoa che come i primi non avrebbero avuto contatti con focolai esterni.[66]
Va rilevato che l'ipotesi del ricercatore viene contestata su altre fonti giornalistiche.[68]
Inquinamento atmosferico e diffusione del virus
Diversi studi indicherebbero un ruolo dell'inquinamento atmosferico nella diffusione e nella persistenza del virus in sospensione nell'atmosfera. Questo elemento si aggiungerebbe alle condizioni cliniche e all'età dei soggetti colpiti dall'infezione da COVID-19 nello spiegare la diffusione dell'infezione. Tale legame sarebbe già stato dimostrato nel 2002 in occasione dell'infezione di SARS in Cina.[69] Esisterebbe infatti una correlazione positiva tra l'alto livello di particolato in alcune aree urbane e la mortalità dovuta a condizioni cardiovascolari e respiratorie. Un'elevata esposizione al PM comune presente nell'aria può alterare l'immunità dell'ospite alle infezioni virali respiratorie.[70]
Il PM atmosferico faciliterebbe la sopravvivenza del virus nei flussi d'aria per ore o giorni. «L'aspetto atmosferico locale è un altro fattore ambientale che deve essere considerato nella diffusione accelerata di questo virus.»[71]
Ricercatori italiani suggeriscono dell'esistenza di una relazione tra i superamenti dei limiti di legge delle concentrazioni di PM10 registrati nel periodo 10 febbraio-29 febbraio 2020 e il numero di casi infetti dalla COVID-19 aggiornati al 3 marzo 2020.[71] «La relazione tra i casi di COVID-19 e PM10 suggerisce un’interessante riflessione sul fatto che la concentrazione dei maggiori focolai si è registrata proprio in Pianura Padana mentre minori casi di infezione si sono registrati in altre zone d’Italia (Figura 2).»[71] Ciò si verificherebbe con un ritardo di 14 giorni tra le condizioni atmosferiche e il manifestarsi dell'infezione nella popolazione; in alcune zone del Nord Italia la diffusione della COVID-19 potrebbe essere legata alle condizioni di inquinamento da particolato atmosferico che ha esercitato un’azione di carrier (veicolamento) e di boost (potenziamento).[71] In particolare gli inquinanti atmosferici, come il particolato, il biossido di azoto e il monossido di carbonio, consentirebbero una maggiore longevità delle particelle virali in condizioni climatiche favorevoli.
«Le curve di espansione dell’infezione nelle regioni (Figura 3) presentano andamenti perfettamente compatibili con i modelli epidemici, tipici di una trasmissione personapersona, per le regioni del sud Italia mentre mostrano accelerazioni anomale proprio per quelle ubicate in Pianura Padana in cui i focolai risultano particolarmente virulenti e lasciano ragionevolmente ipotizzare a una diffusione mediata da carrier ovvero da un veicolante.»[71]
Il nord Italia è classificato come una delle aree più inquinate in Europa ed è caratterizzata da elevate concentrazioni di particolato (PM), questo potrebbe spiegare l'anomala diffusione della COVID-19 nelle stesse zone del nord-Italia.[72]
Le particelle fini, come PM 2,5, tendono a rimanere più a lungo nell'aria rispetto alle particelle più pesanti e le loro dimensioni minime aumentano le possibilità di farle penetrare in profondità nei polmoni, bypassando naso e gola. Le aree dei paesi maggiormente colpiti dall'epidemia della COVID-19, dove le concentrazioni di PM2,5 superano ampiamente lo standard orario di 75 µg / m3. In Italia, i focolai si sono concentrati nel Nord, esattamente nella pianura padana, nelle città di Lodi, Cremona e Bergamo, che sono tra le città italiane con i più alti livelli di inquinamento. Zona geografica dove per la sua topografia specifica e alle sue caratteristiche climatiche si produce abitualmente una cappa in cui sono intrappolati particolati fini.[73] Tuttavia «quest'ipotesi deve essere convalidata da ulteriori studi epidemiologici futuri in diverse regioni geografiche colpite dalla pandemia della Covid-19.»[74]
Nel mese di dicembre 2019 e gennaio 2020, le concentrazioni di PM 2,5 in questo territorio hanno raggiunto valori senza precedenti simili a quelli che caratterizzano la regione di Hubei, in Cina dove è stato registrato il primo picco di infezione da COVID-19.[75]
Uno studio statunitense ha studiato se l'esposizione media a lungo termine al particolato fine (PM 2.5) è associata a un aumentato rischio di morte per COVID-19 negli Stati Uniti. I ricercatori concludono sostenendo che: «un piccolo aumento dell'esposizione a lungo termine al PM 2,5 porta a un grande aumento del tasso di mortalità per COVID-19.»[76] Infatti un aumento di 1 µg/m 3 nel PM 2,5 è associato a un aumento dell'8% del tasso di mortalità COVID-19 (intervallo di confidenza al 95% [CI]: 2%, 15%).[76]
Il biossido di azoto (NO2) è un gas risultato ambientale di fenomeni naturali e antropocenici, esso è causa di varie patologie note nell'uomo e tra queste si ipotizza anche che l'esposizione a lungo termine a esso aumenti la mortalità per coronavirus. A tal proposito in uno studio condotto in Italia, Spagna, Francia e Germania da ricercatori tedeschi si è visto che: nelle regioni di questi paesi con il più alto tasso di inquinamento da NO2 vi sono state le più alte mortalità da COVID-19 ciò quando le alte concentrazioni di NO2 sono combinate con un flusso d'aria verso il basso che impedisce un'efficace dispersione dell'inquinamento atmosferico.[77]
Secondo ricercatori italiani l'atmosfera, ricca di inquinanti atmosferici, insieme a determinate condizioni climatiche può favorire una più lunga permanenza delle particelle virali nell'aria, favorendo così una diffusione “indiretta” oltre a quella diretta (da individuo a individuo).[73]
Un ulteriore aspetto da considerare per la diffusione del virus è quello legato all'aria secca o poco umidificata come fattore accelerante e aggravante la diffusione del virus e la sua letalità; ciò è particolarmente importante negli ambienti ospedalieri dove spesso l'aria non è adeguatamente umidificata. Vale ciò anche per i ventilatori meccanici che non sempre sono provvisti di umidificazione adeguata nelle unità ospedaliere ausiliarie.[78]
Secondo un ricercatore spagnolo la metformina è in grado di sopprimere uno dei trigger molecolari dei processi proinfiammatori e protrombotici provocati dall'inquinamento atmosferico da PM urbano.[79]
Ruolo dello scioglimento del permafrost
Il riscaldamento climatico osservato in Siberia e nell'Artico e lo scongelamento del permafrost potrebbero comportare il rilascio, nell'atmosfera, di agenti patogeni intrappolati nel permafrost. Rappresentando un possibile meccanismo di genesi di virus che in futuro potrebbero emergere come conseguenza dello sviluppo del riscaldamento globale del nostro pianeta nei decenni a venire.[80]
Macelli come focolai di diffusione
I mercati umidi,[81][82][83][84] i macelli, gli habitat selvaggi, gli zoo e i parchi naturali, sia nei paesi sviluppati che in quelli in via di sviluppo, sono luoghi noti per essere l'origine di focolai di malattie epidemiche come l'influenza aviaria e la COVID-19.[85]
In un editoriale pubblicato il 9 luglio 2020 dal BMJ a firma di tre ricercatori (rispettivamente un epidemiologo di Hamburg in Germania, un ricercatore della Wolverhampton University e uno della Universidade Católica in Portogallo) si evidenzia il ruolo che assumerebbero i macelli come fattore di diffusione dell'epidemia. Si sono infatti verificati importanti focolai a: Gütersloh nel Nord Reno-Westfalia altri in UK a Leicester Anglesey, Merthyr, Tydfil, Wrexham e Kirklees, e infine in Portogallo in un macello avicolo nel quale almeno 129 dei 300 lavoratori hanno contratto COVID-19.[86] Il focolaio tedesco si è manifestato nel più grande macello di suini d'Europa, interessando quasi 1 500 delle 6 139 persone operanti nello stabilimento.[87] Queste circostanze hanno spinto a indagare sui motivi che possono averle determinate, tra i quali sicuramente figurano:[86][87]
- le basse temperature con alta o bassa umidità,
- superfici metalliche (il virus persiste vitale a lungo su queste),
- affollamento degli ambienti di lavoro,
- polveri in sospensione (piume, sangue e feci),
- l'uso delle mascherine protettive è molto difficile per i lavoratori, oltre al fatto che sono meno efficaci nella loro capacità di filtrazione per il vapore acqueo rilasciato dalla respirazione dei dipendenti che porta a rapida condensazione e umidificazione delle maschere,
- il parlare ad alta voce (gridare),
- l'acqua di lavaggio che si diffonde su molte superfici,
- la diversità di lingue e culture delle figure professionali, associata all'assunzione di lavoratori stranieri, complica l'attuazione delle misure di biosicurezza.
La presenza di una forza lavoro relativamente giovane causerebbe inoltre un'elevata incidenza di casi in grado, seppur asintomatici, di trasmettere il virus; si aggiunga anche il fatto che i lavoratori spesso nascondono i propri sintomi per paura di ritorsioni economiche (prassi in grado di favorire la diffusione della malattia) o, ancora, la presenza di molti stranieri che vivono spesso in situazioni ad alto rischio di contagio sociale.[86][87]
Tutto ciò fa comprendere l'importanza del riconoscimento precoce dei focolai, della preparazione e l'attuazione di precisi e flessibili piani epidemici, del dotarsi di efficienti sistemi di test per il tracciamento dei contatti ed eventuale isolamento dei positivi. L'epidemia ha inoltre evidenziato la capacità di colpire in anticipo classi sociali economicamente svantaggiate prima di estendersi all'intera comunità cittadina.[86]
Per questi motivi si raccomanda di rafforzare le misure di controllo sugli ambienti e sui lavoratori e le misure di prevenzione veterinaria nei mattatoi. Va sottolineato come la carne in sé sia assolutamente sicura e non presenti alcun rischio comprovato di contaminazione per il consumatore.[87]
Eventi di super diffusione (SSE)
Gli eventi SSE potrebbero essere una caratteristica tipica di COVID-19.[88] L'Organizzazione Mondiale della Sanità definisce un super-spargitore come un paziente (o un evento) che può trasmettere l'infezione a un numero maggiore di individui rispetto a quanto attesa da un individuo (o evento).[89]
Una ricerca pubblicata su Lancet nel marzo 2020 mostra come sempre più spesso, le indagini sui focolai forniscono informazioni sul rischio di trasmissione in contesti diversi. Analizzando rapporti di trasmissione secondaria associata a un evento specifico come un pranzo o una visita durante le vacanze, si è rilevato che si sono verificate 48 infezioni secondarie tra 137 partecipanti. Supponendo che tutte queste infezioni secondarie siano state generate da un singolo caso primario. Ciò ha determinato un tasso di attacco secondario (SAR), definito come la probabilità che un'infezione si verifichi tra persone suscettibili all'interno di un gruppo specifico (cioè, famiglia o contatti stretti), piuttosto alto quantunque determinato dagli eventi di esposizione a breve termine.[90]
Gli eventi di super diffusione SSE sembrano essere difficili da prevedere e prevenire,di conseguenza le azioni fondamentali di sanità pubblica devono prevedere azioni che possono prevenire e ridurre il numero e l'impatto delle SSE. In tal senso la velocità è essenziale. La prevenzione e la mitigazione dell'ESS dipende, in primo luogo, dal rapido riconoscimento e comprensione di questi eventi, in particolare all'interno delle strutture sanitarie.[91]
Secondo uno studio USA «la superdiffusione sembra essere diffusa nello spazio e nel tempo e può avere un ruolo particolarmente importante nel guidare l'epidemia nelle zone rurali e un'importanza crescente verso le fasi successive delle epidemie sia in contesti urbani che rurali. Complessivamente, circa il 2% dei casi era direttamente responsabile del 20% di tutte le infezioni.» Inoltre nella ricerca si sostiene che: «i casi infetti non anziani (<60 anni) possano essere 2,78 (da 2,10 a 4,22) volte più contagiosi degli anziani, e il primo tende a essere il principale fattore di superdiffusione.»[92] Sembra esserci la possibilità che gli SSE di SARS-CoV-2 potessero comprendere dinamiche di trasmissione disparate; sottolineano il ruolo del sovraffollamento nell'amplificare un'epidemia in una grande area urbana.[93]
Tra le cause si riconoscono: immunosoppressione, aumento della gravità della malattia e della carica virale, individui asintomatici e ampie interazioni sociali. Inoltre, gli eventi di super diffusione possono accadere perché gli individui con sintomi assenti o lievi possono non essere riconosciuti e non vengono implementate misure. Ancora gli individui con una vita sociale multipla ed estesa hanno maggiori probabilità di infettare un numero maggiore di individui rispetto alla persona che ha un'interazione sociale limitata, così anche i bambini possono avere un tasso più elevato di essere asintomatici e quindi possono diffondere il virus e causare infezioni in altre persone.[89]
Inoltre, il canto, specie se praticato in un coro, è riconosciuto essere una circostanza unica di SSE.[94]
La COVID-19 può diffondersi rapidamente nei rifugi dei senzatetto suggerendo per questo da parte del CDC di Atlanta che i fornitori di servizi per i senzatetto implementino adeguate pratiche di controllo delle infezioni, applichino misure di distanziamento fisico tra cui garantire che le teste dei residenti siano distanti almeno 2 metri l'una dall'altra durante il sonno e promuovano l'uso di coperture facciali in tessuto tra tutti gli ospiti dei rifugi.[95]
Varianti genomiche
Il virus continuerà a mutare con sempre nuove varianti, soprattutto la variante delta, e ciò perché la sua circolazione è molto alta e quindi subirà la pressione selettiva operata dal sistema immunitario, favorendo la diffusione delle varianti che non vengono bloccate. I vaccini potranno garantire un'efficace protezione nelle popolazioni a condizione che vengano somministrati a un ampio numero di soggetti di una popolazione e a condizione che non si sviluppino ceppi mutati (varianti) che abbiano la capacità di sfruttare la fuga immunitaria. Per questo motivo è importante insieme alla vaccinazione, ampliare il più possibile le indagini rivolte al sequenziamento genomico del virus circolante.[96]
Sono diverse le varianti genomiche del virus SARS-CoV-2 individuate in tutto il mondo.[97] Sul sito nextstrain.org sono presenti aggiornate e consultabili tutte le mutazioni individuate del virus; suddivise per regione geografica, singolo paese con le variazioni temporali e le divergenze genomiche.[98]
A luglio 2020, gli scienziati hanno riferito che una variante del SARS-CoV-2 più infettiva, con la variante della proteina spike G614 in sostituzione di D614, era diventata la forma dominante nella pandemia di COVID-19.[99][100]
Al dicembre 2020 sono tre le mutazioni note che hanno permesso a virus SARS-CoV-2 di eludere la risposta anticorpale policlonale (fuga immunitaria) di un plasma convalescente COVID-19 altamente neutralizzante.[101]
Variante danese (cluster 5)
Una variante, trovata in Danimarca, chiamata cluster 5 (o ΔFVI-spike dallo Statens Serum Institut) ha provocato una rigorosa quarantena e una campagna di eutanasia negli allevamenti danesi di visoni.[102] Scoperta nello Jutland settentrionale, in Danimarca, si ritiene che sia stata diffusa dai visoni all'uomo negli allevamenti.
Variante spagnola (20A.EU1)
Nell'ottobre 2020 gli scienziati hanno descritto in un preprint che una variante, 20A.EU1, è stata osservata per la prima volta in Spagna all'inizio dell'estate ed è diventata la variante più frequente in diversi paesi europei.[103][104] Secondo il Medical Express la nuova variante che ha avuto origine in Spagna in estate è legata a un evento di super diffusione tra i lavoratori agricoli nel nord-est del paese.[105]
Variante nigeriana (202012/01 - P681H)
Prima sequenziato nel mese di agosto 2020 in Nigeria,[106] le implicazioni per la trasmissione e virulenza non sono chiare, ma è stato indicato come una variante emergente dalla US Centers for Disease Control.[107] Sequenziata dall'African Centre of Excellence for Genomics of Infectious Diseases in Nigeria, questa variante ha una mutazione P681H, condivisa con il VOC-202012/01 del Regno Unito. Non condivide altre mutazioni con VOC-202012/01 e alla fine di dicembre 2020 questa variante rappresenta circa l'1% dei genomi virali sequenziati in Nigeria, anche se potrebbe aumentare.[106]
Variante inglese (202012/01 - B.1.1.7)
Tra le tanti varianti ha assunto un grande rilievo per i risvolti mediatici ed epidemiologici la variante segnalata il 14 dicembre 2020, definita "inglese" o "britannica" dai mass media:[108] quel giorno le autorità sanitarie britanniche hanno comunicato la presenza di una variante del virus SARS-CoV-2 che mostrerebbe una maggiore diffusibilità.[109][110][111] Ricercatori sostengono che gli alti livelli di trasmissione comunitaria provochino l'emergere di stipiti virali come la nuova variante. Questi ricercatori sostengono che la nuova variante si è evoluta in qualche soggetto con un sistema immunitario soppresso, soggetto che era cronicamente infetto e ha diffuso il virus per mesi.[112]
Questa variante è stata isolata a settembre[113] per la prima volta dal Covid-19 Genomics UK Consortium e dal Public Health England (PHE) che lo hanno denominato VUI - 202012/01 o B.1.1.7; si hanno prove che questa variante abbia 17 mutazioni rispetto al ceppo originale. Il professor Nick Loman, dell'Istituto di microbiologia e infezioni presso l'Università di Birmingham, sostiene che è sorprendente la crescita di questa variante, molto più di quanto solitamente ci aspetteremmo di vedere; così come è sorprendente vedere il numero di mutazioni significativamente maggiore di quello che accade normalmente.[114] Secondo Alessandro Carabelli, ricercatore dell’Università di Cambridge, nella variante sono presenti 23 mutazioni rispetto al ceppo originale; questo ceppo è altamente contagioso, fino al 70% in più. Essa in Gran Bretagna ha determinato un aumento di oltre il 50% dei contagi in una settimana.[115] Questa variante determina un indice R0 maggiore e ciò ha determinato infatti che la variante inglese in UK in questo momento è "fuori controllo". Ciò seconda quanto sostenuto dal ministro della Sanità britannico Matt Hancock a dicembre 2020.[113]
Il ministro della Salute britannico Matt Hancock ha comunicato che il governo ha allertato l'Organizzazione mondiale della sanità poiché nel sud della Gran Bretagna il tasso di infezione alla COVID-19 si è mostrato particolarmente alto, ciò si spiega con la presenza di una mutazione del virus che ne faciliterebbe ulteriormente la diffusione. Questa variante è stata identificata in più di mille soggetti affetti dal virus, coinvolgendo un totale di circa 60 aree diverse. Successivamente questa variante è stata individuata in altri paesi del mondo come Singapore,[116] Giappone,[117] Lituania,[118] Polonia.[119] In Irlanda del Nord il virus variante è stato individuato a Dublino, Kildare e Wicklow e gruppi più piccoli a Sligo e Leitrim e poi a Clare e Tipperary.
Varianti simili sono state identificate in altri paesi.[116] Il Regno Unito sta effettuando una campagna di stretta analisi e tipizzazione dei genomi di SARS-CoV-2, a differenza di molti altri paesi, e pertanto sta rilevando con più specificità le variazioni del virus, sebbene esse siano comuni a tutto il mondo.[120]
La presidenza tedesca dell'UE ha invitato gli stati membri ad una riunione urgente del comitato di gestione politica delle crisi, al fine di coordinare le risposte comunitarie rispetto alla nuova variante del virus isolata in Gran Bretagna.[121]
La variante inglese, secondo epidemiologi della Nuova Zelanda, è destinata a dominante in tutto il mondo prossimamente perché è più contagiosa; avendo questa tassi di contagiosità che sono fino al 50-70% maggiori della variante classica.[122]
Variante sudafricana (20H/501Y.V2 - B.1.351)
In Sudafrica una variante genomica, chiamata variante 501.V2, è stata scoperta i primi di ottobre 2020;[123] ed essa si è diffusa per circa il 90% dei genomi sudafricani testati dal laboratorio sudafricano Kwazulu-Natal Research Innovation and Sequencing Platform (Krisp). Sembra che questa variante colpisca, rispetto ad altri ceppi virali di SARS-CoV-2, maggiormente i giovani provocando una malattia più grave. Il 4 dicembre 2020 il Sud Africa ha allertato l'OMS.[124]
Ricercatori inglesi nello studiare questa variante sud africana hanno scoperto la variante inglese che non è correlata a quella sudafricana. Le due varianti sudafricana e inglese hanno in comune solo una delle mutazioni considerate determinanti per la malattia, quella sul sito 501.[123] In entrambi i casi le varianti genomiche risponderebbero ai vaccini e alle cure mediche nello stesso modo.[124][125]
Variante brasiliana/giapponese (B.1.1.248)
A Tokyo, presso l'Istituto nazionale giapponese per le malattie infettive (NIID), in quattro viaggiatori provenienti dal Brasile, è stata isolata una variante che vanta 12 mutazioni sulla proteina Spike, 4 in più rispetto al ceppo inglese e 3 in più rispetto a quello sudafricano.[126] Questa mutazione, indicata con la sigla B.1.1.248, ha due ulteriori varianti, una con le mutazioni K417N-E484K-N501Y, ribattezzata P.1, e l'altra con una sola mutazione, la B.1.1.28 (E484K).[107] Quest'ultima mutazione è assente in quella inglese mentre è comune alla variante sudafricana; essa è ritenuta una mutazione critica perché capace di determinare in una qualche misura la fuga immunitaria, ovvero rende difficile agli anticorpi umani di riconoscere l'antigene virale; potendo anche reinfettare chi è già stato colpito dalla COVID-19.[126]
Al 12 gennaio 2021 non si hanno molte informazioni circa la capacità di diffusione del virus con questa mutazione e circa la risposta ai vaccini ed alle procedure diagnostiche.[127]
Variante delta (B.1.617.2)
La variante Delta è stata rilevata per la prima volta in India il 5 ottobre 2020. La variante Delta si è diffusa in oltre 179 paesi fino al 22 novembre 2021. L'Organizzazione mondiale della sanità ha affermato, nel giugno 2021, che la variante Delta fosse diventato il ceppo più diffuso al mondo.[128] Ha mutazioni nel gene che codifica per la proteina spike che causano le sostituzioni T478K, P681R e L452R,[129][130] che sono note per influenzare la trasmissibilità del virus e se può essere neutralizzato dagli anticorpi per varianti precedentemente circolanti del virus COVID-19.[131]
Remove ads
Patogenesi
Riepilogo
Prospettiva

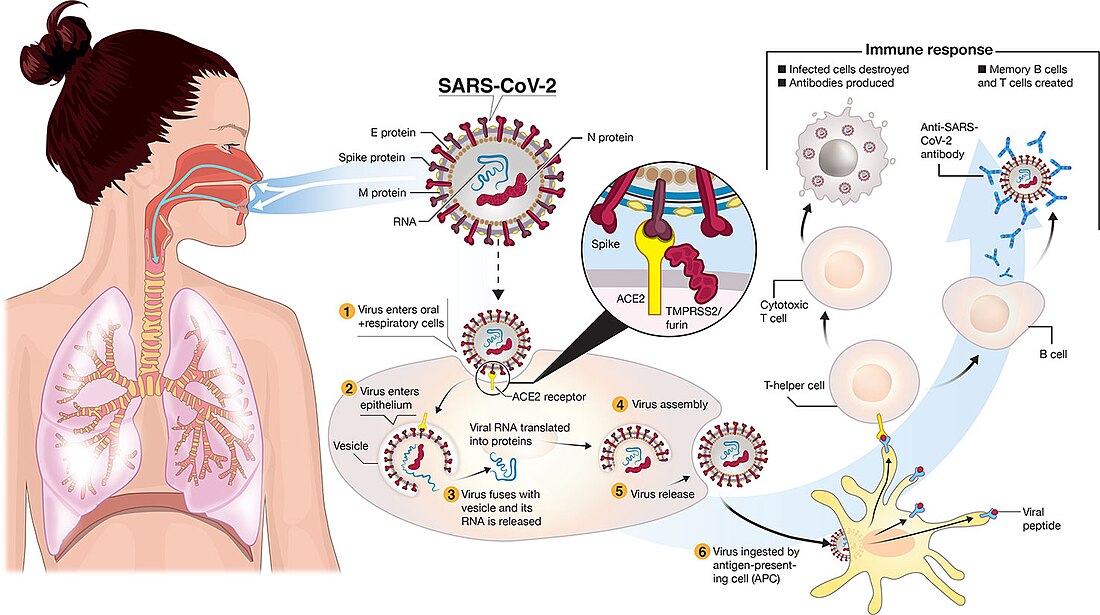
I polmoni sono gli organi più colpiti da COVID-19 perché il virus accede alle cellule ospiti tramite l'enzima 2 (ACE2) di conversione dell'angiotensina[133], che è più abbondante nelle cellule alveolari di tipo II dei polmoni. Il virus utilizza una speciale glicoproteina di superficie chiamata peplomero (le spinule che gli conferiscono la caratteristica forma a corona solare) per connettersi al recettore ACE2 ed entrare nella cellula ospite.[134] La densità di ACE2 in ciascun tessuto è correlata alla gravità della malattia in quel tessuto e alcuni hanno suggerito che la riduzione dell'attività dell'ACE2 potrebbe avere effetti protettivi,[135][136] mentre altri che l'aumento dell'ACE2 usando farmaci antagonisti del recettore dell'angiotensina II potrebbe essere protettivo ma queste ipotesi devono ancora essere verificate.[137] Man mano che la malattia alveolare progredisce, si può sviluppare insufficienza respiratoria e può seguire la morte.[136]
Il virus colpisce anche gli organi gastrointestinali poiché l'ACE2 è abbondantemente espresso nelle cellule ghiandolari dell'epitelio gastrico, duodenale e rettale,[138] nonché nelle cellule endoteliali e negli enterociti dell'intestino tenue.[139]
Il virus può causare lesioni miocardiche acute e danni cronici al sistema cardiovascolare.[140] Danni cardiaci acuti sono stati riscontrati nel 12% delle persone infette ricoverate in ospedale a Wuhan, in Cina,[141] ed è più frequente nei casi gravi.[142] Il tasso di sintomi cardiovascolari è elevato, a causa della risposta infiammatoria sistemica e dei disturbi del sistema immunitario durante la progressione della malattia, ma la lesione miocardica acuta può anche essere correlata ai recettori ACE2 nel cuore.[140] I recettori ACE2 sono altamente espressi nel cuore e sono coinvolti nella funzione cardiaca.[140][143] Un'alta incidenza di trombosi (31%) e tromboembolia venosa (25%) è stata riscontrata in pazienti in terapia intensiva con infezioni COVID-19 e può essere correlata a prognosi sfavorevoli.[144][145] Nel 2023 si è scoperto il meccanismo che porta alla trombosi, in quanto si è potuto evidenziare che la proteina Spike del virus si lega ad uno specifico recettore piastrinico (TLR4), attivando il processo trombotico.[146]
Gli esami istopatologici effettuati post mortem su campioni di tessuto polmonare hanno mostrato un danno alveolare diffuso con essudati di fibromixoidi cellulari in entrambi i polmoni. Sono stati osservati cambiamenti virali citopatici nei pneumociti. L'immagine polmonare assomigliava a quella riscontrabile nella sindrome da distress respiratorio acuto (ARDS).[147]
Trasmissione orofecale
Studi condotti prima dell'emergenza di SARS-CoV-2 hanno dimostrato che altri coronavirus possono essere eliminati nelle feci.[148][149][150] Inoltre, è stata rilevata una iper-espressione nelle cellule epiteliali della lingua umana del recettore ACE2; indicando ciò il meccanismo di base secondo cui la cavità orale è un rischio potenzialmente elevato per la suscettibilità infettiva al SARS-CoV-2.[151]
Uno studio con altri coronavirus ha dimostrato una inattivazione del 99,9% in 10 giorni nell'acqua di rubinetto a 23 °C e oltre 100 giorni a 4 °C. Nelle acque reflue, il tempo per ottenere una morte del 99,9% variava da 2 a 3 giorni a 23 °C.[152]
La trasmissione oro-fecale del virus è oggetto di studio. In un'analisi su pazienti ospedalizzati per la COVID-19 il virus è stato trovato nelle feci del 53% del campione[16] e più tamponi anali sono risultati positivi rispetto ai tamponi orali nelle fasi più avanzate della malattia.[153] Il virus è stato identificato nelle feci per periodi che variano da 1 a 12 giorni e nel 17% dei pazienti i test sulle feci sono rimasti positivi anche dopo la negativizzazione delle vie orali, indicando che l'infezione a livello gastrointestinale e la trasmissibilità oro-fecale possono rimanere anche dopo l'eliminazione del virus a livello respiratorio.[16]
Ricercatori dell'Università di Teheran hanno pubblicato una ricerca secondo la quale esisterebbe la possibilità che il virus SARS-CoV-2 possa essere trasmesso attraverso l'acqua potabile, i sistemi fognari e l'aria; suggerendo un forte potenziale di diffusione ambientale attraverso questi percorsi.[154] In ogni caso la presenza del virus nelle acque reflue e quindi la sua ricerca attraverso la Wastewater-Based Epidemiology (WBE) può rappresentare un utilissimo strumento di indagine epidemiologica. Ciò perché questa tipo di indagine «potrebbe stabilire rapidamente la presenza di infezioni da Covid-19 in un'intera comunità. Sorprendentemente, questo strumento non è stato ampiamente adottato da epidemiologi o funzionari della sanità pubblica.»[155]
Il professor David Larsen della Università di Syracuse di New York, che sta guidando un progetto di ricerca con la WBE,[156] ha detto che: una persona può essere infettata e iniziare a diffondere il virus attraverso l'intestino già una settimana prima di mostrare i sintomi clinici.[157]
La presenza di SARS-CoV-2 RNA nelle feci deriva dalla capacità del virus di infettare le cellule che esprimono ACE2 nell'intestino tenue;[158] è improbabile però che la via orofecale sia un fattore importante nella pandemia. Infatti, il virus SARS-CoV-2 rilasciati vengono rapidamente inattivati nel tratto gastrointestinale e sembrano essere escreti principalmente in uno stato non infettivo.[159]
Immunopatogenesi

Sebbene SARS-CoV-2 abbia un tropismo per le cellule epiteliali del tratto respiratorio che esprimono ACE2, i pazienti con COVID-19 grave presentano sintomi di iperinfiammazione sistemica. I risultati clinici di laboratorio di IL-2, IL-7, IL-6, fattore stimolante le colonie granulociti-macrofagi (GM-CSF), proteina inducibile dell'interferone γ 10 (IP-10), proteina 1 chemoattrattante monocita (MCP-1), la proteina infiammatoria 1-α dei macrofagi (MIP-1α) e il fattore di necrosi tumorale-α (TNF-α) sono indicativi di una sindrome da rilascio di citochine (CRS) suggerendo un'immunopatologia sottostante.[160] Inoltre, le persone con COVID-19 e sindrome da distress respiratorio acuto (ARDS) hanno biomarcatori sierici classici di CRS, tra cui proteina C reattiva (CRP) elevata, lattato deidrogenasi (LDH), D-dimero e ferritina.[161]
Un lavoro pubblicato sul Journal of Experimental Medicine (JEM) del 10 settembre 2020 per opera di ricercatori del Department of Immunobiology, Yale University School of Medicine e del Department of Pathology, New York University Grossman School of Medicine chiarisce alcune delle peculiarità uniche dell'infezione da COVID-19. Questa ricerca di fatto rappresenta lo stato dell'arte (al settembre 2020) sulle conoscenze dei meccanismi immunopatologici che sottendono la gravità e la diffusione dell'infezione da SARS-CoV2.[162] Le considerazioni forti indicate dagli autori di questa pubblicazione sono:
- SARS-CoV-2 è considerato meno letale di SARS-CoV e MERS-CoV ma più contagioso.[163][164]
- il tampone virale del rinofaringe non sembra essere un buon biomarcatore poiché i pazienti con malattia grave possono presentarsi con titoli virali nel tampone bassi, mentre titoli virali elevati sono stati osservati in individui asintomatici.[165][166]
- il SARS-CoV-2 ha caratteristiche patologiche uniche e sconcertanti, in particolare la sindrome da distress respiratorio acuto (ARDS), la sindrome da rilascio di citochine (CRS) e la linfopenia, nonostante un'eccessiva infiammazione dominante delle cellule mieloidi, che è stata correlata con la gravità COVID-19.[167]
- i pazienti COVID-19 hanno rivelato l'esistenza del genoma virale nelle cellule immunitarie suggerendo ciò che il sistema immunitario sia un target biologico del virus mostrando una "firma patogena" necessaria di disregolazione immunitaria.[166]
- l'immunopatogenesi di COVID-19 suggerirebbe un modello di "asincronia immunitaria" intermolecolare e intercellulare, basato sulla disregolazione di tempi, localizzazione, qualità e quantità della risposta immunitaria.[168][169]

Normalmente una infezione virale porta a una risposta immunitaria coordinata, dall'attivazione immunitaria tramite modelli molecolari associati a patogeni (PAMP) e modelli molecolari associati al danno (DAMP) insieme all'attivazione di numerose citochine e chemochine; fino alla risoluzione immunitaria tramite secrezione di antagonisti naturali e alla sottoregolazione dell'immunità innata da parte dell'immunità adattativa e di cellule immunitarie regolatorie.[162] Nel caso dell'infezione da SARS-CoV-2 e le potenziali asincronie immunologiche possono determinare un'iperinfiammazione aberrante che è causa di una pesante infiltrazione di cellule mononucleate nelle aree colpite, inclusi polmone, cuore e reni, associata a tempesta di citochine e linfopenia.[168][169] Inoltre, gli autori dello studio indicano che:
- La neuropilina-1 potenzia l'infettività di SARS-CoV-2 suggerendo la necessità di recettori aggiuntivi all'ACE-2 per l'ingresso nella cellula del SARS-CoV-2. Ciò rende urgente la necessità di identificare ulteriori recettori virali coinvolti nell'infezione da COVID-19.[170][171]
- Inoltre, l'elevato profilo di glicosilazione di SARS-CoV-2 costituirebbe una "maschera glicanica" per ridurre l'immunogenicità virale.[172][173]
- La maggior ampiezza della patogenesi di SARS-CoV-2 rispetto a SARS-CoV può essere spiegata grazie al ruolo della furina nella scissione della proteina spinula virale (proteina S) una volta che il virus è dentro la cellula infettata.[174]
- Il SARS-CoV-2, agiscono come antagonisti per IFN e altri innati elementi di rilevamento immunitario.[175][176]
- Complessivamente il SARS-CoV-2 riduce l'immunità adattativa provocando una clearance virale inefficace insieme al fallimento nel temperare le risposte immunitarie innate.
- I pazienti infetti da SARS-CoV-2 spesso perdono i titoli anticorpali entro settimane o mesi dopo il recupero.[177]
- Gli anticorpi nel SARS-CoV-2 hanno anche dimostrato di essere patologici distorcendo le risposte dei macrofagi, portando a lesioni polmonari acute fatali attraverso una grave ipercitochinemia.[178]
Lo studio conclude sostenendo che: è necessario strategicamente «controllare il virus nella fase iniziale della malattia e nel domare il sistema immunitario nella fase avanzata della malattia.»[162]
Ricercatori della Yale University School of Medicine hanno pubblicato il 27 luglio 2020 sulla rivista Nature un interessantissimo articolo che studia il ruolo delle citochine e dei fattori dell'infiammazione nelle varie categorie di pazienti: asimtomatici, lievi e gravi; mostrando come dopo circa 10 giorni i pazienti lievi riducono i livelli di citochine, mentre quelli gravi le aumentano; chiarendo, inoltre, il ruolo dell'inflammasoma.[179]
Aspetti genetici
Una notizia pubblicata su La Repubblica del 24 settembre 2020, indica che circa il 15% delle forme gravi di COVID-19 hanno cause genetiche e immunologiche.[180] Questa notizia fa riferimento a tre pubblicazioni su riviste scientifiche. Nelle prime due ricerche multicentriche internazionali, entrambe pubblicate su Science, i risultati suggeririrebbero che potrebbero esserci mutazioni in geni correlati all'IFN di tipo I in pazienti con polmonite da COVID-19 pericolosa per la vita. Suggerendo di conseguenza che la somministrazione di IFN di tipo I può essere terapeuticamente utile in pazienti selezionati, almeno all'inizio dell'infezione da SARS-CoV-2.[181] Inoltre, in pazienti con grave polmonite da SARS-CoV-2 sono stati rintracciati IgG neutralizzanti contro IFN-ω, IFN-α e IFN di tipo I; ciò suggerirebbe che errori congeniti dell'immunità dell'IFN di tipo I sia alla base della polmonite COVID-19 pericolosa per la vita in almeno il 2,6% delle donne e nel 12,5% degli uomini.[182]
In un altro studio, un gruppo di ricerca italiano, è riuscito a identificare due alleli, tra i sette alleli di suscettibilità HLA, alterati in un piccolo campione di 99 soggetti; alleli mutati che potrebbero rappresentare dei marcatori di suscettibilità alla malattia. Questo risultato se pur preliminare può essere interessante per sviluppare una più ampia ricerca da condividere per contribuire a verificare la potenziale rilevanza di alleli HLA specifici che interagiscono con SARS‐CoV‐2.[183]
Alla luce di queste e altre pubblicazioni si sta delineando un ruolo decisivo per i meccanismi di risposta immunitaria dell'organismo umano nei confronti della malattia da SARS-CoV-2.[184][185][186][187]
Gruppi sanguigni
La letteratura scientifica ha esaminato il ruolo dei gruppi sanguigni nei confronti della malaria provocata dal Plasmodium falciparum,[188] dell'infezione da norovirus e di recente un gruppo di ricerca della Nantong University, Cina ha indicato come il gruppo A del sistema AB0 sia maggiormente esposto del gruppo 0 all'infezione da SARS-CoV-2;[189] mentre non sembra esserci secondo i ricercatori cinesi alcuna correlazione tra il gruppo sanguigno ABO e la gravità o la scomparsa di COVID-19.[190]
Questo dato è confermato da un altro lavoro cinese della Università di Wuhan[191] e anche da ricercatori USA che hanno scritto: «Il gruppo sanguigno non era associato al rischio di intubazione o morte nei pazienti con COVID-19. I pazienti con gruppo sanguigno B e AB che hanno ricevuto un test avevano maggiori probabilità di risultare positivi e il gruppo sanguigno O aveva meno probabilità di risultare positivi. I pazienti Rh+ avevano maggiori probabilità di risultare positivi.»[192]
Ricerche concluse confermano quanto prima scritto e stanno cercando di capire meglio, e in modo statisticamente più significativo, il ruolo del gruppo AB0 nei confronti della COVID-19.[193][194][195][196][197][198][199][200][201] Vi sono prove che gli individui del gruppo O sono meno suscettibili all'infezione da SARS-CoV-2 rispetto a quelli del gruppo non-O.[190][202][203]
Remove ads
Anatomia patologica
Riepilogo
Prospettiva

Patologi italiani, tra i primi al mondo, dopo aver eseguito indagini post-mortem sui casi COVID-19 hanno dato utili indicazioni a supporto dell'attività diagnostica nell'attuale pandemia; suggerendo in particolare un possibile percorso diagnostico nei casi di morte senza intervento medico e in assenza di una accertata infezione SARS-CoV-2 e/o diagnosi COVID-19.[204]
Le principali lesioni macroscopiche della COVID-19 in acuto sono pleurite, pericardite, fibrosi polmonare, edema polmonare
A livello polmonare si osservano per gravità 4 tipi di polmonite virale:
- polmonite minore: essudazione sierosa minore, essudato di fibrina minore.
- polmonite lieve: edema polmonare, iperplasia degli pneumociti, grandi pneumociti atipici, infiammazione interstiziale con infiltrazione linfocitica e formazione di cellule giganti multinucleate.
- polmonite grave: danno alveolare diffuso (DAD) con essudati alveolari diffusi. La DAD è la causa della sindrome da distress respiratorio acuto (ARDS) e dell'ipossiemia grave.
- polmonite cicatrizzante: organizzazione degli essudati nelle cavità alveolari e fibrosi interstiziale polmonare.
- plasmocitosi osservata con BAL.[205]
A livello ematico si osservano coagulazione intravascolare disseminata[206] e reazioni leucoeritroblastiche.[207][208]
A livello epatico si osserva steatosi microvescicolare.[209][210]
Remove ads
Clinica
Riepilogo
Prospettiva
Segni e sintomi

Coloro che sono infetti possono risultare asintomatici o presentare alcuni sintomi come febbre, tosse o respiro corto o il più comune raffreddore.[211][212][213] Vomito, diarrea o sintomi respiratori superiori (ad es. starnuti, naso che cola, mal di gola), Congiuntivite ed Eruzioni Cutanee sono meno frequenti.[214] La perdita dell'olfatto[215] (anosmia) con la conseguente alterazione del senso del gusto[215] (disgeusia) può associarsi agli altri sintomi descritti oppure può rappresentare l'unico sintomo presente.[216][217] I casi possono tuttavia progredire in peggio evolvendo in polmonite, insufficienza multiorgano, fino a portare al decesso nei soggetti più vulnerabili.[218][219]

Il periodo di incubazione varia da 2 a 14 giorni con un periodo mediano stimato di incubazione tra i 5 e i 6 giorni.[219][220]
Una revisione dell'Organizzazione mondiale della sanità effettuata su 55 924 casi confermati in laboratorio in Cina ha indicato i seguenti segni e sintomi tipici: febbre (87,9% dei casi), tosse secca (67,7%), affaticamento (38,1%), produzione di espettorato (33,4%), mancanza di respiro (18,6%), mal di gola (13,9%), mal di testa (13,6%), mialgia o artralgia (14,8%), brividi (11,4%), nausea o vomito (5,0%), congestione nasale (4,8%), diarrea (3,7 %), emottisi (0,9%) e congestione congiuntivale (0,8%).[221]
Studi successivi hanno riportato una prevalenza più alta di disturbi gastrointestinali e in particolare la diarrea.[222] La prevalenza di questi sintomi è stata osservata in percentuali che variano dal 3% al 31% dei pazienti a seconda dello studio.[16][222]

Un altro studio su 1 099 pazienti cinesi ha scoperto che le scansioni effettuate tramite tomografia computerizzata hanno mostrato un'"opacità a vetro smerigliato" nel 56% dei pazienti, ma il 18% non presentava segni radiologici. Opacità bilaterali e periferiche a vetro smerigliato sono i reperti ottenuti tramite tomografia computerizzata più tipici, inizialmente le lesioni si trovano su un polmone, ma con il progredire della malattia, le indicazioni si manifestano in entrambi i polmoni nell'88% dei pazienti.[223]
Il 5% dei pazienti è stato ricoverato in unità di terapia intensiva, il 2,3% ha richiesto una ventilazione meccanica e l'1,4% è deceduto.[224] La circonferenza del collo si è rivelata essere fattore predittivo di necessità di ventilazione meccanica invasiva nei pazienti ospedalizzati, con un aumento del rischio di intubazione del 26% per ogni centimetro di circonferenza collo in più.[225]
Nella maggioranza dei casi, al momento del ricovero in ospedale, i segni vitali appaiono generalmente stabili,[23][226][227] mentre gli esami del sangue mostrano comunemente un basso numero di globuli bianchi (leucopenia e linfopenia).[218]
I bambini sembrano reagire alla malattia meglio degli adulti poiché i sintomi sono generalmente più lievi, ma mancano ancora prove sufficienti.[228][229][230]
Coaguli di sangue
Una proteina del sangue chiamata fibrina è responsabile della formazione di coaguli che, nella COVID-19, causano danni al cervello e ad altri organi. Questo processo non è solo una conseguenza dell'infiammazione, ma un effetto diretto dell'infezione che può anche indebolire il sistema immunitario. La scoperta, ottenuta attraverso esperimenti in provetta e sui topi, è stata pubblicata su Nature dai Gladstone Institutes e dall'Università della California, che hanno già sviluppato un anticorpo monoclonale per ridurre i danni provocati dal virus.[231]
Manifestazioni cutanee

Il nuovo coronavirus (SARS-CoV-2) è associato ad alcune manifestazioni cutanee che sono state classificate in 6 gruppi principali: rash maculopapulare, orticaria, gelone, lesioni vescicolari, livedo reticularis e petecchie.[232]
Collegati alla COVID-19 vengono riscontrate con una certa frequenza sintomi simili ai geloni,[233][234][235] o pseudo geloni riconosciuti come "dita dei piedi COVID" (lesioni pernio-simili delle estremità o eruzioni vasculopatiche).[236]
Le dita dei piedi COVID,[237][238] talvolta anche i padiglioni auricolari,[239] sono state segnalate affette da geloni in soggetti colpiti dal SARS-CoV-2, principalmente nei bambini più grandi e negli adolescenti,[240] che spesso non hanno avuto altri sintomi di COVID-19.[241] I sintomi sono generalmente lievi e scompaiono senza trattamento.[240] La loro causa è dibattuta: non è chiaro se le dita dei piedi COVID siano una conseguenza ritardata dell'infezione virale stessa (o almeno parzialmente collegata a fattori ambientali durante la pandemia COVID-19).[237][238][242] Sebbene una correlazione diretta tra COVID-19 e geloni non può ancora essere confermato con certezza, sembra che i geloni possano essere l'espressione cutanea di una forte risposta di interferone di tipo I (IFN-I). Suggerendo che un'elevata produzione di IFN-I sia associata al controllo virale precoce e possa sopprimere la risposta anticorpale.[243]
Possono condividere alcune delle caratteristiche microscopiche dei geloni causati dal Lupus eritematoso.[241] È stato suggerito che in assenza di esposizione al freddo e all'umidità, COVID-19 dovrebbe essere considerato come una possibile causa di geloni.[241]
Esami di laboratorio e strumentali

Il 15 gennaio 2020, l'Organizzazione Mondiale per la Sanità ha pubblicato un protocollo riguardante il test diagnostico per SARS-CoV-2, sviluppato da una squadra di virologi dell'Ospedale universitario della Charité in Germania.[245] All'imaging biomedico (radiografia o tomografia computerizzata del torace) si riscontrano segni riconducibili alla polmonite. Successivamente, l'Organizzazione Mondiale per la Sanità ha pubblicato diversi ulteriori protocolli diagnostici.[246] La diagnosi viene effettuata grazie all'esecuzione di un esame di reazione a catena della polimerasi inversa in tempo reale (rRT-PCR) su campioni biologici prelevati dal paziente. Il test può essere eseguito su campioni di espettorato o di sangue.[247][248][249]
Il test, quindi, utilizza la reazione a catena della polimerasi inversa in tempo reale (rRT-PCR).[248][250][251] I risultati sono generalmente disponibili entro poche ore o, al massimo, giorni.[252][253][254][255]
L'OMS ha pubblicato diversi protocolli di test per il SARS-CoV-2.[246][256] Gli scienziati cinesi sono stati in grado di isolare un ceppo del coronavirus e pubblicare la sequenza genetica in modo che i laboratori di tutto il mondo potessero sviluppare autonomamente test PCR per rilevare l'infezione da virus.[257][258][259][260]

La diagnosi di COVID-19 può essere formulata anche testando gli anticorpi.[261] Tale metodica utilizza un campione di siero sanguigno, e può fornire un risultato positivo anche se la persona si è ripresa e il virus non è più presente nell'organismo.[262] Il primo test anticorpale è stato dimostrato da un team dell'Istituto di virologia di Wuhan il 17 febbraio 2020.[262][263] Il 25 febbraio, un team della Duke - NUS Medical School di Singapore ha annunciato un altro test anticorpale per COVID-19 che può fornire un risultato entro pochi giorni.[262][264]
Le linee guida diagnostiche rilasciate dall'ospedale Zhongnan dell'Università di Wuhan hanno suggerito metodi per rilevare le infezioni in base alle caratteristiche cliniche e al rischio epidemiologico. Utilizzando tali criteri è stato possibile diagnosticare la malattia in persone che presentavano almeno due dei seguenti sintomi oltre a una storia di viaggio a Wuhan o contatto con altre persone infette: febbre, segni di polmonite all'imaging biomedico, conta dei globuli bianchi normale o ridotta o riduzione della conta dei linfociti.[265] Uno studio pubblicato da un team dell'ospedale Tongji di Wuhan il 26 febbraio 2020 ha mostrato che l'esecuzione di una tomografia computerizzata ha una sensibilità maggiore (98%) rispetto alla reazione a catena della polimerasi (71%) nella diagnosi di COVID-19.[266] Risultati falsi negativi possono verificarsi per via di errori nel test PCR o a causa di problemi con il campione o problemi durante l'esecuzione dell'esame. Si ritiene che i falsi positivi siano rari[267]. Uno studio recente ha dimostrato che alcuni parametri dell'emocromo completo rappresentano un fattore predittivo prognostico[268].
Remove ads
Gestione e trattamento della COVID-19
Riepilogo
Prospettiva
La gestione di COVID-19 include cure di supporto, che possono includere fluidoterapia, supporto con ossigeno e supporto di altri organi vitali interessati.[269][270][271] L'Organizzazione mondiale della sanità (OMS) sta includendo il desametasone nelle linee guida per il trattamento dei pazienti ospedalizzati, e se ne raccomanda la considerazione nelle linee guida australiane per i pazienti che necessitano di ossigeno.[272][273] Il CDC raccomanda a coloro che sospettano di essere portatori del virus di indossare una semplice maschera facciale.[274] L'Ossigenazione extracorporea della membrana (ECMO) è stato utilizzato per affrontare il problema dell'insufficienza respiratoria, ma i suoi benefici sono ancora allo studio.[275][276]
L'igiene personale e uno stile di vita e una dieta sani sono stati raccomandati per migliorare l'immunità.[277] I trattamenti di supporto possono essere utili nei soggetti con sintomi lievi nella fase iniziale dell'infezione.[278] La respirazione nasale è suggerita come tale procedura basata su diversi studi peer review.[279][280]
L'OMS, la Commissione sanitaria nazionale cinese e il National Institutes of Health degli Stati Uniti hanno pubblicato raccomandazioni per prendersi cura delle persone ricoverate in ospedale con COVID-19.[281][282][283] Intensivisti e pneumologi negli Stati Uniti hanno raccolto raccomandazioni terapeutiche da varie agenzie in una risorsa gratuita, l'IBCC.[284][285]
Nei pazienti con ipossiemia e polmonite indotta da COVID-19, il decorso della polmonite e la necessità di terapie respiratorie non invasive possono essere predetti accuratamente entro 12-24 ore da un cruscotto di sei indicatori dell'ossigenazione del sangue, ricavabili da un unico prelievo arterioso (utile anche per le polmonite non indotte da COVID-19).[286][287][288]
Remove ads
Trattamento
Riepilogo
Prospettiva



I farmaci antivirali sono in fase di studio per COVID-19, sebbene nessuno di essi si sia ancora dimostrato chiaramente efficace sulla mortalità negli studi randomizzati controllati pubblicati.[292]
L'autorizzazione all'uso di emergenza (EUA) di remdesivir è stata concessa negli Stati Uniti il 1º maggio 2020 alle persone ricoverate in ospedale con COVID-19 grave.[293][294] L'autorizzazione provvisoria è stata concessa considerando la mancanza di altri trattamenti specifici e che i suoi potenziali benefici sembrano superare i potenziali rischi.[293][294] Nel settembre 2020, a seguito di una revisione di ricerche successive, l'OMS ha raccomandato di non utilizzare remdesivir in nessun caso di COVID-19, poiché non vi sono prove valide di benefici.[295]
Nei casi più gravi, l'uso di corticosteroidi può ridurre il rischio di morte.[295]
L'assunzione di farmaci da banco contro il raffreddore,[296] l'assunzione di liquidi e il riposo possono aiutare ad alleviare i sintomi.[274] A seconda della gravità, possono essere necessari ossigenoterapia, fluidi per via endovenosa e supporto respiratorio.[297] La sicurezza e l'efficacia del plasma convalescente come opzione di trattamento richiede ulteriori ricerche.[298]
Altri studi stanno valutando se i farmaci esistenti possono essere utilizzati efficacemente contro COVID-19 o contro la reazione immunitaria a esso.[292][299]
Il 16 giugno, il gruppo di ricerca dello studio RECOVERY ha rilasciato una dichiarazione secondo cui i loro risultati preliminari mostrano che il desametasone a basso dosaggio riduce la mortalità nei pazienti che ricevono supporto respiratorio,[300] anche se le revisioni precedenti avevano suggerito che l'uso di steroidi potrebbe peggiorare i risultati.[301]
A seguito della pubblicazione del preprint la domanda di desametasone è aumentata.[302][303] Il 2 settembre 2020, l'OMS ha raccomandato il trattamento con steroidi sistemici per i pazienti con sintomi gravi e critici, ma ha continuato a sconsigliarne l'uso per altri pazienti.[304]
Uno studio condotto nei principali ospedali negli Stati Uniti ha rilevato che nella maggior parte dei pazienti ospedalizzati con COVID-19 si sono verificati esami epatici anormali che si possono associare a esiti clinici peggiori.[305] Il tocilizumab era significativamente associato nella relazione tra i farmaci usati per trattare la malattia e gli esami del fegato anormali, il che ha spinto gli studi per determinare se i risultati anormali fossero dovuti al coronavirus o al danno epatico indotto dal farmaco, secondo Michael Nathanson, direttore del Yale Liver Center e coautore dello studio.[306]
Farmaci
Numerosi farmaci candidati sono in fase di studio, ma soltanto il desametasone e il remdesivir hanno mostrato un beneficio clinico in studi randomizzati controllati.[307][308]
Cortisonici sistemici
Il desametasone può essere utilizzato solo per le persone che richiedono ossigeno supplementare. A seguito di un'analisi di sette studi randomizzati,[309] l'OMS raccomanda l'uso di corticosteroidi sistemici nelle linee guida per il trattamento di persone con malattie gravi o critiche e indica di non utilizzarli in persone che non soddisfano i criteri per malattie gravi.[310]
Remdesivir
Nel novembre 2020, l'Organizzazione mondiale della sanità ha aggiornato la sua linea guida sulle terapie per COVID-19 includendo una raccomandazione condizionale contro l'uso di remdesivir, innescata dai risultati dello studio Solidarity trial dell'OMS.[311][312][necessita di aggiornamento]
Nel novembre 2020, la FDA ha rilasciato un'autorizzazione all'uso di emergenza (EUA) per la combinazione di baricitinib con remdesivir, per il trattamento di COVID-19 sospetto o confermato in laboratorio in persone ospedalizzate di età pari o superiore a due anni che richiedono ossigeno supplementare, ventilazione meccanica invasiva, o ossigenazione extracorporea a membrana (ECMO).[313] I dati a sostegno dell'EUA per baricitinib combinato con remdesivir si basano su uno studio clinico randomizzato, in doppio cieco, controllato con placebo (ACTT-2), condotto dal National Institute of Allergy and Infectious Diseases (NIAID).[313] L'EUA è stata rilasciata a Eli Lilly and Company.[313]
Imatinib
Secondo uno studio olandese l'antitumorale Imatinib riduce la mortalità nei casi gravi di COVID-19[314].
Vitamina D
La vitamina D è stata studiata per vedere se può aiutare a prevenire o ridurre la gravità delle infezioni da COVID-19, basandosi sui risultati in altre infezioni respiratorie acute.[315][316] Ci sono meccanismi immunologici che possono essere implicati e che includono effetti sulla tempesta di citochine e sulla sindrome da distress respiratorio acuto.[317] C'è stato particolare interesse data la significativa sovrapposizione dei fattori di rischio per una grave carenza di vitamina D e COVID-19, tra cui obesità, età avanzata e origine etnica nera o asiatica, osservando che la carenza di vitamina D è comune in Europa e Stati Uniti in particolare all'interno di questi gruppi.[318][319] La raccomandazione generale di assumere integratori di vitamina D, in particolare visti i livelli di carenza di vitamina D nelle popolazioni occidentali, è stata ripetuta.[320][321]
Sono in corso numerosi studi clinici per esaminare qualsiasi ruolo specifico della vitamina D nella prevenzione e nella gestione di COVID-19.[322]
I risultati emergenti indicano un legame tra la carenza di vitamina D e la gravità della malattia. Una revisione sistematica e una meta-analisi di 27 pubblicazioni hanno rilevato che, sebbene la carenza di vitamina D non fosse associata a una maggiore probabilità di contrarre l'infezione da COVID-19, c'erano associazioni significative tra la carenza di vitamina D e la gravità della malattia, inclusi aumenti relativi in ospedalizzazione e tassi di mortalità di circa l'80%.[323] In uno studio prospettico randomizzato controllato in pazienti con COVID-19, il metabolita della vitamina D calcifediolo, somministrato in dosi elevate, ha ridotto significativamente la probabilità di un esito grave, misurata dai ricoveri in terapia intensiva.[324]
Tuttavia, a partire dall'ottobre 2020, non vi è stata alcuna raccomandazione consultiva per l'uso specifico della vitamina D o dei suoi metaboliti per la terapia COVID-19.[325]
Altri farmaci attivi sulla malattia
Altri trattamenti modificanti la malattia sono sotto esame, ma essi non sono raccomandati per l'uso clinico sulla base delle prove note al luglio 2020; questi trattamenti prevedono: Baloxavir marboxil, Favipiravir, Lopinavir / ritonavir, Ruxolitinib, clorochina, idrossiclorochina, plasma convalescente, interferone β-1a e colchicina.[326] Pure gli Inibitori delle JAK come il Baricitinib, è in fase di studio per il trattamento con COVID-19.[327]
I farmaci usati per prevenire la coagulazione del sangue, e la terapia anticoagulante con eparina a basso peso molecolare, sembra essere associata a risultati migliori quando sono stati usati nel trattamento dei casi di COVID-19 grave che mostra segni di coagulopatia (D-dimero elevato).[328]
Il 9 novembre 2020, la Food and Drug Administration degli Stati Uniti ha rilasciato un'autorizzazione all'uso di emergenza (EUA) per la terapia con anticorpi monoclonali sperimentali bamlanivimab per il trattamento della COVID-19 da lieve a moderato in pazienti adulti e pediatrici.[329] Gli anticorpi monoclonali sono proteine prodotte in laboratorio che imitano la capacità del sistema immunitario di bloccare gli antigeni nocivi come i virus.[329]
Successivamente il 21 novembre 2020, la Food and Drug Administration (FDA) statunitense ha rilasciato un'autorizzazione all'uso di emergenza (EUA) per casirivimab e imdevimab da somministrare insieme nel trattamento della COVID-19 da lieve a moderato in persone di età pari o superiore a dodici anni di peso almeno 40 chilogrammi risultati positivi del test virale SARS-CoV-2 diretto e che siano ad alto rischio di progredire a COVID-19 grave.[329] Questo include anche coloro che hanno 65 anni o più o che hanno determinate condizioni mediche croniche.[329]
Farmaci per la gestione dei sintomi
Per i sintomi, i medici raccomandano il paracetamolo per la variante Omicron (acetaminofene) rispetto all'ibuprofene per un uso di prima linea.[330][331][332] L'OMS e l'NIH non si oppongono all'uso di farmaci antinfiammatori non steroidei (FANS) come l'ibuprofene per i sintomi,[333][334] e la FDA afferma che non ci sono prove che i FANS peggiorino i sintomi della COVID-19.[335]
Sebbene siano state sollevate preoccupazioni teoriche sugli ACE inibitori e sui bloccanti del recettore dell'angiotensina, al 19 marzo 2020 dai dati noti non ci sono prove sufficienti per giustificare l'interruzione di questi farmaci.[333][336][337][338] Uno studio del 22 aprile 2020 ha rilevato che le persone con COVID-19 e ipertensione avevano una mortalità per tutte le cause inferiore quando assumevano questi farmaci.[339]
In gravidanza
Alla fine del 2020, la maggior parte degli studi clinici relativi al SARS-CoV-2 hanno escluso o incluso solo poche donne in gravidanza o in allattamento. Questa limitazione rende difficile formulare raccomandazioni terapeutiche basate sull'evidenza in questi pazienti e potenzialmente limita le loro opzioni di trattamento COVID-19. Il CDC degli Stati Uniti, quando si trattano donne in gravidanza con farmaci sperimentali, raccomanda che il processo decisionale venga condiviso tra la paziente e il team clinico.[340]
A fine luglio 2021 uno studio italiano mostra come le donne in gravidanza riescono a tenere sotto controllo l'infiammazione in modo migliore grazie alla produzione di molecole anti infiammatorie[341].
Terapie sperimentali
Farmaci antivirali
[da rivedere: il parere è completamente cambiato ] La ricerca sui potenziali trattamenti è iniziata nel gennaio 2020[342] e diversi farmaci antivirali sono in fase di sperimentazione clinica.[343][344] Remdesivir sembra essere il più promettente.[345] Sebbene lo sviluppo di nuovi farmaci possa richiedere fino al 2021,[346] molti dei farmaci in fase di sperimentazione sono già approvati per altri usi o sono già in fase di sperimentazione avanzata.[347] I farmaci antivirali possono essere provati nelle persone con malattia grave.[348] L'OMS ha raccomandato ai volontari di prendere parte a prove sull'efficacia e la sicurezza di potenziali trattamenti.[349]
Siero iperimmune

Il siero convalescente è il siero ottenuto da soggetti convalescenti dalla COVID-19 e che contiene anticorpi anti SARS-CoV-2;[351] essi possono essere disponibile anche nel plasma, che viene detto iperimmune quando gli anticorpi siano presenti in concentrazione neutralizzante.
Il trattamento con siero convalescente non è stato sottoposto agli studi clinici randomizzati controllati necessari per determinare se sia sicuro ed efficace per il trattamento di persone con COVID-19;[351][352][353] la FDA ha concesso l'autorizzazione temporanea come trattamento sperimentale con plasma o siero convalescente, nei casi in cui la vita della persona sia seriamente o immediatamente minacciata.[354]
Una ricerca della Cochrane Collaboration è in corso, al dicembre 2020: in essa sono censiti 98 studi. In questa ricerca sistematica in progress, a questa data non sono emerse certezze circa la reale efficacia del siero convalescente e se questo influenzi o meno i danni gravi all'organismo in soggetti ospedalizzati con la COVID-19. Ciò non è certo se dovuto alla naturale progressione della malattia, o a causa degli altri trattamenti ricevuti dai partecipanti alle ricerche o per la reale efficacia intrinseca del plasma convalescente.[351]
La conclusione dell'analisi degli studi in corso condotta dai ricercatori della Cochrane potrebbe chiarire questi aspetti.
Remove ads
Prognosi
Riepilogo
Prospettiva


Il tasso di letalità apparente, ottenuto dal semplice rapporto tra decessi e casi riportati in una certa data, è stato inizialmente stimato al 3% circa,[357] e successivamente tra il 2 e il 3%. Tale dato (come anche quello del 14,6% riferito allo studio di un campione di 41 pazienti, molti dei quali erano ancora in cura) "va preso con grande cautela, in quanto non tutti i pazienti hanno concluso la loro malattia (guariti o morti)".[358]
Per contro, alla data del 28 gennaio 2020, si riportano 992 decessi a fronte di 10 guarigioni[355][359](circa il 57% dei decessi sul totale delle malattie "concluse" registrate); a mero titolo di confronto, i casi di infezione totali accertati 8 giorni prima, cioè al 20 gennaio 2020, erano pari secondo la stessa fonte a 291. Il rapporto apparente (cioè non corretto in base alla durata del ricovero) tra guarigioni e decessi si è andato in seguito spostando a favore dei guariti, fino a un rapporto di circa 2:1 al 5 febbraio 2020; successivamente è andato ulteriormente aumentando, dimostrando la scarsa capacità predittiva anche di questo secondo metodo di calcolo.[360]
La Commissione nazionale per la salute cinese ha pubblicato uno studio riguardante i dati aggiornati al 22 gennaio 2020 (17 morti), secondo cui il tempo medio dalla comparsa dei sintomi alla morte sarebbe di 14 giorni (da un minimo di 6 a un massimo di 41).[361] Secondo quanto riferito in conferenza stampa da fonti governative cinesi, il tempo tipico di cura nei casi di guarigione risulterebbe invece di 7 giorni (giungendo anche a 14 e più giorni in casi gravi).[266] Ciò suggerisce di correggere il calcolo dei tassi di letalità e di guarigione prendendo in considerazione introducendo un ritardo temporale pari alla durata media della malattia nei due diversi casi.[362]
Il tasso di guarigione, può quindi essere stimato come:
Guariti alla data (x) / Casi alla data (x-T)[362]
Il relativo grafico, tracciato per una durata della malattia T tra 0 e 14 giorni, mostra (fatto salvo l'andamento instabile delle prime fasi della pandemia) un andamento rumoroso ma stabile tra T=7 e T=10, e l'intera famiglia di curve tende in proiezione verso valori tra il 30 e il 40%. Ciò appare coerente con i primi studi clinici.[266][361] Con la successiva esportazione della pandemia al mondo, si sono osservati tassi di guarigione molto più elevati, superiori al 90%, e tempi di negativizzazione anche di alcuni mesi.
E in ogni caso molto importante osservare che ogni statistica sulla prognosi dipende fortemente sia dalla disponibilità di cure[363] (ospedaliere e non) che dal protocollo clinico in base al quale avviene il conteggio di positivi, malati e guariti.
Statistiche sulla gravità
I postumi della COVID-19 a lungo tempo
Viene indicata la necessità di lunghi follow-up a distanza di tempo perché alcuni studi recenti (a ottobre 2020)[369][370] suggeriscono che tra 1 su 5 e 1 su 10 persone con COVID-19 sperimenteranno sintomi che durano più di un mese. La maggioranza di coloro che sono stati ricoverati in ospedale con una malattia grave riferisce problemi a lungo termine, anche a distanza di 110 giorni dalla dimissione,[371] tra cui affaticamento e mancanza di respiro.[372]
Remove ads
Prevenzione
Riepilogo
Prospettiva
Fino a ottobre 2020 non esisteva alcun trattamento o vaccino disponibile per l'infezione da SARS-CoV-2.[373][374]
I coronavirus resistono solo per alcune ore sulle superfici, quindi non vi è alcun rischio nel ricevere posta o pacchi inviati da qualcuno che è infetto.[375] I metodi per rimuovere il virus dalle superfici includono l'uso di disinfettanti a base di cloro, etanolo al 75%, acido peracetico e cloroformio.[376]
Nel corso della pandemia, alcuni paesi hanno richiesto alle persone di segnalare sintomi simil-influenzali al proprio medico, soprattutto se hanno visitato la Cina continentale.[377]
Prevenzione individuale

Le misure raccomandate per contenere e prevenire l'infezione variano a seconda della probabilità che le persone possano entrare in contatto con soggetti malati. Un certo numero di paesi ha sconsigliato di viaggiare nella Cina continentale, nella provincia di Hubei o solo a Wuhan.[379][380] Coloro che risiedono nelle aree ad alto rischio dovrebbero prendere ulteriori precauzioni anche nei confronti di persone che non presentano sintomi.[381]
Altre raccomandazioni includono lavaggi frequenti delle mani con acqua e sapone, non toccare gli occhi, il naso o la bocca a meno che le mani non siano pulite, coprirsi la bocca quando si tossisce, ed evitare uno stretto contatto con chiunque mostri sintomi di malattie respiratorie (come tosse e starnuti).[382]

Non ci sono prove che animali domestici, come cani e gatti, possano essere infetti.[376][383][384] In ogni caso, il governo di Hong Kong ha avvertito tutti coloro che viaggiano fuori città di non toccare animali, non mangiare carne di selvaggina e di evitare di recarsi in mercati di pollame vivo e allevamenti.[385]
Vaccini
Vari vaccini sono in studio e/o progettazione, in fase clinica:
- L'Istituto nazionale americano per le allergie e le malattie infettive (NIAID) ha collaborato con Moderna Inc. allo sviluppo di un vaccino a RNA codificante una proteina di superficie del coronavirus.[386][387] Nel febbraio 2020, NIAID ha registrato lo studio clinico di sicurezza di fase 1 sul vaccino, chiamato mRNA-1273, aperto al reclutamento a Seattle, WA.[388] Il 16 marzo 2020 è iniziato lo studio sull'uomo.[388][389] Una donna di Seattle, Jennifer Haller, si è offerta volontaria per essere il primo soggetto vaccinato con mRNA-1273.[390] Si prevedeva di completare l'arruolamento per il 19 marzo 2020.[391] In un centro pediatrico di Decantur in Georgia è stato aggiunto il 20 marzo.[392]
- Una sperimentazione clinica di fase 1 sulla sicurezza di un vaccino ricombinante con Adenovirus con vettore tipo 5 prodotto da CanSino Biologics, denominata Ad5-nCoV, è stata aperta per il reclutamento di 108 partecipanti, con un follow-up di sei mesi, nel marzo 2020.[393]
Va ricordato che i vaccini in fase I sono soggetti a fallimenti durante le successive fasi di sviluppo clinico prima della loro commercializzazione. È stato dimostrato che il tasso di successo non supera il 11,5%.[394]
Vari vaccini sono stati studiati e progettati a partire dal 2020. In tale anno infase preclinica si trovavano:
- INO-4800 studiato dalla Inovio Pharmaceuticals che stava tentando di sviluppare un vaccino a base di DNA in collaborazione con un'azienda cinese, annunciando piani per studi clinici sull'uomo per l'estate dell'emisfero settentrionale del 2020.
- Il 16 marzo 2020, la Commissione europea offriva un investimento di 80 milioni di euro alla CureVac, società di biotecnologie tedesca, per sviluppare un mRNA vaccino. [48] All'inizio di quella settimana, The Guardian riferiva che il presidente degli Stati Uniti Donald Trump aveva offerto a CureVac "grandi somme di denaro per l'accesso esclusivo a un vaccino COVID-19", con il governo tedesco che aveva declinato l'offerta.[395][396]
- COVID-19 S-Trimer studiato dalla GlaxoSmithKline [GSK] per gli adiuvanti e dalla Clover Biopharmaceuticals per le proteine immunogene.[397]
- SARS-CoV-2 vaccine studiato dalla Johnson & Johnson [J&J] in collaborazione con la Biomedical Advanced Research and Development Authority (BARDA).[398]
- La Sanofi sviluppava un vaccino in collaborazione con la Biomedical Advanced Research and Development Authority (BARDA).[399]
- La Novavax stava sviluppando un vaccino con un suo adiuvante Matrix-M a base di saponina.[400]
- La Codagenix in collaborazione con la Serum Institute of India studiava un vaccino.[401]
- La Applied DNA Sciences insieme alle italiane Takis Biotech ed Evvivax[402] progettavano quattro candidati per un vaccino COVID-19, utilizzando sistemi di produzione di DNA basati su PCR di materiale biologico di malati cinesi, pronti per test preclinici su animali.[403] Il 17 marzo 2020 la Takis Biotech, una società italiana di biotecnologie, annunciava che i risultati dei test pre-clinici sarebbero stati disponibili nell'aprile 2020 e il loro candidato finale al vaccino avrebbe potuto iniziare i test sull'uomo entro l'autunno.[404]
- La Altimmune, Inc. stava studiando su animali un vaccino intranasale per la COVID-19.[405]
- Il 20 marzo 2020, i funzionari sanitari russi dichiaravano che ricercatori avevano iniziato i test su sei diversi candidati al vaccino in esperimenti su animali.[406] L'11 agosto 2020 il presidente russo Vladimir Putin annunciava la registrazione Sputnik V, il primo vaccino contro la COVID-19, sviluppato dall'istituto di ricerca sulla microbiologia e l'epidemiologia Gamaleya di Mosca.[407]
- I ricercatori dell'Imperial College di Londra annunciavano il 20 marzo 2020 che stavano sviluppando un vaccino RNA auto-amplificante per COVID-19. Il candidato al vaccino era stato sviluppato in 14 giorni dalla ricezione della sequenze genomiche dalla Cina.[408]
- Il 17 agosto 2020 la Cina annuncia di aver registrato un vaccino con il nome di Ad5-nCov sviluppato da CanSino Biologics e dall'Istituto di biotecnologia dell'accademia delle Scienze Mediche Militari.[409]
Il 23 agosto 2021 veniva definitivamente approvato il vaccino Pfizer-BioNTech da parte della Food and Drug Administration statunitense[410].
Immunizzazione passiva
L'immunizzazione passiva tramite sieroprofilassi potrebbe offrire protezione a soggetti particolarmente a rischio come medici e personale infermieristico.[411] Si tratta di trasfusioni di una soluzione concentrata contenente anticorpi preparati dal plasma[412] ottenuto da donatori sani che sono guariti dalla malattia.
Prevenzione collettiva e di comunità


Tra le misure preventive di tipo collettivo si segnala che nel 2003, durante l'epidemia di SARS, in Cina e Hong Kong le maggiori aziende della grande ristorazione collettiva adottarono l'obbligo di indossare mascherine chirurgiche per il proprio personale di servizio, a tutela dello stesso e del pubblico[413]: tale categoria professionale è infatti particolarmente esposta a contatti potenzialmente infettivi, sia attivi sia passivi.
Se infatti la media del tasso di riproduzione di base R0 per la COVID-19 è stimata tra 2 e 4, un addetto alla somministrazione di cibi e bevande, se non adeguatamente protetto, può realizzare con il suo droplet salivare fino a centinaia o migliaia di contatti a rischio per ogni turno pasto (in base al numero di coperti serviti). Allo stesso modo un addetto alla sparecchiatura non dotato degli opportuni DPI si troverà esposto al contatto con stoviglie sporche e resti alimentari recenti di una grande quantità di clienti (peraltro difficilmente rintracciabili in sede di successiva indagine epidemiologica).
Ulteriori interventi nel settore ristorazione possono consistere nel divieto di distribuzione a buffet sia dei cibi sia delle stoviglie.
Questo tipo di misure di mitigazione del rischio espressamente mirate alle categorie professionali più critiche (al contrario degli interventi collettivi molto più radicali adottati prima in Cina e successivamente in Italia e altri Paesi del mondo, che vanno dalla chiusura delle scuole all'isolamento di interi centri abitati), è attuabile con continuità anche su periodi di tempo molto lunghi o addirittura indefiniti, con costi e impatto socioeconomico pressoché trascurabili per la comunità, e può quindi rivelarsi molto efficiente in termini di rapporto costi/benefici. Non risulta, al di fuori della Cina, alcuna particolare direttiva sanitaria o obbligo di legge in tal senso.
Remove ads
Conseguenze sociali e ambientali della COVID-19
Riepilogo
Prospettiva
La COVID-19, e le misure di isolamento che alcuni governi hanno portato avanti per cercare di contrastarne la diffusione, hanno comportato un gran numero di conseguenze psicologiche sulle persone[414], in particolare sui giovani: uno su 4 accusa sintomi di depressione, uno su 5 sintomi d'ansia.[415] Ricerche cercano di individuare e aiutare i responsabili politici a sviluppare politiche sanitarie realizzabili per aiutare gli assistenti sociali e i professionisti clinici come gli psichiatri e gli psicologi, tutto ciò per fornire servizi tempestivi alle popolazioni colpite. Ciò anche per preparare in modo urgente i professionisti clinici affinché forniscano le basi terapeutiche corrispondenti per i gruppi a rischio e le persone colpite.[416]
Popolazione generale
In una ricerca condotta da ricercatori cinesi e di Singapore si mostra come la maggior parte degli intervistati (per un totale di 1 210 intervistati da 194 città cinesi) ha trascorso 20-24 ore al giorno a casa (84,7%). Essi erano preoccupati per i loro familiari che contraevano COVID-19 (75,2%); e sono rimasti soddisfatti della quantità di informazioni sulla salute disponibili (75,1%). Le condizioni preesistenti come essere donna, lo status di studente, eventuale presenza di sintomi fisici specifici come ad esempio, mialgia, vertigini, rinite, quando lo status di salute auto-valutata come scadente, avevano significativamente un maggior impatto psicologico con più elevati livelli di stress, ansia e depressione (p<0,05).[417]
Studi dimostrano come la pandemia da COVID-19 abbia rappresentato un motivo di peggioramento dell’inerzia terapeutica (il mancato rispetto delle prescrizioni fatte dal proprio medico per iniziare una terapia o per modificarla qualora questa non risulti efficace), perlomeno nella gestione di patologie croniche come il diabete mellito[418].
Uno studio condotto a Shanghai in Cina (studio che è il primo condotto nei confronti della COVID-19) suggerisce le seguenti raccomandazioni forti per i futuri interventi:
- è necessario prestare maggiore attenzione ai gruppi vulnerabili come i giovani, gli anziani, le donne e i lavoratori migranti;
- l'accessibilità alle risorse mediche e al sistema dei servizi sanitari pubblici dovrebbe essere ulteriormente rafforzata e migliorata, in particolare dopo aver riesaminato la gestione iniziale dell'epidemia COVID-19;
- dovrebbe essere stabilita una pianificazione strategica e un coordinamento a livello nazionale per il pronto soccorso psicologico durante le catastrofi gravi, potenzialmente erogate attraverso la telemedicina;
- dovrebbe essere costruito un sistema globale di prevenzione e intervento delle crisi che includa il monitoraggio epidemiologico, lo screening, la segnalazione e l'intervento mirato per ridurre disagio psicologico e prevenire ulteriori problemi di salute mentale.[419]
Un caso particolare è rappresentato dalle persone in crociera su navi, come è successo per la nave da crociera Diamond Princess, che vengono bloccate in porti dove viene impedito loro di sbarcare dalla nave, in questa particolare popolazione si sommano problemi psicologici e di giustizia.[420][421]
Sanitari
La maggior parte degli operatori sanitari che lavora in unità di isolamento o in ospedali non riceve alcuna formazione specifica per assistenza alla salute mentale dei pazienti.[422][423]
Inoltre, ricercatori cinesi pubblicano uno studio che documenta come 1 257 operatori sanitari di Wuhan, in particolare gli infermieri e operatori sanitari di prima linea direttamente impegnati nella diagnosi, nel trattamento e nella cura dei pazienti con COVID-19, abbiano subito un sovraccarico psicologico con sintomi di depressione, ansia, insonnia e angoscia.[424] Bisogna immaginare e progettare adeguate misure di sostegno per i sanitari impegnati contro la COVID-19.[425]
La pandemia di COVID-19 ha provocato una catastrofica perdita di posti di lavoro, tassi di disoccupazione senza precedenti e gravi difficoltà economiche nelle famiglie degli affittuari, con significativi aumenti della precarietà abitativa e del rischio di sfratto. È noto come lo sfratto può aumentare la diffusione di COVID-19 e che l'assenza o la revoca delle moratorie di sfratto può essere associata a un aumento del tasso di infezione e morte da COVID-19, Si visto come tra la popolazione nera degli Stati Uniti il tasso di mortalità è 2,1 più alto che tra la popolazione bianca. Inoltre indigeni americani e le persone ispaniche/latine devono affrontare un tasso di infezione quasi 3 volte superiore a quello dei bianchi non ispanici. Ciò porta alla conclusione che la politica abitativa è una strategia primaria di mitigazione della pandemia di COVID-19.[426]
Conseguenze sull'ambiente
I medici e gli studenti di medicina mostrano, rispetto ad altre categorie sociali, di aver maggiormente chiaro il ruolo del cambiamento climatico sulle diffusione delle epidemie.[427] Tuttavia, fra gli impatti della COVID-19, è stato segnalato anche un aumento di consapevolezza da parte dei manager e del mondo del business verso l'importanza della sostenibilità: la COVID-19 ha agito come catalizzatore e ispiratore.[428]
Inquinamento atmosferico
Un aspetto secondario alla diffusione epidemica del virus è la diminuzione dell'inquinamento legato alle attività umane; inquinamento in generale e atmosferico in particolare.[429]
Ricercatori indiani hanno dimostrato che durante il blocco la qualità dell'aria è notevolmente migliorata. Tra gli inquinanti selezionati, le concentrazioni di PM 10 e PM 2.5 hanno visto la massima riduzione (> 50%) rispetto alla fase di pre-blocco. Mentre rispetto allo stesso periodo del 2019 la riduzione di PM 10 e PM 2,5 è stata rispettivamente pari a circa il 60% e il 39%, mentre la NO2 si è ridotta del -52,68% e livello di CO del -30,35%. con un miglioramento della qualità dell'aria del 40-50% dopo solo quattro giorni dall'inizio del blocco.[430]
Analoghi risultati sono stati trovati in Brasile con drastiche riduzioni di NO (fino a -77,3%), NO 2(fino a -54,3%) e concentrazioni di CO (fino a -64,8%) rispetto alla media mensile dei cinque anni precedenti al blocco effettuato nell'area urbana di San Paolo.[431] Così anche in diverse ricerche effettuate in Cina[432][433] nonché nel sud-Est asiatico.[434]
Le città di New York, Los Angeles, Saragozza, Roma, Dubai, Delhi, Mumbai, Pechino e Shanghai hanno mostrato un calo della concentrazione di PM 2,5 a causa del blocco, ciò è dovuto alla minore circolazione delle persone per mantenere il "distanziamento sociale".[435]
Questa riduzione potrebbe aver contribuito a ridurre la trasmissione di SARS-CoV-2. Gli alti livelli di PM 2,5 in passato potrebbero aver aggravato la mortalità correlata alla COVID-19 per l'inquinamento atmosferico. L'aumento post-blocco nei livelli di PM 2,5 può accelerare la trasmissione COVID-19 e può aumentare il carico di morbilità e mortalità di COVID-19.[436]
Altre ricerche italiane mostrano che il livello di inquinanti del particolato fine (PM 2,5) è il fattore più importante per prevedere gli effetti di SARS-CoV-2, effetti che peggiorerebbero anche con una leggera diminuzione della qualità dell'aria.[93]
Inquinamento ambientale
L'uso di mascherine chirurgiche monouso, guanti protettivi e distributori di gel disinfettante come strumenti di protezione necessari per una prevenzione dell'infezione da COVID-19, ha comportato un aumento della spazzatura e quindi dell'inquinamento ambientale rilevato; ciò con un rischio di diffusione agli animali che vengono in contatto con questi rifiuti.[437]
Remove ads
Note
Bibliografia
Voci correlate
Altri progetti
Collegamenti esterni
Wikiwand - on
Seamless Wikipedia browsing. On steroids.
Remove ads