โรคกรดไหลย้อน
จากวิกิพีเดีย สารานุกรมเสรี
โรคกรดไหลย้อน หรือ โรคการไหลย้อนจากกระเพาะอาหารมาหลอดอาหาร (อังกฤษ: gastroesophageal reflux disease, GERD) เป็นภาวะระยะยาว (เช่น มีอาการมากกว่า 2 ครั้งต่ออาทิตย์เป็นเวลาหลายอาทิตย์) ที่สิ่งซึ่งอยู่ในกระเพาะอาหารไหลย้อนเข้าไปในหลอดอาหารซึ่งทนต่อกรดและเอนไซม์ย่อยอาหารได้แค่ระดับหนึ่ง แล้วทำให้เกิดอาการต่าง ๆ หรือนำไปสู่ภาวะแทรกซ้อนอื่น ๆ[5][6] อาการรวมทั้งเรอเปรี้ยวเรอขม คือได้รสกรดหรือรสขมที่ใกล้ ๆ คอ แสบร้อนกลางอก/ยอดอก ปวดหน้าอก ลมหายใจเหม็น อาเจียน หายใจมีปัญหาเช่นหายใจไม่ออกเวลานอนหรือเจ็บคอ และฟันกร่อน[5] อาการอาจแย่ลงจนเกิดภาวะแทรกซ้อนรวมทั้งหลอดอาหารอักเสบ หลอดอาหารตีบ และเกิดเยื่อบุผิวเสี่ยงมะเร็งในหลอดอาหาร[5] ซึ่งอย่างสุดท้ายพิจารณาว่า เป็นการเปลี่ยนแปลงของเซลล์เยื่อบุหลอดอาหารก่อนจะเป็นมะเร็ง[11] แล้วอาจกลายเป็นมะเร็งชนิดต่อมซึ่งบ่อยมากทำให้เสียชีวิต[12]
| โรคกรดไหลย้อน (gastroesophageal reflux disease) | |
|---|---|
| ชื่ออื่น | โรคการไหลย้อนจากกระเพาะอาหารมาหลอดอาหาร, gastro-oesophageal reflux disease (GORD)[1], gastric reflux disease, acid reflux disease, reflux, gastroesophageal reflux |
 | |
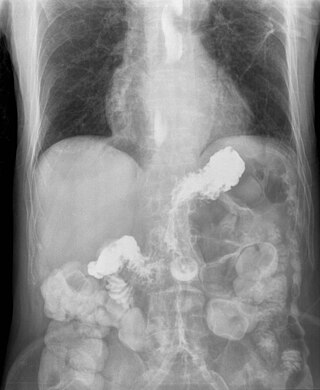
| ภาพเอกซ์เรย์โดยความเปรียบต่าง (radiocontrast) แสดงกระเพาะอาหารซึ่งเลื่อนเข้าไปในช่องกลางของหน้าอกซึ่งเป็นปัจจัยเสี่ยงก่อโรคนี้ | |
| การออกเสียง | |
| สาขาวิชา | วิทยาทางเดินอาหาร |
| อาการ | ได้รสกรด แสบร้อนกลางอก เจ็บหน้าอก ลมหายใจเหม็น หายใจมีปัญหา[5] |
| ภาวะแทรกซ้อน | หลอดอาหารอักเสบ หลอดอาหารตีบ มีเยื่อบุผิวเสี่ยงมะเร็งในหลอดอาหาร ปัญหาการหายใจ[5] |
| ระยะดำเนินโรค | ระยะยาว[5][6] |
| สาเหตุ | หูรูดหลอดอาหารด้านล่างปิดได้ไม่ดี[5] |
| ปัจจัยเสี่ยง | โรคอ้วน ตั้งครรภ์ สูบบุหรี่ ได้รับควันบุหรี่เป็นประจำ กระเพาะอาหารเลื่อนผ่านกะบังลม[A] ยาบางอย่าง[5] |
| วิธีวินิจฉัย | การส่องกล้องตรวจทางเดินอาหารส่วนบน การวัดความเป็นกรดด่างในหลอดอาหาร การกลืนแป้งถ่ายภาพรังสี การวัดการบีบตัวของหลอดอาหาร[5] |
| โรคอื่นที่คล้ายกัน | แผลเปื่อยเพปติก มะเร็งหลอดอาหาร หลอดอาหารกระตุก อาการปวดเค้นหัวใจ[7] |
| การรักษา | เปลี่ยนอาหารและพฤติกรรม ยา ผ่าตัด[5] |
| ยา | ยาลดกรด ยาต้านตัวรับเอช2 ยายับยั้งการหลั่งกรด, ยาเพิ่มการบีบตัวของลำไส้เล็ก (prokinetics)[5][8] |
| ความชุก | 7.4% (ไทย)[9], <5% (เอเชีย)[10], ~15% (ประเทศตะวันตก)[8] |
ปัจจัยเสี่ยงรวมทั้งโรคอ้วน การตั้งครรภ์ การสูบบุหรี่ การได้รับควันบุหรี่เป็นประจำ กระเพาะอาหารเลื่อนผ่านกะบังลม (hiatus hernia)[A] และการใช้ยาบางประเภท[5] ยาที่อาจมีบทบาทรวมทั้งสารต้านฮิสตามีน (เช่น ยาแก้แพ้ ยาลดน้ำมูก) แคลเซียมแชนแนลบล็อกเกอร์ ยาแก้ซึมเศร้า และยานอนหลับ[5] โรคมีเหตุจากหูรูดหลอดอาหารด้านล่าง (ส่วนต่อระหว่างกระเพาะอาหารและหลอดอาหาร) ปิดได้ไม่ดี[5] คือคลายตัวบ่อยเกิน[15] การวินิจฉัยสำหรับคนไข้ที่ไม่ดีขึ้นด้วยการตรวจรักษาปกติ อาจรวมการส่องกล้องตรวจทางเดินอาหารส่วนบน การกลืนแป้งถ่ายภาพรังสี และการวัดความเป็นกรดด่างในหลอดอาหาร
โรคที่ไม่ได้รักษาดูแล สามารถทำความเสียหายต่อหลอดอาหารอย่างถาวร การรักษาปกติคือให้เปลี่ยนอาหารพร้อมพฤติกรรม การใช้ยา หรือบางครั้งการผ่าตัด[5] การเปลี่ยนพฤติกรรมอาจรวมไม่นอนในระยะ 2-3 ชม. หลังทานอาหาร, ลดน้ำหนัก, เลี่ยงอาหารบางประเภท, เลิกสูบบุหรี่และหลีกเลี่ยงควันบุหรี่[5] ยารวมทั้งยาลดกรด ยาต้านตัวรับเอช2 ยายับยั้งการหลั่งกรด (PPI) และยาเพิ่มการบีบตัวของลำไส้เล็ก (prokinetics)[5][8] การผ่าตัดอาจเป็นทางเลือกสำหรับคนไข้ที่รักษาด้วยวิธีอื่น ๆ ไม่หาย[5]
ประชากรประมาณ 7.4% ในประเทศไทยเป็นโรคนี้[9] ในเอเชีย อาจมีประชากรน้อยกว่า 5% ที่มีโรค[10] แต่ในโลกตะวันตก ประชากรถึงระหว่าง 10-20% อาจมีโรคนี้[8] ถึงกระนั้น การมีกรดไหลย้อนธรรมดา (GER) เป็นบางครั้งบางคราว (คือมีอาการ 2 ครั้งหรือน้อยกว่าต่ออาทิตย์) โดยไม่มีอาการหรือภาวะแทรกซ้อนที่สำคัญ ก็เป็นเรื่องสามัญกว่า[5] โรคแม้จะไม่ร้ายแรงเหมือนกับโรคมะเร็งหรือโรคหัวใจ แต่ก็ทำให้ผู้ป่วยทุกข์ทรมาน ลดคุณภาพชีวิตอย่างมากทั้งในด้านร่างกายและจิตใจและลดประสิทธิภาพการทำงาน[10][9][15] รายละเอียดของอาการนี้ได้กล่าวถึงเป็นครั้งแรกในปี 1935 โดยแพทย์โรคทางเดินอาหารชาวอเมริกัน[16] แต่อาการแบบคลาสสิกก็กล่าวถึงตั้งแต่ปี 1925 แล้ว[17]
อาการ
สรุป
มุมมอง
แต่เท่าที่พบ ผู้ป่วยบางรายไม่ได้มาด้วยอาการแสบยอดอก เรอเปรี้ยว แต่มาหาหมอด้วยอาการของโรคหู คอ จมูก เช่น ไอเรื้อรัง เสียงแหบเรื้อรัง มีกลิ่นปาก หรืออาจมาด้วยอาการทางระบบหายใจ เช่น หอบหืด บางรายก็มาด้วยอาการเจ็บหน้าอก ซึ่งเมื่อวินิจฉัยแล้วไม่พบโรคอื่น ก็จะส่งมาที่แผนก และส่วนใหญ่จะพบว่าเป็นโรคกรดไหลย้อน
--- รศ.นพ.อุดม คชินทร (หัวหน้าภาควิชาอายุรศาสตร์ คณะแพทยศาสตร์ศิริราชพยาบาล) ให้สัมภาษณ์เมื่อปี 2552[9]
| รูปแบบ | อาการ |
|---|---|
| ตรงแบบ/คลาสสิก | เรอเปรี้ยว แสบร้อนกลางอก |
| นอกแบบ | จุก-แน่น-อึดอัด-เจ็บที่ยอดอก/ใต้ลิ้นปี่ อาหารไม่ย่อย คลื่นไส้ ท้องอืด ท้องเฟ้อ เรอ |
| อาการนอกเหนือหลอดอาหาร | ไอเรื้อรัง หลอดลมหดเกร็ง หายใจเสียงหวีด เสียงแหบ เจ็บคอ หอบหืด กล่องเสียงอักเสบ ฟันกร่อน |
ผู้ใหญ่
อาการสามัญที่สุดของโรคก็คือเรอเปรี้ยว เรอขม (คือรู้สึกถึงรสขมของน้ำดี รสเปรี้ยวของกรด ในปากหรือลำคอ) และแสบร้อนกลางอก[18] (เนื่องจากกรดไปทำให้หลอดอาหารอักเสบ) ส่วนอาการที่สามัญน้อยกว่ารวมทั้งอาการกลืนเจ็บ เจ็บคอ น้ำลายมาก คลื่นไส้[19] เจ็บปวดหน้าอก จุกแน่นบริเวณหน้าอก ลมหายใจเหม็น อาเจียน ฟันกร่อน[5] โรคนี้บางครั้งทำหลอดอาหารให้เสียหายโดยอาจเกิดดังต่อไปนี้
- Reflux esophagitis (หลอดอาหารอักเสบเหตุกรดไหลย้อน) - เป็นการอักเสบของเยื่อบุหลอดอาหาร (esophageal epithelium) ซึ่งอาจทำให้เป็นแผลเปื่อยที่ส่วนเชื่อมระหว่างกระเพาะและหลอดอาหาร ผู้ใหญ่ที่มีหลอดอาหารอักเสบเรื้อรังเป็นเวลาหลายปีมีโอกาสสูงที่หลอดอาหารจะเปลี่ยนเป็นมีเนื้อเยื่อเสี่ยงมะเร็ง
- Esophageal stricture (หลอดอาหารตีบ) - เป็นการตีบของหลอดอาหารที่คงยืนเนื่องจากการอักเสบเหตุกรดไหลย้อน ซึ่งทำให้มีปัญหาในการกลืน[5]
- เยื่อบุผิวเสี่ยงมะเร็งในหลอดอาหารคือ Barrett's esophagus - เป็นการเปลี่ยนแปลงผิดปกติ (metaplasia) ในเซลล์ที่ส่วนล่างของหลอดอาหาร คือเยื่อบุหลอดอาหารแบบ stratified squamous epithelium จะแทนที่ด้วย simple columnar epithelium[20] ซึ่งบางครั้งกลายเป็นมะเร็งชนิดต่อมที่หลอดอาหาร
- Esophageal adenocarcinoma (มะเร็งชนิดต่อมที่หลอดอาหาร) - เป็นมะเร็งชนิดหนึ่งซึ่งบ่อยมากทำให้เสียชีวิต[19][12]
โรคสามารถทำให้มีปัญหาเกี่ยวกับการหายใจ เพราะกรดอาจเข้าไปในคอและปอด รวมทั้ง[5]
- โรคหืด เป็นโรคระยะยาวในปอดที่ทำให้ไวเป็นพิเศษต่อสิ่งที่แพ้
- แน่นหน้าอก หรือมีน้ำในปอด
- ไอแห้ง ๆ เป็นระยะนาน หรือคอเจ็บ
- เสียงแหบ
- กล่องเสียงอักเสบ (laryngitis) ทำให้เสียงแย่ลง
- ปอดบวม คือเชื้อที่ปอดข้างหนึ่งหรือทั้งสอง โดยเป็นใหม่บ่อย ๆ
- หายใจเป็นเสียงหวีด
นักวิจัยบางพวกได้เสนอว่า การติดเชื้อที่หูซึ่งเป็นซ้ำ ๆ[21] และภาวะเกิดผังผืดที่ปอดซึ่งไม่ทราบสาเหตุ (idiopathic pulmonary fibrosis)[22] อาจมีความสัมพันธ์ในบางกรณีกับโรค แต่ก็ยังไม่สามารถแสดงความเป็นเหตุผล[ไม่อยู่ในแหล่งอ้างอิง] โรคดูจะไม่สัมพันธ์กับโพรงอากาศอักเสบเรื้อรัง (chronic sinusitis)[23]
อาการและผลต่อชีวิต (เอเชีย)
งาน "The Asian Burning Desires Survey" ได้สำรวจผู้ป่วยโรคกรดไหลย้อน 1,020 คน ในประเทศเอเชีย 7 ประเทศ คือ จีน ฮ่องกง อินโดนีเซีย เกาหลีใต้ ฟิลิปปินส์ ไต้หวัน และไทย เรื่องผลกระทบต่อการทำงานและชีวิต แล้วได้พบว่า[9]
- 65% ของผู้ป่วยรวมที่ไปพบแพทย์ไม่รู้ว่า ตนกำลังป่วยเป็นโรคนี้
- 75% มีอาการเรอเปรี้ยวและแสบร้อนกลางอก
- 60% รู้สึกไม่สบาย เลี่ยงน้ำและอาหาร เหนื่อย และกังวลเรื่องโรค
- 50% ตื่นขึ้น 1-2 ครั้งต่อเดือนเพราะอาการของโรค
เด็ก
โรคอาจรู้ได้ยากในทารกและเด็ก เพราะไม่สามารถบอกว่ารู้สึกอย่างไรโดยผู้ใหญ่ต้องสังเกตอาการเอาเอง อาการอาจต่างจากของผู้ใหญ่โดยทั่ว ๆ ไป โรคในเด็กอาจทำให้อาเจียนบ่อย ๆ การขากออกโดยไม่ตั้งใจ ไอ และปัญหาการหายใจอื่น ๆ เช่น เสียงหายใจหวีด โดยอาการอื่น ๆ รวมทั้งการร้องไห้แบบปลอบไม่ได้ ปฏิเสธอาหาร ร้องไห้เรียกร้องอาหารแต่แล้วก็เอาขวดนมออก แล้วร้องขออีก น้ำหนักไม่สมวัย ลมหายใจเหม็น และเรอ ก็สามัญด้วยเหมือนกัน เด็กอาจมีอาการเดียวหรือหลายอย่าง ไม่มีอาการไหนที่เหมือนกันในเด็กทุกคนที่เป็นโรค
ในสหรัฐอเมริกาแต่ละปี ทารกเกิดใหม่ถึง 35% อาจมีปัญหากรดไหลย้อนในช่วง 2-3 เดือนแรก[24] ทฤษฎีหนึ่งคือ "fourth trimester theory" (ทฤษฎีไตรมาสที่สี่) ซึ่งให้ข้อสังเกตว่า สัตว์โดยมากเกิดมาเคลื่อนไหวไปมาได้ทันที ส่วนมนุษย์ค่อนข้างจะช่วยตนเองไม่ได้เมื่อเกิด ซึ่งแสดงว่า อาจเคยอยู่ในครรภ์เป็นไตรมาสที่สี่ แต่ต่อมาเกิดความกดดันทางวิวัฒนาการให้มีศีรษะและสมองที่ใหญ่ขึ้นโดยก็ยังต้องลอดช่องคลอดออกมาได้ จึงต้องเกิดก่อนและทำให้ระบบย่อยอาหารยังไม่พัฒนาขึ้นเต็มที่[ต้องการอ้างอิง] เด็กโดยมากจะเลิกมีปัญหานี้ภายในปีแรก แต่ก็มีจำนวนหนึ่งซึ่งน้อยแต่ยังสำคัญ ผู้จะยังมีปัญหานี้อยู่ โดยจริงเป็นพิเศษสำหรับครอบครัวที่มีประวัติโรคนี้[ต้องการอ้างอิง]
Barrett's esophagus
Barrett's esophagus หมายถึงการเปลี่ยนแปลงผิดปกติ (metaplasia) ในเซลล์บุเยื่อที่ส่วนล่างของหลอดอาหาร คือเยื่อบุหลอดอาหารแบบ stratified squamous epithelium จะแทนที่ด้วย simple columnar epithelium ซึ่งประกอบด้วย goblet cell (ซึ่งปกติพบในส่วนล่างของทางเดินอาหาร) ความสำคัญทางการแพทย์ของอาการนี้ก็คือ สัมพันธ์อย่างมีกำลังกับมะเร็งชนิดต่อมที่หลอดอาหาร (esophageal adenocarcinoma) ซึ่งบ่อยมากทำให้เสียชีวิต[12]
โรคกรดไหลย้อนอาจแย่ลงจนกลายเป็น Barrett's esophagus[20] ซึ่งก็เป็นอาการเริ่มต้นก่อนจะเป็นมะเร็งหลอดอาหาร ความเสี่ยงการแย่ลงจากการเปลี่ยนแปลงผิดปกติ (metaplasia) ไปเป็นการเจริญผิดปกติ (dysplasia) ยังไม่ชัดเจน แต่ประเมินอยู่ที่ 20%[11] เนื่องจากการแสบร้อนกลางหน้าอกเรื้อรังอาจแย่ลงจนเป็น Barrett's esophagus จึงแนะนำให้ส่องกล้องตรวจทางเดินอาหารส่วนบน ทุก ๆ 5 ปีสำหรับผู้แสบร้อนกลางอกเรื้อรังหรือคนไข้โรคนี้แบบเรื้อรังที่ทานยาเป็นประจำ[25]

เหตุ
สรุป
มุมมอง
โรคนี้มีเหตุจากการทำงานบกพร่องของหูรูดหลอดอาหารส่วนล่าง (LES) ที่คลายตัวเมื่อมันไม่ควร ในคนปกติ ตรงมุมที่หลอดอาหารส่งเข้าไปในกระเพาะอาหาร (Angle of His) จะมีหูรูดที่ป้องกันของในกระเพาะอาหารรวมทั้งเอนไซม์ต่าง ๆ และกรดกระเพาะอาหารเป็นต้น ไม่ให้ไหลกลับเข้าไปในหลอดอาหารซึ่งสามารถทำให้มันแสบร้อนและอักเสบ[5]
ปัจจัยที่อาจมีบทบาทต่อโรครวมทั้ง
- โรคอ้วน - ดัชนีมวลกายที่เพิ่มขึ้นสัมพันธ์กับโรคที่รุนแรงขึ้น[26] งานศึกษาคนไข้ที่มีอาการโรค 2,000 คนพบว่า 13% ของการเปลี่ยนแปลงการไหลย้อนของกรดสามารถสัมพันธ์กับการเพิ่มดัชนีมวลกายได้[27]
- การตั้งครรภ์ทำให้มีความดันในท้องเพิ่ม[5]
- การสูบบุหรี่หรือได้รับควันบุหรี่เป็นประจำ[5]
- การใช้ยาต่าง ๆ เช่น ยารักษารักษาโรคหืด แคลเซียมแชนแนลบล็อกเกอร์ สารต้านฮิสตามีน ยาแก้ปวด ยานอนหลับ ยาแก้ซึมเศร้า[5]
- กระเพาะอาหารเลื่อนผ่านกะบังลม[A] ซึ่งเพิ่มโอกาสเสี่ยงโรคเนื่องจากปัจจัยทางกายภาพและการบีบตัว (motility)[28][29] เช่น ลดความแข็งแรงของหูรูด[5]
- Zollinger-Ellison syndrome - เป็นเหตุเพิ่มกรดในกระเพาะอาหารเนื่องจากการเพิ่มผลิตฮอร์โมนชนิดเพปไทด์คือ gastrin
- แคลเซียมในเลือดสูง (hypercalcemia) สามารถเพิ่มการผลิตฮอร์โมนชนิดเพปไทด์คือ gastrin ซึ่งเพิ่มกรดในกระเพาะอาหาร
- โรคหนังแข็ง (ทั้ง scleroderma และ systemic sclerosis) อาจมีอาการเป็นหลอดอาหารบีบตัวผิดปกติ
- อวัยวะภายในย้อย (visceroptosis, Glénard syndrome) ซึ่งกระเพาะอาหารได้ย้อยลงในท้อง ทำให้การบีบตัวและการหลั่งกรดของกระเพาะผิดปกติ
โรคพบว่าสัมพันธ์กับปัญหาการหายใจและปัญหาที่กล่องเสียง เช่น กล่องเสียงอักเสบ (laryngitis) ไอเรื้อรัง ภาวะเกิดผังผืดที่ปอด (pulmonary fibrosis) เจ็บหู และโรคหืด แม้เมื่อโรคนี้อาจยังไม่ปรากฏอาการที่ชัดเจนทางคลินิก อาการปรากฏที่ไม่ทั่วไปของโรคเช่นนี้เรียกว่า กรดไหลย้อนขึ้นกล่องเสียงและคอหอย (laryngopharyngeal reflux, LPR) หรือโรคกรดไหลย้อนนอกหลอดอาหาร (extraesophageal reflux disease, EERD)
ปัจจัยที่ได้สัมพันธ์กับโรคแต่ยังสรุปไม่ได้รวมทั้ง
- การหยุดหายใจขณะหลับเหตุอุดกั้น (OSA)[30][31]
- นิ่วน้ำดี (gallstone) ซึ่งสามารถขัดการไหลของน้ำดีเข้าไปในลำไส้เล็กส่วนต้น ซึ่งมีผลต่อสมรรถภาพทำกรดกระเพาะอาหารให้เป็นกลาง
งานทบทวนวรรณกรรมปี 1999 พบว่า โดยเฉลี่ยแล้ว คนไข้โรคนี้ 40% ติดเชื้อ H. pylori ด้วย[32] แต่การกำจัดเชื้อกลับทำให้หลั่งกรดเพิ่มขึ้น[33] ซึ่งสร้างคำถามว่า คนไข้ที่ติดเชื้อต่างจากที่ไม่มีเชื้ออย่างไร งานศึกษาแบบอำพรางสองทางปี 2004 ไม่พบความแตกต่างที่สำคัญทางคลินิกระหว่างคนไข้สองพวกนี้ ไม่ว่าจะเป็นความรุนแรงของโรคที่วัดโดยเป็นอัตวิสัยหรือโดยปรวิสัย[34]
- ดื่มแอลกอฮอล์
- ทานอาหารรสจัด เร่งรีบเกินไป อิ่มเกินไป
- ความเครียด
- ทานอาหารรสจัด เร่งรีบเกินไป อิ่มเกินไป ก็สามารถก่อให้เกิดกรดไหลย้อน[ลิงก์เสีย]ได้

การวินิจฉัย
สรุป
มุมมอง
| การตรวจรักษา | อาการบ่งใช้ |
|---|---|
| ลองรักษาด้วย PPI | อาการคลาสสิกโดยไม่มีอาการอื่น ๆ ซึ่งน่าเป็นห่วง |
| วัดความเป็นกรดด่างในหลอดอาหาร | การรักษาด้วยยาไม่ทำอาการให้ดีและสงสัยว่าเป็นโรคนี้จริง ๆ หรือไม่ หรือเพื่อประเมินว่ามีแผลในหลอดอาหารเหตุกรดก่อนการผ่าตัดหรือไม่ |
| ส่องกล้อง | อาการน่าเป็นห่วงเช่นกลืนลำบาก, คนไข้ไม่ตอบสนองต่อ PPI, เสี่ยงสูงต่อภาวะเยื่อบุผิวเสี่ยงมะเร็งในหลอดอาหารคือ Barrett's esophagus |
| กลืนแป้งถ่ายภาพรังสี | เพื่อประเมินการกลืนลำบาก นอกเหนือจากนี้ไม่แนะนำเพื่อประเมินโรคนี้ |
| วัดการบีบตัวของหลอดอาหาร | ก่อนผ่าตัดเพื่อยืนยันว่าไม่ใช่อาการไม่บีบตัวของหลอดอาหาร (เช่นมีโรค กล้ามเนื้อเรียบไม่คลาย โรคหนังแข็ง) นอกเหนือจากนี้ไม่แนะนำเพื่อประเมินโรคนี้ |
แพทย์มักวินิจฉัยว่าเป็นโรคนี้เมื่อมีอาการแบบคลาสสิก คือเรอเปรี้ยวและแสบร้อนกลางหน้าอก[B][36] ซึ่งเมื่อไม่มีอาการที่น่าเป็นห่วงอื่น ๆ ก็อาจเริ่มทดลองรักษาด้วยยาได้เลย[37] และถ้าอาการดีขึ้นภายในสองอาทิตย์ก็สันนิษฐานได้ว่ามีโรคนี้[9] แต่คนไข้ที่ไม่ปรากฏอาการก็อาจมีโรคได้ โดยการวินิจฉัยจะต้องให้มีทั้งอาการ/ภาวะแทรกซ้อนบวกกับการไหลย้อนของสิ่งที่อยู่ในกระเพาะ[38] ถ้าคนไข้ไม่ดีขึ้นเมื่อทานยาและเปลี่ยนอาหารพร้อมพฤติกรรมแล้ว อาจจะต้องตรวจเพิ่มขึ้น โดยอาจส่งไปหาแพทย์เฉพาะทาง เช่น แพทย์โรคทางเดินอาหาร[5]
การตรวจวิธีอื่น ๆ รวมการส่องกล้องตรวจทางเดินอาหารส่วนบน (EGD) แต่อาจระบุโรคได้เพียงแค่ 10-30% เท่านั้น[9] การวัดความเป็นกรดด่างในหลอดอาหารในชีวิตปกติ อาจมีประโยชน์สำหรับคนไข้ที่ไม่ดีขึ้นหลังให้ยายายับยั้งการหลั่งกรด (PPI) แต่ไม่จำเป็นสำหรับคนไข้ที่เห็นว่ามีเยื่อบุผิวเสี่ยงมะเร็งในหลอดอาหารคือ Barrett's esophagus[36] ไม่ควรใช้ภาพเอกซ์เรย์ที่ให้คนไข้กลืนแบเรียม (แป้ง) เพื่อการวินิจฉัย[36] เพราะไม่สามารถแสดงโรค ส่วนการวัดการบีบตัวของหลอดอาหาร แนะนำให้ใช้ก่อนผ่าตัดเท่านั้นและไม่แนะนำให้ใช้เพื่อวินิจฉัย[36] และการตรวจสอบการติดเชื้อ H. pylori ปกติก็ไม่จำเป็น[36]
การลองรักษาด้วยยา
สำหรับคนไข้ที่ปรากฏอาการคลาสสิกของโรคคือแสบร้อนกลางอก และ/หรือเรอเปรี้ยว ที่ไม่มีอาการน่าเป็นห่วงอื่น ๆ วิธีการหนึ่งเพื่อวินิจฉัยโรคก็คือการให้ยายับยั้งการหลั่งกรด (PPI) ในระยะสั้น ๆ (เช่น 2 อาทิตย์[9]) ถ้าอาการดีขึ้นก็อาจวินิจฉัยได้ว่ามีโรค แต่ถ้าไม่ดีขึ้น แพทย์อาจจะต้องตรวจเพิ่มเพื่อยืนยันการมีโรคนี้ และเพื่อประเมินว่ามีโรคอื่นหรือไม่ อนึ่ง อาการโรคนอกแบบหรือคนไข้ที่เจ็บหน้าอกเป็นอาการหลักซึ่งไม่เกี่ยวกับหัวใจ ก็ยังอาจต้องพิจารณาตรวจด้วยวิธีอื่นก่อนจะใช้วิธีการนี้ คนไข้แม้รับยา PPI ขนาดสูงก็ยังอาจพบลักษณะการถูกกรดในหลอดอาหารเมื่อวัดความเป็นกรดด่าง ซึ่งอาจเป็นเพราะไม่ทานยาตามแพทย์สั่งหรือเพราะไม่ตอบสนองต่อยา[39]
วิธีนี้ยังช่วยพยากรณ์ผลการเฝ้าสังเกตความเป็นกรดด่างที่ผิดปกติภายใน 24 ชม. ในบรรดาคนไข้ที่มีอาการซึ่งอาจแสดงถึงโรค[40]
การส่องกล้อง
การส่องกล้องตรวจทางเดินอาหารส่วนบน (Esophagogastroduodenoscopy, gastroscopy เป็นต้น) เป็นวิธีการตรวจที่ใช้กล้องส่องต่อเส้นใยนำแสงซึ่งยืดหยุ่นได้ เพื่อดูตั้งแต่ส่วนบนของทางเดินอาหารจนไปถึงลำไส้เล็ก เป็นวิธีการที่ไม่ต้องผ่าตัดและใช้เวลาไม่มากเพื่อฟื้นตัว (ยกเว้นถ้าใช้ยาสลบหรือยาชา) แต่คอเจ็บก็สามัญด้วยเหมือนกัน[41][42][43]
วิธีนี้ไม่จำเป็นต้องทำถ้าคนไข้มีอาการคลาสสิกและตอบสนองต่อการรักษา[36] เพราะการส่องกล้องจะวินิจฉัยโรคได้เพียง 10-30% เท่านั้น[9] แต่แนะนำให้ใช้สำหรับผู้ที่ทานยาแล้วไม่ดีขึ้น หรือมีอาการน่าเป็นห่วงอื่น ๆ รวมทั้งการกลืนลำบาก (dysphagia) โลหิตจาง เลือดในอุจจาระ (โดยตรวจด้วยสารเคมี) หายใจเป็นเสียงหวีด น้ำหนักลด หรือเสียงเปลี่ยน[36] แพทย์บางพวกเสนอให้ส่องกล้องดูครั้งหนึ่งในชีวิตหรือทุก ๆ 5-10 ปีสำหรับคนไข้โรคนี้ที่เป็นระยะยาว เพื่อประเมินว่ามีการเจริญผิดปกติ (dysplasia) หรือเยื่อบุผิวเสี่ยงมะเร็งในหลอดอาหารคือ Barrett's esophagus หรือไม่[44]
ถ้าแพทย์ให้ทานยาเต็มอัตราแล้วแต่ยังไม่หาย แพทย์อาจส่องกล้องเพื่อตรวจเพิ่ม ซึ่งสามารถแสดงอาการผิดปกติต่าง ๆ ในคนไข้ที่รักษาด้วยยาไม่ดีขึ้นประมาณ 10% เป็นความผิดปกติเช่นของหลอดอาหารอักเสบแบบมีแผลที่คงยืน หลอดอาหารอักเสบแบบชอบอีโอซิโนฟิล (eosinophilic esophagitis) และ Barrett's esophagus โดยการพบการอักเสบจะช่วยยืนยันวินิจฉัยโรคนี้และแสดงว่า คนไข้ไม่ทานยาตามสั่งหรือยาล้มเหลวในการรักษา แต่กรดที่ไหลย้อนก็อาจไม่ก่อแผลในหลอดอาหาร เป็นแบบโรคที่เรียกว่า โรคกรดไหลย้อนที่ไม่ก่อแผลในหลอดอาหาร (non-erosive reflux disease, NERD) ทำให้โดยมากคนไข้จะไม่มีความผิดปกติในหลอดอาหาร และอาจจำเป็นต้องตรวจวัดความเป็นกรดด่างในหลอดอาหารต่อไป[45]
วิธีนี้มีข้อจำกัด ยกตัวอย่างเช่น ถ้าพบหลอดอาหารอักเสบหรือเยื่อบุผิวเสี่ยงมะเร็งในหลอดอาหารคือ Barrett's esophagus นี่เท่ากับยืนยันวินิจฉัยโรคนี้อย่างเฉพาะเจาะจง แต่การมีหลอดอาหารปกติก็ไม่ได้กันว่าไม่มีโรคนี้ คนไข้โรคนี้โดยมากจะไม่มีอะไรผิดปกติที่เห็นได้ผ่านกล้อง ดังนั้น จึงจะใช้ต่อเมื่อมีอาการแทรกซ้อนอื่น ๆ หรือเพื่อประเมินโรคอื่น หรือเพื่อการติดตั้งแคปซูลตรวจความเป็นกรดด่างแบบไร้สาย คนไข้ที่มีปัจจัยเสี่ยงหลายอย่างต่อมะเร็งชนิดต่อมที่หลอดอาหาร (esophageal adenocarcinoma) (รวมทั้งอายุมากกว่า 50 เป็นชาย เป็นโรคนี้แบบเรื้อรัง กระเพาะอาหารเลื่อนผ่านกะบังลม[A] ดัชนีมวลกายสูง ไขมันสะสมที่ท้อง) และเพื่อตรวจคัดกรองว่ามี Barrett's esophagus หรือไม่[46]
การตัดเนื้ออกตรวจ
เมื่อส่องกล้อง นอกจากจะตรวจดูหลอดอาหารแล้ว แพทย์ยังสามารถตัดเนื้อออกตรวจถ้าเห็นความเปลี่ยนแปลงผิดปกติ ส่วนตีบ หรือก้อนเนื้อ การตัดเนื้อออกตรวจอาจแสดง
- การบวมน้ำ และ basal hyperplasia ซึ่งเป็นการเปลี่ยนแปลงโดยอักเสบที่ไม่จำเพาะเจาะจง
- การอักเสบโดยเกี่ยวกับเม็ดเลือดขาว (lymphocytic inflammation) ที่ไม่จำเพาะเจาะจง
- การอักเสบแบบแต้มสีที่มีค่าพีเอชเป็นกลางได้ (neutrophilic inflammation) ซึ่งปกติมาจากกรดไหลย้อน หรือกระเพาะอักเสบ (gastritis) เนื่องจากเชื้อ Helicobacter
- การอักเสบแบบชอบอีโอซิโนฟิล (eosinophilic inflammation) ซึ่งปกติมีเหตุจากกรดไหลย้อน การมีอีโอซิโนฟิลภายในเยื่อบุอาจระบุให้วินิจฉัยเป็นหลอดอาหารอักเสบแบบชอบอีโอซิโนฟิล (EE) ถ้าพบอีโอซิโนฟิลเป็นจำนวนมากพอ แต่ถ้ามีอีโอซิโนฟิลไม่มากในหลอดอาหารส่วนล่าง และพบลักษณะทางเนื้อเยื่ออื่น ๆ ของโรคกรดไหลย้อน (GERD) อาการก็จะเข้ากับโรคนี้มากกว่า EE[47]
- การเปลี่ยนแปลงผิดปกติ (metaplasia) ที่ประกอบด้วย Goblet cell ซึ่งเป็นอาการของ Barrett's esophagus
- papillae ที่ยาวขึ้น
- ชั้น squamous cell ที่บางลง
- การเจริญผิดปกติ (dysplasia)
- มะเร็งเยื่อบุ (carc inoma)
การวัดความเป็นกรดด่างในหลอดอาหาร
การวัดค่าความเป็นกรดด่างและค่าอิมพีแดนซ์ในหลอดอาหาร (esophageal pH and impedance monitoring) เป็นวิธีการตรวจสอบกรดไหลย้อนที่แม่นยำที่สุด เป็นมาตรฐานในการวินิจฉัยโรคนี้ เป็นการตรวจสอบที่เป็นปรวิสัยมากที่สุดเพื่อวินิจฉัยโรคนี้ และช่วยให้เฝ้าสังเกตการตอบสนองของคนไข้ต่อการรักษาไม่ว่าจะโดยยาหรือผ่าตัดด้วย เป็นการวัดค่ากรดในหลอดอาหารเมื่อคนไข้ทำกิจกรรมชีวิตประจำวันปกติรวมทั้งทานอาหารและนอน[5]
แพทย์จะทำการนี้เมื่อส่องกล้องตรวจทางเดินอาหารส่วนบน โดยมากเมื่อคนไข้มีสติ คือแพทย์จะส่งสายยางบาง ๆ ผ่านจมูกหรือปากไปถึงกระเพาะอาหาร แล้วก็ดึงสายขึ้นกลับมาอยู่ในหลอดอาหารแล้วเทปสายอีกปลายหนึ่งติดที่แก้ม ปลายในหลอดอาหารจะเป็นตัววัดว่า กรดย้อนขึ้นมาในหลอดอาหารเมื่อไรและเท่าไร ส่วนอีกปลายหนึ่งจะต่อเข้ากับเครื่องบันทึกที่ติดไว้นอกตัว[5]
คนไข้จะใส่ชุดอุปกรณ์นี้เป็นเวลา 24 ชม. ซึ่งจะถอดออกเมื่อกลับไปหาแพทย์[5]
วิธีนี้มีประโยชน์ต่อแพทย์มากที่สุดเมื่อคนไข้เก็บบันทึกว่า เมื่อไร อะไร และจำนวนแค่ไหน ที่คนไข้ได้ทานอาหารและเกิดอาการต่าง ๆ ของโรคหลังทานอาหาร ซึ่งทำให้แพทย์สามารถเห็นได้ว่า อาการโรค อาหารบางชนิด และเวลาบางเวลา สัมพันธ์กันอย่างไร วิธีนี้ยังช่วยแสดงว่า กรดไหลย้อนมีผลต่อปัญหาการหายใจด้วยหรือไม่[5]
วิธีนี้มักใช้กับคนไข้ที่ไม่ตอบสนองต่อการรักษาด้วยยาและส่องกล้องดูแล้วแต่ไม่ปรากฏลักษณะของโรค เพื่อให้ยืนยันได้ว่ามีโรค อนึ่ง สามารถใช้สอดส่องการตอบสนองต่อยาสำหรับคนไข้ที่มีอาการคงยืน และแนะนำให้ใช้สำหรับคนไข้ที่ไม่มีหลักฐานผ่านการส่องกล้องว่ามีโรค ก่อนจะรักษาด้วยการผ่าตัดด้วย[48]
ถ้าแพทย์ให้ทานยาเต็มอัตราแล้วยังไม่หาย และได้ส่องกล้องเพิ่มแต่ไม่พบอาการ แพทย์อาจเลือกตรวจโดยวิธีนี้เพื่อยืนยันหรือกันโรคนี้ ถ้าสามารถยืนยันความสัมพันธ์ระหว่างกรดไหลย้อนที่ผิดปกติกับอาการของโรค นีก็จะเป็นตัวบ่งความล้มเหลวของการรักษาด้วยยายับยั้งการหลั่งกรด ซึ่งอาจทำให้แพทย์พิจารณาการรักษาด้วยยาเพิ่มหรือการผ่าตัด[45]
นอกจากการวัดแบบมีสายเช่นนี้ ปัจจุบันยังมีวิธีการวัดแบบไร้สายโดยติดแคปซูลที่หลอดอาหารซึ่งทำเมื่อแพทย์ส่องกล้องตรวจดูหลอดอาหาร[5]
การวัดการบีบตัวของหลอดอาหาร
การวัดการบีบตัวของหลอดอาหาร (esophageal manometry, EMS) ช่วยวัดการบีบเกร็งของกล้ามเนื้อในหลอดอาหาร แพทย์อาจให้ตรวจโดยวิธีนี้ถ้าคนไข้จะผ่าตัด[5] เพื่อกันโรคหลอดอาหารไม่บีบตัวอื่น ๆ รวมทั้งกล้ามเนื้อเรียบไม่คลาย (achalasia) และโรคหนังแข็ง (scleroderma) ซึ่งเป็นตัวแสดงว่าไม่ควรผ่าตัด หรือเพื่อช่วยกำหนดจุดวางเครื่องวัดความเป็นกรดด่าง นอกเหนือจากนี้ เป็นวิธีที่ไม่แนะนำให้ใช้เกี่ยวกับโรคนี้[49]
พยาบาลจะพ่นยาชาที่คอหรือให้คนไข้กลั้วคอด้วยยา แพทย์จะใส่สายบาง ๆ ผ่านเข้าจมูกเข้าไปในกระเพาะอาหาร ซึ่งคนไข้จะทำการกลืนเมื่อแพทย์ค่อย ๆ ดึงสายออกมาสู่หลอดอาหาร เครื่องคอมพิวเตอร์จะบันทึกแรงบีบของกล้ามเนื้อในส่วนต่าง ๆ ของหลอดอาหาร[5]
วิธีตรวจนี้อาจแสดงว่าอาการของโรคเนื่องกับหูรูดอ่อนแอหรือไม่ และยังสามารถใช้วินิจฉัยปัญหาหลอดอาหารอื่น ๆ ที่มีอาการคล้ายกับการแสบร้อนกลางอก[5]
การกลืนแป้งถ่ายภาพรังสี
การกลืนแป้งถ่ายภาพรังสี (upper gastrointestinal series) หรือ upper gastrointestinal study หรือ contrast radiography of the upper gastrointestinal tract เป็นการถ่ายภาพรังสีเป็นชุดเพื่อตรวจความผิดปกติของทางเดินอาหารส่วนบน เช่น เพื่อดูรูปร่างของทางเดินอาหาร เป็นการทดสอบที่ไม่จำเป็นต้องใช้ยาชา/ยาสลบ แต่จะจำกัดการทานอาหารและดื่มน้ำ เมื่อกำลังตรวจ คนไข้จะยืนหรือนั่งหน้าเครื่องเอ็กซ์เรย์และดื่มแบเรียม (แป้ง) เพื่อให้หุ้มเยื่อบุทางเดินอาหารส่วนบน เจ้าหน้าที่จะถ่ายภาพเป็นชุด ๆ ในขณะที่แบเรียมดำเนินผ่านทางเดินอาหาร เป็นการทดสอบที่ไม่แสดงโรคกรดไหลย้อน แต่แสดงปัญหาที่เกี่ยวข้องกันอื่น ๆ เช่น กระเพาะอาหารเลื่อนผ่านกะบังลม[A] หลอดอาหารตีบ และแผลเปื่อย (ulcer)[5] และยังอาจบวกใช้กับการส่องกล้องเพื่อประเมินการกลืนลำบากในคนไข้หลังผ่าตัดรักษาโรคนี้[50]
การวินิจฉัยแยกแยะโรค
เหตุอื่น ๆ ของการเจ็บปวดหน้าอก เช่น โรคหัวใจ ต้องกันออกก่อนที่จะวินิจฉัยว่าเป็นโรคนี้ได้[36] ยังมีโรคกรดไหลย้อนอีกชนิดซึ่งมีอาการทางการหายใจและที่กล่องเสียงซึ่งเรียกว่า กรดไหลย้อนขึ้นกล่องเสียงและคอหอย (LPR) หรือโรคกรดไหลย้อนนอกหลอดอาหาร (EERD) แต่ไม่เหมือนโรคกรดไหลย้อนธรรมดา LPR ไม่ค่อยทำให้แสบร้อนกลางหน้าอก จึงบางครั้งเรียกว่า กรดไหลย้อนเงียบ (silent reflux)
โรคที่สามารถวินิจฉัยต่างอาจแบ่งเป็น 4 กลุ่ม โดยมีโรครวมทั้ง[7]
- ความผิดปกติที่หลอดอาหาร - แผลเปื่อยเพปติก หลอดอาหารอักเสบเหตุยา หลอดอาหารอักเสบเหตุติดเชื้อ หลอดอาหารตีบ มะเร็งหลอดอาหาร มีของแปลกปลอมติด หลอดอาหารไม่บีบเกร็ง/ไม่เคลื่อน โรคหนังแข็ง (scleroderma)
- ความผิดปกติที่กล่องเสียง - ติ่งเนื้อเมือกที่กล่องเสียง ปัญหาที่กล่องเสียง ออกเสียงลำบากเพราะกล้ามเนื้อหดเกร็ง (spasmodic dysphonia)
- การเจ็บหน้าอก - อาการปวดเค้นหัวใจ เนื้อหัวใจตายเหตุขาดเลือด (MI) หลอดอาหารกระตุกที่กระจายไปทั่ว (diffuse esophageal spasm) ภาวะสิ่งหลุดอุดหลอดเลือดในปอด (pulmonary embolism)
- การปวดท้องส่วนบน - นิ่วน้ำดี นิ่วท่อน้ำดี ตับอักเสบ ม้ามอักเสบฉับพลัน โรคแผลเปื่อยเพปติก กระเพาะอาหารอักเสบ ไตและกรวยไตอักเสบ
ส่วนวินิจฉัยต่างอื่น ๆ รวมทั้งภาวะกล้ามเนื้อเรียบไม่คลาย (achalasia) อาหารไม่ย่อย อัมพฤกษ์ทางเดินอาหาร (gastroparesis)[10] functional heartburn[45]
การรักษา
สรุป
มุมมอง
การปรับพฤติกรรมการกิน การนอน จะสามารถช่วยรักษาได้ 20% แต่หากใช้ยาในการรักษาจะหายได้ 80-100%
--- ผศ.นพ.สมชาย ลีลากุศลวงศ์ (อายุรแพทย์ด้านระบบทางเดินอาหาร คณะแพทยศาสตร์ศิริราชพยาบาล) ให้สัมภาษณ์เมื่อปี 2552[9]
การรักษาโรครวมทั้งการเปลี่ยนอาหารพร้อมพฤติกรรม การใช้ยา และอาจต้องผ่าตัด การรักษาเบื้องต้นบ่อยครั้งก็คือให้ทานยายับยั้งการหลั่งกรด เช่น โอมีปราโซล[36]
การเปลี่ยนพฤติกรรม
เพื่อรักษากรดไหลย้อน แนะนำให้ปรับเปลี่ยนนิสัย และการดำเนินชีวิตประจำวัน การรักษาวิธีนี้สำคัญมากเพราะทำให้ผู้ป่วยมีอาการน้อยลง ป้องกันไม่ให้เกิดอาการ และเพิ่มคุณภาพชีวิตของผู้ป่วย โดยลดปริมาณกรดในกระเพาะอาหาร และป้องกันไม่ให้กรดไหลย้อนกลับขึ้นไปในระบบทางเดินอาหารและทางเดินหายใจ ส่วนบนมากขึ้น ที่สำคัญการรักษาด้วยวิธีนี้ควรทำอย่างต่อเนื่องตลอดชีวิต แม้ผู้ป่วยจะมีอาการดีขึ้นหรือหายดีแล้วโดยไม่ต้องรับประทานยาแล้วก็ตาม[ต้องการอ้างอิง]
สถาบันสุขภาพแห่งชาติสหรัฐ (NIH) แนะนำว่า คนไข้อาจควบคุมอาการด้วยตนเองได้โดย[5]
- ไม่ทานอาหารหรือเครื่องดื่มที่ทำให้เกิดอาการ เช่น อาหารมัน เผ็ด ของทอด เครื่องดื่มแอลกอฮอล์ กาแฟ เป็นต้น
- ในแต่ละมื้อ ไม่ควรรับประทานอาหารมากเกินไป (โดยเฉพาะมื้อเย็น[15])
- ไม่ทานอาหาร 2-3 ชม. ก่อนนอน
- ลดน้ำหนักถ้าหนักเกินหรือเป็นโรคอ้วน
- หยุดสูบบุหรี่และเลี่ยงควันบุหรี่
- ทานยาลดกรดที่ไม่ต้องใช้ใบสั่งแพทย์ (แต่อาจมีผลข้างเคียงรวมทั้งท้องผูกท้องร่วง)
อนึ่ง สถาบันยังแนะนำด้วยว่า โรคสามารถลดอาการได้ด้วยการเปลี่ยนอาหารและพฤติกรรมรวมทั้ง[5]
- ลดน้ำหนักถ้าจำเป็น เนื่องจากภาวะน้ำหนักเกินจะทำให้ความดันในช่องท้องมากขึ้น ทำให้กรดไหลย้อนได้มากขึ้น
- หลีกเลี่ยงการสวมเสื้อผ้าที่คับเกินไป โดยเฉพาะบริเวณรอบเอว เพราะมันจะบีบกระเพาะแล้วดันกรดเข้าไปในหลอดอาหาร
- หลังอาหาร อย่านอนทันที โดยให้ตั้งตัวตรง 3 ชม. และเลี่ยงการนั่งเอนหรือนั่งหลังค่อม
- เวลานอน ควรหนุนหัวเตียงให้สูงขึ้นประมาณ 6 - 8 นิ้วจากพื้นราบ โดยใช้วัสดุรองขาเตียง เช่น ไม้ อิฐ (โดยให้นอนตะแคงซ้าย[51])
พฤติกรรมอื่น ๆ ที่อาจได้ผลรวมทั้งเลี่ยงก้มต้วเป็นเวลานาน[52]
อย่างไรก็ดี แม้จะทำตามคำแนะนำอย่างเคร่งครัด การเปลี่ยนอาหารพร้อมพฤติกรรมเท่านั้นบ่อยครั้งช่วยควบคุมอาการไม่ได้ จึงจะต้องอาศัยยาด้วย[53]
อาหาร
สถาบันสุขภาพแห่งชาติสหรัฐแนะนำว่า คนไข้สามารถป้องกันหรือบรรเทาอาการของโรคโดยเปลี่ยนการกิน[5]
- ในแต่ละมื้อ ไม่ควรรับประทานอาหารมากเกินไป ทานแค่พออิ่ม (โดยเฉพาะมื้อเย็น[15])
- ควรรับประทานอาหารปริมาณทีละน้อย ๆ แต่บ่อยครั้ง แทนการทาน 3 มื้อปกติ
- ไม่ทานอาหาร 2-3 ชม. ก่อนนอน
- ลดหรืองดอาหารและเครื่องดื่มที่ก่ออาการ อาหารที่อาจทำให้อาการแย่ลงรวมทั้งช็อกโกแลต กาแฟ พืชพวกมินต์ อาหารมัน อาหารเผ็ด มะเขือเทศและผลิตภัณฑ์มะเขือเทศ (เช่น ซอสมะเขือเทศ ซอสพริก ซอสในสปาเกตตีหรือพิซซา[54]) และเครื่องดื่มแอลกอฮอลล์ เช่น สุรา
วิธีการทานอาหารอื่น ๆ ที่อาจได้ผลรวมทั้ง
- หลีกเลี่ยงเครื่องดื่มบางประเภทอื่น ๆ เช่น ชา[52][15][9][54][55] น้ำอัดลม[52][15][54][55] น้ำผลไม้ที่เปรี้ยวจัด[15][54]
- หลีกเลี่ยงอาหารบางประเภทอื่น ๆ เช่น อาหารที่เปรี้ยวจัด[52][15][54][55][9] พืชผักรวมกระเทียม[52][54][55] หัวหอม[52][54][55] สะระแหน่[52] อาหารย่อยยาก[52][55] เนย[52][55] ถั่ว[52][55] ฟาสต์ฟู้ดเช่นพิซซ่า[52] อาหารคาร์โบไฮเดรตสูง[52]
- หลังจากรับประทานอาหารทันที พยายามหลีกเลี่ยงการออกกำลังกาย ยกของหนัก[55][54] เอี้ยวหรือก้มตัว
การเปลี่ยนวิถีชีวิตตามงานวิจัยและแนวทางการรักษาของแพทย์
แม้อาหารและพฤติกรรมบางอย่างพิจารณาว่า โปรโหมตให้เกิดโรค แต่ประสิทธิผลการรักษาโรคของการเปลี่ยนรูปแบบการดำเนินชีวิตบางอย่างก็มีหลักฐานน้อยมาก[56][51] การเปลี่ยนพฤติกรรมต่าง ๆ รวมทั้งการยกเตียงขึ้นสูงทางศีรษะ เลี่ยงทานอาหารใกล้นอน เลี่ยงทานอาหารโดยเฉพาะ ๆ หรือเลี่ยงกิจกรรมบางโดยเฉพาะ ๆ เป็นต้น ควรจะแนะนำต่อคนไข้ที่การกระทำเช่นนั้นสัมพันธ์กับอาการเท่านั้น[38] เช่น คนไข้ที่มีปัญหาแสบร้อนกลางอกในช่วงกลางคืนอาจได้ประโยชน์ด้วยการยกหัวเตียงให้สูงขึ้น แต่การแนะนำให้คนไข้ทำเช่นนี้ผู้ไม่มีอาการตอนกลางคืนอาจไม่ได้ประโยชน์อะไร[6]
อาหารที่อาจมีผลรวมทั้งกาแฟ สุรา/แอลกอฮอล์ ช็อกโกแลต อาหารมัน (เช่นของทอด ของมัน) อาหารที่เป็นกรด (ปกติมีรสเปรี้ยว) และอาหารเผ็ด[38]
งานทบทวนวรรณกรรมและการวิเคราะห์อภิมานปี 2006 พบว่า การลดน้ำหนักและการยกศีรษะเมื่อนอนโดยทั่วไปได้ผลดี และการนอนตะแคงซ้ายก็เช่นกัน (เพราะหูรูดคลายตัวน้อยครั้งลง[15] ) แม้จะทำได้ยาก[51] โดยการลดน้ำหนักแนะนำสำหรับผู้หนักเกินและผู้ที่น้ำหนักเพิ่มขึ้นเร็ว ๆ นี้[36]
หมอนรูปลิ่มที่ยกศีรษะอาจช่วยระงับกรดไหลย้อนในเวลานอนได้[57] แต่การหยุดสูบบุหรี่และการหยุดทานเครื่องดื่มแอลกอฮอล์ ดูจะไม่ปรับปรุงอาการอย่างมีนัยสำคัญ[51] แม้การออกกำลังกายหนักกลาง ๆ อาจช่วยปรับปรุงอาการ แต่การออกกำลังกายหนักดูเหมือนจะทำให้แย่ลง[56]
อย่างไรก็ดี แม้จะทำตามคำแนะนำอย่างเคร่งครัด การเปลี่ยนอาหารพร้อมพฤติกรรมเท่านั้นบ่อยครั้งช่วยควบคุมอาการไม่ได้ จึงจะต้องอาศัยยาด้วย[53]
เนื่องจากโรคกรดไหลย้อนจะมีอาการท้องอืดท้องเฟ้อร่วมด้วย คล้าย ๆ กับอาการของโรคกระเพาะอาหาร จึงทำให้คนส่วนใหญ่มักจะเหมารวมว่าตนเองอาจจะเป็นโรคกระเพาะอาหาร และไปซื้อยาลดกรด (antacids) ที่มีวางจำหน่ายตามท้องตลาดมารับประทาน ซึ่งยาประเภทนี้มีประสิทธิภาพไม่สูงพอที่จะรักษา ทำให้การรักษาไม่ตรงจุด โดยเฉพาะคนไทยเรามักจะชอบซื้อยามารับประทานเองและคิดว่าการไปพบแพทย์เป็น เรื่องใหญ่ ระยะหลังมานี้จึงพบโรคกรดไหลย้อนเพิ่มสูงขึ้นเรื่อย ๆ
--- ผศ.นพ.สมชาย ลีลากุศลวงศ์ (อายุรแพทย์ด้านระบบทางเดินอาหาร คณะแพทยศาสตร์ศิริราชพยาบาล)[15]
ประเภทยาต่าง ๆ ที่ใช้รักษา
ยาที่ใช้รักษาบางอย่างสามารถซื้อเองได้โดยไม่ต้องใช้ใบสั่งแพทย์ แต่ถ้าอาการไม่หาย คนไข้ควรไปหาแพทย์ ยาประเภทต่าง ๆ ทำงานต่างกัน และอาจต้องใช้ยาร่วมกันเพื่อควบคุมอาการ[5]
ยาลดกรด - แพทย์อาจแนะนำให้ใช้ยานี้ก่อนสำหรับอาการแสบร้อนกลางอกและอาการอื่น ๆ ของโรค[5]
ยาต้านตัวรับเอช2 - เป็นยาลดการผลิตกรด เป็นยาบรรเทาอาการชั่วคราว และอาจช่วยรักษาหลอดอาหาร แม้จะไม่เท่ายาอื่น ๆ ถ้าคนไข้มีอาการแสบร้อนกลางอกหลังทานอาหาร แพทย์อาจแนะนำให้ใช้ยาลดกรดบวกยานี้ เพราะแม้เมื่อยาลดกรดหมดฤทธิ์ทำกรดให้เป็นกลางแล้ว แต่ยานี้ก็ได้ระงับการผลิตกรดแล้วเช่นกัน มียาชนิดต่าง ๆ รวมทั้ง[5]
ยายับยั้งการหลั่งกรด (PPI) เป็นยาลดการผลิตกรด ซึ่งมีประสิทธิภาพรักษาอาการของโรคนี้ดีกว่ายาต้านตัวรับเอช2 มันสามารถรักษาหลอดอาหารในคนไข้โดยมาก แพทย์บ่อยครั้งสั่งยานี้เพื่อใช้ในการรักษาระยะยาว แต่ก็มีงานวิจัยที่แสดงว่า คนไข้ที่ใช้ยาในระยะยาวหรือในขนาดสูง เสี่ยงต่อกระดูกแตก/หักที่สะโพก ข้อมือ และสันหลัง คนไข้ต้องทานยาเมื่อท้องว่างเพื่อจะให้ยามีประสิทธิผล มียาชนิดต่าง ๆ รวมทั้ง[5]
- โอมีปราโซล
- ราบีปราโซล
- esomeprazole
- lansoprazole
- pantoprazole
ยาเพิ่มการบีบตัวของลำไส้เล็ก (prokinetic) ช่วยทำให้กระเพาะเคลียร์อาหารได้เร็วขึ้น ยาเช่น[5]
- bethanechol
- metoclopramide
- domperidone[36]
ยาปฏิชีวนะบางอย่างรวมทั้งอิริโทรมัยซิน ช่วยทำให้กระเพาะเคลียร์อาหารได้เร็วขึ้น และอาจมีผลข้างเคียงน้อยกว่ายาเพิ่มการบีบตัวของลำไส้เล็ก แต่ก็อาจทำให้ท้องร่วงได้[5]
งานวิเคราะห์อภิมานปี 2007 แสดงว่า เมื่อใช้ยาที่คนไข้หาซื้อเองได้โดยไม่ต้องใช้ใบสั่งแพทย์เพื่อรักษาโรคนี้ ยาต่าง ๆ มีผลดังต่อไปนี้เมื่อเทียบกับยาหลอก[58]
- ยาลดกรดบวกกับกรดอัลจินิก (เช่นยี่ห้อกาวิสคอน) ทำให้คนไข้รู้สึกดีขึ้นถึง 60% (NNT=4)
- ยาต้านตัวรับเอช2 ทำให้อาการต่าง ๆ ดีขึ้นได้ถึง 41%
- ยาลดกรดทำให้คนไข้รู้สึกดีขึ้นได้ 11% (NNT=13)
สถาบันสุขภาพแห่งชาติสหรัฐ (NIH) แนะนำให้ไปหาหมอเมื่ออาการกรดไหลย้อนไม่ดีขึ้นเมื่อทานยาลดอาการที่ไม่ต้องใช้ใบสั่งแพทย์ หรือเมื่อเปลี่ยนอาหารและพฤติกรรมแล้ว แต่ให้ไปหาหมอทันทีเมื่อ[5]
การรักษาด้วยยา
ภาพรวม
พบว่าประมาณร้อยละ 80-100% ของผู้ป่วยที่มีอาการของโรคกรดไหลย้อนสามารถควบคุมอาการได้ด้วยยา[9] ปัจจุบันยายับยั้งการหลั่งกรดกลุ่ม PPI เป็นยาที่ได้ผลดีที่สุด มีประสิทธิภาพสูงมากเพื่อป้องกันการแสบร้อนกลางอก เพื่อสมานแผลที่หลอดอาหาร แพทย์จะแนะนำให้ทานยากลุ่มนี้เป็นเวลา 6-8 อาทิตย์ แต่บางรายที่เป็นมาก อาจต้องใช้ยาหลายเดือนหรือเป็นปี โดยอาจปรับใช้เป็นช่วงสั้น ๆ เช่นไม่กี่วัน ตามอาการที่มี หรืออาจต้องทานติดต่อกันเป็นเวลานาน[15]
อย่างไรก็ตาม ควรอยู่ภายใต้การดูแลของแพทย์เมื่อใช้ยา[15] ควรรับประทานยาสม่ำเสมอตามแพทย์สั่ง ไม่ควรลดขนาดยา หรือ หยุดยาเอง นอกจากแพทย์แนะนำ และควรมาพบแพทย์ตามแพทย์นัดอย่างสม่ำเสมอและต่อเนื่อง ซึ่งผู้ป่วยบางรายอาจใช้เวลานานประมาณ 1-3 เดือน กว่าที่อาการต่าง ๆ จะดีขึ้น ที่สำคัญไม่ควรซื้อยารับประทานเองเวลาป่วย เนื่องจากยาบางชนิดจะทำให้กระเพาะอาหารหลั่งกรดเพิ่มขึ้น หรือกล้ามเนื้อหูรูดของหลอดอาหารส่วนล่างคลายตัวมากขึ้น[55]
เมื่ออาการต่าง ๆ ดีขึ้น และผู้ป่วยสามารถปรับเปลี่ยนนิสัยและการดำเนินชีวิตประจำวันข้างต้นดังกล่าวได้ และได้รับประทานยาต่อเนื่อง แพทย์ก็จะปรับลดขนาดยาลง[55] ส่วนถ้าทานยาแล้วไม่ดีขึ้น แพทย์อาจพิจารณาตรวจด้วยการส่องกล้อง และด้วยการวัดความกรดด่างในหลอดอาหาร[45]
การรักษาเบื้องต้น
ยาหลักที่ใช้รักษาโรคก็คือยายับยั้งการหลั่งกรด, ยาต้านตัวรับเอช2, และยาลดกรดโดยใช้หรือไม่ใช้ร่วมกับกรดอัลจินิก (alginic acid)[8] ยายับยั้งการหลั่งกรด (PPI) เช่น โอมีปราโซล ได้ผลดีที่สุด ตามมาด้วยยาต้านตัวรับเอช2 เช่น แรนิทิดีน[38]
สำหรับคนไข้ที่มีอาการไม่ซับซ้อนคือมีอาการแบบคลาาสสิก แพทย์อาจเริ่มลองรักษาด้วยยากลุ่ม PPI[35] ถ้าทานยา PPI ครั้งเดียวต่อวันเพียงได้ผลบ้าง ก็อาจใช้ได้สองครั้งต่อวัน[38] โดยเฉพาะคนไข้ที่มีอาการตอนกลางคืน มีเวลาการทำงานไม่แน่นอน และ/หรือนอนหลับได้ไม่ดี[36]
ยาควรทานครึ่ง ชม. ถึงชั่วโมงหนึ่งก่อนอาหาร โดยอาจมียาแบบใหม่ ๆ ที่ไม่จำเป็นต้องรอ[36] เช่น dexlansoprazole ซึ่งสามารถทานได้โดยไม่ต้องคำนึงถึงอาหาร[45] PPI แบบต่าง ๆ ไม่แตกต่างในการรักษาอย่างสำคัญ[36]
การรักษาเมื่อดื้อยา
สำหรับคนไข้ที่ทานยา PPI อย่างเดียวไม่หาย และมีอาการตอนกลางคืน แพทย์อาจเพิ่มยาต้านตัวรับเอช2ให้ทานเวลากลางคืน แต่ผลของยาอาจมีแค่ชั่วคราวคือเดือนเดียว ส่วนยาทำการต่อหน่วยรับกาบาบี (GABAB agonist) คือ baclofen ซึ่งลดอาการหลังอาหารและหลดกรดไหลย้อนทั้งในบุคคลปกติและคนไข้โรคนี้ (โดยมีผลข้างเคียงหลายอย่างเช่นง่วงนอน คลื่นไส้ อ่อนเปลี้ยและล้า) งานทดลองปี 2012 ได้พบว่า เมื่อทานเวลากลางคืน จะช่วยลดกรดไหลย้อนและช่วยทำให้คนไข้นอนหลับได้ดีขึ้นไม่ว่าจะวัดโดยค่าที่เป็นอัตวิสัยหรือปรวิสัย ดังนั้น ยานี้อาจมีอนาคตสำหรับคนไข้ที่ยังมีอาการเมื่อใช้ PPI เต็มที่แล้วแต่ยังมีอาการตอนกลางคืน[59]
metoclopramide ซึ่งเป็นยาเพิ่มการบีบตัวของลำไส้เล็ก (prokinetic) ไม่แนะนำไม่ว่าจะใช้เดี่ยว ๆ หรือใช้กับการรักษาแบบอื่น ๆ เนื่องจากผลที่ไม่พึงประสงค์[8][38] ส่วนประโยชน์ของยาเพิ่มการบีบตัวของลำไส้เล็ก mosapride อาจอยู่ในระดับกลาง ๆ[8] โดยงานทดลองทางคลินิกแบบสุ่มปี 2011 แสดงว่า ยา PPI บวก mosapride ไม่มีผลดีกว่ายา PPI บวกยาหลอก เพื่อควบคุมอาการคนไข้แบบหลอดอาหารไม่มีแผล อาศัยงานนี้และอื่น ๆ งานทบทวนวรรณกรรมปี 2014 จึงไม่แนะนำให้ใช้ยาเพิ่มการบีบตัวของลำไส้เล็กสำหรับโรคนี้[60] ส่วนแนวทางการรักษาปี 2013 แสดงทางเลือกเป็นยา domperidone ที่แม้จะไม่ได้อนุมัติให้ใช้สำหรับโรคนี้และทั้งไม่มีข้อมูลเกี่ยวกับโรคนี้ แต่ก็มีข้อมูลแสดงว่า มีผลเท่ากับของ metoclopramide เพื่อเคลียร์กระเพาะอาหาร แต่แพทย์อาจต้องคอยตรวจตราการเปลี่ยนคลื่นหัวใจ (QT prolongation) เพราะมีความเสี่ยงเล็กน้อยเนื่องจากหัวใจเต้นเสียจังหวะและทำให้ถึงตายได้[36]
แม้ยา sucralfate จะมีประสิทธิผลคล้ายกับสารต้านตัวรับเอช2 แต่ก็ต้องทานหลายครั้งต่อวัน ทำให้การใช้จำกัด[8] ส่วนยาทำการต่อหน่วยรับกาบาบีคือ baclofen แม้จะมีประสิทธิผล แต่ก็มีปัญหาคล้ายกันคือต้องทานบ่อยครั้งบวกกับมีผลไม่พึงประสงค์มากกกว่ายาอื่น ๆ[8]
การรักษาดำรงสภาพ
คนไข้ที่เมื่อหมดอาการแล้วกลับมีอาการอีกเมื่อหยุดยา PPI หรือคนไข้ที่มีภาวะแทรกซ้อนเช่นหลอดอาหารอักเสบแบบมีแผล (erosive esophagitis) หรือเยื่อบุผิวเสี่ยงมะเร็งในหลอดอาหารคือ Barrett's esophagitis อาจควรใช้ยาเป็นประจำ[36][45] เมื่อใช้ยาในระยะยาว ควรใช้ในขนาดน้อยสุดซึ่งมีประสิทธิผล[38]
สำหรับคนไข้ที่ไม่มีปัญหาเรื่องแผลในหลอดอาหาร อาจสามารถทานยา PPI เพียงเมื่อตอนมีอาการ หรืออาจใช้ยาอื่น ๆ เช่น ยาต้านตัวรับเอช2 เพราะการใช้ยา PPI เป็นประจำอาจมีค่าใช้จ่ายสูง งานปี 2014 จึงแนะนำให้ใช้ยาต้านตัวรับเอช2ในระยะยาวถ้าจำเป็นเพื่อกันไม่ให้อาการกลับมา แล้วเปลี่ยนเป็นใช้ PPI ในระยะยาวถ้าโรคยังกำเริบ[45]
การตั้งครรภ์
เมื่อตั้งครรภ์ การเปลี่ยนอาหารและพฤติกรรมอาจลองดูได้ แต่บ่อยครั้งมีผลน้อยมาก และแนะนำให้ใช้ยาลดกรดแบบเป็นแคลเซียมถ้าไม่ได้ผล โดยยาลดกรดแบบเป็นอะลูมิเนียมและแมกนีเซียมก็ปลอดภัยด้วย และเช่นกัน ยาต้านตัวรับเอช2 คือ แรนิทิดีน[61] และยายับยั้งการหลั่งกรดต่าง ๆ[36]
ทารก
ทารกอาจบรรเทาอาการได้ถ้าเปลี่ยนเทคนิกการให้นม เช่น เช่นให้ในปริมาณน้อยกว่าแต่บ่อยครั้งกว่า ให้เปลี่ยนอิริยาบถร่างกายเมื่อทานนม หรือเมื่อเรอบ่อยขึ้นเมื่อกำลังทานนม[62] หรือก็สามารถให้ยาได้ด้วย เช่น แรนิทิดีนหรือยายับยั้งการหลั่งกรด (PPI)[63] แต่ PPI ก็ไม่พบว่ามีประสิทธิผลในทารกและก็ไม่มีหลักฐานด้วยว่าปลอดภัย[64]
การรักษาเกินควร
การบำบัดด้วยยาระงับกรดเป็นการตอบสนองที่สามัญต่อการมีอาการต่าง ๆ ของโรคนี้ และคนไข้หลายคนอาจได้การรักษาแบบนี้มากกว่าที่กรณีของตนควร[65] การใช้วิธีการรักษานี้มากเกินเป็นปัญหาเพราะผลที่ไม่พึงประสงค์ และคนไข้ไม่ควรรักษาเกินความจำเป็น[65] ในบางกรณี คนที่มีอาการอาจรักษาด้วยยาที่ไม่ต้องใช้ใบสั่งแพทย์และด้วยการเปลี่ยนอาหารพร้อมพฤติกรรม[66] ซึ่งปกติจะปลอดภัยกว่าและเสียค่าใช้จ่ายน้อยกว่ายาที่ต้องใช้ใบสั่งแพทย์[66] มีแนวทางการรักษาที่แนะนำให้ลองรักษาอาการด้วยยาต้านตัวรับเอช2 ก่อนจะใช้ยายับยั้งการหลั่งกรดเพราะปัญหาเรื่องค่าใช้จ่ายและความปลอดภัย[66]
ปัญหาการใช้ยา PPI ในระยะยาว
การใช้ยายับยั้งการหลั่งกรด (PPI) ในระยะยาวสัมพันธ์อย่างมีกำลังกับการเกิดติ่งเนื้อเมือกที่ไม่ร้าย (benign polyp) จากต่อมส่วนกระพุ้งกระเพาะ (fundic gland) (ซึ่งต่างจากโรค fundic gland polyposis) ติ่งเหล่านี้ไม่ได้ก่อมะเร็งและจะหายไปเองเมื่อหยุดใช้ยา ยังไม่พบความสัมพันธ์ระหว่างการใช้ PPI กับมะเร็ง แต่การใช้ยาก็อาจอำพรางมะเร็งหรือปัญหากระเพาะปัญหาที่หนักอื่น ๆ ซึ่งแพทย์จะต้องคอยระวัง[67]
งานทบทวนวรรณกรรมปี 2017 พบความสัมพันธ์ของการใช้ยา PPI ระยะยาวกับสภาวะต่าง ๆ ในระดับไม่เท่ากันคือ[68]
- สม่ำเสมอ - ติ่งเนื้อเมือกไม่ร้าย (benign polyp) จากต่อมส่วนกระพุ้งกระเพาะ (fundic gland) (ซึ่งต่างจาก fundic gland polyposis)[C]
- ปานกลาง - โรคไต[D]
- อ่อน - ความเสี่ยงกระดูกหักที่สูงขึ้น (OR<22,3)[E], ภาวะแมกนีเซียมในเลือดน้อยเกิน (hypomagnesemia, OR<24)[F], การขาดวิตามินบี12[G], ความเสี่ยงโรคหัวใจสูงขึ้น (OR<2)[H], การติดเชื้อ Clostridium difficile (OR<26-8)[I], ปอดบวม (OR<29) [J]
- ไม่ชัดเจน - ภาวะสมองเสื่อม, มะเร็งกระเพาะอาหาร (OR<2 สำหรับมะเร็งและไม่มีนัยสำคัญสำหรับ pre-neoplastic lesion)
- ไม่มีความสัมพันธ์ทางคลินิกที่ชัดเจน - มะเร็งลำไส้ใหญ่
การรักษาด้วยการผ่าตัด
การผ่าตัดมาตรฐานสำหรับโรคที่อาการรุนแรง รักษาด้วยาไม่ดีขึ้น เรียกว่า fundoplication (การผูกหูรูดกระเพาะอาหาร) เป็นการผ่าตัดรักษาโรคนี้ซึ่งใช้บ่อยครั้งที่สุด และในกรณีโดยมากทำให้สามารถควบคุมกรดไหลย้อนในระยะยาวได้[5] แต่ก็แนะนำสำหรับคนไข้ที่ไม่ดีขึ้นเมื่อใช้ยายับยั้งการหลั่งกรด (PPI) แล้วเท่านั้น[36] แม้คุณภาพชีวิตจะดีขึ้นในระยะสั้นเทียบกับการทานยา แต่ประโยชน์ของการผ่าตัดเหนือการรักษาด้วย PPI ในระยะยาวก็ไม่ชัดเจน[69] การผ่าตัดในประเทศไทยอาจต้องอาศัยศัลยแพทย์มือหนึ่ง ซึ่งอาจยังมีจำนวนน้อย[9]
ข้อบ่งใช้ในการผ่าตัดรักษาโรคนี้ ซึ่งปกติจะเป็นการผูกหูรูดกระเพาะอาหารหรือการผ่าตัดรักษาโรคอ้วน (bariatic surgery) รวมความไม่ต้องการใช้ยาตลอดชีวิต, การแพ้หรืออดทนต่อยาไม่ได้, อาการที่ดื้อยาบวกหลักฐานว่ามีโรคจากการส่องกล้องหรือการวัดความเป็นกรดด่างในหลอดอาหาร, โรคนี้บวกกับกระเพาะอาหารที่เลื่อนเข้าไปในช่องกลางของหน้าอก[A]อย่างมาก, และอาการที่ดื้อยาบวกกับโรคอ้วนระดับเป็นเหตุโรค (morbid)[K][71]
ผลดีที่สุดจะได้ในคนไข้ที่ตอบสนองต่อการรักษาด้วยยา หรือวัดความเป็นกรดด่างในหลอดอาหารได้ผิดปกติโดยสัมพันธ์กับอาการของโรคเป็นอย่างดี แต่ไม่ดีเท่าในคนไข้ที่มีอาการไม่ตรงแบบหรือมีอาการนอกเหนือหลอดอาหาร[71] เช่น งานศึกษาหนึ่งสำรวจคนไข้หลังผ่าตัด 69 เดือน แล้วพบว่าคนไข้ได้หมดอาการหรือลดอาการต่าง ๆ เทียบกับก่อนผ่าตัด โดยมีอัตราคนไข้ดังต่อไปนี้[72]
- แสบร้อนกลางอก 90%
- เรอเปรี้ยว/เรอขม 92%
- กลืนลำบาก 75%
- เสียงแหบ (อาการนอกเหนือหลอดอาหาร) 69%
- ไอ (อาการนอกเหนือหลอดอาหาร) 69%
การผ่าตัดจะทำให้อาการตรงแบบต่าง ๆ ของโรคดีขึ้นในระยะสั้นและระยะกลาง แต่ในระยะยาวประโยชน์ที่ได้อาจลดลง งานศึกษาหนึ่งติดตามคนไข้ในระยะ 10-13 ปี แล้วพบว่า คนไข้ทีได้ผ่าตัด 62% ยังต้องทานยารักษาโรคนี้เป็นประจำ เทียบกับคนไข้ที่รักษาด้วยยาผู้ยังต้องทานยาเป็นปกติที่ 92% ดังนั้น แม้การผ่าตัดอาจมีประสิทธิผล แต่คนไข้ไม่ควรหวังว่าจะไม่ต้องทานยาอีก[73]
แพทย์อาจผ่าตัดโดยใช้กล้องส่องตรวจช่องท้อง (laparoscope) ซึ่งเป็นหลอดเล็ก ๆ ต่อกับกล้อง ในระหว่างการผ่าตัด แพทย์จะเย็บส่วนบนของกระเพาะอาหารรอบ ๆ หลอดอาหารซึ่งเพิ่มกำลัง/แรงกดของหูรูดหลอดอาหารส่วนล่าง (LES) ลดการไหลย้อน และรักษาปัญหากระเพาะอาหารเลื่อนผ่านกะบังลม[A] เป็นการผ่าตัดที่ใช้ยาชา ซึ่งคนไข้สามารถออกจาก รพ. ได้ภายใน 2-3 วัน โดยคนส่วนมากสามารถกลับไปทำกิจกรรมชีวิตได้ปกติภายใน 2-3 อาทิตย์[5][74]
ภาวะแทรกซ้อนเนื่องกับการผ่าตัดรวมทั้งกลืนลำบาก ซึ่งรุนแรงพอที่จะต้องขยายหลอดอาหาร (esophageal dilation) ในคนไข้ผ่าตัดถึง 6%, ลมในท้อง/ท้องอืดท้องเฟ้อ, และเรอไม่ได้[71]
เมื่อเทียบเทคนิคการผ่าตัดโดย fundoplication แบบต่าง ๆ partial posterior fundoplication จะมีประสิทธิผลกว่า partial anterior fundoplication[75] และ partial fundoplication ก็มีผลดีกว่า total fundoplication[76]
ในปี 2012 องค์การอาหารและยาสหรัฐ (FDA) ได้อนุมัติอุปกรณ์คือ LINX ซึ่งประกอบด้วยเม็ดลูกปัดโลหะที่มีแกนเป็นแม่เหล็กและต่อเป็นโซ่ และใช้พันรอบ ๆ LES ในการผ่าตัดรักษาคนไข้ที่ไม่ตอบสนองต่อการรักษาแบบอื่น ๆ เป็นวิธีการที่ปรับปรุง LES โดยไม่ต้องเปลี่ยนกายวิภาคของกระเพาะอาหาร ซึ่งหลังจากผ่าตัด 4 ปี คนไข้ 87.5% พึงพอใจกับสภาพที่ตนมี และ 80% ไม่ต้องทานยายับยั้งการหลั่งกรดเป็นประจำ [71] อาการของโรคจะดีขึ้นคล้ายกับการผ่าตัดโดย Nissen fundoplication แม้จะยังไม่มีข้อมูลในระยะยาว แต่เมื่อเทียบกับ Nissen fundoplication วีธีนี้จะลดภาวะแทรกซ้อน เช่น ท้องอืด ท้องเฟ้อ ซึ่งเกิดอย่างสามัญเมื่อผ่าตัดปกติ ผลไม่พึงประสงค์รวมทั้งกลืนลำบาก เจ็บปวดหน้าอก คลื่นไส้ และอาเจียน ข้อห้ามใช้ก็คือคนไข้ที่แพ้หรืออาจแพ้ไทเทเนียม เหล็กกล้าไร้สนิม นิกเกิล หรือวัสดุที่เป็น Iron (II) oxide/ferrous oxide โดยมีคำเตือนว่า ไม่ควรใช้ในคนไข้ที่อาจต้องประสบกับ หรือต้องตรวจด้วยการสร้างภาพด้วยเรโซแนนซ์แม่เหล็ก (MRI) เพราะอาจทำให้บาดเจ็บหนักหรืออาจทำอุปกรณ์ให้เสียหาย[77]
สำหรับคนไข้ที่ไม่ดีขึ้นเพราะยา PPI การผ่าตัดโดยใช้กล้องส่องแบบ transoral incisionless fundoplication ก็อาจช่วย[78] โดยมีผลดีอาจถึง 6 ปี[79] แม้จะได้มีรายงานว่า คนไข้ส่วนย่อยเท่านั้นที่มีคุณภาพชีวิตดีขึ้นและสามารถลดใช้ยายับยั้งการหลั่งกรดเมื่อติดตามหลังผ่าตัด 3 ปี และมีคนไข้เกินจำนวนที่ยอมรับได้ ผู้ต้องใช้ยาต่อไปอีกหรือต้องผ่าตัดเพิ่ม[80]
วิทยาการระบาด
ในโลกตะวันตก โรคนี้มีผลต่อประชากร 10-20% โดยมี 0.4% ผู้พึ่งเกิดอาการใหม่[8] ยกตัวอย่างเช่น มีการประเมินว่า คนแคนาดา 3.4-6.8 ล้านคน (ประมาณ 10-19% ของประชากรทั้งหมด) เป็นโรค ความชุกของโรคในประเทศพัฒนาแล้วสัมพันธ์อย่างแนบแน่นกับอายุ โดยผู้ใหญ่อายุระหว่าง 60-70 ปีเป็นกลุ่มที่มีโรคมากสุด[81] ในสหรัฐอเมริกา ประชากร 20% จะมีอาการของโรคภายในหนึ่งอาทิตย์ โดย 7% จะมีอาการทุก ๆ วัน[8] แต่ก็ไม่มีข้อมูลแสดงความมากน้อยของโรคสำหรับชายหญิงแต่ละเพศ
งานวิจัย
สรุป
มุมมอง
มีกล้องส่องเอ็นโดสโกปต่าง ๆ ที่ได้ทดสอบใช้รักษาอาการแสบร้อนกลางอกแบบเรื้อรัง รวมทั้ง
- Endocinch ทำรอยเย็บเข้าที่หูรูดหลอดอาหารส่วนล่าง (LES) เพื่อสร้างรอยจีบ/กลีบเพื่อทำกล้ามเนื้อให้แข็งแรงขึ้น แต่ผลระยะยาวน่าผิดหวัง และบริษัทก็ไม่ได้ขายอุปกรณ์อีกต่อไป[82]
- Stretta procedure ใช้อิเล็กโทรดเพื่อส่งพลังงานคลื่นวิทยุเข้าที่ LES แต่งานปริทัศน์เป็นระบบพร้อมการวิเคราะห์อภิมานปี 2015 ซึ่งเป็นการตอบสนองต่อข้ออ้างที่มีมาก่อน ก็ไม่แสดงหลักฐานว่า วิธีนี้มีประสิทธิผลต่อการรักษาโรคนี้[83] แม้งานปริทัศน์เป็นระบบพร้อมการวิเคราะห์อภิมานปี 2012 จะพบว่า มันทำให้อาการดีขึ้น[84]
- NDO Surgical Plicator ใช้สร้างรอยพับ (plication, fold) ที่เนื้อเยื่อใกล้ ๆ หูรูดหลอดอาหารส่วนล่าง และเย็บมันด้วยวัสดุปลูกฝังพิเศษ แต่บริษัทได้ล้มเลิกกิจการไปเมื่อกลางปี 2008 จึงไม่มีการขายอุปกรณ์นี้ในปัจจุบัน
- Transoral incisionless fundoplication ซึ่งใช้อุปกรณ์ที่เรียกว่า Esophyx อาจมีประสิทธิผล[85]
เชิงอรรถ
- hiatus hernia เป็นภาวะที่อวัยวะในท้อง (โดยปกติกระเพาะอาหาร) จะเลื่อนผ่านกะบังลมเข้าไปในช่องกลางของหน้าอก ซึ่งอาจมีผลเป็นโรคกรดไหลย้อน[13][14] อาการอื่น ๆ อาจรวมกลืนลำบากและเจ็บหน้าอก ภาวะแทรกซ้อนรวมทั้งโลหิตจางเหตุขาดธาตุเหล็ก ไส้บิดเกลียว (volvulus) การอุดกั้นลำไส้ (bowel obstruction)[13]
- อาการแสบร้อนกลางอกและการเรอเปรี้ยว มีความจำเพาะสูงแต่มีความไวต่ำสำหรับโรคนี้ คือ จำเพาะที่ 89% และ 95% ไวที่ 38% และ 6% ตามลำดับ[10]
- จากงานศึกษาแบบสังเกต อาจมีเหตุจาก gastrin ระดับสูงซึ่งมีผลทำให้เยื่อเมือกทางเดินอาหารงอกขึ้น เหตุไม่ชัดเจน แต่อาจมากการสะสม PPI และเมแทบอไลต์ของมันในไตแล้วทำให้ภูมิคุ้มกันตอบสนอง
- จากงานทดลองแบบสุ่ม งานศึกษาแบบสังเกต งานทบทวนเป็นระบบและการวิเคราะห์อภิมาน อาจมีเหตุจากการลดการดูดซึมแคลเซียมจากลำไส้เล็กส่วนต้นและลำไส้เล็กส่วนกลางต้น ๆ โดยเป็นผลของภาวะไร้กรดเกลือ (achlorhydria)
- งานทบทวนเป็นระบบและการวิเคราะห์อภิมานของการศึกษาแบบสังเกต เหตุไม่กำหนดอย่างชัดเจน อาจมาจากการดูดซึมได้ไม่ดี หรือไตเสีย
- การวิเคราะห์อภิมานของงานศึกษาแบบสังเกตและการทดลองแบบสุ่มและมีกลุ่มควบคุม มีเหตุจากการอาศัยเมแทบอลิซึมในระบบ cytochrome P450 ร่วมกัน
- ในสหรัฐอเมริกา ดัชนีมวลกาย ≥ 35 kg/m2 และมีปัญหาสุขภาพเพราะอ้วน, หรือดัชนีมวลกาย ≥40-44.9 kg/m2 จัดว่าเป็น morbid obesity[70]
อ้างอิง
แหล่งข้อมูลอื่น
Wikiwand - on
Seamless Wikipedia browsing. On steroids.