Loading AI tools
malattia causata da parassiti Da Wikipedia, l'enciclopedia libera
La malaria (detta anche paludismo) è una parassitosi, malattia provocata da parassiti protozoi del genere Plasmodium (regno Protista, phylum Apicomplexa, classe Sporozoea, ordine Eucoccida). Fra le varie specie di parassita Plasmodium, quattro sono le più diffuse, ma la più pericolosa è il Plasmodium falciparum, con il più alto tasso di mortalità fra i soggetti infestati. Il serbatoio del parassita è costituito dagli individui infettati in maniera cronica. I vettori sono zanzare del genere Anopheles.
| Malaria | |
|---|---|
 | |
| Specialità | infettivologia, medicina tropicale e parassitologia |
| Eziologia | Plasmodium falciparum, Plasmodium vivax, Plasmodium malariae, Plasmodium ovale e Plasmodium knowlesi |
| Classificazione e risorse esterne (EN) | |
| OMIM | 248310 |
| MeSH | D008288 |
| MedlinePlus | 000621 |
| eMedicine | 221134 e 784065 |
| Sinonimi | |
| paludismo | |
| Eponimi | |
| dottrina miasmatico-umorale zona umida | |
La malaria è la più diffusa fra tutte le parassitosi, con il suo quadro clinico di malattia febbrile acuta che si manifesta con segni di gravità diversa a seconda della specie infettante.[1] La sua diffusione attuale non si limita alle aree tropicali dell'America del sud, dell'Africa e dell'Asia, ma interessa sporadicamente anche gli USA e alcuni paesi europei, in cui casi clinici della malattia possono apparire a seguito di spostamenti di persone che contraggono la malattia in zone in cui essa è endemica.[2][3]
Si pensa che la malaria sia stata tra le cause dell’affermazione della talassemia minor (e conseguente major) poiché, durante il medioevo, la malaria era molto diffusa in Europa e la mutazione spontanea del gene corrispondente alla talassemia apportava il vantaggio di rendere la riproduzione del patogeno più complessa nel corpo umano.[4]
Poiché i sintomi della malaria sono aspecifici, e la diagnosi e il trattamento devono essere tempestivi, la malaria deve essere sospettata in tutti i pazienti con segni febbrili di ritorno dai tropici.
L'etimologia di "malaria" deriva da un termine medievale italiano "mal aria" ovvero cattiva aria[5] mentre il termine "paludismo" deriva dalla convinzione che la malattia fosse provocata dai miasmi provenienti dalle zone paludose. Questo termine venne utilizzato nel Settecento anche fuori dall'Italia per descrivere una febbre che compariva solo d'estate e che era spesso mortale.[6]
La malaria, secondo studi che hanno verificato la presenza del morbo anche negli scimpanzé,[7] infetterebbe l'umanità da oltre 50 000 anni.[8] Le prime testimonianze verificate le troviamo nel 2700 a.C. in Cina,[9] mentre la prima descrizione del quadro clinico della malaria risale a Ippocrate che nelle Epidemie e negli Aforismi descrive la tipica febbre intermittente.[10]
Lo sviluppo della malaria si spostò in seguito verso l'Italia, dove la sua diffusione venne ostacolata dall'abilità dei Romani nel curare i campi agricoli e dalle loro opere di bonifica.[6] Al V secolo d.C., pressappoco in coincidenza con la data convenzionale di caduta dell'Impero romano d'Occidente, risale la prima evidenza storico-archeologica dell'arrivo in Europa del Plasmodium falciparum, individuata a seguito degli scavi della Necropoli dei bambini di Lugnano in Teverina, nei pressi di una villa romana della media valle del Tevere. Quando l'impero romano perse i suoi antichi fasti, i focolai fecero nuovamente la loro comparsa, una circostanza che comportò una lunga opera di bonifica fino al Medioevo.[6] Secondo uno studio del 2016[11] esistono evidenze anche precedenti. I ricercatori (Canada, Italia e Australia) hanno analizzato 58 denti di individui adulti provenienti da tre cimiteri (Isola Sacra - Portus Romae, I–III secolo, Velia I–II secolo, e Vagnari I–IV secolo[12]. In 11 individui è stata trovata la presenza di Plasmodium spp.[13] mentre in due è stata provata la presenza di Plasmodium falciparum.
Il primo medico che intuì il coinvolgimento delle zanzare nella diffusione della malattia fu Giovanni Maria Lancisi. Alla fine dell'Ottocento si avevano in Italia 15 000 morti all'anno per malaria, con febbri estivo-autunnali, soprattutto nel Sud e nelle isole. La malaria in Italia è stata eradicata intorno agli anni cinquanta, con campagne di eradicazione finanziate dalla Rockefeller Foundation. Nel 1880 Alphonse Laveran[14], a Costantina in Algeria, osservò per primo il parassita nelle cellule del sangue periferico umano delle persone che soffrivano di tale malattia. Egli propose che il morbo fosse causato da quel protozoo, intuizione che gli valse il premio Nobel per la medicina nel 1907. Ettore Marchiafava e Angelo Celli[15], un anno dopo a Roma, studiarono il protozoo e lo denominarono Plasmodium.

Nel 1885, a Pavia, Camillo Golgi, insignito del premio Nobel nel 1906, dimostrò l'associazione tra periodicità delle febbri malariche e il ciclo del plasmodio. Riuscì a provare come i due diversi tipi di febbre malarica, la terzana e la quartana, fossero provocati da due distinte specie di plasmodio: Plasmodium vivax, responsabile della terzana benigna, e Plasmodium malariae, responsabile della quartana. Nel 1889 dimostrò che gli attacchi febbrili si verificavano nel momento in cui gli sporozoiti (stadio del ciclo del plasmodio) rompevano i globuli rossi e si liberavano nel circolo sanguigno. Ettore Marchiafava, Angelo Celli, Amico Bignami e Giuseppe Bastianelli, a Roma, dimostrarono l'esistenza del Plasmodium falciparum, responsabile della terzana maligna. Nel 1894 Patrick Manson, in Cina, ipotizzò per primo che il Plasmodium fosse trasmesso all'uomo da una zanzara. Questa tesi fu dimostrata nel 1897 da Ronald Ross (Nobel 1902), in India.[16]

Nel 1898 Giovanni Battista Grassi[17], a Roma, identificò il vettore della malaria, gli Anopheles, e ottenne la prima trasmissione sperimentale. Nel 1899 descrisse il ciclo completo delle varie specie di Plasmodium. Nel 1905, Carlos Chagas, che per primo aveva notato e studiato la trasmissione intradomiciliare del plasmodio, organizzò all'età di 26 anni, e mise in atto a Itatinga, nell'interno dello stato di San Paolo (Brasile), la prima efficace campagna di profilassi antimalarica nella storia. Al 1925 risale la realizzazione a Roma della "Stazione Sperimentale per la Lotta Antimalarica", diretta dall'italiano Alberto Missiroli e dall'americano Lewis Hackett.
Sempre nel 1925 nell'ambito del Primo Congresso Internazionale della Malaria tenutosi a Roma si avanzò la necessità di un istituto internazionale di malariologia, secondo quanto suggerito dalla Società delle Nazioni; il Governo italiano non accolse il suggerimento, ma convertì la proposta fondando nel 1927 un nuovo Ente per la ricerca contro la malaria; la Scuola di Malariologia di Roma, fondata e diretta dal clinico prof. Vittorio Ascoli, che per anni aveva studiato e pubblicato letteratura medica circa la malaria. Alla sua morte, nel 1931, la Scuola venne poi diretta da Giuseppe Bastianelli. Nel 1933 la Scuola divenne l'Istituto di Malariologia, teso alla formazione di medici malariologi.

La malaria è la più importante parassitosi e la seconda malattia infettiva al mondo per morbilità e mortalità dopo la tubercolosi, con oltre 200 milioni di nuovi casi clinici all'anno e 438 000 decessi all'anno (dati 2015)[18].
Il 40% della popolazione mondiale vive in zone in cui la malaria è endemica, situate in aree tropicali e subtropicali e a un'altitudine inferiore ai 1 800 m s.l.m..[19]
Ogni anno circa 10 000-30 000 viaggiatori europei e americani si ammalano di malaria.
Le donne in gravidanza sono particolarmente soggette a tale malattia e, malgrado gli sforzi per ridurre la trasmissione aumentando il trattamento, l'effetto ottenuto non corrisponde a quello sperato.[20]
La sua frequenza è dovuta ad una serie di fattori fra le quali le condizioni climatiche favorevoli alla malattia e il numero di soggetti portatori di gametociti nel sangue periferico umano che si trovano nell'area di contagio, anche se uno studio esatto è molto complesso vista l'estensione delle zone coinvolte.[21]
L'ambiente climatico influenza le caratteristiche epidemiologiche:

Rischio molto limitato
Rischio di malaria da P. vivax o da P. falciparum clorochino sensibile
Rischio di malaria con possibile presenza di ceppi clorochino resistenti
Alto rischio di malaria da P. falciparum chemio-resistente, o moderato/basso rischio di malaria da P. falciparum con alta diffusione di ceppi chemio-resistenti.
Per valutare le aree di maggiore diffusione della malaria sono stati istituiti degli indici di prevalenza; essi sono innumerevoli ma i più importanti sono:[22]
La maggior parte delle infezioni malariche sono dovute a quattro specie di Plasmodium: il P. falciparum[24], il P. vivax[25], il P. ovale[26] e il P. malariae.[27]
La diagnosi di specie è importante perché la malaria da P. falciparum è potenzialmente mortale.
Inizialmente si pensava che soltanto queste quattro specie di protozoi potessero interessare l'uomo e trasportare l'infezione, ma recentemente si sono studiate anche altre specie, anch'esse causa della malaria, come il Plasmodium simiovale e il Plasmodium knowlesi, di difficile diagnosi, la cui epidemiologia risulta confinata nel sud-Asia[28] e in particolare nella Malaysia.[29] I vettori dell'infezione sono costituiti da Anopheles latens e da Anopheles hackeri.[30]
Esistono anche altre forme derivate dalla prime che si manifestano negli animali come il Plasmodium brasilianum, molte scimmie sudamericane sono infettate da questo parassita che sembra essere un derivato dalla forma malariae. Esso si è adattato per svilupparsi nelle scimmie, probabilmente dopo la scoperta del continente.[31]
La cosiddetta "malaria da aeroporto" è causata da zanzare infette, che provengono dai paesi epidemici, che infettano persone in paesi non soggetti normalmente all'epidemia: il primo caso si è avuto nel 1977 e da allora si sono registrati quasi un centinaio di casi in Europa.[33][34][35]
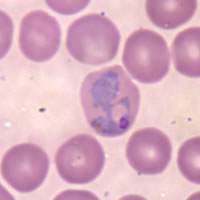
Nella maggior parte dei casi si mantiene un equilibrio tra infezione e risposta immunitaria.
Nelle infezioni da P. falciparum l'equilibrio è precario: la malattia può precipitare in qualsiasi momento e la parassitemia aumentare in modo incontrollabile, provocando una disfunzione multiorgano (MOF, “multi-organ failure”), o una subacuta progressiva emolisi intravascolare. In entrambi i casi si può avere la morte. La mortalità in un paziente non-immune e non trattato può arrivare fino al 20%.
Le forme di malaria da P. falciparum sono più gravi perché il plasmodio infetta tutti gli eritrociti e provoca parassitemie più alte, a differenza di P. vivax e P. ovale che infettano i reticolociti (eritrociti giovani) e di P. malariae che infetta quelli vecchi.
Nella malaria cerebrale, gli eritrociti parassitati vengono sequestrati nel microcircolo cerebrale, diventano più rigidi e indeformabili, aderiscono agli eritrociti sani, formando ammassi a forma di rosette, e agli endoteli dei capillari e delle venule cerebrali, e si impacchettano, ostruendone il lume. La citoaderenza è determinata da proteine che vengono espresse sulla membrana delle emazie parassitate formando tubercoli evidenziabili solamente al microscopio elettronico. Di conseguenza si hanno congestione cerebrale e, in fasi avanzate, emorragie intraparenchimali. Alterazione della permeabilità dei vasi cerebrali è causata dalla produzione endogena di sostanze vasoattive (NO, TNF, IFNγ).
L'anemia è di tipo emolitico, normocromico e normocitico. Possono aversi drammatici cali dell'emoglobinemia, durante gli attacchi acuti, per emolisi da rottura dei globuli rossi da parte degli schizonti. Gli eritrociti parassitati aderiscono a quelli sani e gli ammassi vengono insieme fagocitati e distrutti. L'anemia non è necessariamente proporzionale alla parassitemia. Gli eritrociti eventualmente trasfusi vengono distrutti più rapidamente. Si verifica diseritropoiesi (distruzione di eritrociti prima del loro rilascio dal midollo osseo) e sequestro di ferro, poiché il TNF stimola la fagocitosi e deprime l'eritropoiesi.[36]

La forma infettante del plasmodio è lo sporozoita il quale è presente all'interno delle ghiandole salivari di zanzare femmine appartenenti al genere Anopheles da cui vengono inoculati nell'ospite durante il pasto ematico.
Le Anopheles labranchiae, A. superpictus, A. maculipennis, A. atroparvus erano le zanzare vettore in Europa prima dell'eradicazione. Attualmente le specie coinvolte nella trasmissione sono: Anopheles gambiae e A. funestus in Africa equatoriale; Anopheles culicifacies, A. minimus e A. maculatus in Asia; Anopheles darlingi e A. acquasalis in America del Sud. Il numero di sporozoiti rilasciati dalla zanzara è alquanto variabile ma si ritiene che possa raggiungere un massimo di 100 per il Plasmodium falciparum. Dopo una breve permanenza nel circolo ematico, entro 45 minuti dal pasto ematico gli sporozoiti invadono gli epatociti (cellule del fegato), per i quali hanno un tropismo elevato.
A questo punto, all'interno dell'epatocita ha inizio la prima fase di moltiplicazione asessuata (fase esoeritrocitaria, ovvero esterna ai globuli rossi) detta anche schizogonica. Tale fase ha una durata variabile a seconda della specie in quanto va dai 5-7 giorni per P. falciparum a circa 15 per P. malariae e determina la formazione d'uno schizonte, che si rompe e che a seguito della lisi dell'epatocita, riversa in circolo migliaia di merozoiti mononucleati, che vanno a infettare gli eritrociti (il più delle volte un merozoita per emazia ma in alcune infezioni da P. falciparum si può arrivare fino a 4).
All'interno delle emazie (fase intraeritrocitaria) comincia un nuovo ciclo di riproduzione asessuata.[37][38][39][40] Il merozoite, infatti, si muta in trofozoite (forma vegetativa) morfologicamente distinguibile in trofozoite immaturo (con una forma ad anello) e maturo (con citoplasma più allargato ed accumulo di emozoina).
Successivamente il trofozoite si trasforma in uno schizonte di dimensioni più piccole rispetto a quelli intraepatocitari e contenenti in genere fino ad un massimo di 24 merozoiti.
I merozoiti, dopo la rottura dello schizonte, determinano la lisi della membrana del globulo rosso infettato e si riversano in circolo pronti ad infettare nuove specie ed a incominciare un nuovo ciclo riproduttivo. Tale ciclo risulta essere regolare e, in particolare, dura 48 ore per P. falciparum, P. vivax e P. ovale, e 72 ore per P. malariae. Durante la rottura dei globuli rossi vengono rilasciate sostanze pirogene (vedi sezione relativa alla patogenesi) che determinano la comparsa dei classici picchi febbrili qualora le infezioni degli eritrociti siano diventate sincrone.
Studi recenti hanno dimostrato come i parassiti possano causare ricadute della malattia.[41][42] Nelle infezioni da P. vivax e P. ovale alcuni degli sporozoiti possono persistere quiescenti nelle cellule epatiche (ipnozoiti, forme "dormienti") e rimanere in tale stato per mesi o anni per poi potersi riattivare ciclicamente determinando la comparsa di ricadute. Un fenomeno analogo può presentarsi anche nel caso di P. falciparum e P. malariae solo che in tali casi la causa consiste nella persistenza, nel circolo ematico, d'una parassitemia troppo bassa per essere rivelata.
Dopo vari cicli alcuni trofozoiti si differenziano in forme eritrocitarie sessuate (gametociti). Sono queste le forme che permettono il mantenimento del ciclo del plasmodio nell'ambiente: l'uomo è il serbatoio dei gametociti da dove pescano le zanzare, e tale rimane per circa un anno dopo il contagio. Il microgametocita (maschio) e il macrogametocita (femmina) vengono ingeriti dall'Anopheles alla puntura di un individuo infettato, durante un nuovo pasto ematico. Il ciclo sessuato nella zanzara è detto sporogonico.
Nello stomaco dell'insetto, i gametociti escono dal globulo rosso che li ospita: il nucleo del microgametocita subisce varie divisioni mitotiche e forma otto microgameti maschi, flagellati. I macrogametociti, invece, non vanno incontro a processi di divisione e, comunque, la loro popolazione è più ampia d quella dei microgametociti.
Un microgametocita flagellato penetra nel macrogametocita e successivamente, dopo una fase di meiosi, si forma lo zigote che poi diventa più lungo e mobile (oocinete), invade la parete del medio intestino della zanzara, dove s'incista diventando un'oocisti. Questa va incontro a riproduzione asessuata che determina la formazione di migliaia di sporozoiti allorquando l'oocisti è ormai matura. Successivamente l'oocisti si rompe e libera gli sporozoiti che raggiungono le ghiandole salivari della zanzara e vengono inoculati nell'uomo alla successiva puntura con reiterazione di tutto il ciclo.
La fase di sviluppo all'interno della zanzara dura da 8 giorni ad un mese a seconda di vari fattori tra cui la specie infettante di plasmodio ed anche fattori climatici.
Oltre alla modalità classica di trasmissione, esistono anche altre possibilità di contrarre tale malattia:

Il tempo che va dall'infezione con la puntura di zanzara e la comparsa dei trofozoiti negli eritrociti circolanti è detto "tempo prepatente", che è fisso e costante per ogni specie:
Il tempo che va dall'infezione con la puntura di zanzara alla comparsa dei segni e dei sintomi della malaria è detto "tempo d'incubazione". Questo è variabile e più lungo o al massimo uguale al periodo prepatente e dipende dalla carica infettante iniziale di sporozoiti iniettati dalla zanzara:
L'infezione da P. falciparum è detta "febbre terzana maligna", quella da P. vivax e da P. ovale è detta "febbre terzana benigna" e quella da P. malariae è detta "febbre quartana" in base alla frequenza di febbre intermittente. Quelle di febbre "terzana" e "quartana" sono definizioni fuorvianti, perché solo una minima parte dei casi di malaria si presenta con febbre intermittente, ogni 48 ore (terzana, ogni terzo giorno) od ogni 72 ore (quartana, ogni quarto giorno). La febbre terzana si vedeva in Europa nelle zone endemiche per il P. vivax (terzana benigna) e negli immigrati: le navi infatti facevano viaggi di 1-2 settimane, e quando arrivavano in Europa, seguendo la storia naturale dell'infezione da P. falciparum, da intermittente irregolare la febbre si faceva terzana, se il malato non era morto nel frattempo o se non era stato trattato. La febbre terzana si vede anche nei casi in cui si sia stati infettati da un unico ceppo di P. falciparum, evento non comune nelle aree endemiche, dove si è infettati più volte in sequenza e i cicli dei vari ceppi si sovrappongono con attacchi febbrili ad andamento irregolare.
Corrisponde alla rottura dello schizonte e alla liberazione dei merozoiti che vanno ad invadere altri eritrociti. Si manifesta con febbre intermittente, brivido scuotente, sudorazione, cefalea, artralgia, mialgia, talvolta riattivazioni di herpes labiale, prostrazione, dolore negli ipocondri, sindromi gastroenteriche (diarrea, vomito, dolore addominale). Nei bimbi si possono avere convulsioni febbrili.
Quando i cicli vitali dei vari ceppi presenti si sono sincronizzati, compare la febbre terzana (tipico attacco malarico): brivido scuotente seguito da rialzo termico che si risolve dopo qualche ora con sudorazione profusa e uno stato di vaga euforia, e si ripete ogni 48 ore. La splenomegalia di solito compare dopo giorni o settimane; all'inizio è più comune l'epatomegalia. Pallore muco-cutaneo, ittero, urine ipercromiche (fortemente colorate) sono segni prognostici sfavorevoli. Nella maggioranza dei casi non trattati la malaria si risolve spontaneamente dopo 2 settimane; raramente dura più di un anno (mai più di 2 anni).
È la ricaduta causata dalla persistenza in circolo di forme intra-eritrocitarie (nei globuli rossi). È tipica delle infezioni da P. falciparum trattate in modo inadeguato (per qualità e/o durata del trattamento e per posologia) e può avere una latenza da qualche giorno a qualche settimana. Si può avere anche nelle infezioni da P. malariae con una latenza anche di molti anni.
Per recidiva si intende una ricaduta causata dalla persistenza di merozoiti nel fegato (ipnozoiti) che ricominciano un nuovo ciclo eso-eritrocitario, 5-6 mesi dopo l'infezione. È tipica delle infezioni da P. vivax e P. ovale nelle quali non sono state trattate le forme intraepatiche (con primachina).

La malaria da P. vivax ha un tempo di incubazione più lungo. Si presenta come quella da P. falciparum con attacchi febbrili irregolari, seguiti da sudorazioni profuse e defervescenza. Si può avere splenomegalia (raramente rottura splenica). Dopo qualche attacco si esaurisce, ma può avere ricadute per la persistenza degli ipnozoiti. Allora compare la febbre terzana benigna. Se i ceppi sono due e hanno un ritmo sfasato si può avere una doppia terzana, che è quotidiana. La terapia con clorochina cura l'attacco malarico ma non previene le ricadute. Nelle regioni africane (Golfo di Guinea) dove mancano individui portatori dell'antigene eritrocitario duffy, P. vivax è assente ed è rimpiazzato da P. ovale. Il quadro clinico è sostanzialmente sovrapponibile a quello di P. vivax.
La malaria da P. malariae è la forma meno grave di malaria. Il plasmodio può persistere per anni negli eritrociti, a parassitemia bassissima, e nelle recrudescenze la febbre è quartana. Tuttavia, nei bimbi tra i 4 e gli 8 anni, come conseguenza di infezioni ripetute o continue, si possono avere gravi patologie renali, come glomerulonefriti membrano-proliferative, con proliferazione dell'endotelio glomerulare e del mesangio. Il danno è causato da deposizione di immunocomplessi a livello delle aree mesangiali e subendoteliali del glomerulo renale. Clinicamente, in fase acuta, la malattia si presenta con proteinuria importante, edema generalizzato e versamento ascitico (sindrome nefrosica): nella maggior parte dei casi la nefropatia non è reversibile dopo il trattamento dell'infezione malarica. La prognosi è sfavorevole e i pazienti progrediscono verso l'insufficienza renale cronica nel giro di 5 anni dall'esordio.

Il decorso classico dei sintomi nella malaria è un ciclo che prevede oscillazioni termiche e quindi brividi improvvisi (per una-due ore), che avvengono quando la temperatura corporea sale, cui fanno seguito irrigidimento e febbre; anche se la persona non avverte la sensazione di calore, ma anzi prova benessere, la febbre può superare i 40 gradi (due-sette ore). L'ultima fase è una sudorazione eccessiva (due-tre ore), quando la temperatura scende. Il ciclo, che non osserva quasi mai intervalli regolari, dura dalle quattro alle sei ore e si ripete ogni due giorni nella P. vivax e P. ovale, mentre ogni tre per P. malariae.[46]
La P. falciparum può mostrarsi con febbre ricorrente ed alta ogni 36-48 ore o una febbre meno pronunciata e quasi continua. Per ragioni ancora sconosciute, ma che possono essere collegate con l'alta pressione intracranica, bambini affetti da malaria mostrano una postura anormale, un segno che indica danni molto gravi al cervello.[47] La malaria severa può progredire in modo estremamente veloce e causare la morte in poche ore o in qualche giorno, ed è causata da P. falciparum da 6 a 14 giorni dopo l'infezione.[48]
Le forme gravi sono tutte provocate da P. falciparum. La mortalità per malaria severa è maggiore nei bimbi tra i 6 mesi e 3 anni di età nelle aree endemiche. I viaggiatori non-immuni hanno un'alta mortalità indipendentemente dall'età.
Segni prognostici sfavorevoli sono lo stato comatoso non risvegliabile, l'anemia normocitica severa (ematocrito <15%, emoglobinemia <5g/dL), l'insufficienza renale (creatininemia >3 mg/dL, diuresi 24 h <400 cc negli adulti o <12 cc/kg nei bimbi), edema polmonare, ipoglicemia (<40 mg/dL), collasso cardiocircolatorio, shock, coagulopatia da consumo, sanguinamenti spontanei, convulsioni generalizzate ripetute (>2/24 h, nonostante il raffreddamento con impacchi bagnati), acidosi, emoglobinuria, iperparassitemia (>5% RBC infetti, >250 000 parassiti/cc), ittero muco-cutaneo (bilirubinemia totale >3 mg/dL), leucocitosi (non necessariamente per complicanze batteriche).
Detta in passato "sindrome splenomegalica tropicale" è una condizione patologica conseguente a una risposta immunologica aberrante agli attacchi ripetuti di malaria ed è molto diffusa nel Sudan.[53] L'HMS si manifesta con severa splenomegalia in ragazzi o adulti, alti livelli di anticorpi anti-Plasmodium, alti livelli sierici di IgM, di tipo policlonale, e risposta clinica e immunologica a un'appropriata terapia anti-malarica a lungo termine. L'ipersplenismo è responsabile dell'anemia emolitica cronica, della leucopenia e trombocitopenia. Si hanno calo ponderale, astenia, tachicardia, dispnea dopo sforzo, senso di peso e dolenzia in ipocondrio sinistro. Solitamente l'esame diretto della goccia spessa del sangue periferico non rivela la presenza di plasmodi e gli esami bioumorali indicano uno spiccato stato flogistico (aumento della VES e delle proteine plasmatiche di fase acuta).
La malaria cerebrale è un'encefalopatia acuta diffusa. Il paziente si presenta comatoso (varia gravità e durata da 6 a 96 ore); solitamente la parassitemia è alta e possono aversi convulsioni. Le emorragie retiniche sono associate a una prognosi peggiore. Possono aversi disturbi temporanei (strabismo divergente, riflessi patologici, lieve rigor nucale). Il quadro neurologico più comune nell'adulto è quello della lesione simmetrica del motoneurone superiore. Possono aversi rigidità da decerebrazione (braccia e gambe distese), da decorticazione (braccia flesse e gambe distese), opistotono. Alla rachicentesi la pressione liquorale è solitamente normale. Il liquido cefalorachidiano è limpido (<10 cell/µL), la protidorrachia e acido lattico possono essere aumentati. L'elettro-encefalogramma mostra reperti anormali ma aspecifici. Il reperto TC è del tutto normale. I riflessi cutanei addominali sono sempre assenti. Può aversi una modesta epato-splenomegalia.
Nei bimbi l'esordio è con febbre (37,5 - 41 °C), anoressia, vomito, tosse, raramente diarrea. La sintomatologia di solito precede il coma di 1 o 2 giorni (se il coma dura più di mezz'ora dopo un episodio convulsivo febbrile bisogna sospettare la malaria cerebrale). Il respiro profondo può essere segno di acidosi metabolica. L'opistotono può essere importante e simulare il tetano o la meningite. La pressione liquorale può aumentare molto a differenza degli adulti. Il 10% dei bimbi che sopravvivono alla malaria cerebrale hanno sequele neurologiche persistenti (emiparesi, atassia cerebellare, cecità corticale, ipotonia severa, ritardo mentale, afasia, spasticità generalizzata).
Molto comune nella malaria severa, soprattutto nei bimbi africani e nelle gravide, nei quali spesso è il segno di presentazione. La parassitemia spesso è bassa, ma c'è abbondante pigmento malarico nei monociti-macrofagi. L'anemia è spesso associata a sovrinfezioni batteriche.
Nei deficit congeniti di glucosio-6-fosfato deidrogenasi e in altri difetti enzimatici (deficit di piruvato chinasi), alcuni farmaci antimalarici, a effetto ossidante (es. primachina), possono provocare emolisi intravascolare e anemia importante, anche in assenza di malaria. Si riscontrano esempi di ittero, febbricola o apiressia, con minima o nulla parassitemia (a differenza dell'emolisi massiva, che è abbastanza rara, in corso di iperparassitemia). È probabilmente scatenata dalla terapia con chinino e sono stati segnalati recentemente casi associati a meflochina e alofantrina. Tuttavia il test di Coombs diretto è negativo, a differenza delle comuni emolisi indotte dai farmaci.
Nei soggetti non immuni, parassitemie >5% con schizontemia periferica sono segno prognostico sfavorevole. Nelle aree altamente endemiche, i bimbi semi-immuni possono sopportare parassitemie anche >20%, senza segni clinici evidenti.
Complicanza quasi esclusiva dell'adulto. Aumentano la creatininemia, l'azotemia. Compaiono oliguria o anuria per necrosi tubulare acuta: si verifica un danno al microcircolo renale per un meccanismo simile a quello del danno cerebrale (ischemia corticale e congestione midollare). A volte può esserci poliuria. L'insufficienza renale è reversibile.
L'ipoglicemia si verifica principalmente in tre gruppi di pazienti: nei bambini, nelle donne gravide, in pazienti trattati con chinino o chinidina (iperinsulinemia iatrogena). Nei pazienti coscienti si presenta classicamente con ansietà e disturbi del sensorio, sudorazione e senso di freddo, midriasi, dispnea, tachicardia, oliguria. Può precipitare rapidamente in coma ipoglicemico e convulsioni generalizzate e spesso può sfuggire perché nascosta o confusa dai segni della malaria cerebrale.
L'ipovolemia da disidratazione si manifesta con bassa pressione venosa giugulare, ipotensione posturale, oliguria con urine concentrate e ridotto turgore cutaneo. La cosiddetta “malaria algida” consiste in un collasso cardiocircolatorio, con ipotensione sistolica (<80 mmHg), cute fredda e cianotica, vasocostrizione periferica, polso flebile e rapido. Spesso è dovuta a una complicanza settica (setticemia da batteri Gram negativi).
L'acidosi lattica, ovvero l'accumulazione di acido lattico nel corpo, è una complicanza pericolosa per la prognosi della persona. Si manifesta per via della glicosi anaerobia nei tessuti infetti. si rende evidente con comparsa di respiro profondo (di Kussmaul) e iperventilazione. Si verifica nei pazienti con shock, ipoglicemia, iperparassitemia, insufficienza renale.
È una complicanza grave (mortalità >50%) e tipica della malaria da P. falciparum (3-10%). Ricorda la sindrome da “distress” respiratorio acuto dell'adulto (Adult Respiratory Distress Syndrome, ARDS). Ha un'insorgenza relativamente tardiva e improvvisa durante la malaria da P. falciparum, anche alcuni giorni dopo che si sia instaurata un'adeguata terapia antiparassitaria, quando le condizioni cliniche migliorano e la parassitemia periferica sta diminuendo. Tuttavia spesso è associata alle altre forme di malaria severa. Si manifesta con tachipnea e dispnea. Può precipitare rapidamente con deterioramento del sensorio, convulsioni e morte in poche ore. Sono stati proposti diversi meccanismi patogenetici: l'aumento della permeabilità capillare da microemboli in corso di CID, lo scompenso dei capillari alveolari, lo scompenso del microcircolo polmonare, per aumento delle resistenze vascolari, conseguenza di fenomeni immunomediati, il sovraccarico iatrogeno di fluidi, l'ipoalbuminemia. Gli alveoli polmonari vengono inondati da liquido trasudatizio rendendo impossibili gli scambi gassosi. La radiografia del torace[54] nei casi più gravi, mostra diffusi bilaterali infiltrati alveolari e interstiziali, periferici e confluenti.
È detta coagulazione intravascolare disseminata (CID), in senso improprio, perché si hanno manifestazioni trombotiche alternate a manifestazioni emorragiche, sanguinamenti spontanei: gengivorragie, epistassi, petecchie, emorragie sottocongiuntivali, ematemesi, melena (<10% dei casi, soprattutto nei non immuni).[55] La trombocitopenia può essere presente (sequestro splenico, consumo), ma non è la causa dei sanguinamenti (la conta piastrinica torna normale con il trattamento della malaria), i quali invece sono provocati dal consumo dei fattori della coagulazione attivati in modo incontrollato.
Il notevole aumento della temperatura corporea, molto comune nei bimbi, è associato a convulsioni, delirio, coma. Entra in diagnosi differenziale con il colpo di calore. Temperature corporee >42 °C possono dare danni neurologici permanenti.
La malaria durante la gravidanza è molto pericolosa, con una mortalità fino a 10 volte più alta che nella popolazione generale, caratterizzata da alta parassitemia, con pericoli per madre e feto (stress fetale, aborto, parto prematuro, basso peso alla nascita). Le gravide sono particolarmente suscettibili all'ipoglicemia e all'edema polmonare. Nelle semi-immuni (soprattutto primigravide) è più comune l'anemia. Complicanze settiche comuni sono le polmoniti e le infezioni urinarie.[56]

Anemia normocromica e normocitica progressiva, aumento dei reticolociti, bassa aptoglobina, alte bilirubinemia indiretta e LDH. Trombocitopenia (100.000/mm3). Leucocitosi o leucopenia. L'aumento della transaminasemia e bilirubinemia diretta, se importanti, sono segno prognostico sfavorevole di insufficienza epatica. Fibrinogenemia elevata (se bassa è segno sfavorevole per consumo o insufficiente produzione), PCR elevata, γ-globuline elevate, albuminemia ridotta.
La microscopia ottica, i test diagnostici rapidi immunocromatografici e i metodi molecolari sono ampiamente utilizzati per diagnosticare la malaria[57]. La diagnosi microbiologica d'infezione da plasmodi trova tuttora il suo punto di riferimento nell'emoscopia tramite striscio sottile e goccia spessa ed opportuna colorazione (soprattutto tramite colorazione di Giemsa, Wright o Field)[58].
Il campione da sottoporre ad indagine emoscopica dovrebbe essere prelevato dai capillari periferici (ad esempio tramite puntura su polpastrello o su lobo auricolare) ove i plasmodi tendono a concentrarsi maggiormente. Il prelievo di sangue venoso periferico raccolto in provette contenenti anticoagulanti (tipo EDTA ed eparina) potrebbe creare qualche problema in caso di bassa parassitemia, e quindi dare un risultato falsamente negativo, e dovrebbe, comunque, essere sottoposto ad indagine in breve tempo, massimo un'ora, onde evitare alterazioni nella morfologia dei globuli bianchi e dei plasmodi. È da ricordare, inoltre, che l'anticoagulante non permette una defibrinizzazione ottimale durante la preparazione d'una goccia spessa che risulterà così, maggiormente ricca di detriti e di più difficile interpretazione.
Oltre a queste metodiche se ne sono aggiunte successivamente altre le quali, comunque, possono presentare alcuni inconvenienti quali una sensibilità ridotta rispetto all'emoscopia oppure essere al di fuori della portata dei laboratori comuni soprattutto nei paesi a risorse limitate. Tra le metodologie diagnostiche alternative ritroviamo:
L'emoscopia tramite striscio sottile, è una metodica di facile preparazione ed alla portata di pressoché tutti i laboratori. È un esame indispensabile per la diagnosi di specie in quanto consente l'identificazione morfologica dei parassiti ematici (è da ricordare, inoltre, che tale esame viene utilizzato anche per la diagnosi delle altre emoparassitosi come la tripanosomiasi, la leishmaniosi e la babesiosi).[61]
Per preparare uno striscio sottile basta pungere, con un aghetto sterile, un polpastrello od un lobo auricolare, dopo averli sgrassati e disinfettati, e porre una goccia di sangue ad un'estremità d'un vetrino accuratamente pulito e sgrassato.
Si utilizza, poi, un secondo vetrino il cui bordo più piccolo viene messo a contatto della goccia formando un angolo acuto col vetrino precedente in maniera tale che la goccia si disponga lungo tutta la linea del bordo stesso. Successivamente il secondo vetrino viene strisciato sul primo in maniera tale che tutti i globuli rossi si dispongano a formare un singolo strato. A questo punto il vetrino viene asciugato all'aria, fissato in metanolo e colorato in maniera opportuna[62].
La lettura d'uno striscio sottile richiede una buona dose d'esperienza in quanto bisogna osservare un elevato numero di campi microscopici, muovendosi a serpentina su tutto il vetrino, prima di stilare un referto di negatività e prestare molta attenzione in quanto talvolta i globuli rossi infetti possono assumere una morfologia altamente atipica e confondersi con altri elementi cellulari. Un altro fattore da considerare è la possibilità d'una carica parassitaria bassa per cui bisogna prestare molta attenzione ad individuare gli eventuali pochi globuli rossi infetti od i possibili elementi extraeritrocitari.
La metodica dello striscio sottile permette anche una quantificazione della carica parassitaria il che rappresenta un elemento utile nella valutazione della risposta terapeutica.[63]
Per effettuare la quantificazione si contano i globuli rossi parassitati in 25 campi microscopici (usando l'oculare ad immersione) e lo si rapporta al numero totali di globuli rossi negli stessi campi e si moltiplica il risultato per 100.
In caso di presenza di numerosi plasmodi, preferenzialmente in aree endemiche, si può effettuare il conteggio su 10 campi.
La metodica della goccia spessa permette d'esaminare una quantità di sangue molto maggiore rispetto allo striscio sottile (circa 20 volte) determinando, così, un aumento della sensibilità soprattutto in caso di parassitemia bassa. L'identificazione morfologica, invece, risulta essere molto più difficoltosa in quanto, con la rottura dei globuli rossi che si determina, vari elementi utili per la diagnosi di specie, come ad esempio le granulazioni intraeritrocitarie, vengono persi. È proprio per ovviare a tale problema che nella prassi quotidiana vengono effettuate entrambe le metodiche.
Per preparare una goccia spessa si depongono su un vetrino 2 o 3 gocce di sangue, prelevate con le stesse modalità dello striscio sottile. Con un oggetto appuntito come un aghetto o l'angolo d'un altro vetrino si eseguono movimenti circolari che miscelano le gocce e le spianano su un'area di circa 2 cm di diametro. Tale operazione risulta necessaria al fine d'eliminare i frustoletti di fibrina.
Successivamente il vetrino viene lasciato all'aria per circa 12 ore e dopo di ciò si procede direttamente alla colorazione. Il vetrino non va asciugato al calore né fissato. Ciò è dovuto al fatto che i globuli rossi durante la fase di colorazione si lisano ed un precedente fissaggio impedisce che tale fenomeno si verifichi[64].
La fase di lettura di una goccia spessa richiede un'elevata accuratezza ed esperienza in quanto i plasmodi possono confondersi con detriti cellulari e piastrine
Anche tramite la goccia spessa è possibile valutare la parassitemia. Ciò viene fatto contando via via il numero di parassiti ed il numero di globuli bianchi presenti (si devono conteggiare almeno 200 globuli bianchi o 500). Il risultato del rapporto di questi due valori viene poi moltiplicato con il valore dei globuli bianchi per microlitro di sangue. Nel caso in cui la formula leucocitaria non sia disponibile si può usare un valore medio di 8 000 globuli bianchi per microlitro.
Parassiti/μl = (Numero parassiti contati/ Numero globuli bianchi contati (200 oppure 500)) x Numero dei globuli bianchi/μl (in mancanza di esso 8 000 globuli bianchi/μl)
È da notare che i valori di parassitemia espressa in percentuale e in numero di parassiti/μl sono intercambiabili conoscendo il numero totale dei globuli rossi oppure utilizzando un valore medio ().
Ad esempio, una parassitemia dell'1% corrisponde ad un valore di 50 000 parassiti per microlitro (infatti, 1/100= 0,01 da cui 0,01 X 5 000 000=50 000 parassiti/μl).
L'utilizzo del microscopio a fluorescenza nella diagnostica della malaria si basa sull'uso di coloranti fluorescenti in grado di legarsi preferenzialmente al DNA o all'RNA che andranno a colorare il materiale genetico del plasmodio che spiccherà rispetto al globulo rosso[65][66].
I coloranti maggiormente utilizzati a livello internazionale sono l'arancio di acridina, la benzotiocarbossipurina od il DAPI-PI (4,6-diamidino-2-fenilindolo propidio ioduro).[67][68][69][70]
La rodamina-123, invece, viene utilizzata per la sua capacità di legarsi alla membrana dei plasmodi ancora attivi permettendo, pertanto, una valutazione della loro vitalità.[71]
Una variante delle metodiche a fluorescenza è stata proposta da Kawamoto nel 1991. Essa prevede non più l'uso della lampada a fluorescenza, costosa e di manutenzione difficile, ma l'uso di una serie di lenti interferenti che convogliano, sul preparato colorato con arancio di acridina, una luce di lunghezza d'onda tale da poter eccitare il colorante.[72]
Tali metodiche risultano assai rapide e facili da eseguire, presentano inoltre una sensibilità maggiore rispetto alla colorazione con Giemsa; si tratta però di metodologie che richiedono un'attrezzatura di difficile reperimento in paesi a risorse limitate, e che necessitano di operatori esperti che sappiano distinguere i plasmodi da cellule o frammenti cellulari contenenti materiale genetico.
Si consiglia, comunque, sempre un affiancamento con le metodiche dello striscio sottile e della goccia spessa.
Una metodica simile, il quantitative buffy coat, si basa sulla valutazione del sangue in un capillare da ematocrito, centrifugato, in modo da separarne le componenti, e studiato al microscopio a fluorescenza: nello strato dei globuli rossi, separato dai globuli bianchi, risalteranno i globuli rossi parassitati.
L'esame emoscopico non consente sempre di fare diagnosi o di escludere la malaria. La presenza dei plasmodi nel sangue di turisti o pazienti che non vivono in zona endemica è segno inequivocabile di malaria, ma è possibile che, temporaneamente, non si trovino parassiti in circolo, perché sequestrati nei capillari, o per autotrattamenti empirici e inadeguati. Nelle zone di endemia la diagnosi di malaria può essere controversa. Gli indigeni possono vivere, con parassitemie che raggiungono anche il 20%, in completo benessere, pertanto la positività dell'esame emoscopico non consente con certezza la diagnosi di malaria. Il fatto che i sintomi tipici di malaria eventualmente regrediscano con il trattamento anti-malarico, non consente la diagnosi “ex-juvantibus”, poiché molte virosi guariscono spontaneamente e molti antimalarici hanno anche un'azione antiflogistica.
Recentemente, sfruttando le metodiche immuno-isto-chimiche, sono stati introdotti nuovi test rapidi per la diagnosi di infezione. Una si basa sulla ricerca nel siero del paziente di un antigene del plasmodio (histidine rich protein-2, HRP-2) specialmente di P. falciparum e P. vivax (es. ParaSight, ICT Pf). Un'altra si basa sulla ricerca della lattato-deidrogenasi specifica di Plasmodium (pLDH) sia evidenziando la sua attività enzimatica, sia con “immunoassay” (es. Optimal).[73]
Uno stato di malessere generale con febbre, insorto in viaggiatori tornati da almeno un mese da zone endemiche, deve far pensare principalmente alla malaria, ma vanno considerate anche la tripanosomiasi africana (malattia del sonno), la febbre dengue, leptospirosi, la febbre tifoide e altre patologie febbrili d'importazione, influenza e altre virosi, infezione acuta da HIV, batteriemia, polmonite.
L'anamnesi è la raccolta di tutti gli elementi utili da parte del medico attraverso un interrogatorio al paziente. Il medico deve chiedere se la persona che accusa i sintomi di malaria abbia soggiornato di recente (per i turisti) in paesi ad alto rischio o se abbia soggiornato per molto tempo (per gli immigrati) in regioni endemiche per malaria. Il medico deve poi comprendere quale possa essere stata l'eventuale modalità di trasmissione del microorganismo e chiedere quindi di punture di insetti o trasfusioni eseguite.



Il farmaco più efficace nel trattamento dell'infezione da P. falciparum è l'artemisinina, in combinazione con altri antimalarici quali:[74]
I farmaci anti-malarici impiegati nella terapia della malaria non sono necessariamente gli stessi validi per la profilassi anti-malarica e non lo sono le posologie con cui sono impiegati. Alcuni di essi hanno importanti controindicazioni ed effetti collaterali.
I principi attivi utilizzati sono:
Esistono anche alcuni principi attivi che sono stati utilizzati in aggiunta sperimentale:
Distribuzione delle farmaco-resistenze:[32]
Questa è una classificazione a grandi linee, perché l'epidemiologia della malaria e i "pattern" di farmaco-resistenza variano molto, spesso anche a distanza di pochi chilometri, e sono in continua evoluzione, a causa dell'impiego intensivo e spesso improprio dei farmaci antimalarici, ma anche influenzati da sconvolgimenti ecologici e disastri naturali (per esempio uragani e tifoni). Inoltre, va considerata la recente comparsa di meflochino-resistenza nelle zone silvestri al confine tra Thailandia e Birmania e Thailandia e Cambogia.[75]

Il sistema migliore per non ammalarsi di malaria è evitare di essere punti dalla zanzara vettore.
Comprendendo fin dai tempi antichi le cause che favoriscono il nascere della malaria negli ultimi tempi si è pensato a come prevenire l'insorgere del morbo nei paesi industrializzati come in quelli in via di sviluppo. Fino al 1945 le tecniche furono le continue bonifiche e la distruzione delle larve mediante sali d'arsenico.[76]
Negli anni cinquanta e negli anni sessanta, c'è stato un notevole sforzo della sanità pubblica per eradicare la malaria distruggendo le zanzare nelle zone dove la malattia era diffusa,[77] anche se questi sforzi non sono riusciti a sradicare la malaria in molte parti del mondo, soprattutto in molte zone dell'Africa, per via dello sviluppo di zanzare che resistono agli insetticidi.
Nel 1998 l'OMS cambiò la sua strategia istituendo la "Roll Back Malaria" dove fra le varie iniziative tuttora si tende all'istruzione della popolazione africana, come ad esempio a far riconoscere ai bambini le larve delle zanzare e convincere le madri a far visitare i loro bambini quando presentano i primi sintomi.[78]
La zanzara femmina dell'Anopheles punge preferibilmente di notte, tra il tramonto e l'alba, pertanto i viaggiatori dovrebbero evitare le punture d'insetto soprattutto in queste ore. Si consiglia di vestirsi evitando i colori scuri, coprendosi il più possibile, e di usare sulla pelle esposta (volto e mani) spray e sostanze repellenti per gli insetti, di dormire in stanze trattate precedentemente con insetticida, dormendo coperti dalle apposite reti protettive impregnate con insetticida o con repellente. Il repellente più efficace è il DEET (N,N-dietilmetatoluamide). Tra gli insetticidi si può usare la permetrina.
Inoltre, l'aria condizionata rende gli insetti meno attivi e quindi meno pericolosi.
Nelle aree endemiche i bimbi sono protetti per i primi 6 mesi dall'immunità passiva materna, data dagli anticorpi ereditati dalla madre, poi si ha una progressiva acquisizione di una "semi-immunità", per successive esposizioni alle infezioni del plasmodio. Si hanno ricorrenti attacchi di malaria, dall'età di pochi mesi fino a 5-10 anni, prima di raggiungere uno stato di semi-immunità. Molti bimbi soffrono di ritardo di crescita e altri muoiono. Se i bimbi sopravvivono, mantengono la semi-immunità per continue reinfezioni, per tutta la vita, finché risiedono in area endemica.
La semi-immunità può calare temporaneamente durante la gravidanza (con conseguenza anche drammatiche, soprattutto nelle primigravide) e si attenua col tempo negli individui che abbandonano le zone endemiche (scompare dopo 2 anni di distanza). Questa viene considerata una semi-immunità perché durante la vita si hanno ugualmente ricorrenti episodi di parassitemia, di breve durata e bassa carica, per lo più asintomatici o paucisintomatici (con pochi sintomi).[79]
Mutazioni dell'emoglobina (S,C, beta e alfa talassemie), degli enzimi glucosio-6-fosfato deidrogenasi e piruvato chinasi, proteggono dalle forme gravi di malaria provocate da P. falciparum in portatori eterozigoti e nel caso dell'emoglobina C soprattutto in omozigosi. Le particolari proprietà delle catene dell'emoglobina e le condizioni di stress ossidativo provocate dell'infezione stessa, possono provocare l'emolisi degli eritrociti ostacolando la maturazione dei trofozoiti. Nonostante queste mutazioni siano dannose (quasi sempre in omozigosi sono letali), grazie alla protezione conferita nei confronti della malaria si trovano ad alte frequenze in popolazioni che vivono in zone endemiche (o ex endemiche) per malaria (bacino del mediterraneo, Africa sub-sahariana, sud-est asiatico). Tranne per l'emoglobina C, in queste popolazioni la frequenza delle mutazioni di resistenza è comunque destinata ad arrivare ad un valore di equilibrio (intorno al 15-20%) che rispecchia lo svantaggio dovuto alla letalità della mutazione ed il vantaggio rispetto alla malaria. Nelle zone non malariche, queste mutazioni generalmente sono molto rare o assenti poiché la loro letalità non è controbilanciata da effetti positivi.
Un esempio molto interessante è quello dell'evoluzione dell'antigene eritrocitario Duffy, il recettore attraverso il quale i merozoiti di P. vivax penetrano il globulo rosso. Gli eritrociti che non hanno questo antigene (Duffy negativi) sono refrattari all'infezione da parte di quel plasmodio. In Africa occidentale, una mutazione che elimina l'antigene dalla superficie degli eritrociti ma che non ha altre conseguenze cliniche ha raggiunto (probabilmente in varie migliaia di anni) la frequenza del 100% e quindi la maggior parte degli abitanti dell'Africa centrale e occidentale non viene infettata da questa specie di plasmodio.
La chemioprofilassi antimalarica si basa sul principio secondo il quale si raggiunge e si mantiene una concentrazione plasmatica di un farmaco anti-malarico a livelli bassi per essere curativi ma sufficienti a impedire che si sviluppi la malattia dopo una puntura della zanzara e l'infezione da parte del plasmodio. Tale concentrazione deve essere mantenuta per tutto il periodo in cui si è potenzialmente esposti alla malattia, cioè per tutto il periodo di permanenza in zona malarica e fino almeno a 4 settimane dopo il ritorno, pertanto solitamente si inizia la profilassi per tempo, 1 o 2 settimane prima di partire.
Ci sono molti progetti per lo sviluppo di un vaccino efficace, ma nessuno ancora disponibile e impiegabile in larga scala.[80]
Molte associazioni sono nate con il preciso scopo di individuare un vaccino che possa ostacolare efficacemente la malaria,[81] o sono state incaricate di farlo,[82] ma secondo la ricerca scientifica lo sviluppo di un vaccino dovrebbe essere accompagnato da un impegno parallelo per migliorare gli strumenti diagnostici e la loro disponibilità nelle zone a rischio.[83]
Molte discussioni di carattere economico nascono attorno allo studio della malaria, fra le tante alcune di esse affermano che con lo stesso importo che si sta utilizzando per la ricerca dell'AIDS si potrebbero avere più benefici per la popolazione africana se tali entrate venissero dirottate verso lo studio del paludismo.[84]
Tra 2019 e 2021 è stato sperimentato un vaccino, realizzato dalla multinazionale farmaceutica GlaxoSmithKline, chiamato Mosquirix, indirizzato a sviluppare immunità contro P. falciparum nei bambini che vivono in paesi ad alto rischio. Si somministra in 4 dosi a partire dai 5 mesi d’età. L'Organizzazione mondiale della sanità il 6 ottobre 2021 ne ha raccomandato l'uso di massa come primo vaccino contro la malaria per i bambini.[85][86][87][88][89][90] Il vaccino, che ha ottenuto l'autorizzazione da parte del WHO, sarà utilizzato nel 2024 sui bambini del Ghana, Camerun e Burkina Faso[91].
Nell’aprile 2019 è stato annunciato l’inizio della fase III di un test clinico nell’isola di Bioko, cominciato all’inizio del 2020, da parte di Sanaria del vaccino PfSPZ.
Nel 2023 è stato approvato in Ghana l'uso di un nuovo vaccino che ha un'efficacia di oltre il 75%, il R21/Matrix-M, sviluppato dall'università di Oxford.[92] Nel 2024 il vaccino è stato lanciato anche nella Costa d'Avorio.[93]
Fra i metodi alternativi si sta studiando la possibilità di sterilizzare gli insetti, in tali casi serve un'applicazione continua e rapida. Vi sono stati dei risultati, ma bisogna confrontare i dati rapportandoli ad un progetto di più lunga durata.[94] Particolarmente promettenti appaiono due filoni di ricerche nell'ambito della tecnica CRISPR Cas: uno che mira alla scomparsa delle specie di zanzara tramite la diffusione di maschi geneticamente modificati per dare una progenie esclusivamente maschile, portandole all'estinzione in circa 6 generazioni, e un altro che induce nei loro sistemi immunitari la produzione di un anticorpo anti plasmodio.
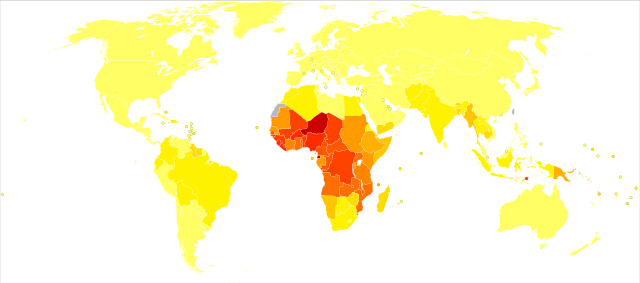
nessun dato
<10
0–100
100–500
500–1000
1000–1500
1500–2000
2000–2500
2500–2750
2750–3000
3000–3250
3250–3500
≥3500
Se trattati correttamente gli individui colpiti da malaria possono, solitamente, aspettarsi un completo recupero.[95] Tuttavia, la malaria severa può progredire molto rapidamente e causare la morte entro poche ore o giorni.[96] Nei casi più gravi della malattia, il tasso di mortalità può raggiungere il 20 %, anche con il trattamento e il ricorso alla terapia intensiva. [97] Nel lungo periodo, menomazioni di sviluppo sono state documentate nei bambini che hanno sofferto di episodi di malaria grave.[98] L'infezione cronica può verificarsi, una forma di immunodeficienza acquisita, dove il sistema immunitario è anche meno sensibile alla Salmonella e al virus di Epstein-Barr.[99]
La malaria provoca anemia diffusa durante un periodo di rapido sviluppo del cervello e danni cerebrali, anche diretti. I bambini risultano più vulnerabili a questi attacchi.[98] Alcuni superstiti di malaria cerebrale presentano un aumentato rischio di sviluppare deficit neurologici e cognitivi, disturbi del comportamento ed epilessia.[100] Gli studi clinici hanno dimostrato che la profilassi della malaria è in grado di migliorare la funzione cognitiva e il rendimento scolastico, rispetto al gruppo placebo.[98]
La malaria viene spesso citata nella letteratura, spesso correlata ad ambientazioni esotiche, come nei romanzi di Emilio Salgari, ma anche in contesti occidentali, come nelle Novelle rusticane di Giovanni Verga (1883)[101].
La malattia compare anche come morbo endemico nel libro di Carlo Levi, Cristo si è fermato a Eboli: l'autore, in quanto medico, cura i malati del piccolo paese in cui trascorre il confino a causa della sua avversione al fascismo. Celebre, inoltre, è la descrizione dell'arrivo a Matera della sorella dello scrittore, a cui si fanno incontro i bambini della città chiedendo il Chinino, uno dei farmaci più efficaci di allora contro la malaria.[102]
La malattia è riportata anche nel libro Ebano del reporter polacco Ryszard Kapuściński, sia per l'esperienza personale sia per la descrizione, in poche righe ma estremamente vivida, di persone in fase terminale in un villaggio africano.
Nel 1882, solo in due provincie Italiane (Imperia e Macerata) non si registrarono infezioni. La mappa delle aree malariche pubblicata nello stesso anno per volontà del senatore Luigi Torelli evidenziava come le aree dove la malattia era presente rappresentavano un terzo della superficie totale del Paese, mentre erano regolarmente colpiti 3.075 comuni su 8.362.[103] Nel 1887 i decessi dovuti alla malattia furono 21.033, di cui 18.730 nelle sole regioni meridionali e nel Lazio.[104]
Poiché oggi in Italia la malaria è stata eradicata, vi si registrano solo sporadici singoli casi autoctoni. La maggior parte degli episodi che si manifestano è di importazione: colpisce turisti, viaggiatori o immigrati provenienti dalle aree endemiche.[105] Per quanto riguarda i casi registrati internamente al paese, nel 1970 l'Organizzazione mondiale della sanità (OMS) ha dichiarato l'Italia come zona indenne dal pericolo della comparsa di focolai di malaria. Gli eventi erano già comunque molto ridotti. Nel 1962 era stato segnalato in Sicilia un focolaio autoctono di malaria da P. vivax,[106] quasi 40 anni dopo l'ultimo focolaio registrato. Ormai in Italia si verificano soltanto sporadicamente singoli casi autoctoni, soprattutto nelle regioni centro-meridionali e insulari.[107] L'ultimo decesso per malaria in Italia è stato registrato a Brescia nel 2017.[108]
Seamless Wikipedia browsing. On steroids.
Every time you click a link to Wikipedia, Wiktionary or Wikiquote in your browser's search results, it will show the modern Wikiwand interface.
Wikiwand extension is a five stars, simple, with minimum permission required to keep your browsing private, safe and transparent.