人類疾病 来自维基百科,自由的百科全书
帕金森氏病(英語:Parkinson's disease,簡稱PD)是種影響中樞神經系統的慢性神經退化疾病,主要影響運動神經系統,症狀通常隨時間緩慢出現,早期最明顯的症狀為顫抖、肢體僵硬、運動功能減退和步態異常[1],也可能有認知和行為問題;失智症在病情嚴重的患者中相當常見,超過三分之一的病例也會發生重性抑鬱障礙和焦慮症[2]。其它可能伴隨的症狀包括知覺、睡眠、情緒問題[1][2]。帕金森氏病帶來的主要運動症狀合稱為帕金森症候群[4][8]。
| 帕金森氏病 | |
|---|---|
| 又稱 | 原發性帕金森症候群、運動減弱僵直症候群、震顫麻痺症候群 |
 | |
| 威廉·理查·高爾斯繪製的帕金森氏病插圖,此圖首見於1886年出版的《神經系統疾病手冊》(A Manual of Diseases of the Nervous System)。 | |
| 症狀 | 顫抖、肢體僵硬、運動遲緩、步態異常[1] |
| 併發症 | 失智、憂鬱、焦慮[2] |
| 起病年齡 | 60歲以上[1][3] |
| 類型 | 突觸核蛋白病[*]、疾病 |
| 病因 | 未知[4] |
| 風險因素 | 殺蟲劑、頭部外傷[4] |
| 診斷方法 | 根據症狀[1] |
| 鑑別診斷 | 路易氏體失智症、進行性上眼神經核麻痺症、本態性顫抖、抗精神病藥使用[5] |
| 治療 | 藥物治療、手術治療[1] |
| 藥物 | L-多巴、多巴胺受體激動劑[2] |
| 預後 | 預期壽命約15年[6] |
| 盛行率 | 620萬人(2015年)[6] |
| 死亡數 | 117,400人(2015年)[7] |
| 分類和外部資源 | |
| 醫學專科 | 神經內科 |
| ICD-11 | 8A00.0 |
| ICD-9-CM | 332.0、332 |
| OMIM | 168600 |
| DiseasesDB | 9651 |
| MedlinePlus | 000755 |
| eMedicine | 1831191 |
| Orphanet | 2828 |
| 「Parkinson's Disease」的各地常用名稱 | |
|---|---|
| 中國大陸 | 帕金森病、震顫麻痺 |
| 臺灣 | 帕金森氏症、巴金森氏症 |
| 港澳 | 柏金遜症 |
帕金森氏病的成因目前還不清楚,但普遍認為和遺傳與環境因子相關。家族中有帕金森氏病患者的人較可能得到此病,暴露於特定農藥、曾有頭部外傷者風險也比較高;但有吸菸習慣、常喝咖啡或茶者風險較低[4][9]。帕金森氏病主要的運動症狀導因於中腦黑質細胞死亡,使患者相關腦區的多巴胺不足[1]。細胞死亡的原因目前瞭解很少,但已知和神經元蛋白質組成路易氏體的過程有關[4]。典型的帕金森氏病主要靠症狀診斷,神經成像也能協助排除其他疾病的可能性[1]。
帕金森氏病目前無法治癒[1],初期症狀常用L-多巴治療,當L-多巴效果降低後則配合使用多巴胺激動劑。隨著病程惡化,神經元將持續流失,因此必須隨之增加藥物劑量,但藥量剛增加時又會產生以不自主抽動為首的異動症副作用[2][10]。飲食計畫和復健對症狀改善有些許效果[11][12]。對於藥物無效的嚴重患者,可以考慮神經外科的腦深層刺激手術,這種手術利用微電極放電以減少運動症狀[1]。至於非運動相關症狀的帕金森氏病(如以睡眠干擾或情緒問題為主的患者)治療效果通常較差[4]。
2015年,全球約有620萬人患有帕金森氏病,並造成11.7萬人死亡[13][14][7]。帕金森氏病通常發生在60歲以上的老人,約有1%的老人罹患該病.[1][3];男性較女性容易得到帕金森氏病[4]。若患者在小於50歲發病,則稱為早發性帕金森氏病[15]。帕金森氏病確診後的預期餘命約為7-15年[2][6]。此病以英國醫生詹姆斯·帕金森為名,他在1817年發表了《論震顫性麻痺》(An Essay on the Shaking Palsy)一書,書中首次詳述了帕金森氏病的相關症狀[16][17],其生日4月11日也定為世界帕金森氏日,社群團體會在此日舉行公眾推廣活動;鬱金香則是帕金森氏病的象徵符號[18]。一些著名患者的病情提高了大眾對此病的關注,包括中華人民共和國領導人鄧小平、演員邁克爾·J·福克斯、奧林匹克自行車手戴維斯·費尼和職業拳擊手穆罕默德·阿里[19][20][21]。
帕金森症候群是一種運動症候群,為數種症狀類似的運動障礙合稱。定義上,症狀必須有運動遲緩(自主性運動減退,或重複性動作的速率及靈活度下降,如自發性手指輕敲[22]),再加上一項以上的下列症狀:鉛管樣強直(lead-pipe)、齒輪樣強直(cogwheel)、靜態顫抖,及姿態不穩等[23][24],可根據成因分為以下四型:
帕金森氏病(Parkinson's disease)則是指原發性的帕金森症候群,意即它沒有其餘三者明確可識別的成因,同時也是最常見的一種帕金森症候群[26][27]。近年來發現數個基因與帕金森氏病有直接關聯,這與原先以自發性疾病為準的定義產生衝突,因此一般也將和帕金森氏病病程類似的遺傳性帕金森症候群納入帕金森氏病,並用「家族性帕金森氏病」和「偶發性帕金森氏病」來區別遺傳性和真正病因不明的帕金森症候群[28]。
帕金森氏病通常歸類為運動性疾病,但它也會引起其他非運動性的症狀,例如感覺障礙[29]、認知困難和睡眠障礙。帕金森附加症候群則是在原發性帕金森氏病的基礎外還有其他附加症狀,包括多重系統退化、進行性上眼神經核麻痺、大腦皮質基底核退化和路易氏體失智症[26][30]。
就病理生理學而言,由於α-突觸核蛋白以路易氏體的形式堆積,帕金森氏病被視為一種突觸核蛋白病變,這和阿茲海默症當中Tau蛋白堆積形成的神經纖維糾纏截然不同。然而,突觸核蛋白病和Tau蛋白病在臨床上有重疊的地方,嚴重的帕金森氏病患者往往也會出現典型的阿茲海默症症狀(失智),他們的腦內也常會發現神經纖維糾纏[31]。
路易氏體失智症是另一種與帕金森氏病類似的突觸核蛋白病變,這樣的相似性在伴隨有失智症的帕金森氏病患者身上更為明顯,然而這兩種病的關係目前仍有待進一步研究釐清。它們可能視同兩種分別的疾病,也可能視為一種疾病在不同面向的展現[32]。


帕金森氏病使患者產生運動症狀和非運動症狀,後者包括自主神經系統功能異常、神經精神疾患(包括情緒、認知、行為和思想改變)、感覺和睡眠障礙等。一些非運動症狀常在診斷時就已經出現,甚至可能比運動症狀更早發生。[25]
帕金森氏病有四種主要運動症狀:顫抖、肢體僵硬、動作遲緩、姿態不穩[25]。
顫抖是最明顯且最為人所知的症狀,大約有30%的帕金森氏病病患在疾病剛開始時不會顫抖,但隨著病程進展,多數病患會逐漸產生此症狀。帕金森氏病的顫抖通常是靜止性顫抖,也就是四肢在靜止狀態時抖動最明顯,但睡覺或有意識移動四肢時症狀卻會消失。顫抖對四肢遠端的影響較大,剛發病時通常只有一隻手或一隻腳有症狀,但隨後會擴及雙手和雙腳。帕金森氏病的顫抖頻率介於4-6赫茲,常伴隨有「搓藥丸」的手部動作,也就是患者食指會不自主向大拇指靠攏,使兩指相互繞圈圈[25][35],就好像藥師在做藥丸一般[35]。
運動功能減退症是帕金森氏病的另一個特徵,患者動作變慢,且會影響從運動起始到執行的整個過程。患者無法做出連續動作或同步執行不同動作[25]。運動遲緩症(bradykinesia)屬於運動功能減退症的一種,強調運動執行過程的動作緩慢,是帕金森氏病早期常見的症狀[26]。患者最初會在執行日常生活的精細動作(如寫字、縫紉或梳妝)時遇到困難[25];臨床評估則是令患者做出類似上述的動作來觀察[26]。運動遲緩症造成的影響隨動作種類和患者身心狀態而異,影響程度受到患者活動力和情緒狀態的影響,導致有些患者嚴重到無法走路,但有些患者卻還能騎自行車。一般而言,帕金森氏病患者在治療後能改善運動遲緩的症狀[25][36]。
肢體僵硬是由於患者肌張力增加,肌肉持續收縮,導致四肢移動困難。帕金森症候群造成的肢體僵硬可能是鉛管型僵硬(阻力固定)或齒輪型僵硬(阻力不固定但具規則性)[25][26][37][38],齒輪型僵硬可能是顫抖結合肌張力增加造成的[39]。肢體僵硬也可能和關節痛有關,患者初期常會有此種症狀[25]。帕金森氏病早期患者的肢體僵硬常是不對稱的,且好發於頸部和肩膀,隨後擴及顏面和四肢,最後隨病程進展蔓延到全身,使患者逐漸失去運動能力[40]。
姿態不穩是帕金森氏病晚期的典型症狀,患者因喪失平衡感而經常跌倒[41],並常因此骨折。疾病初期通常不會有姿態不穩的現象,年輕患者尤其如此[26]。高達40%的患者曾因姿態不穩跌倒,10%更是每週都跌倒至少一次,跌倒的次數和病情嚴重程度有關[25]。
不寧腿綜合徵(RLS)是一種常見的運動障礙,主要指小腿深部休息時,小腿出現無法忍受的不適,包括小腿劇烈的疼痛、異常感覺等。不寧腿綜合徵(RLS)在帕金森氏病患者中常見,其發病率可達8%~34% [42],它通過干擾睡眠和睡眠維持來影響患者的睡眠品質。其發病機制可能與多巴胺能系統障礙、基因變異、鐵代謝異常等方面相關。眾所周知,PD的一個重要病因是由於帕金森病患者黑質中DA的變性和死亡,而多巴胺傳播與RLS的發生密切相關,因此多巴胺藥物常可用於治療RLS [43]。LRRK2基因突變(PARK8)是遺傳性帕金森病(PD)的常見原因,在A. De Rosa的研究中觀察到一名患有遺傳性帕金森病合併RLS的77歲女性患者,其LRRK2基因中攜帶了一個雜合子G2019S突變,雖然這種情況可能是偶然的,但不能排除RLS可能是PARK8表型表現 [44]。據研究報道,在一些PD合併的RLS (PD-RLS)患者中運動症狀和一些非運動症狀常更嚴重,其原因可能與外周和中樞系統中的代謝功能障礙引起的缺鐵相關。鐵是酪氨酸羥化酶的重要輔助因子,酪氨酸羥化酶是一種限速酶,影響體內多巴胺的合成。當人體缺鐵時,能通過降低大腦DA和5-HT引起PD-RLS [45]。值得注意的是,便秘和嗅覺喪失頻率較高的PD女性患者中更容易發生RLS,其發病機制還不明[46]。臨床工作中,帕金森氏病患者中很大一部分RLS病例不是「經典」RLS,而是一些不典型的腿部不適表現,且在PD晚期RLS的高發病率很大部分原因是不恰當應用DA受體激動劑引起,因此,醫務工作者應當學會加以識別RLS並調整帕金森的用藥。
帕金森氏病其他的運動徵象還包括姿態、說話與吞嚥異常。患者為避免跌倒可能會產生慌張步態(走路時加速步伐且姿體前屈)[25];他們也可能發聲困難[47]、面具臉或寫字越來越小,患者可能產生各種運動問題[25]。
帕金森氏病可能導致輕度到重度的神經性精神疾患,包括言語、認知、情緒、行為和思考混亂[25]。
疾病早期就可能有認知混亂的現象,有時候甚至在診斷出帕金森氏病前就會有此類症狀,且盛行率隨得病時間增加[25][48]。帕金森氏病患者最常見的認知缺陷問題為執行困難,這將使患者在計畫、認知彈性、抽象思考、規則理解、做出適當行為、工作記憶、專注力等方面都受到影響;其他認知困難症狀還包括注意力渙散、時間感受和估計不準確、認知處理緩慢等問題。患者的記憶力會受到影響,尤其難以回憶先前學習的訊息;然而,若提供線索輔助患者回憶則能改善相關的症狀。失去空間感是另一種可能的症狀,檢驗中會要求患者辨識臉部表情和畫線的方向來判斷患者是否有此類障礙[48][49]。
帕金森氏病患者患失智症的風險約為一般人的2-6倍[25],且發生率隨得病時間增加。失智症使患者和照護者的生活品質降低,同時使患者死亡率增高,並有更大的機會需要住進療養院[48]。
相較於一般人,沒有認知障礙的帕金森氏病患者較容易有行為和情緒障礙,且這些患者通常沒有失智症。最常見的情緒障礙有憂鬱、冷漠和焦慮[25]。然而,帕金森氏病患者常會有失智症、臉部表情減少、運動功能減退、冷漠和發聲困難等症狀,這使得要診斷出情緒障礙變得更加複雜[50]。帕金森氏病患者也可能會有藥物濫用和成癮、狂食症、性慾亢進或賭博成癮等衝動控制行為,這些行為可能和治療使用的藥物有關[25][51]。約4%的帕金森氏病病患有幻覺或妄想等思覺失調症狀,一般認為這些精神症狀是治療過程中多巴胺過量造成的結果,因此得病越久或服用越多L-多巴的患者也越容易有這些症狀[52][53]。
睡眠障礙也是一種可能的帕金森氏病症狀,治療用的藥物可能會惡化相關問題。患者會有嗜睡、快速動眼期中斷、失眠等現象[25],一份系統性回顧報告顯示13.0%服用多巴胺藥物的帕金森氏病患者都有睡眠問題[54]。
日間過度思睡(ESD)是指患者日間清醒時沒有先兆的突然入睡 [55]。目前,日間過度思睡(ESD)發病機制尚未明確,可能與上行網狀系統破壞有關 [56]。據研究報道,約有50% 帕金森氏病患者受ESD的影響,男性常見、抑鬱者常見 [57]。在某些情況下,ESD對患者日常生活的影響甚至比PD運動症狀還要大。ESD的病因有很多,藥物使用不當是一個重要的原因,在治療PD的過程中,多巴胺(DR)激動劑作為一種治療方案常被使用,但許多DR激動劑在臨床實驗中都有表現出EDS反應 [58],如果患者經常駕駛汽車,使用這種藥物就會變得危險,在M. Gallazzi的實驗中表明司來吉蘭可以作為治療患者ESD的附加療法 [59]。PD是一種慢性疾病,隨着疾病持續時間的延長,很大比例的患者發展為EDS,但一些危險因素是可以改變的,我們可以通過早期識別ESD,適當的對其進行監測干預,以期改善患者生活質量並降低傷害風險。
快速動眼睡眠期行為障礙(RBD)是一種與快動眼睡眠(REM)相關的異常睡眠行為。這是一種以夢境相關為特徵的睡眠模式。RBD患者睡眠中通常伴隨恐懼和暴力,同時在REM期可有肌肉張力喪失和快速肌肉抽搐 [60]。一項meta分析提示,與無RBD的帕金森氏病患者相比,確診RBD的帕金森氏病患者失眠發生率高,這可能是由於夜間異常睡眠行為所導致[61] 。事實上,不僅僅是RBD患者有夜間做夢行為(DEBs),患有嚴重阻塞性睡眠呼吸暫停(OSA)、創傷後應激障礙,NREM睡眠引起的夢遊症的患者也可能表現類似做夢的現象。因此,為了區分這些情況,詳細的病史採集和多導睡眠監測對於診斷RBD至關重要[62]。RBD可作為神經退行性疾病的早期標誌物已被證實,約18%~52%的患者在PD發病之前可出現RBD,因此常被認為是PD的前驅症狀之一。據N. Jozwiak研究報道,與沒有RBD的帕金森氏病患者對比,患有RBD的帕金森氏病患者的輕度認知障礙(MCI)診斷頻率幾乎高出三倍 [63]。目前來說,治療RBD公認有效藥物包括氯硝西泮、褪黑素、普拉克索,其中氯硝西泮被認為是帕金森病(PD)中快速眼動睡眠相關行為障礙(RBD)的一線治療方法 [64]。目前對於RBD患者診斷存在爭議,在今後的工作中,我們可以通過不斷的討論為RBD制定更統一的診斷標準,以幫助臨床工作者更好地對RBD進行診斷。
自主神經系統的改變可能會導致姿勢性低血壓、油性皮膚、多汗、尿失禁和性功能障礙[25]。患者也可能會嚴重便秘和腸胃蠕動異常,造成患者極度不舒服並危害健康[11]。帕金森氏病也和部分眼疾和視力異常有關,包括眨眼頻率降低、乾眼症、追視障礙、跳視(雙眼受自主神經影響而往同方向跳動)、無法向上凝視、視力模糊和復視[25][65]。感官問題則可能表現在失去嗅覺、失去痛覺和感覺異常(皮膚刺痛和麻木)。上述所有自主神經和感官症狀在確診前一年就可能發生[25]。
多數帕金森氏病患者病因不明,只有小部分可歸因於遺傳因子[66]。專家普遍比較認可的是說法是PD發病不是單因子引起,而是多種因子共同參與,包括環境因子、年齡因子、遺傳因子等 [67],其他風險因子也可能和帕金森氏病有關,但因果關係還未證實[68][69]。
高齡是帕金森病(PD)的一個重要的危險因素,隨着年齡的增加,人體中DA神經元會持續丟失。據報道,每增長10歲,人體內DA丟失約15%左右[70]。隨着人體DA持續的丟失,非運動症狀會表現的顯著[71],包括認知障礙、焦慮抑鬱,睡眠困難等。Camilla Fardell等人的研究發現年齡和疾病的持續時間都與PD的臨床進展相關,但比起疾病持續的時間,年齡是預測患者預後更重要的因素[71]。隨着年齡的增長,人體自身的免疫功能會發生退變。因此,相較於年輕人,老年人群在面對外界病原體侵襲時,更容易引起氧化應激的發生,一旦發生氧化應激則會導致體內氧自由基ROS過度積累,遂及可對氧化代謝非常敏感的腦組織造成影響,引發氧化損傷,最終誘發DA神經元調亡。這一過程可能與老年人群體血腦屏障(blood-brain barrier, BBB)完整性的破壞有關 [72]。S100B在中樞神經系統中廣泛表達,具有調節鈣穩態、抑制炎症的功能。Sasivimol Virameteekul [71] 研究證明,年齡的增長會使人體內S100B表達含量下降,導致老年人群體更容易受到細菌的侵襲。雖然,年齡的增長與PD的發生發展有着密切的關係,但並沒有研究能夠直接證明年齡是PD發生的病因,它更多像是一個誘發的因素。因此,在未來的研究中我們可以進一步探究年齡與PD發生發展相關的機制。

一些環境因子可能會增加罹患帕金森氏病的風險,包括農藥、頭部創傷、務農或生活在鄉間[68][69]。郊外的環境和飲用水較有可能暴露於殺蟲劑,因此間接影響人們的罹病風險[73][74]。
和帕金森氏病相關的物質包括殺蟲劑、毒死蜱、有機氯化物[75]、農藥(如魚藤酮和百草枯)和除草劑(如橙劑和福美鋅)[73][74][76][77][77]。由於重金屬可能會累積在中腦黑質,因此也存疑為風險因子,但目前研究並無定論[73]。 多種環境的暴露(包括有機氯殺蟲劑的使用、情緒的調控不佳、過度的使用B受體阻滯劑、嚴重的頭顱賞花以及長期生活在汞、鉛、錳、銅、鐵、鋁、鉍、鉈和鋅暴露的人群 [78])是可視為與PD發病相關的危險因素

傳統上認為帕金森氏病不是遺傳性疾病,但15%的病患都有一級親屬(包括父母、子女和手足)以內的親屬罹患帕金森氏病[79][80]。已知至少5%的帕金森氏病是由一或數個特定基因突變造成[81]。
目前已證實特定的基因突變會造成帕金森氏病,這些基因編碼的蛋白質包括α-突觸核蛋白(SNCA)、帕金蛋白(PRKN)、PARK8(LRRK2,又稱震顫素)、PTEN誘導激酶(PINK1)、DJ-1和ATP13A2[28][81]。除了LRRK2之外,擁有這些突變的人通常都會罹患帕金森氏病;而LRRK2突變只會造成小部分人得病[28]。SNCA和LRRK2是目前研究最深入的帕金森氏病相關基因,SNCA、LRRK2和葡糖腦苷脂(GBA)突變會增加罹患偶發性帕金森氏病的風險;GBA突變則會造成高雪氏病[81]。研究人員利用全基因組關聯分析搜索偶發性帕金森氏病中外顯率很低的突變等位基因,目前已經獲得了許多正面結果[82]。
由於α-突觸核蛋白是路易氏體的成分,因此SNCA基因對帕金森氏病很重要[81]。α-突觸核蛋白可誘發ATM基因突變,而ATM基因又是修復DNA損傷的重要激酶[83]。α-突觸核蛋白還具有活化非同源性末端接合DNA修復的功能,若沉積形成路易氏體則會降低其DNA修復的能力,可能與帕金森氏病的腦細胞死亡相關[83]。
家族性帕金森氏病患者的SCNA基因可能發生錯義突變(單核苷酸改變造成胺基酸改變)、二重複或三重複;錯意突變很少見;但約有2%的家族性帕金森氏病病患是基因重複造成的。一些帕金森氏病帶原者身上也能發現SNCA基因突變,但由於外顯度不足或年齡未到而未發病[81]。家族性帕金森氏症密切相關的19個基因突變可能會引起DA神經元的損傷,其機制可能與線粒體功能障礙、氧化應激、蛋白質聚集、自噬受損和神經炎症有關 [8]。
LRRK2基因編碼的蛋白質稱為震顫素,由於這個基因最先在英格蘭和北西班牙的家族中發現,因此其英文名稱「dardarin」來自巴斯克語的「顫抖」。LRRK2基因突變是家族性及偶發性帕金森氏病最常見的已知成因,佔了有家族遺傳史患者的5%和偶發性患者的3%[28][81],其突變的類型很多,但目前只有少數證實會致病[81]。
部分帕金森氏病相關基因參與溶體的消化功能,因此有研究推測帕金森氏病可能和溶體失能有關,這將使細胞無法分解α-突觸核蛋白[84]。

帕金森氏病的主要病理變化發生在中腦黑質腹側的緻密部。該區含有大量多巴胺神經元,並傳訊給大腦基底核[85]。本疾病的患者緻密部神經元大量死亡,有的甚至喪失高達70%的神經元[28]。
一般來說,正常人的藍斑核及黑質顏色較深,因為該區的細胞會產生神經黑色素。而帕金森氏病患者的藍斑核及黑質會因神經元大量死亡而顯得較淡。微觀病例變化則可觀察到黑質的神經元數量減少,並在殘餘細胞中存有路易氏體;同時,星狀細胞會伴隨著神經元一起死亡,微膠細胞則會活化以清除細胞殘骸。其中路易氏體為帕金森氏病最具鑑別性的病理特徵[86]。

帕金森氏病的主要症狀大多肇因於黑質緻密部的多巴胺性神經元退化[85]。
大腦基底核與外界聯繫的路徑大致依其投射位置可分為五條,分別為動作迴路、動眼迴路、聯合皮質迴路、邊緣系統迴路和眼眶額葉皮質迴路。由於帕金森氏病會影響基底核上游訊息的傳遞,因此前述的所有迴路都會受到波及,使得帕金森氏病患者會出現動作、注意力和學習上的障礙。目前該疾病對運動迴路的影響研究得最為透澈[85]。
1980年,運動迴路的理論雛形以及該迴路與帕金森氏病的關聯性提出,對當時的科學界帶來極大的影響。雖然事後發現該模型無法解釋某些現象,因此做了一些修正。在這個模型中,基底核負責抑制運動系統,以避免其於不適當的時機活化。當大腦確定要做某個動作時,基底核會減少抑制信號,使動作能順利執行。而多巴胺可以抑制來自基底核的抑制訊息,因此多巴胺濃度高時能促使運動指令順利發生,多巴胺濃度低時運動指令就會受到基底核的抑制。帕金森氏病患者的中樞神經多巴胺濃度較低,因而造成運動功能減退。基於此種理論,藥物治療上常會選用提升多巴胺濃度的藥品,但這樣的結果也常導致運動系統在不恰當的時機活化,造成身體產生不自主的運動[85]。
帕金森氏病造成多巴胺神經元死亡的原因目前仍未有定論[88]。有理論認為是因為患者的α-突觸核蛋白累積,並與泛素結合,導致細胞破壞,這些不易溶的蛋白質便沉積於細胞體內,形成路易氏體[28][89]。根據布拉克分期,路易氏體會先出現於嗅球、延髓和橋腦被蓋區,此階段的患者尚未有明顯症狀。隨著疾病進展,路易氏體會出現於中腦黑質區以及前腦基部,最後出現於新皮質,這也是患者主要受創的腦區[28]。然而,也有人認為路易氏體未必會導致細胞死亡,甚至有可能是一種保護性的蛋白質[88][89]。路易氏體也普遍存在失智症患者的大腦皮質,但神經纖維糾纏和老年斑等阿茲海默症的特色只會在失智的患者中出現[86]。
蛋白酶體失能、溶體失能以及線粒體活性降低也是造成細胞死亡的機制[88]。中腦黑質細胞的離子堆積常伴隨蛋白質包涵體一起出現,這可能和氧化壓力、蛋白質凝集和神經細胞死亡有關,但確切機制仍未明瞭[90]。
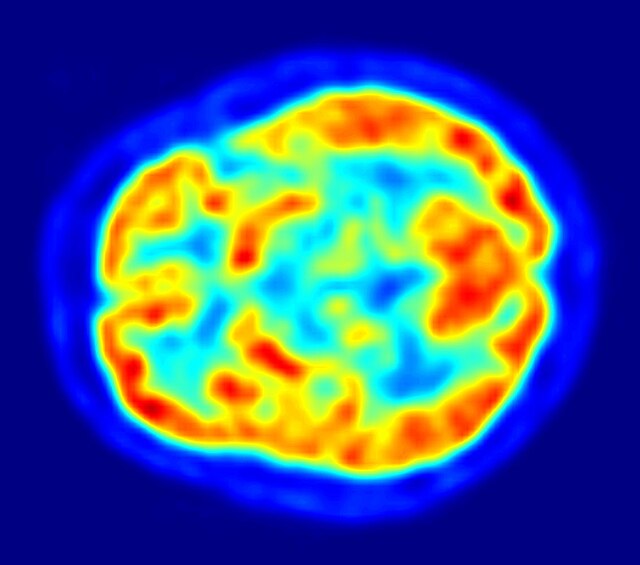
帕金森氏病的診斷仰賴病史和神經學檢查,目前沒有檢驗方法能有效確認帕金森氏病,但腦部造影有時能排除其他症狀相似的疾病。患者服用L-多巴後運動症狀的改善能幫助醫師確認病患罹患的確實是帕金森氏病。驗屍時若能在中腦找到路易氏體,則能證明該患者生前罹患帕金森氏病。隨著病程進展,有時疾病自然會出現不是帕金森氏病的症狀,醫師便能排除帕金森氏病的可能,因此一些權威指引建議醫師必須定期重新檢視帕金森氏病病患的診斷結果[25][91]。
其他一些疾病可能會間接造成帕金森症候群,包括阿茲海默症、多重大腦梗塞和藥物誘導[91]。帕金森附加症候群(如進行性上眼神經核麻痺和多重系統退化)則必須透過鑑別診斷排除。抗帕金森藥物對帕金森附加症候群通常較無效[25],若患者有病程較快、早期認知困難、姿態不穩、輕度顫抖或兩側同時產生症狀,代表他可能罹患帕金森附加症候群,而非單純的帕金森氏病[92]。遺傳性的帕金森症候群通常會歸類為帕金森氏病,但家族性帕金森氏病和家族性帕金森症候群這兩個詞彙都能用來表示此類疾患。[26]
醫學機構訂定了帕金森氏病的診斷條件,以將此流程簡化和標準化,這在疾病早期尤其有用。其中最廣為人知的為英國帕金森氏病協會的大腦銀行和和美國國家神經疾病及中風研究中心。大腦銀行定義動作遲緩為帕金森氏病患者的診斷要件,且同時要有肢體僵硬、靜止性顫抖或姿態不穩中至少其中一種症狀,並排除其他疾病的可能;隨著病程進展,患者的症狀還必須有下列特色:包括由單側發作、靜止性顫抖、疾病隨時間進展、運動症狀不對稱、至少五年內對L-多巴治療有反應、臨床病程至少十年、服用過多L-多巴後會造成運動困難等。根據病理解剖的評估,上述診斷條件的準確性約75-90%,神經內科醫師等專家做出的診斷則有更高的準確率[25]。
帕金森氏病患者腦部的電腦斷層掃描(CT)和核磁共振成像(MRI)常看起來與正常者無異,但這些技術能用來排除其他可能造成帕金森症候群的間接原因,例如基底核腫瘤、血管病變和腦水腫。有報告指出擴散磁振造影(一種核磁共振成像技術)有助於辨別典型和非典型帕金森症候群,但其確切的診斷力仍在研究中。基底核的多巴胺功能可以透過正子發射電腦斷層掃描(PET)和單光子發射電腦斷層掃描(SPECT)等放射顯影技術量測,例如SPECT所使用的碘氟潘(碘-123)(商品名DaTSCAN)和碘苯托烷(Dopascan),以及PET所使用的氟代脫氧葡萄糖[93]和DTBZ[94]。基底核的多巴胺活性降低也能協助診斷帕金森氏病。[93]
中年人運動有助於減少往後得到帕金森氏病的風險[12]。喝較多咖啡因飲料的人得病風險明顯較低,咖啡因似乎在其中扮演保護性的作用[95]。雖然吸菸會造成負面的健康效應、降低壽命和生活品質,但或許能減少罹患帕金森氏病的風險[73],其中的機制還不明瞭,但可能和尼古丁刺激多巴胺的功能有關[73][96];另外菸中也含有一些能作為單胺氧化酶抑制劑(MAO)的化合物,這或許也是造成此種效應的原因[97][97]。
維生素C、D等抗氧化劑被認為能保護腦細胞免於罹患帕金森氏病,但研究並沒有得到正面的結論。脂肪和脂肪酸相關的研究同樣也缺乏一致的結論,有些研究顯示它們有保護作用、能減低罹病風險;但有些顯示沒有效果。此外,目前研究初步顯示雌激素和非甾體抗炎藥也可能有保護性作用[73]。
目前尚未發展出能完全治癒帕金森氏病的方法,但有一些藥物、手術和跨領域整合治療能緩解症狀。治療運動症狀的藥物有L-多巴、多巴胺受體激動劑和單胺氧化酶抑制劑等。至於要選用哪一種藥物,則須視疾病的狀態而定。一般而言,症狀初期會用前述的後兩類藥物治療,以避免L-多巴相關的副作用。到了症狀後期症狀較強時,才會開始使用L-多巴。此時期需注意劑量波動對於患者的傷害,增減劑量需在醫師處方下才能執行[10]。當藥物治療已無法控制症狀時,則可以考慮使用腦深層刺激手術[98]。到疾病末期,則建議進入安寧療護,以維持病患的生活品質[99]。
L-多巴(Levodopa)是近30年使用最為廣泛的藥物。本品會於多巴胺性神經元中,透過芳香族L-氨基酸脫羧酶轉化為多巴胺,藉此暫時緩解疾病的運動症狀[10]。
然而,大約只有5-10%的L-多巴會穿透血腦障蔽,殘餘的藥物則會代謝為多巴胺,造成包含噁心、異動症和關節僵硬等副作用。因此本品一般會與卡比多巴(carbidopa)或芐絲肼(benserazide)等多巴脫羧酶抑制劑藥物合併使用,以抑制周邊組織產生多巴胺,達到提升生物利用度及減少副作用的效果[10]。現有藥廠生產複方藥劑將卡比多巴和L-多巴或芐絲肼和L-多巴製成複方藥劑。L-多巴具成癮性,可能造成某些特有的重複行為,此類藥物性症狀稱為多巴胺失調症候群[51]。
L-多巴在體內容易由兒茶酚-O-甲基轉移酶(COMT)降解,因此本品可與COMT抑制劑托卡朋合併使用以維持藥效。然而COMT抑制劑具有肝毒性,因此在使用上必須注意,另也可選用肝毒性較小的恩他卡朋替代。目前核准的藥物有托卡朋或恩他卡朋的單品,也有含L-多巴及卡比多巴的複方藥劑[10]。
另外,用藥時的劑量波動會對患者生活造成嚴重影響。患者剛用藥時,體內劑量較高,因此患者的症狀較和緩,此時稱為「通電狀態」("on" state);反之,在藥效降低後,患者的運動性症狀又會出現,此時稱為「斷電狀態」("off" state)。過高劑量的L-多巴會使患者產生異動症,無限制提高藥物劑量並非將藥物濃度控制於「通電狀態」的方法。因此須以其他方法延長藥物在體內滯留的時間,方法包含合併使用多巴胺受體激動劑及MAO-B受體抑制劑。以往醫師會藉由暫時停用L-多巴以減少運動性症狀,但該作法可能導致抗精神病藥物惡性症候群等致命性的副作用,所以現在已不再使用。目前有廠商發展出靜脈內及腸道內的緩釋技術,讓L-多巴穩定緩慢釋放。研究顯示緩釋劑比起傳統劑型能有效減少異動症的情形[10][100]。大多數患者終身必須服用L-多巴,且一般日後皆會遇到本品的運動性副作用[10]。
除了L-多巴之外,還有數種多巴胺受體激動劑也能與突觸後的多巴胺受體結合,藉此達到治療的效果。此類藥品最初應用於改善患者使用L-多巴後的副作用,現在則大多用於延緩初期運動性症狀的治療[10][101],症狀後期使用本品則能改善「斷電狀態」("off" state)的症狀[10]。屬於多巴胺受體激動劑的藥物包含溴隱亭、培高利特、普拉克索、力必平、過乳降、阿樸嗎啡和麥角乙脲[102]。
多巴胺受體激動劑可能造成或重或輕的副作用,包含昏睡、幻覺、失眠、噁心和便祕等。有些患者即使劑量極輕也會產生副作用,此時建議醫生考慮更換藥品。多巴胺受體激動劑可以延緩運動性症狀的產生,雖藥效不如L-多巴那樣強[10],但足以控制初期症狀。此類藥物價格一般較L-多巴為高。年輕患者服用本類藥物通常較少產生異動症,副作用會隨年齡越大而增加。本類藥物通常用於治療初期症狀,以延緩L-多巴的使用[26]。它產生的衝動控制障礙較L-多巴強,患者可能會出現病態性的暴食、性衝動、賭博和購物等現象[51]。
阿樸嗎啡可用於減緩病程晚期的斷電狀態症狀及異動症現象,能選用的給藥途徑包括間歇性注射和皮下持續輸注[10]。由於意識混亂和幻覺等副作用相當常見,接受阿樸嗎啡治療的病患狀況必須嚴密監控[10]。麥角乙脲和羅替戈汀是兩種藉由皮膚貼片給藥的多巴胺激動劑,它們不僅對早期患者很有用,也可能可以控制嚴重患者斷電狀態下的病情[100]。
單胺氧化酶抑制劑包括有沙芬醯胺、希利治林和雷沙吉蘭,此類藥品能藉由抑制單胺氧化酶B(MAO-B)增加基底核的多巴胺含量,多巴胺神經元分泌的MAO-B會降解多巴胺,因此MAO-B活性降低將能使紋狀體(基底核的一部分)L-多巴含量增加。就如同多巴胺受體激動劑一樣,單用單胺氧化酶抑制劑治療患者能改善運動症狀,並延遲早期患者需要服用L-多巴的時間,但它比多巴胺受體激動劑有更多副作用,且效果也不如L-多巴。雖然有研究指出單胺氧化酶抑制劑能減少嚴重患者的病情在「斷電」("off" state)和「通電」("on" state)狀態之間波動,但針對較晚期患者的單胺氧化酶抑制劑研究卻不多。目前一項初步結果顯示希利治林和L-多巴複方可能會導致死亡率增加,但還有待進一步證實[10]。
其他藥物如金剛烷胺和抗膽鹼劑在治療運動症狀方面可能有用,然而相關的研究證據品質不佳,因此不是治療的首選[10]。除了運動症狀之外,帕金森氏病也常伴隨多樣的症狀,許多藥物因此用來解決這些問題,例如喹硫平用來治療精神疾患;膽鹼酯酶抑制劑能治療失智;莫達非尼則用來治療日間嗜睡[103][104]。2010的一項後設分析研究發現非類固醇消炎止痛藥(除了阿司匹林)使用者的帕金森氏病發生率比一般人少15%,長期使用者降低的比率更多[105]。

使用手術治療運動症狀一度很常見,但自從L-多巴發現後,接受手術的患者大幅減少。過去數十年來的研究使外科技術進步良多,於是較嚴重且藥物治療無效的患者又重新將手術列入考量。帕金森氏病的手術可分為兩大類:燒灼術和腦深層刺激手術(DBS),手術的目標包括視丘、蒼白球或視丘下核[106]。腦深層刺激手術於1980年代由阿里姆·路易斯·本納比等人發展出來,是目前最常使用的手術治療方式,手術將一個神經刺激器置入腦中,刺激器再以電衝動刺激特定腦區。一般會推薦運動症狀時好時壞而呈反覆波動的病人接受腦深層刺激手術,對於藥物控制不佳或無法接受藥物的顫抖病人也很適合,只要他們沒有嚴重的精神問題[98]。另一種較少見的手術方式是破壞特定的區域以壓制皮質下區的過度表現,例如蒼白球切除術就是將蒼白球破壞以舒緩運動困難[106]。
醫師通常會建議帕金森氏病患者執行運動計畫[12],部分證據指出說話或運動問題能透過復健改善,雖然這方面的研究不多且品質不齊[107][108]。規律的體能鍛煉有益於患者維持或改善運動能力、靈活度、力氣、行走速度和生活品質,體能鍛鍊也可以搭配物理治療[108]。有證據顯示在物理治療師的指導下,患者的運動症狀、情緒知能、日常活動和生活品質能比自行在家訓練者有更顯著的改善[109]。對想改善動作靈活度的肢體僵硬患者來說,一般的放鬆技巧(如輕微擺動肢體)就能減少肌肉過度緊張,其他促進肌肉放鬆的技巧還包括緩慢的旋轉四肢或軀幹、節律啟動、腹式呼吸和冥想[110]。至於如運動減緩、曳步、走路時手不擺動等步姿問題則有多種策略能改善患者的運動功能和安全性,此類的復健計畫著重但不限於改善患者的步型速度、下肢支撐、跨步距離和肢體擺動,具體策略包括使用輔助器材(如北歐式健走或踏步機訓練)、口語(手法、聽覺或視覺)引導、運動(踏步或PNF伸展)和環境改造[111]。伸展運動有助於改善原發性肌無力以及輕中度帕金森氏病患者的動作和力量。報告顯示,患者的肌力和服藥時間有明顯的相關性。因此,帕金森氏病患者應在服藥後45分鐘至一個小時左右身體狀態最好的時候運動[112]。此外,由於較嚴重的帕金森氏患者軀體前彎且呼吸系統失能,腹式深呼吸運動有助於強化胸腔壁的運動能力和肺活量[113]。運動也有助於改善便秘問題[11]。
在言語治療方面,最常用的方法之一為李·西弗曼語音治療(LVST)[107][114],此類治療對於患者的口語表達有所幫助。職能治療方面則是以改善患者健康及生活品質為目標,協助患者恢復最大量的日常生活活動。雖然有文獻指出職能治療可以改善運動技巧,並有助於提升患者在治療期間的生活品質,但有關職能治療對於帕金森氏病患者的效果研究很少,且品質大多不佳[107][115]。
緩和醫療是給嚴重疾病患者的特殊醫療照護,當中也包括了帕金森氏病。緩和醫療以提升患者和其家屬的生活品質為目的,透過各種方式讓患者能免於疾病所帶來的症狀、痛苦和壓力[116]。由於帕金森氏病無法治癒,所有醫療行為的目標都是要減緩病程並改善患者生活品質,因此這些治療本身就有緩和醫療的意味[117]。
帕金森氏病患者應及早接受緩和醫療,而非等惡化後才治療[118][119]。緩和治療師能協助患者減輕身體症狀和情緒方面的問題,包括身體功能低落而導致失業、憂鬱、恐懼或存在意義上的擔憂[118][119][120]。
給予情緒支持的同時,緩和醫療也擔負著向患者和家屬說明治療目標的任務。隨著病程進展,帕金森氏病的患者可能會面臨困難的抉擇,例如是否插鼻胃管、非侵襲性正壓呼吸器或執行氣切,或是要不要做心肺復甦術,以及何時該進安寧病房[117]。緩和醫療團隊能夠協助回答這些問題,並在複雜的醫療資訊和情緒問題間給予患者指引,幫助患者做出最佳的選擇[119][121]。
控制消化系統的神經和肌肉也可能受到帕金森氏病的影響,導致便秘和胃輕癱(即胃下垂,指食物停留在胃內較長時間)。藉由定期營養評估制訂均衡的飲食能避免患者體重減少,並使腸胃道功能減退造成的影響降到最低。當疾病更形嚴重後,也可能出現吞嚥困難的症狀,在用餐時添加增稠劑並把身體挺直或許有助於進食,同時能減少噎到的風險。對於更嚴重的患者可能會採用胃造口術,直接將食物送到患者的胃中[11]。
L-多巴和蛋白質使用同一套運輸系統穿越腸壁和血腦障壁,因此會彼此競爭,當兩者同時出現時,便會減少藥物的效用。因此,服用L-多巴的患者不應該攝取高蛋白飲食,較推薦的飲食種類則是地中海飲食。在疾病較為嚴重的時候,基於相同的原因,也會建議患者攝取低蛋白飲食。為了減少蛋白質造成的交互作用,患者必須在餐前30分鐘服用L-多巴。同時,給帕金森氏病患者的處方也會限制患者早餐和午餐的蛋白質攝取,讓蛋白質盡量在晚上吸收[11]。
重複性經顱磁刺激術(rTMS)能暫時改善L-多巴造成的運動困難[122],但其效用仍在研究當中[123],近期也有研究顯示rTMS沒有效果[124]。數種營養素被認為有治療潛力,但目前仍無證據顯示維生素或其他食品添加劑能改善症狀[125]。此外,目前也無證據證明針灸、氣功或太極拳對疾病的進程或症狀有任何效果,太極拳是否能改善患者的平衡或運動能力仍有待進一步的研究[126][127][128]。蠶豆和刺毛黧豆是帕金森氏病患者補充L-多巴的天然來源,雖然它們在臨床試驗當中已經展現出了一定的效果[129],但攝取此類食物也有對應的風險,如產生抗精神藥物惡性症候群等可能危及生命的副作用[130][131]。

| 無資料 < 5 5–12.5 12.5–20 20–27.5 27.5–35 35–42.5 | 42.5–50 50–57.5 57.5–65 65–72.5 72.5–80 > 80 |
統一帕金森氏病評定量表(UPDRS)是最常用來評估帕金森氏病嚴重程度的方法[132],但由於此量表有較不重視運動以外症狀的限制[133],因此現在更傾向使用由此量表改良過的MDS-UPDRS[134]。宏恩亞爾分級表則是一種較舊的評估方法(最初於1967年發表),它將帕金森氏病的進程分為五個階段[135]。
若沒有接受治療,患者的運動症狀在早期進展得很快,但後來則會趨緩。一般患者在發病八年後會失去獨立步行的能力,並需臥病在床。雖然現在不太容易找到沒有接受過治療的人,醫療已經改善了運動症候群的預後,但與此同時,長期使用L-多巴造成的副作用也導致一些病患出現運動障礙。使用L-多巴的人,從症狀開始出現到需要高度依賴照護的時間可能超過15年。目前還是難以預測單一病例的疾病進程[136],年齡是預測帕金森氏病進程最好的指標;在診斷出帕金森氏病時運動症狀較輕微的病患,之後的功能減退也會比較少;認知功能障礙則在70歲以上才發病的老人中較為普遍[88]。
由於現在的治療已經大幅改善運動問題,目前疾病造成的障礙大多顯現在運動以外的症狀[88]。然而,疾病的進程與功能減退程度呈非線性關係,患者的症狀一開始通常是運動症狀,隨著疾病進展,藥物療效較差的運動症狀和藥物導致的併發症會更加明顯,前者包括吞嚥、言語困難和步態不穩等平衡性問題;後者則常發生在使用L-多巴的患者,使用L-多巴超過五年的患者有一半以上會產生併發症。發病十年後,大多數的帕金森氏病患者最終會出現自律神經疾患、睡眠障礙、認知功能減退等問題[136],這些症狀(尤其是認知功能減退)是造成患者殘障的主因[88][136]。
帕金森氏病患者的預期壽命較一般人短,死亡率大約是其他人的兩倍,造成患者死亡的風險因子包括認知功能減退和失智、吞嚥障礙、老年發病和較嚴重的疾病狀態。另一方面,以顫抖為主要症狀的患者較肢體僵硬為主的患者有更高的存活率。帕金森氏病患者因吸入性肺炎導致死亡的機率也大約是健康人的兩倍。[136]
1990年時,帕金森氏病造成約44,000名患者死亡;到了2013年,死亡人數則成長到103,000人,這段時間,死亡率由每十萬人1.5例增加到了1.8例[14]。

遺傳帕金森氏病為繼阿茲海默症之後,第二常見的神經退行性疾病。全球罹患帕金森氏病的患者約有700萬人,其中美國就佔了約100萬人[41][73]。在工業化國家中,本疾病的盛行率約為0.3%,且患者主要集中於高齡人口。60歲以上每增加一歲,盛行率便提高1%;80歲以上則每增加一歲就增加4%[73]。帕金森氏病的平均發病年齡約為60歲,但有5–10%患者屬於早發型帕金森氏病(young onset PD,YOPD),此類患者會在20至50歲間發病[26]。有研究顯示帕金森氏病在非裔及亞裔的盛行率較低,但此結果仍有爭議。也有研究認為男性的罹病率較女性高,但有些研究不支持這個結果。帕金森氏病的發生率約介於每年每十萬人8至18人之間[73]。
許多危險因子與保護因子都已發現,有些與目前推測的致病機轉有關,無論如何,目前還沒有任何一個因子與臨床反應的關聯性獲得證實。雖然有數項研究試圖闡明帕金森氏病與某些因子之間的關係,然而研究設計上多有瑕疵,且有些結果互相牴觸。目前結果一致性最高的兩項因子分別是暴露於殺蟲劑會提升風險,而吸菸則會減低風險[73]。

早在遠古時代就有相關文獻紀載類似帕金森氏病的症狀。印度醫書《阿育吠陀》中,有紀錄一種名為「坎帕吠陀」(kampavata)的疾病,就描述了類似帕金森氏病的症狀,包含顫抖及運動困難等[137]。書中還提到可用刺毛黧豆治療,後續研究發現其植物體內含有L-多巴的成分[129]。
其他文獻,如古埃及草紙文獻、中國最古老的醫書《黃帝內經》、《聖經》和蓋倫的著作都有描述類似的症狀[138][139]。但自蓋倫之後則未見類似的症狀紀錄[138],直到17至18世紀開始,西爾維斯、高比烏斯、亨特及肖梅爾等人才又紀錄了該疾病的相關資訊[138][140][141]。
1817年,英國醫師詹姆斯·帕金森在其論文《論震顫性麻痺》(An Essay on the Shaking Palsy)中紀錄了六個震顫性麻痺的病例[18]。帕金森在文中描述了帕金森氏病的典型症狀,包含靜止性顫抖、步態及姿勢異常、肢體僵硬、肌力退化等等,並記錄了疾病的進程[16][142]。之後特魯索、高爾斯、威爾森和歐勃等人又更深入研究該病。在該病的早期研究者中,最知名的當屬讓-馬丁·沙可,他在1868年至1881年間詳細研究該疾病,留下不可磨滅的貢獻,並將該疾病定名為「帕金森氏病」,以紀念詹姆士·帕金森醫師;除此之外,他也給出了肌肉僵硬(rigidity)、無力(weakness)和動作遲緩(bradykinesia)的明確定義以茲區別[18]。
1912年,弗德里克·路易在觀察病變腦神經組織後,發現顯微鏡下的組織可看到一種特殊顆粒狀構造,後人因此將其命名為路易氏體[18]。1919年,康士坦丁·特列季亞科夫發現患者主要受損的區域為中腦的黑質,然而當時該發現並未受到重視。直到1938年,洛夫·海瑟勒在其進一步的研究著作中證實了該發現,特氏的發現才為人們接受[18]。1950年代,阿爾維德·卡爾森和奧萊·霍尼克維茲分別深入研究了多巴胺的神經傳訊功能及對帕金森氏病的影響,使人們對於該疾病的生化機轉有了更充分的瞭解[143]。1997年,斯皮蘭蒂尼、特羅揚沃斯基和高德等人發現了路易氏體的主要成分為α-突觸核蛋白[89]。
在L-多巴問世之前,治療以給予抗膽鹼類藥物及手術(破壞部分錐體束及基底核構造)為主[140][144]。1911年,卡西米爾·馮克首次合成L-多巴,但在20世紀中葉以前並沒受到重視。1967年,L-多巴成為帕金森氏病的臨床用藥,迅速取代了舊有的療法[143]。1980年代,法國科學家阿里姆·路易斯·本納比等人發展了腦深層刺激手術,為帕金森氏病的治療帶來新的研究方向及可能性[145]。

帕金森氏病帶來龐大的社會成本,實際金額因方法問題及國別差異而難以計算。英國每年花費於帕金森氏病的金額估計在4.49億至33億英鎊之間;美國則約為230億美元,平均每名病患每年花費約1萬美元,其中最大一部份用於住院治療和護理之家,其次則為藥物花費[146]。2006年中國上海的統計指出當地每名帕金森氏病患者每年平均花費7679人民幣,這個數目是當地平均所得的一半,其中最大的開銷來自藥物花費[147]。除了直接成本外,帕金森氏病也帶來鉅額的間接成本,例如患者的生產力下降,並連帶加重照顧者的勞力與經濟負擔,且影響到雙方的生活品質[146]。
為提升公眾對於該疾病的重視,歐洲帕金森氏病協會將詹姆士·帕金森的生日(4月11日)訂為每年的世界帕金森日(World Parkinson's Day)[18]。2005年,國際組織將紅色鬱金香選為本疾病的象徵,原因是一位荷蘭的園藝家威爾德(J.W.S. Van der Wereld)將其於1981年培育出來的栽培品種命名為「詹姆士·帕金森鬱金香」[148]。美國帕金森基金會自1982年起每年提供1.8億美元,贊助帕金森氏病相關的照護、研究及服務[149]。帕金森氏病基金會由威廉·布拉克(William Black)在1957年所創辦,自成立以來已捐助了1.15億美元於相關研究、5000萬美元於教育及推廣計畫[150][151]。其他還包含1961年成立的美國帕金森氏病協會[152],以及1992年成立的歐洲帕金森氏病協會[153]。

演員邁克爾·J·福克斯在罹患帕金森氏病後,引起公眾對此疾病的重視[19]。福克斯在確診後,選擇面對疾病,甚至在不服藥的情形下,於公共節目演出,真實呈現疾病的影響。他還寫了兩部自傳,敘述其對抗此病的歷程。此外,福克斯還曾在不服藥的情形下於美國國會內說明疾病的影響,並成立邁克爾·J·福克斯基金會,以尋找治癒帕金森氏病的方法[154]。卡羅琳學院為肯定福克斯於帕金森氏病研究上的支持與貢獻,頒予他名譽醫學博士學位[155]。
曾獲奧林匹克銅牌的自行車手戴維斯·菲尼於40歲時發現有青年帕金森氏病。於是菲尼於2004年創辦了戴維斯·菲尼基金會,資助提升患者生活品質的相關研究[20][156]。
穆罕默德·阿里於38歲時出現帕金森氏病的症狀,但遲至42歲才確診,有「全世界最知名的帕金森氏病患者」之稱[21]。但阿里罹患的是帕金森氏病還是拳擊手型失智症,迄今仍未有定論[157][158]。
近期帕金森氏病新療法的進展很有限[159],目前的研究方向包括尋找新的模式生物、開發基因治療、幹細胞移植和神經保護性物質[88]。
目前僅發現一例罹患自發性帕金森氏病的動物(食蟹猴)[160]。研究上常用具有某些特性的動物作為模式動物。誘發實驗動物產生帕金森氏病候群的技術來自於一場意外。1980年代,一批服用鴉片劑「MPPP」的藥癮者產生了帕金森氏病候群的徵象,經追查發現後發現這些藥物受到另一種化學物質MPTP的汙染,從此之後,MPTP成為了實驗室用來誘發實驗動物產生帕金森氏病候群的藥物[161]。除了MPTP以外,有些毒物如用作殺蟲劑的魚藤酮、殺草劑百草枯和殺真菌劑錳乃浦也有類似的效果[162],這類毒素誘發模式通常用於靈長類動物實驗上。目前也發展出可誘發不同症狀的轉殖囓齒類模式[163]。從黑質注射神經毒素6-羥多巴胺(6-OHDA)可專一地摧毀黑質紋狀體路徑的多巴胺神經元[164]。
一般基因療法的概念是利用非感染性的病毒(如腺聯合病毒)作為載體將基因片段送入目標細胞中。這些基因可以協助製造改善帕金森氏病的酵素,使大腦免受傷害[88][165]。迄2010年,全球有四個帕金森氏病案例用基因療法治療,但治療的副作用及效果仍有待觀察[88]。其中一個試驗者在2011年的論文中表示有改善[166],但一同試驗的藥廠Neurologix已在2012年3月宣告破產[167]。

神經保護目前是帕金森氏病相關研究中最尖端的題材之一,目前已報導數種化學物質有治療潛力,但尚未證實有任何物質能減緩退化。現今仍有研究的物質包括抗細胞凋亡物質(omigapil、CEP-1347)、抗穀胺酸藥物、單胺氧化酶抑制劑(希利治林、雷沙吉蘭)、促線粒體生物能轉換劑(輔酶Q10、肌酸)、鈣離子通道阻滯劑(艾雷待平)和生長因子(GDNF)等[88]。也有研究以α-突觸核蛋白作為治療標靶[159],針對α-突觸核蛋白的疫苗PD01A現在已進入人體臨床試驗[168]。
自1980年代初期,已經有多人嘗試將胎兒、豬、頸動脈或視網膜組織移植到黑質,以期修復黑質與大腦間的神經聯繫。雖然有初步證據顯示移植中腦的多巴胺神經元可能有效,但雙盲試驗目前仍顯示無長期效益[88]。此外,移植組織可能會釋放過量的多巴胺,造成肌張力障礙[169]。幹細胞移植為現今研究焦點,因為幹細胞方便操作,且在猴子與齧齒類身上的實驗顯示動物不但能成功存活,還能減少行為異常[88][170]。然而,胚胎幹細胞的使用迄今仍有相當爭議存在,因此可能會朝向使用爭議較小的誘導性多功能幹細胞(iPS)研究[88]。
Seamless Wikipedia browsing. On steroids.