Сифіліс
венерична хвороба З Вікіпедії, вільної енциклопедії
Си́філіс (англ. syphilis, лат. lues) — інфекційне захворювання, яке входить до групи хвороб, які передаються статевим шляхом (ЗПСШ), а, також, історично, до венеричних хвороб. Збудником є бактерія Treponema pallidum із роду Treponema. Це хвороба з хронічним системним перебігом, яка характеризується ураженням шкіри, слизових оболонок, внутрішніх органів, хрящево-кісткової системи, центральної нервової системи (ЦНС) тощо. Сифілісу притаманна послідовна стадійність змін.
| Сифіліс | |
|---|---|
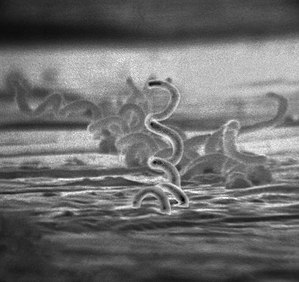 Електронна мікрофотографія Treponema pallidum | |
| Спеціальність | інфекційні хвороби і дерматологія |
| Причини | T. pallidum[1] |
| Метод діагностики | лабораторний тест дослідження венеричних захворюваньd, тест на швидкий плазмовий реагінd, реакція Вассермана, FTA-ABSd, оптичний мікроскоп, реакція імунофлюоресценції і ПЛР |
| Препарати | пеніцилін G, азитроміцин, кліндаміцин, цефтріаксон і доксициклін |
| Класифікація та зовнішні ресурси | |
| МКХ-10 | A50-A53 |
| DiseasesDB | 29054 |
| MedlinePlus | 001327 |
| eMedicine | med/2224 emerg/563 derm/413 |
| MeSH | D013587 |
| Syphilis у Вікісховищі | |
Історія появи та поширення хвороби
Узагальнити
Перспектива

Точне походження сифілісу невідоме.[3] За однією з двох основних гіпотез, сифіліс привезли до Європи моряки, які поверталися із мандрівок Христофора Колумба до Америки, за іншою — сифіліс існував у Європі й раніше, але перебігав приховано. Це ще називають «колумбовою» та «доколумбовою» гіпотезами, відповідно.[4] Колумбова гіпотеза мала найбільше наявних доказів.[5][6] Проте сучасні дані свідчать, що він, швидше за все, був імпортований з Африки внаслідок контакту із хворими на фрамбезію, як спочатку це припустив Томас Сиденгам у 1679 році[7].
Перші записи про спалахи сифілісу були зроблені в Європі у 1494—1495 роках у місті Неаполь, Італія, під час вторгнення французів[4][8]. Через те, що хвороба поширилась завдяки французьким військам, які поверталися з Італії, її спочатку називали «французькою хворобою». Ця назва часто використовується й досі. У 1530 році назва «сифіліс» вперше була використана італійським лікарем і поетом Джироламо Фракасторо в його Syphilis sive morbus gallicus («Сифіліс або французька хвороба») — латиномовній поемі, написаній дактилічним гекзаметром[8][9]. У ній він описав руйнівні наслідки хвороби в Італії[10]. Головним героєм її є пастух на ім'я Сіфіл (Syphilus — можливо, алюзія на Сіпіла з «Метаморфоз» Овідія), який став першою жертвою хвороби[8]. Історично відома й інша назва хвороби — «велика віспа»[11][12]. В Україні сифіліс був відомий як «франца», «пранці»[13] — це слово походить через пол. france (однина — franca) від нім. Franzen — скорочення від Franzosenkrankheit — «французька хвороба»[14].
Збудника захворювання, Treponema pallidum, вперше виявили Фріц Шаудін та Еріх Гофман у 1905 році[8] Перші ефективні ліки, (сальварсан), розробив у 1910 році Пауль Ерліх, взявши до уваги дослідження лікувальної дії арсена, проведені до того Паулем Уленгутом. Потім були випробування пеніциліну та підтвердження його ефективності у 1943 році[8][11]. Перед появою ефективного лікування історично використовували ртуть та інші методи лікування, які були часто гіршими від самої хвороби. Хворих ізолювали[11]. Багато відомих історичних постатей, включаючи Франца Шуберта, Артура Шопенгауера, Едуарда Мане, Шарля Бодлера, Альфонса Доде, Гі де Мопассана,[8] Брема Стокера та Адольфа Гітлера[15], вважаються тими, хто хворів на сифіліс.
Сифіліс має безліч проявів і може імітувати багато інших інфекційних хвороб та імунних патологічних процесів на запущених стадіях. Тому він отримав прізвисько «великий шахрай». Складні та різноманітні прояви хвороби спонукали сера Вільяма Ослера зауважити: «Лікар, який знає сифіліс, знає медицину».
Актуальність
Узагальнити
Перспектива
Відомо, що в 2015 році на сифіліс хворіло 45,4 мільйонів осіб по всьому світі[16], причому більше 90 % випадків припадало на країни, що розвиваються. 988 тисяч вагітних були інфіковані у 2016 році, що призвело до понад 350 тисяч несприятливих пологів, у тому числі 200 000 мертвонароджених і смертей новонароджених[17].
Після різкого зниження рівня захворюваності з причини загальнодоступності пеніциліну в 1940-х роках, рівні захворюваності сифілісу у багатьох країнах збільшилися на початку 2000-х років, часто в поєднанні з ВІЛ-інфекцією. Певною мірою це пов'язано з небезпечними по зараженню статевими контактами серед чоловіків, які вступають в статевий зв'язок з чоловіками, збільшенням безладних гетеросексуальних статевих стосунків, рівню проституції та зменшенням використання засобів бар'єрного захисту[18][19][20].
За даними МОЗ, захворюваність на сифіліс в Україні має тенденцію до зниження. У 2014 році зареєстровано 3674 випадки, що становить 8,6 на 100 000 населення, тоді як у 2015 році — 3228 випадків, що становить 7,6 на 100 000 населення[21]. Дані свідчать, що до 2017 року в Україні темп зменшення захворюваності всіма клінічними формами сифілісу знизився в 1,5 рази, а захворюваність пізнім сифілісом залишилася стабільною[22].
Етіологія
Узагальнити
Перспектива

Treponema pallidum (застаріле «бліда спірохета») має спіралеподібну форму, це тендітна бактерія завдовжки 6-15 мікрометрів і діаметром 0,25 мікрометра, грам-негативна, дуже рухлива.[8][23] Його невеликі розміри роблять збудника невидимим під світловим мікроскопом; тому його слід ідентифікувати за характерними хвилеподібними рухами під час мікроскопії у темному полі.
Люди є єдиними відомими природними джерелами та резервуарами підвиду pallidum.[24] Збудники не можуть прожити без хазяїна понад кілька днів. Причиною цього є його малий геном (1,14 MDa), який не може кодувати метаболічні шляхи, необхідні для створення більшої частини мікронутрієнтів. Швидкість його подвоєння повільна, триває більше 30 годин.[23]
Зростання на поживних середовищах не відбувається, проте T. pallidum була клонована в Escherichia coli. Також цю бактерію вдалося інокулювати в організм кроликів.
T. pallidum є також причиною невенеричних трепонематозов фрамбезії, пінти та беджелю (ендемічний сифіліс), які поширюються при контакті шкіра до шкіри, головним чином між дітьми, які живуть у теплому кліматі. Незважаючи на те, що ці інфекції спричинені різними підвидами, ці чотири підвиди морфологічно та антигенно не відрізняються, у них спільна понад 99,8 % гомології послідовності ДНК, а захворювання, які вони спричинюють, клінічно схожі. Це підтверджує унітарну гіпотезу, яка стверджує, що єдиною відмінністю між сифілісом і невенеричними трепонематозами є шлях передачі[7].
Епідеміологічні особливості
Узагальнити
Перспектива

no data
<35
35-70
70-105
105-140
140-175
175-210
210-245
245-280
280-315
315-350
350-500
>500
Єдиним джерелом і резервуаром хвороби є людина. Наразі основним механізмом передачі сифілісу вважається контактний через статевий контакт під час орального, вагінального чи анального сексу.[3] Сифіліс зрідка може передатися через поцілунок при ушкодженні ділянок біля губ. Випадки побутового зараження (при користуванні спільними посудом, сигаретами, люльками) зустрічаються рідко. Якщо на сифіліс хворіє вагітна, вона може заразити свою дитину внутрішньоутробно.
Найчастіше сифіліс реєструють у чоловіків і жінок віком від 18-ти до 29-ти років. Сифіліс може давати різноманітну картину проявів і відрізняється складним клінічним перебігом. Захворювання може перебігати й безсимптомно.
Сифіліс може передаватися гемоконтактно через препарати крові. У багатьох країнах проводять тестування донорів на сифіліс і, отже, ризик захворювання є низьким. Ризик передачі бактерії при обміні голками є обмеженим.[3] Сифіліс не передається через сидіння унітазу, при повсякденній діяльності, при прийомі гарячої ванни або внаслідок спільного користування посудом чи одягом.[26]
Хвороба уражає щорічно від 700 тисяч до 1,6 мільйонів вагітних, результатами чого є спонтанний аборт, мертвонародження та вроджений сифіліс. У Субсахарській Африці на сифіліс припадає близько 20 % загальної пренатальної смертності[27]. У тих, хто не лікується, летальність складає від 8 % до 58 % і переважає серед чоловіків[3]. Симптоми сифілісу стали менш тяжкими протягом XIX—XX ст. частково завдяки масовій доступності ефективного лікування та частково завдяки зниженому ступеню вірулентності трепонеми.[28] Ранній початок лікування дає менший шанс отримати ускладнення.[23] Сифіліс збільшує ризик передачі ВІЛ у 2-5 разів, а також часто трапляється одночасне зараження (30-60 % у ряді міських центрів).[3][24]
Патогенез
Узагальнити
Перспектива
При набутому сифілісі збудник швидко проникає через неушкоджені слизові оболонки особливо статевих органів або мікроскопічні садна шкіри і протягом кількох годин потрапляє в лімфатичні шляхи та кров, спричинюючи системну інфекцію. Інкубаційний період становить у середньому 3 тижні, але може бути й від 10 до 90 днів. Дослідження на кроликах показують, що трепонеми можна виявити в лімфатичній системі вже через 30 хвилин після первинної інокуляції, що свідчить про те, що сифіліс із самого початку є системним захворюванням. Потім на місці розмноження трепонем з'являється первинний афект — особлива виразка, яку називають шанкром, округлої форми з блискучою поверхнею та затвердінням в основі. За кілька днів від появи шанкру різко збільшуються найближчі до місця ураження лімфатичні вузли.
Це — первинний період сифілісу. Він триває приблизно місяць, та оскільки й збільшення лімфатичних вузлів не супроводжується болем, хворий на сифіліс може не помічати ознак хвороби і не звертатися вчасно за медичною допомогою.
У вторинному періоді трепонеми, інтенсивно розмножуючись, поширюються в організмі. Вони з'являються в усіх його органах і тканинах, у крові й лімфі. У цей період сифілісу центральна нервова система, яка уражається вже на початку хвороби, пошкоджується ще більше. У щонайменше 30 % пацієнтів спостерігаються відхилення від норми в спинномозковій рідині. Протягом перших 5-10 років після початку нелікованої первинної інфекції захворювання в основному уражає мозкові оболони та кровоносні судини, що призводить до менінговаскулярного нейросифілісу. Пізніше пошкоджується паренхіма головного і спинного мозку, внаслідок чого виникає паренхіматозний нейросифіліс.
У третинному періоді сифілісу в місцях скупчення трепонем дуже уражаються тканини: спочатку тканина сильно набрякає, а потім мертвіє і розпадається, на її місці утворюється глибокий рубець, характерний тільки для сифілісу. Такі ураження тканини (гуми) можуть з'явитись на будь-якій ділянці тіла. Поява гуми на твердому піднебінні спричинює руйнування кістки в цьому місці й виникнення характерної гугнявості. Гума на спинці носа руйнує кістки носа, призводить до його «провалювання». Ушкодження різних частин тіла спотворюють людину і роблять її інвалідом.
При сифілісі дуже уражаються кровоносні судини, особливо аорта, стінка якої втрачає свою високу міцність, еластичність і під тиском крові поступово розтягується й може розірватись. Розрив аорти призводить до майже миттєвої смерті. Сифілітичні ураження судин і тканин спинного мозку спричинюють появу тяжких неврологічних ускладнень, при яких порушується чутливість різних ділянок тіла, виникає постійний або періодичний сильний свердлячий або «стріляючий» біль. У результаті сифілітичного ураження нервової системи порушується координація рухів, хода стає нестійкою, втрачається рівновага, людина похитується; типовими є порушення мовлення, випадіння пам'яті, розлад лічби, писання, читання, поступовий розвиток слабоумства. Хворі стають надзвичайно дратівливими, запальними або, навпаки, млявими й апатичними. Розвивається спинна сухотка (tabes dorsalis) і прогресивний параліч.
Клінічні ознаки
Узагальнити
Перспектива
Набутий сифіліс у своєму клінічному перебігу проходить 4 періоди:
- первинний,
- вторинний,
- прихований,
- третинний[3].
Також сифіліс може бути уродженим.[24] Вільям Ослер назвав його «великим імітатором» за його різноманітні прояви.[3][29]
Первинний сифіліс

Первинний сифіліс — приблизно через 3-90 днів після первісного контакту з джерелом зараження (в середньому 21 день) в місці контакту з'являється ураження шкіри, що зветься шанкр.[3] У класичному варіанті (в 40 % випадків) він являє собою одиночну, тверду, безболісну, виразку без свербежу, з чистою основою й чіткими краями розміром від 0,3 до 3,0 см у діаметрі.[3] Виразка, однак, може приймати практично будь-яку форму.[23] У класичному випадку, вона розвивається з плями у папулу і, нарешті, перетворюється у виразку — шанкр.[23] Іноді, можуть з'являтися множинні виразки (~40 %),[3] причому множинні виразки з'являються частіше при одночасному зараженні ВІЛ. Іноді вони проявляються у вигляді «поцілунків» на протилежних поверхнях шкіри, наприклад, на статевих губах. Виразки можуть бути болісними або чутливими на дотик (30 %), і вони можуть з'являтися на зовнішній стороні статевих органів (2-7 %). Найбільш поширені місця виразкування у жінок — шийка матки (44 %), пеніс у гетеросексуальних чоловіків (99 %), а також досить часто — анус і пряма кишка як у жінок, які мають аногенітальні гетеросексуальні статеві акти, так й у чоловіків, які мають статеві контакти з чоловіками (34 %).[23] Навколо області зараження часто (у 80 % випадків) спостерігається збільшення лімфатичних вузлів,[3] що відбувається в період від 7 до 10 днів після утворення шанкра.[23] За відсутності лікування, шанкр може залишатися протягом трьох-шести тижнів.[3]
Вторинний сифіліс


Вторинний сифіліс виникає приблизно в період від чотирьох до десяти тижнів після початку первинного сифілісу.[3] Незважаючи на те, що вторинна стадія сифілісу відома багатьма формами прояву, в основному симптоми уражають шкіру, слизові оболонки і лімфатичні вузли.[28] На тілі й кінцівках, включаючи долоні рук і підошви стоп, може з'явитися симетричний, червоно-рожевий висип без свербежу.[3][30] Цей висип може стати макуло-папульозним або пустульозним. Внаслідок цього, на слизових оболонках можуть сформуватися плоскі, білуваті, бородавкоподібні утворення, які відомі як широкі кондиломи. Всі ці утворення містять у великій кількості збудників і є заразними. Спостерігають нерідко гарячку, біль у горлі, нездужання, втрату ваги, випадіння волосся і головний біль.[3] Рідше виникають гепатит, ураження нирок, артрит, періостит, неврит зорового нерва, увеїт та інтерстиціальний кератит.[3][31] Гострі прояви вторинного сифілісу зазвичай зникають через три-шість тижнів;[31] однак, у близько 25 % хворих вони можуть повторно з'явитися. У деяких хворих до цього не було помічено класичного шанкру первинного сифілісу.[28]
Латентна стадія
Латентна стадія сифілісу визначається як наявність серологічного доказу інфекції без симптомів захворювання.[32] У Сполучених Штатах вона також описується як рання (менше 1 року після вторинного сифілісу) або пізня (більше 1 року після вторинного сифілісу).[31] У Великій Британії використовується дворічний період розмежування для раннього і пізнього латентного сифілісу.[23] У ранній латентній стадії сифілісу симптоми можуть виникати повторно. Пізня латентна стадія сифілісу перебігає безсимптомно і не є такою заразною, як рання латентна стадія.[31]
Третинний сифіліс

Третинний сифіліс може виникнути приблизно через 3-15 років після первинного зараження і може підрозділятися на три різні форми:
- гумозний сифіліс (15 %),
- пізній нейросифіліс (6,5 %),
- серцево-судинний сифіліс (10 %).[3][31] За відсутністю лікування, у третини інфікованих людей розвивається третинний сифіліс.[31] Люди з третинним сифілісом не заразні.[3]
Гумозний сифіліс або пізній сифіліс зазвичай виникає через 1-46 років після первинного інфікування, а в середньому через 10-15 років. Ця стадія характеризується формуванням гум, які являють собою м'якотканні круглі пухлини, розміри яких можуть значно варіюватися. Як правило, вони уражають шкіру, кістки та печінку, але можуть з'явитися в будь-якому місці.[3]
Нейросифілісом називають ураження збудником ЦНС. Він може проявитися рано, перебігати безсимптомно або у вигляді сифілітичного менінгіту, або проявитися пізно у вигляді менінговаскулярного сифілісу або сухотки спинного мозку, яка зумовлює порушення рівноваги і стріляючий біль в нижніх кінцівках. Пізній нейросифіліс зазвичай виникає через 4-25 років після первинного інфікування. Менінговаскулярний сифіліс зазвичай проявляється у вигляді апатії, епілептичних припадків, прогресивного паралічу зі слабоумством та сухотки спинного мозку.[3] Крім того, можуть проявитися зіниці Аргайлла Робертсона, які являють собою зменшення діаметра зіниць, які скорочуються при фокусуванні ока на об'єктах, що знаходяться поряд, але не скорочуються, коли в око потрапляє яскраве світло.
Серцево-судинний сифіліс зазвичай виникає через 10-30 років після первинного інфікування. Найбільш частим ускладненням є сифілітичний аортит, що може призвести до утворення аневризми аорти.[3]
Уроджений сифіліс
Уроджений сифіліс може виникнути під час вагітності або під час пологів. Дві третини сифілітичних немовлят народжуються без симптомів. Поширені симптоми, які згодом розвиваються протягом перших двох років життя, такі: гепатоспленомегалія (70 %), висипання (70 %), гарячка (40 %), нейросифіліс (20 %) і пневмонія (20 %). За відсутності лікування в 40 % випадків може виникнути пізній уроджений сифіліс, з такими симптомами, серед інших, як: тріада Гатчінсона, сідловидна деформація носа, симптом Хігоуменакіса, шаблеподібна гомілка або суглоби Клуттона.[27]
Діагностика
Узагальнити
Перспектива

Сифіліс важко діагностувати клінічно на початковій стадії.[23] T. pallidum не можна культивувати in vitro. Серологічне дослідження вважається стандартним методом виявлення для всіх стадій сифілісу. Однак серологічні тести не можна використовувати для диференціації різних видів родини трепонем. Серологічні методи простіше виконати.[3] Однак вони не здатні без урахування клінічної картини указати період захворювання.[4]
Специфічна діагностика
Тести підрозділяють на нетрепонемні і трепонемні групи.[23] Раніше в Україні на першому етапі використовували реакцію Вассермана. На сьогодні замість неї застосовують мікрореакцію преципітації (антикардіоліпіновий тест, RPR — англ. Rapid Plasma Reagin). Нетрепонемні методи аналізу використовують на початковому етапі. До них належать тести на венеричні захворювання в науково-дослідній лабораторії (VDRL) та антикардіоліпінові тести. Однак, оскільки ці тести іноді мають помилкові спрацьовування, необхідно додаткове підтвердження у вигляді трепонемного тесту, такого як тест гемаглютинації антитіл до блідої трепонеми (TPHA) або флуоресцентний тест адсорбції трепонемних антитіл (FTA-Abs).[3] Помилкові спрацьовування при проведенні нетрепонемних аналізів можуть виникати при наявності деяких вірусних інфекцій, таких як вітряна віспа і кір, а також при лімфомі, туберкульозі, малярії, ендокардиті, захворюваннях сполучної тканини і вагітності.[32] Тести на антитіла до блідої трепонеми зазвичай показують позитивний результат через два-п'ять тижнів після початкового зараження.[23] Нейросифіліс діагностують шляхом виявлення великої кількості лейкоцитів (переважно лімфоцитів) і високого рівня білку в спинномозковій рідині при наявності встановленого сифілісу.[3][32]
Пряме тестування
При застосуванні темнопольної мікроскопії серозної рідини з шанкра, можна поставити негайний діагноз. Тим не менш, лікарні не завжди мають у своєму розпорядженні обладнання та досвідчених співробітників, тоді як аналіз необхідно зробити вже протягом 10 хвилин після взяття зразка. Повідомляють, що чутливість становить майже 80 %, і, таким чином, цей метод можна використовувати тільки для підтвердження діагнозу, але не виключення його. З отриманим зразком з шанкра можна виконати ще два аналізи: пряму реакцію флуоресціюючих антитіл і ПЛР. При прямій реакції флуоресціюючих антитіл використовують антитіла, які до цього були помічені флюоресцеїном, що і прикріплюються до специфічних білків сифілісу, в той час як ПЛР виявляє специфічні сифілітичні гени. Ці тести нечутливі до часу, оскільки для них не потрібні живі бактерії, щоб поставити діагноз.[23]
Лікування
Узагальнити
Перспектива
Зауважте, Вікіпедія не дає медичних порад! Якщо у вас виникли проблеми зі здоров'ям — зверніться до лікаря. |
Лікування сифілісу специфічне; використовують протиспірохетозні (протиспірохетні, протисифілітичні) засоби: антибіотики, зокрема препарати групи пеніциліну. Деструктивні зміни в кістках лікують пластично-хірургічним та ортопедичним шляхом. Сифіліс досить легко піддається лікуванню в першій і другій стадіях. Лікування проводять препаратами пеніциліну в шкірно-венерологічних диспансерах. Після закінчення терапії та одужання, підтвердженого лабораторними методами, людина повинна перебувати під наглядом протягом тривалого періоду (від 1 до 5 років).
Первинні інфекції
Найбільш прийнятним варіантом лікування неускладненого сифілісу залишається пеніцилін внутрішньом'язово або азитроміцину.[33] Доксициклін є препаратом альтернативного вибору; однак, через ризик виникнення уроджених дефектів у плода, ці препарати не радять вживати вагітним. У деяких випадках збудник сифілісу може набувати стійкості до антибіотиків, у тому числі до макролідів, кліндаміцину та рифампіцину.[24] Цефтріаксон, який є представником третього покоління цефалоспоринових антибіотиків, може бути таким же ефективним, як і лікування, яке базується на пеніциліні.[3]
Інфекції на пізніх стадіях
Хворим на нейросифіліс потрібно як мінімум десятиденне лікування великими дозами пеніциліну внутрішньовенно, тому що він має проникнути до центральної нервової системи.[3][24] У разі алергічної реакції особи можна застосувати цефтріаксон або ж спробувати знизити чутливість до пеніциліну. У разі алергічної реакції особи, як і у випадку первинного інфікування, можна застосовувати доксициклін, але протягом тривалішого періоду. Лікування на цій стадії перешкоджає подальшому прогресуванню хвороби, але лише незначно впливає на рівень ураження, вже завданої організму.[3]
Реакція Яриша-Герксхаймера
Одним із побічних ефектів лікування є реакція Яриша-Герксхаймера. Зазвичай, вона починається через одну годину після початку специфічного лікування і може тривати 24 години. Симптоми: жар, біль у м'язах, головний біль і тахікардія.[3] Реакцію зумовлюють цитокіни, яких секретує імунна система у відповідь на ліпопротеїни, що утворились від руйнування збудників при введенні антибіотиків бактерицидного плану.[34]
Профілактика
Узагальнити
Перспектива
Сифіліс передається в основному при статевих контактах, тому лікарі радять, що найкращим способом уникнення зараження є обмеження незахищених статевих контактів, особливо випадкових.[35].
Специфічна профілактика не розроблена. За даними 2010-го року вакцини для запобігання хвороби не існує.[24] Зменшує ризик передачі хвороби як утримання від статевого контакту з інфікованим, так і належне використання латексних презервативів. Хоча їх використання не призводить до повного відвернення ризику.[26][36] Таким чином, Центри контролю та профілактики захворювань радять дотримуватись тривалих та взаємно моногамних стосунків із неінфікованим партнером та утриматись від споживання алкоголю й інших психотропних речовин, що призводять до ризикованої сексуальної поведінки.[26]
Уродженого сифілісу у малюків можна запобігти проведенням обстежень жінок на ранніх етапах вагітності та лікуванням вже інфікованих.[37] Оперативна робоча група з профілактичного обслуговування США (USPSTF) наполегливо радить загальний скринінг усіх вагітних жінок,[38] у той час, як Всесвітня організація здоров'я рекомендує обстеження усіх жінок під час першого пренатального візиту та повторно на третьому семестрі.[39] Якщо результати аналізів позитивні — також пропонується лікування їх партнерів.[39] Тим не менш, уроджений сифіліс все ще розповсюджений у країнах, що розвиваються, бо велика кількість жінок взагалі не має можливості пройти пренатальний огляд, а той огляд, що проходять інші, не включає скринінг.[37] У країнах третього світу досі інколи трапляється, що жінки із найсприятливішими умовами для інфікування сифілісом (наркозалежні та т.п.) найменш забезпечені можливістю належного обстеження під час вагітності.[37] Проведення ряду заходів для кращого забезпечення вагітних можливістю обстеження виявилось ефективним і знизило показники уродженого сифілісу у небагатих і бідних країнах.[39]
Сифіліс — хвороба, що підлягає обов'язковій реєстрації у багатьох країнах, включаючи Канаду,[40] Європейський Союз[41] та США.[42] Це означає, що медичні заклади зобов'язані сповіщати органи системи охорони здоров'я, які потім повинні сповістити партнера хворого.[43] Також і лікарі можуть спонукати пацієнтів до того, щоб вони привели своїх партнерів на обстеження.[44] Центри контролю та профілактики радять сексуально активним чоловікам, які мають статеві стосунки з іншими чоловіками, обстежуватися хоча б раз на рік.[45]
Суспільство та культура
Узагальнити
Перспектива
Мистецтво та література

Найбільш раннім витвором мистецтва, у якому був зображений сифіліс, є робота Альбрехта Дюрера Хворий на сифіліс, гравюра по дереву зображає ландскнехта, північно-європейського військового найманця[46]. Вважається, що міф XIX ст. про фатальну жінку або «отруйну жінку» частково походить із руйнації, викликаної сифілісом. Класичним прикладом цього є балада Джона Кітса Безжалісна красуня[47][48].
Художник Ян ван дер Штраат зобразив сцену, на якій багатий чоловік лікується від сифілісу за допомогою тропічного гваякового дерева, приблизно у 1580 році[49]. Назва картини «Приготування та застосування гваякового дерева у лікуванні сифілісу». Те, що митець обрав саме цей епізод у серії робіт, де прославляв Новий Світ, вказує, наскільки важливим, хоч і не ефективним, було лікування сифілісу для європейської еліти того часу. Яскраво забарвлена та деталізована робота описує, як чотири служки готують відвар, тоді як лікар спостерігає, ховаючи щось за спиною, як п'є нещасний пацієнт[50].
Таскиджійські та гватемальські дослідження
Одним із найбільш сумнозвісних випадків сумнівної медичної етики у США XX-го ст. стало Таскиджійське дослідження сифілісу[51]. Це дослідження проводилось у місті Таскиджі, Алабама за підтримки Служби охорони здоров'я США (PHS) у співпраці з Таскиджійським інститутом[52]. Дослідження розпочалося 1932 року, коли сифіліс був широко розповсюдженою проблемою, але не було безпечного і ефективного лікування[29]. Дослідження було розроблене для відстеження розвитку сифілісу без лікування. До 1947 року пеніцилін був затверджений як ефективний засіб проти сифілісу й став широко використовуватись у лікуванні захворювання. Однак керівники дослідженнями продовжили досліди і не пропонували піддослідним лікування пеніциліном.[52] Це твердження оспорюється, і деякі дані свідчать про те, що пеніцилін все ж таки давали багатьом піддослідним[29]. Дослідження продовжувались до 1972 року[52].
Експерименти з лікування сифілісу проводились у Гватемалі з 1946 по 1948 рік. Ці експерименти на людях під час правління Хуана Хосе Аревало фінансували Сполучені Штати у співпраці з Міністерством охорони здоров'я Гватемали та державними службовцями. Лікарі інфікували солдатів, ув'язнених і тих, що мали психічні розлади, сифілісом та іншими венеричними захворюваннями без отримання інформованої згоди піддослідного і лікували їх антибіотиками. У жовтні 2010 року США офіційно попросили вибачення у Гватемали за проведення таких експериментів[53].
Цікавий факт
У староукраїнській мові зазначену недугу репрезентують номени дворская хороба, хороба блудних, хороба французкая, франка, нєчистъ франка, франца, фрєнчуга, franki[54].
Примітки
Джерела
Посилання
Wikiwand - on
Seamless Wikipedia browsing. On steroids.
