胃癌
胃に生じる上皮性悪性腫瘍・癌 ウィキペディアから
胃癌(いがん、英:Stomach cancer または Gastric cancer)は、胃に生じる上皮性悪性腫瘍・癌の総称。初期の症状には、胸やけ、上腹部の痛み、吐き気、食欲不振などがある[1]。進行すると、体重減少、嘔吐、嚥下困難、下血などの症状が出現する[1]。がんは胃以外にも広がり、とりわけ肝臓、肺、骨、腹膜、リンパ節などに転移することがある[2]。
最も多い原因はヘリコバクター・ピロリ菌の感染であり、60%以上を占める[3][4][5]。特定種のピロリ菌は、他のピロリ菌よりも高リスクである[3]。喫煙、食事習慣(たとえば高塩分の食餌摂取や肥満)などもリスク要因である[3][6]。
診断は一般的に胃カメラによる生検による[1]。さらに他への転移を調べるために、画像診断がなされる[1]。日本と韓国は発病率が高いため胃がんスクリーニングが行われている[3]。
世界的には、胃がんはがんの中で5番目に多く、また死因では3番目に位置づけられ、死因の7%から9%を占めている[7]。2012年には95万人が罹患し、72.3万人が死亡した[7]。胃がんの多発地域は、東アジアと東ヨーロッパである[3]。男性は、女性の2倍発症する[3]。
定義
広義の「胃癌」には以下の種類がある。
疫学

データなし
3.5人以下
3.5人から8人
8人から12.5人
12.5人から17人
17人から21.5人
21.5人から26人
26人から30.5人
30.5人から35人
35人から40人
40人から45人
45人から50人
50人以上
胃癌は中国、日本、韓国などアジアや南米に患者が多く、アメリカ合衆国をはじめ他の諸国ではそれほど顕著ではない。
2003年の日本における死者数は49,535人(男32,142人、女17,393人)で、男性では肺癌に次いで第2位、女性では大腸癌に次いで第2位であった(厚生労働省 人口動態統計より)。かつて日本では男女とも胃癌が第1位であったが、死者数は年々減少している。
日本では、国立がん研究センターがん予防・検診研究センター予防研究グループにおいて、多目的コホート研究(JPHC Study〈Japan Public Health Center-based prospective Study〉)結果が発表されている[9]。
1930年代以前では、西欧諸国のほとんどを含む世界の多くの地域において、癌による死亡の最も一般的な原因であった[11][12][13]。しかし時代を経るにつれ、世界の多くでは死亡率が減少している[3]。 その理由は、食物を新鮮に保つ方法として冷蔵が開発されたため、漬物による塩分の摂取量が減少したためと考えられている[14]。
転移
原因・予防
要約
視点
感染症
→「ヘリコバクター・ピロリ」も参照
胃癌の発生過程でヘリコバクター・ピロリ菌 (Helicobacter pylori) による「慢性萎縮性胃炎」・「鳥肌胃炎」[16]の関与が示唆されている。ヘリコバクター・ピロリ菌の陽性者では、陰性者と比較して胃癌の発生のリスクは5倍となる。さらに、胃の萎縮の程度が進むと胃癌のリスクも上がり、ヘリコバクター・ピロリ菌感染陽性でかつ、萎縮性胃炎ありのグループでは、陰性で萎縮なしのグループと比較して胃癌の発生リスクは10倍となっている[17]。メタ解析によると、アジアでの無症状の成人を対象としたヘリコバクター・ピロリの除菌は、胃癌発症率および胃癌死亡率を有意に低下させた[18]。しかし、除菌時に既に胃粘膜に病変を生じている場合、除菌が成功しても癌病変(粘膜下浸潤がん)が生じる事もある[19]。なお、この病変は内視鏡的存在診断は困難と指摘されている[19]。
日本で行われた調査で、3,161件の胃癌治療をした患者を検査したところヘリコバクター・ピロリ菌が未感染であったのは21件 (0.66%) であった。また別の調査で240件の胃癌の内視鏡治療をした患者中ヘリコバクター・ピロリ菌が未感染であったのは1例 (0.42%) のみであった[20]。
理化学研究所生命医科学研究センター、愛知県がんセンター研究所がん予防研究分野らの国際共同研究グループは、日本の11,000人以上の胃がん患者群と44,000人以上の非がん対照群を用いた世界最大規模の症例対照研究を行い、胃がんのリスクに関連する遺伝子の存在とその特徴を示し、BRCA1・BRCA2遺伝子など相同組換え修復機能に関わる遺伝子群の病的バリアントが、ヘリコバクター・ピロリ菌感染による胃がんのリスクへの影響を増強させていることを明らかにした[21][22]。
食品

胃癌と関係する栄養素は塩分が挙げられ、漬物には塩分が多く含まれており、胃癌にならないためには漬物等を食べ過ぎない事が重要である[23][24][25]。またカプサイシンも胃癌と関係しており、塩分や唐辛子を含んだ食品が多く消費される韓国では胃癌発症者が多く、韓国で最も消費される食品の一つであるキムチには多くの塩分やカプサイシンが含まれる[23][24]。
2003年、世界保健機関 (WHO) と国連食糧農業機関 (FAO) による「食事、栄養と生活習慣病の予防[26]」 (Diet, Nutrition and the Prevention of Chronic Diseases) では、食塩の摂取は1日5g以下 (ナトリウム2g以下)とされ、塩や塩蔵の食品は胃癌のリスクが上がることが起こりうるとしている。
厚生労働省による1990年代の研究では、塩分濃度の高い食事を日常的に摂取する人たちは、そうでない人たちに比べて胃癌となるリスクが高いことが統計的に示されている[25]。食塩の多い食事で、男性の胃癌リスクが上がる。いくら、塩辛、練りうに、漬物などをよく食べる人で胃癌が多い[27]。食塩(塩化ナトリウム)そのものに胃がんの原因が存在するかは研究によって「関連性が認められる」とするものと「関連性が見いだせない」とするものが存在するが[28]、動物実験においては発がん性物質の発がん(イニシエーション)を食塩が促進(プロモーション)する効果が認められている[29]。前述のピロリ菌と高塩分が重なることによりさらに発がん性物質のがん化が促進される。
漬物やソーセージや魚卵製品などの塩蔵品、または生野菜に含まれる硝酸塩から体内で生成されるとされるニトロソアミンも原因ではないかと推測もされているが追跡調査が難しく不明な点が多い。IARC発がん性リスクでは加工肉がグループ1 (発がん性が認められる)、アジア式野菜の漬物がグループ2B(発がん性が疑われる)に分類されている。野菜類に関しては抗酸化作用やニトロソアミン抑制効果を持つビタミンCなどが含まれるため同時にリスクの低減にも寄与されるとみられている[30]。
焦げた動物性タンパク質
魚肉や食肉からは炭化する(焦げる)と発癌物質であるニトロソアミンやアクリルアミドが増加し胃がんの発生リスクを増幅させる[31]。ただし常習的に食していなければ問題ない数値である。[要出典]
喫煙・飲酒
コレステロール
β-カロテン
緑茶
緑茶をよく飲むと女性の胃癌リスクが下がる[37]。喫煙状態によって、緑茶ポリフェノールと胃癌の関係が変わる。緑茶に胃癌予防効果があるとしても、たばこを吸っている場合には効果は得られない可能性が高い[38]。
胃癌検診
胃癌検診を受けている人では、胃癌による死亡率が低い[39]。
日本人の伝統的食生活
日本人の伝統的な食生活[注釈 1]で、胃癌のリスクが高くなる[40]。野菜・果物は少量の摂取で胃癌の発生率を下げる[41]。
病理
要約
視点
症例の10%は家族も同じ疾患であり、1%から3%は遺伝性びまん性胃がんによる[3]。胃がんのほとんどは消化器癌腫である[3]。複数のサブタイプが存在する[3]。悪性リンパ腫や間葉も形成されうる[3]。多くの胃がんは数年かけて形成される[3]。
組織型としては、ほとんどが腺癌(胃小窩や胃腺に分化する円柱上皮幹細胞から生ずる)であり、まれにガストリンなどの内分泌細胞から生ずる内分泌細胞癌(=高悪性度カルチノイド)を発症する。
病理学的には以下に分類される。
- 一般型
- 乳頭腺癌 (pap:papillary adenocarcinoma)
- 管状腺癌 (tub:tubular adenocarcinoma)
- 高分化型 (tub1:well differentiated type)
- 中分化型 (tub2:moderately differentiated type)
- 低分化腺癌 (por:poorly differentiated adenocarcinoma)
- 充実型 (por1:solid type)
- 非充実型 (por2:non-solid type)
- 印環細胞癌 (sig:signet ring cell carcinoma)
- 粘液癌 (muc:mucinous adenocarcinoma)
- 特殊型
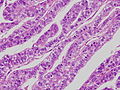
印環細胞癌と低分化型は、4型の進展となることが多く、胃が硬くなる「硬癌」の状態となることが珍しくない。一般に「スキルス胃癌」として早期発見が困難で予後が悪い胃癌の代名詞として知られる。胃切除例の組織分類の検討では、tub1[42]が45.7%と最も多く、低分化型 (por1・por2) と印環細胞癌 (sig) は合わせると約30%を占めた[43]。
筑波大学・東京医科歯科大学の病理学教授を勤めた中村恭一名誉教授は、「胃癌の三角」という概念を提唱している。すなわち、発生部位(場)・肉眼型・組織型には互いに相関がある。胃底腺領域から発生する癌の95%以上は未分化癌であることなどは、この「胃癌の三角」の臨床診断の一説としている[44]。また歴史的に、胃癌の他覚的発見にちなんで、転移・浸潤先の病変に名称が付けられており、卵巣への直接浸潤として「クルーケンベルグ (Krukenberg) 腫瘍」、ダグラス窩(直腸子宮窩) に転移したものは「シュニッツラー (Schnitzler) 転移」、左鎖骨窩リンパ節転移は「ウィルヒョウ (Virchow) 転移」と呼ばれている。
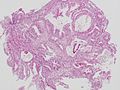
- 高分化型管状腺癌 (tub1)。
- 中分化型管状腺癌 (tub2)。
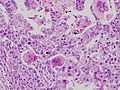
- 低分化型腺癌 (por2)。
- 印環細胞癌 (sig)。
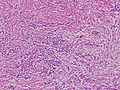
- リンパ球浸潤癌。
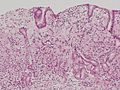
- 胎児消化管上皮類似癌。
- 胎児消化管上皮類似癌。左と同症例の別の部位。
写真説明の組織型分類は胃癌取り扱い規約第14版による分類である。
症状
自覚症状による胃癌の早期発見は難しい。ほとんどの場合、早期癌の段階では無症状であり、癌が進行してからでないとはっきりとした自覚症状が出てこないことが多いからである。胃癌は進行してくると次のような症状が出てくる。
検査
要約
視点
胃癌か否かを決定するのは原則として胃から採取した組織の病理検査である。
画像検査
他に発見・診断を目的として以下の検査が行われている。
- 上部消化管造影検査
- いわゆる「バリウム検査」「胃透視」である。内視鏡検査に先んじて、日本で開発・研究された検査であり、現在でもその功績から、多くの癌検診として広く行われている。内視鏡と比較して安全かつ医師でなくても施行できるため、集団検診で用いられる。内視鏡で診断しにくいスキルス胃癌の発見に有効なことがある。また、術前検査として正確な位置診断を行うために有用である。
- 上部消化管内視鏡
- 現在において最も確実な検査方法。病変部の細胞を採取して診断できるため確実度が増す検査であるが、造影検査よりも費用高価・身体負担が多いため、集団検診には向いていない。2013年改訂の厚生労働省指針でも、バリウムを飲むX線検査が従来通り公費検診で推奨され、内視鏡は推奨されてこなかったが、2013年2月21日にピロリ菌の除菌が、その適応を慢性胃炎の段階まで拡大した上で保険適用とされ、要件に上部消化管内視鏡検査が盛り込まれた結果、早期の胃がんの発見に結びついたことから[45]、2016年4月より上部消化管内視鏡が追加されている[46]。多くの医療機関・人間ドックで施行されている。
- 胃潰瘍と胃癌の鑑別
- 形態(円滑 vs 不整)
- 大きさ(3センチメートルを超える潰瘍はまれ)
- 陥凹底の性状(凹凸・不整 vs 平滑)
- 潰瘍辺縁の性状(不整 vs 整、蚕食像など)
- 潰瘍周辺の皺襞先端の性状(ヒダの細まり方のなだらかさ、断崖様の途絶など)
- 周囲隆起の性状(浮腫状 vs 顆粒・結節)
- 病変周囲粘膜の性状(発赤・褪色・陥凹などの有無)
- 病変の場(胃底腺領域 vs 幽門腺領域)
- 胃潰瘍と胃癌の鑑別
- CT・MRI
- 巨大胃癌でない限り、一般にこれらによる胃癌の診断は困難である。リンパ節、肝などへの転移・浸潤の評価に施行される。
検体検査
- ABC検査
- ヘリコバクターピロリ感染は胃粘膜の萎縮を引き起こし、胃の発癌要因となるため、陽性であれば除菌療法が望ましいとされている。ペプシンの前駆体であるペプシノゲン (PG) の測定を行うことで胃癌高リスク群を類別するという方法[47]で、検診スクリーニングでの有用性が期待されている。PG-Iは胃底腺の主細胞・副細胞より分泌され、PG-Ⅱは胃底腺以外より分泌されるが、いずれも胃の慢性萎縮性変化で低値となり、分化型腺癌の発生リスクを類別し、高リスク群に対し内視鏡検査へのサーベイランスを計るというもの。
- 腫瘍マーカー
- 進行してくるとCEA、CA19-9などの上昇が見られる。転移などが出てくる場合に高値が認められる。
病期(ステージ)
胃癌の進行度は以下のように分類され、生存率がほぼ等しくなるようにグループ分けしたのが病期(ステージ)であり、数字が大きくなるほど進行した癌であることを表す。国際的にはUICC (International Union Against Cancer) のTNM分類が用いられるが、日本では胃癌取扱い規約による病期分類が広く使用されている。
画像検査による、臨床診断による病期診断が行われ、手術加療を行う場合には、手術結果によって最終的な病期診断 (Final Stage) が確定される。
病期分類

粘膜(M):mucosa、粘膜下層(SM):submucosa、筋層(MP):Tunica muscularis propria、漿膜下層(SS):subserosa、漿膜(S):serosa)
病期(ステージ)は下記表の様に分類される。
| 深さ・転移 | リンパ節転移 | ||||||
|---|---|---|---|---|---|---|---|
| NO | N1 | N2 | N3 | M1 | |||
| 記号 ※ | 解説 | リンパ節転移がない | リンパ節 1〜2個に転移 | リンパ節 3〜6個に転移 | リンパ節 7個以上に転移 | 遠隔への転移 | |
| T1a (M) T1b (SM) |
胃の粘膜・粘膜下層にとどまっている。 | IA | IB | IIA | IIB | IV | |
| T2 (MP) | 胃の筋層に達している。 | IB | IIA | IIB | IIIA | IV | |
| T3( SS) | 胃の筋層を越え、漿膜下層に達している。 | IIA | IIB | IIIA | IIIB | IV | |
| T4a (SE) | がんが漿膜を超え、胃の表面に出ている。 | IIB | IIIA | IIIB | IIIC | IV | |
| T4b (SI) | がんが胃の表面に出たうえに、 他臓器にもがんが続いている。 |
IIIA | IIIB | IIIC | IIIC | IV | |
| 肝臓、肺、腹膜などに転移している。 | IV | IV | IV | IV | IV | ||
| ※ 深さ・転移 記号欄中の括弧付き記号は、旧分類による記号(旧ガイドラインで標記される記号。 | |||||||
- 国立がん研究センター がん情報サービスの胃がんの病期(ステージ)分類表[48]より引用し改変。
治療
要約
視点
他の癌の治療と同様に、治療方針は癌の病期によって変わってくる。主に以下にあげられる治療を集学的に行っていく。以下は狭義の胃癌の治療について記述する。なお、がん治療には、手術・放射線治療・化学療法の三つがあるが、感染症を原因とする「アジア型のがん」である胃がんの治療には、それが全摘できる例外的な臓器であり、開腹手術で最初に確認できるという点から手術が向いている[49]。
内視鏡治療
- 内視鏡的粘膜下層剥離術(ESD:Endoscopic Submucosal Dissection)
- 分化型でリンパ節転移のない「早期胃癌」と診断される病変に対しては、EMR・ESDといった内視鏡切除治療が広く行われてきている。詳細はEMR・ESDの記述を参照。
また胃GISTなどに対しての低侵襲治療として以下のものが行われてきている。
手術治療
旧来よりまた現在においても、根治術の根本としては外科的手術切除であり、胃切除術+D2リンパ節郭清が根治術の基本である。詳細は胃切除術の記述を参照。
D2以上のリンパ節郭清 (No13 14 16) については、症例に応じて検討して行われる。
また、癌の進行が進んでいると術前診断がなされれば、大網膜・脾臓・胆嚢といった周囲他臓器合併切除を行う拡大手術が行われる。発見時には腹膜播種、リンパ節転移など胃以外に転移しているいった進行癌の場合には、先に化学療法などを試み、転移したがんを縮小させることが出来た場合に手術を行うこともある。
→詳細は「転移」を参照
化学療法
外科的根治切除治療が困難な進行胃癌に対する化学療法や、手術治療後の補助療法としての化学療法がある。化学療法は様々な薬剤を組み合わせて行われるが、個々の組み合わせのことをレジメンと呼ぶ。様々なレジメンの有効性が報告されている[51]。
- 細胞障害性抗癌剤
術後補助化学療法
胃がん治療ガイドライン第6版において、術後補助化学療法はpStageIIに対してはS-1投与を1年間、pStageIIIに対してはCape+OX、S-1+OX、S-1+DTXのいずれかが推奨されている[51]。
- S-1:ACTS-GC試験
- Cape+OX療法:CLASSIC試験
- S-1+DTX療法:JACCRO GC-07試験。S-1単独療法と比較して有意に優れていた。
- S-1+OX療法
一次治療:HER2陽性例
- Cape (or 5-FU) + CDDP+トラスツズマブ療法:ToGA試験
- S-1 + CDDP + トラスツズマブ療法
一次治療:HER2陰性例
- 5-FU療法:JCOG9205
- 5-FU+CDDP療法:JCOG9205
- CPT-11+CDDP療法:JCOG9912
- S-1療法:JCOG9912
- S-1+CDDP療法:SPIRITS試験
- S-1+CPT-11療法:GCO301/TOP-002試験
- S-1+DTX療法:START試験
- FOLFOX療法:REAL2試験
- S-1+OX療法:G-SOX試験
- Cape+OX療法:REAL2試験とG-SOX試験に準じて
- Cape+OX療法 or FOLFOX療法+ニボルマブ[55]:CheckMate649試験[56]
- S-1+OX療法 or Cape+OX療法+ニボルマブ[55][57]:ATTRACTION-4試験[58]
二次治療以降
- CPT-11療法:ASCO2009 AIO study
- DTX療法:ASCO2011 Korea study
- PTX療法:ASCO2012 WJOG4007
- nab-PTX療法:ABSOLUTE試験
- RAM+PTX療法:RAINBOW試験
- RAM療法:REGARD試験
三次治療以降
- Nivolumab単剤療法:ATTRACTION-2 試験
- TAS-102:TAGS試験
- トラスツズマブ デルクステカン:HER2陽性例に限る
放射線治療
腺癌が多いため、日本では放射線療法は多くは行われない。術後病変に対する治療や、未承認治療法として術中照射 (intraoperative radiation therapy) が手術の補助として有効かどうか研究されている。
生物学的療法(免疫療法)
生物学的療法(免疫療法とも呼ばれる)は身体の免疫が癌細胞を攻撃するのを補助する治療法であり、他の治療法の副作用から回復させる補助としても施されることがある。2019年秋時点で上述の免疫チェックポイント阻害薬(ニボルマブ、ペムブロリズマブ)だけが有効性の証明がなされた免疫療法である。これら以外に胃癌に対する有効性が証明された免疫療法は存在しないため、正当な手続きを経て専門機関にて行われる治験以外では実施するべきではない。
予後
国立がんセンター中央病院胃がんグループの統計によると、5年生存率は胃癌全体で71.4%、Stage Iで91.2%、Stage IIで80.9%、Stage IIIで54.7%、Stage IVでは9.4%であった[59]。
胃を切除した後にビタミンB1の腸からの吸収が悪くなりその結果、脚気症状で心不全(衝心脚気)を起こしたり、Wernicke脳症を発生することがある[60][61]。 またビタミンB12の腸からの吸収には胃が分泌している物質(内因子)が必要であるため,胃切除後にはビタミンB12の腸からの吸収ができずに、平均5年で体内の備蓄分を使い果たすと、B12の欠乏により造血機能に支障を生じて貧血を生じることがある(胃切除後貧血)。B12を含む食品を摂取しても吸収されないため、欠乏の生じる頃からは注射により補充する必要が出てくるとされる。しかし注射によらずメコバラミンの顆粒製剤の経口投与でも吸収されるという報告がある[62]。
胃がんになった人物
(アイウエオ順)
- 東ちづる 初期の胃がんを緊急手術で克服
- 渥美二郎 1989年、スキルス胃がんに侵され生死の境を彷徨ったが、手術と抗がん剤治療により生還。
- 有栖川宮幟仁親王
- 粟津號
- 市川團十郎 (11代目)
- 逸見政孝
- 伊藤一葉
- 伊藤整
- 今いくよ
- 岩倉具実
- ジョン・ウェイン
- 内海好江
- 江戸家猫八 (4代目)
- 江波戸昭
- 江本孟紀 2017年、スキルス胃がんを手術して生還。
- 王貞治 2006年、慶應義塾大学病院での手術後に仕事復帰。
- 大屋政子
- 小田実
- 咸宜帝
- 宜保愛子
- 桐島聡
- 黒木奈々
- 越路吹雪
- 児玉清
- 佐賀潜
- ジャッキー佐藤
- 佐藤B作 2008年に胃の3分の2を摘出後「渡る世間は鬼ばかり」等で仕事復帰。
- 澤田貴司 55歳の時に胃がんの手術、手術の1カ月後には仕事復帰。
- 塩沢とき
- 実相寺昭雄
- 鈴木宗男 早期発見で生還。
- 高杢禎彦 胃がん発症後は自殺も考えたが手術を受け克服。
- 太宰久雄
- たてかべ和也
- 張春橋
- 手塚治虫
- 成田三樹夫
- 林家木久扇 胃がんを秘密裏に治療中も「笑点」を休まずに出演。
- 堀江しのぶ
- 三木武吉
- 宮迫博之 早期発見で生還。
- 守田勘彌 (12代目)
- ヨハネ23世 (ローマ教皇)
脚注
参考文献
関連項目
外部リンク
Wikiwand - on
Seamless Wikipedia browsing. On steroids.