结核杆菌感染引起的疾病 来自维基百科,自由的百科全书
結核病(英語:tuberculosis,縮寫TB)是由結核分枝桿菌引起人畜共患的一種慢性傳染病,其表現為器官內形成結核性肉芽腫(結核結節),繼而結核中心乾酪樣壞死或鈣化[4]。
| 結核病 | |
|---|---|
| 又稱 | Phthisis, phthisis pulmonalis, consumption |
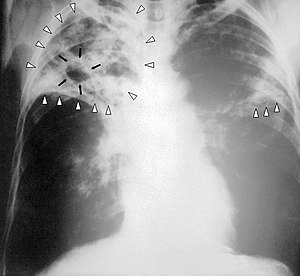 | |
| 嚴重結核病患者的胸部X光:病灶位於白色箭頭之中,其中包圍的黑色部分為空腔。 | |
| 症狀 | 慢性咳嗽、發燒、咳血、體重下降[1] |
| 類型 | 原發性細菌性傳染病[*]、mycobacterium infectious disease[*]、地方性流行、傳染病[*]、疾病、新興傳染病 |
| 病因 | 結核桿菌 Mycobacterium tuberculosis[1] |
| 風險因素 | 吸煙、愛滋病[1] |
| 診斷方法 | 胸部X光、細菌培養、結核菌素試驗[1] |
| 鑑別診斷 | 肺炎、組織胞漿菌病、結節病、粗球孢子菌症[2] |
| 治療 | 抗細菌藥[1] |
| 盛行率 | 33%的人[1] |
| 死亡數 | 130萬人(2016年)[3] |
| 分類和外部資源 | |
| 醫學專科 | 感染及傳染病科、胸肺內科 |
| ICD-10 | A15-A19 |
| OMIM | 607948 |
| DiseasesDB | 8515 |
| MedlinePlus | 000077、000624 |
| eMedicine | 230802 |
| Orphanet | 3389 |
結核通常造成肺部感染,也會感染身體的其他部分[1]。大多數感染者沒有症狀,此型態感染稱為潛伏結核感染。10%的潛伏感染患者會惡化為活動性結核病[5](active tuberculosis),如果此時沒有適當治療,致死率為 50%。結核病的典型症狀包含慢性咳嗽、咳血、發燒、夜間潮熱,以及體重減輕[6]。感染其他器官則可能導致其他症狀。[7]
結核病屬於空氣傳播疾病。意即病原體會藉由開放性肺結核[8](open tuberculosis)患者咳嗽、打噴嚏,或說話過程中所產生的飛沫散佈[1][9];而潛伏性結核病患者則不會散佈疾病。開放性結核常發生於鼠疫及愛滋病患者[1],需藉由胸部X光、顯微鏡檢,及體液培養來進行診斷。潛伏性結核病患者則可利用結核菌素試驗或血液檢查來診斷。[10]
預防肺結核可透過篩檢高風險者、早期診斷和治療,以及接種卡介苗等方法達成[11][12][13]。高風險者包含生活環境中與開放性結核病患者密切接觸的人[13]。治療通常搭配不同的抗生素組合做一段時間的治療。近年帶有抗生素抗藥性的結核桿菌(MDR-TB)日益增加。[1]
世界上大約有三分之一的人口患有無法傳染的潛伏性結核病[1]。全球每年大約有1%的人口新感染該病[14],2014年全球有960萬名開放性結核病患者,150萬例死亡,死亡者當中有95%是來自發展中國家。自2000年起,全球新病例數已逐年下降[1]。在許多亞洲與非洲國家,大約有80%的人肺結核檢驗結果為陽性,而在美國的人口中約有5-10%的人肺結核檢驗為陽性[15]。結核病在古代史中就有記載。[16]

結核病可以在全身的任何一個部位發病,但最常發病於肺(即被稱為肺結核、肺癆[19])。肺外結核病(即在肺以外的器官發生的結核病)可能與肺結核共同存在[7]。
結核病一般的臨床體徵與症狀包括發熱、發冷、盜汗、食慾不振、體重減輕以及疲倦[7]。結核病患者也可能出現明顯的杵狀指甲症狀[20]。
開放性結核病最常見於肺部(占約90%的病例)[16][21]。肺結核的症狀可能包含胸痛和長時間帶痰咳嗽,而約有25%的人可能不會表現任何症狀(即「無症狀的」)[16]。 偶爾,患者可能小量的咳血、咳嗽,在極為罕見的病例中,感染可能侵蝕到肺動脈和雷斯莫森氏動脈瘤,導致大量出血[7][22]。肺結核可能演變成慢性疾病,並導致上肺葉產生大疤痕。上肺葉比下肺葉更易受到肺結核的影響[7],但這個差別的原因目前還未明。可能的解釋為上肺葉的空氣流通較佳[15],或其淋巴引流能力較差[7]。
在15%至20%的開放性結核病案例中,結核桿菌感染可傳播至肺外,引起其他種類的結核病[23]。這些病症被歸類為「肺外結核病」。 肺外結核病常發生於存在免疫抑制的個體或幼兒,50%以上患有肺結核的HIV病毒攜帶者均患有肺外結核病[24]。肺外結核病常發病於胸膜腔(結核性胸膜炎)、中樞神經系統(結核性腦膜炎)、淋巴系統(即頸部淋巴結核,又稱瘰癧)、泌尿生殖道系統(即尿殖道結核),以及骨與筋腱(即博特氏病;脊柱結核性彎曲)等部位。當結核病發病於骨骼時,也被稱為「骨結核病」[25],即一種骨髓炎[15]。有時結核性膿腫破出皮膚導致結核性潰瘍[26]。由周圍感染的淋巴結產生的潰瘍常表現為無痛、緩慢擴大以及看起來像水洗過的皮革的特性[27]。彌散性結核病是一種更具危險性、更易擴散的結核病,也被稱為粟粒狀結核[7],粟粒狀結核占肺外結核病例的10%[28]。
另外在台灣較常見的肺外結核為淋巴結核和骨結核,而結核性腦膜炎為其次,肺外結核的發生率比肺結核低[29]。而在中國大陸,以1996年至1999年上海市的流行病學研究為例,肺外結核發病案例以周圍淋巴結結核為主,佔38.3%,余依次為骨關節結核(19.9%)、泌尿生殖系統結核(16.7%)及腸、腹膜結核(9.1%)和腦神經結核(6.4%)。男女之比為1:1.35[30]。

結核桿菌是主要引起結核病的致病原,它是一個小型、好氧、不具活動性的細菌,屬於分枝桿菌屬[7]。結核桿菌的生長速度與其他細菌相比非常緩慢,細胞每16至20小時才分裂一次,而其他細菌一般則不到半小時即分裂一次[31]。結核桿菌還有一個特殊的雙層脂質外膜[32]。細胞壁富含脂質是分枝桿菌屬特有的臨床特徵[33],使用一般的革蘭氏染色鑑定,會出現不明顯的陽性反應或無法被染上色的現象,原因就是其細胞壁中富含脂質以及黴菌酸(分枝菌酸)(一種脂肪酸)[34]。在自然界,結核桿菌只能生長於宿主個體的細胞中,但在實驗室中可在試管內培養[35]。
醫檢師可利用組織染色法處理痰液檢體,便可用顯微鏡鑑別出結核桿菌。因為結核桿菌染色後不會被酸性溶劑沖洗掉,分類上又被稱為抗酸性桿菌[15][34]。目前最常用的耐酸染色法是齊爾-尼爾森染色及金氏(Kinyoun)染色,兩染色法在顯微鏡下所見的背景為藍色,而結核桿菌則是呈現紅色[36][37]。另外也可使用金胺-若丹明(Auramine-rhodamine )染色法,並在螢光顯微鏡下觀察[38][39]。
結核分枝桿菌複合群(MTBC)包括其他四種可引起結核病的分枝桿菌屬的細菌:牛分枝桿菌、非洲分枝桿菌、卡氏分枝桿菌及田鼠分枝桿菌[40]。 非洲分枝桿菌分佈不廣,但卻是導致非洲結核病感染的重要因素[41][42]。牛分枝桿菌曾是導致結核病感染的常見因素,但因巴式消毒法在牛奶生產中的使用,在發達國家已幾乎不再出現牛分枝桿菌導致結核病感染的病例[15][43]。卡式分枝桿菌較為罕見,且似乎僅出現於非洲之角(東北非洲),但也有少數幾例病例出現於非洲裔移民中[44][45]。田鼠分枝桿菌也較為罕見,且幾乎僅出現於免疫不全人群,但其盛行率可能被嚴重低估[46]
其他致病分枝桿菌屬細菌包括痲瘋桿菌、鳥分枝桿菌及堪塞斯分枝桿菌。後兩者被歸為非結核性分枝桿菌(NTM)。非結核性分枝桿菌既不能引起結核病也不能引起痲瘋病,但其感染會導致相似於結核病的肺部疾病[47]。
有許多因子會讓人更容易罹患肺結核。目前全球最重要的一項危險因子是HIV病毒;在罹患肺結核的病人中,有13%是HIV病毒感染的患者[48]。該問題在漠南非洲尤其顯著,因為這個區域愛滋病罹患率相當高[49][50]。未感染HIV的肺結核患者中,有約5~10%日後發展為開放性肺結核;相比之下,同時感染HIV的肺結核患者日後有30%發展為開放性肺結核[20]。肺結核與擁擠環境、營養不良相關,這些特性使其成為貧窮病之一[16]。其他高風險因子則包含注射毒品、人口聚集場所居民及工作人員(如收容所及監獄)、醫療衛生較差區域、某些特定種族、與病患長期接觸的孩童,以及醫療照護人員等等[51]。慢性肺部疾病是另一種重要的危險因子。矽肺症提高了大約30倍的風險[50]。吸煙者相於沒有吸煙的族群,有大約兩倍罹患肺結核的風險[52]。另外還有一些疾病也會提高肺結核的風險,包含酗酒、糖尿病(提高約3倍的患病概率)[53]。某些藥物也逐漸成為重要的風險因子,尤其是在發達國家。例如皮質類固醇和英夫利西單抗(一種抗αTNF的單株抗體)。遺傳易感性也是危險因子之一,然而其重要性目前仍未確立[16][54]。

肺結核不會經由無生命的東西傳染,必須要直接或間接吸入飛沫才會得病[55]。當患有開放性肺結核的患者咳嗽、打噴嚏、說話、唱歌或吐痰,患者會釋放出具有傳染性、直徑0.5至5.0µm(微米)的懸浮粒子。每個噴嚏可釋放出高達40,000顆懸浮粒子[56]。由於肺結核的感染劑量非常低(吸入少於十個細菌即有可能造成感染),每一顆懸浮粒子都可能造成傳染[57]。
結核菌必須包在飛沫(aerosol droplet)中才能達到感染的效果,當一個傳染性肺結核病患在吐痰、咳嗽或打噴嚏時,含有結核菌的痰有機會變成細小的飛沫飄浮到空氣中,飛沫的中心是結核菌,周圍是痰,當痰逐漸蒸發,飛沫直徑小到 5μm 以下時便可能直接進入正常人的肺泡,躲過宿主原有的呼吸道纖毛防衛機制(mucociliary system),直接與肺泡巨噬細胞接觸。如吸入的結核菌數量不多、毒性不強;宿主巨噬細胞殺死結核菌能力相對足夠的狀況下,並不會導致感染。但如果一切狀況不利於宿主,結核菌就有可能開始增殖[58]。與肺結核患者長期、頻繁或親密接觸者皆有非常高的感染風險,感染率約為22%[59]。未經治療的開放性肺結核患者每年會傳染10至15人(或更多)[60]肺結核只由開放性患者傳染給其他人(也就是說所有「活動性」患者也具感染性),而潛伏結核感染患者與非開放性肺結核患者一般並不被認為具有感染性[15]。多個因素同時影響個體之間的傳染概率,其中包括病患噴出飛沫的懸浮粒子數量、通風情況、暴露於感染源的持續時間、結核分枝桿菌菌株的致病性,以及個體的免疫力等等[61]。人與人間的傳染可以藉由隔離具有傳染性肺結核的患者和給予抗結核的藥物治療來避免。大約在兩個星期有效的治療後,沒有抗生素抗藥性之患者一般不會傳染給其他者[59]。人被傳染後通常需要3至4周的時間,才會具有足夠傳染力去傳染別人[62]。

大約90%的結核桿菌感染者是無症狀 、潛伏的(也被稱為潛伏結核感染,LTBI)[63],結核病由結核感染期進展至臨床結核病期的時間差變異大,短則數週,長可達一生,受感染宿主終生危險期(lifetime risk)為10%。進展時間呈指數分佈,約70—80%的臨床結核病在感染後5年內發生。停留於結核感染期者,無臨床症狀也不具感染性,稱為潛伏性結核感染[64], 只有10%的感染者的一生中某個時段會發展成開放性結核病。而HIV感染者中有潛伏結核感染的發展為開放性結核病的概率可增加至每年10%[65]。若未經有效治療,開放性結核病的死亡率可達66%[60]。
肺結核感染始於結核桿菌感染肺泡,結核桿菌可侵入肺泡並在其巨噬細胞的核內體中複製[15][66]。巨噬細胞辨認結核桿菌為異己並嘗試以吞噬作用清除。在此過程中,結核桿菌被巨噬細胞包裹並暫時儲存於吞噬體中,即一種膜連型囊泡。之後吞噬體與溶酶體結合,形成吞噬溶酶體。在吞噬溶酶體中細胞嘗試使用活性氧類及酸來殺死細菌,但結核桿菌有一層蠟狀的厚層黴菌酸構成的囊狀結構,以此保護其自身免於毒性物質的侵害。因此結核桿菌可以在巨噬細胞里複製並最終殺死巨噬細胞。
臨床結核病(clinical tuberculosis)中,一般感染後5年內發病者,為原發性結核病(primary tuberculosis),超過5年者為次發性結核病(secondary tuberculosis)[64]。原發性肺結核在肺部好發的部位稱為「肺結核原發病灶(Ghon氏病灶)」,通常位於下葉的上半部或是上葉的下半部[15]。結核菌也可能透過血液循環而感染到肺部,通常會感染道肺部的頂部這被稱作「Simon氏病灶」[67]。80%以上的結核菌會感染肺部形成肺結核[64],血液循環也可能把感染帶到身體其他遠端部位,例如週邊淋巴結、腎臟、腦部和骨骼,造成肺外結核[15][68]。全身所有部位都有機會被結核菌感染,但是心臟、骨骼肌、胰臟以及甲狀腺較少受到侵犯,其機制至今未明[69]。肺外結核患者不一定會咳嗽,最明顯症狀則是感染處腫脹、疼痛[64]。

結核病被歸類為一種肉芽腫性炎症。巨噬細胞、T細胞、B細胞以及纖維母細胞 聚集為肉芽腫,且淋巴細胞會圍繞受感染的巨噬細胞。其他巨噬細胞會在肺泡囊融合為一個多核的細胞以攻擊受感染的巨噬細胞。肉芽腫的形成可以避免結核桿菌散播,也提供一個局部環境讓免疫系統的細胞之間交互作用[71]。然而,最近的證據顯示結核桿菌利用肉芽腫避免被宿主免疫系統破壞。巨噬細胞和樹狀細胞在肉芽腫中無法發揮對淋巴球呈現抗原 的功能,這即導致免疫反應被抑制[72]。肉芽腫中的細菌可能休眠,造成潛伏感染。肉芽腫的另一個特色是會造成結節中心的不正常的細胞壞死。在肉眼觀察下,這樣的病灶會呈現質地軟類似白色乳酪的壞死,稱為乾酪性壞死[71]。
當結核菌從受感染的組織進入血流,它們可以在身體散佈,並在組織中形成許多細小的白色節結[73]。這種嚴重的結核病稱做粟粒狀結核,最好發的族群是年幼孩童和人類免疫缺陷病毒患者[74]。罹患這種瀰漫型的結核病,即使經過治療也有很高的死亡率 (大約30%)[28][75]。
在大多數的患者中,感染病程起起伏伏。組織的破壞和壞死通常以癒合和纖維化作結。受侵犯的組織通常會被疤痕或填滿乾酪性壞死的空腔所取代。在開放性肺結核的時期,一些空腔與空氣行經的支氣管相連,內含的物質就會被咳出來,也包含了結核菌的活體,於是透過這種方式傳播。適當的抗生素治療可以殺死細菌,並讓癒合得以進行。當痊癒時,受感染的區域最終會被疤痕組織取代[71]。

診斷的方法可以依據臨床表現與X光,也可以參考結核菌素試驗、組織病理切片、耐酸性染色、結核菌培養、MTB PCR。
只依據臨床表現和症狀就要下活動性結核病的診斷並不容易[76],如同在免疫低下的個案診斷這類疾病。當肺部症狀或全身癥狀持續超過兩週時,結核病的診斷就應該被考慮。初步檢查典型包含了胸部X光、多套針對抗酸菌的痰液培養[77]。丙型干擾素檢驗與結核菌素皮膚測試在發展中國家有一點角色[78][79]。丙型干擾素檢驗有些侷限,如同它在人類免疫缺陷病毒的角色一般[79][80]。
要在檢體(痰、膿或活體組織切片)上確認到結核菌,才算是確定診斷患有結核病。但血液或痰液的細菌培養需二週到六週[81],因此常會在確定有結核病前就開始治療[82]。因細菌學檢查後,檢體內有結核菌,此時病人具傳染性,為結核病防治的對象(稱為傳染性結核病或開放性結核病)。痰細菌學檢查一般採用塗片抗酸菌染色及結核菌培養二種方式,痰塗片可偵測出痰中細菌量大的病人;至於痰中細菌量小的病患,即痰塗片陰性者,可藉由痰培養發現細菌。研究顯示,同樣是培養陽性的病患,塗片陽性者的傳染性是塗片陰性者二倍以上。[83]
核酸擴增試驗及腺苷脫氨酶檢測檢驗可以提供結核病快速診斷[76]。不過因為這些檢驗方式鮮少改變病人的治療計劃,所以不是例行性的建議檢驗項目[82]。檢驗血中的抗體因為靈敏度和特異度不出色,所以也不是建議的檢驗項目[84]。

痰液中找不到結核菌時,亦可由胸部X光檢查加上病人的臨床症狀,實驗室檢查之數據,作為肺結核的臨床診斷依據(稱非傳染性結核病或非開放性結核病)。[83]結核菌素試驗通常應用於篩檢結核病的高危險群[77]。先前接受過疫苗的人可能會有偽陽性的檢驗結果[85]。罹患結節病、霍奇金淋巴瘤或是營養不良的人,以及最需要注意的活動性結核病患者,可能會有偽陰性的檢驗結果[15]。抽血做丙型干擾素檢驗(IGRAs)建議應用於結核菌素試驗陽性的個案[82]。丙型干擾素檢驗不會因為先前接種過疫苗或是大部分非結核性分枝桿菌而產生偽陽性[86]。然而可能會受到M. szulgai、M. marinum 以及 M. kansasii干擾[87]。丙型干擾素檢驗合併皮膚測試可以提高敏感度,然而單獨使用丙型干擾素檢驗的敏感度確比皮膚試驗還要低[88]。
肺結核的預防與控制須從嬰兒時期的疫苗施打,以及對活動性結核病患者的檢測及適當治療着手。世界衛生組織已藉着改善治療方法達到些許成效,並使感染人數有小幅度的下降[16]。美國預防服務任務小組(USPSTF)建議對於可能罹患潛伏性結核病的高風險族群進行結核菌素試驗,或是全血丙型干擾素檢驗(interferon-gamma release assays)[89]。
1920-21年,法國疫苗學家阿爾伯特·卡爾梅特和卡米爾·介蘭研發出對抗結核病的卡介苗(BCG)[90]。截至2011年,對抗結核病的疫苗仍只有卡介苗一種[91]。已接種卡介苗的孩童可降低20%的感染風險,感染後發病的風險也可降低近60%[92]。
卡介苗是全世界被運用的最廣泛的疫苗,兒童接種率超過九成。卡介苗的免疫作用在大約10年後會逐漸下降[16]。結核病在加拿大、英國及美國不太普遍,因此卡介苗只會被使用在肺結核高風險的群眾上[93][94][95]。反對使用卡介苗的部分因素是因為它會造成結核菌素試驗產生偽陽性的結果,減少此試驗的使用[95]。目前有許多新的肺結核疫苗正在研發當中[16]。2018年,M72/AS01E的第二期試驗顯示可以顯著降低開放性結核發生的風險[96]。
世界衛生組織在1993年時宣佈肺結核疫情進入「全球緊急狀態」(global health emergency)[16],在2006年終止結核夥伴聯盟發起了全球結核病防治計劃,希望能在2006年到2015年之間救治1400萬條生命[97]。然而,隨着HIV關聯的結核病患者增加,以及多重抗藥性菌株的影響,使這個目標在2015年時並未達成[16]。美國胸腔協會制定的結核病分級標準已被廣泛運用在公共衛生計劃當中[98]。

結核病的治療通常使用抗生素,但由於結核分枝桿菌細胞壁成分和構造較為特殊,藥物較難進入病原體中,因此難以發揮藥效[99]。目前最常用的抗生素為異煙肼(Isoniazid)及利福平(Rifampin),且通常需服藥長達數月[61]。潛伏性結核病通常可給予單一抗生素治療,而活動性肺結核則最好同時合併使用多種抗生素治療,以減少結核菌產生抗藥性的風險。除活動性結核病患者外,潛伏性結核病患者也建議進行治療,以避免在未來惡化為活動性結核病[100]。結核病的治療需要長期不間斷的服藥,自行中斷服藥或忘記服藥容易導致治療失敗。因此世界衛生組織建議實施「都治計劃」(DOTs),即由醫療照護人員親自定期送藥,監督患者確實服藥[101]。中華民國衛生福利部的資料顯示,實施都治計劃能有效降低治療失落率,與對照組比較起來也能明顯提升治療成功率[102]。都治計劃的實施手段似乎對於治療成果有顯著影響[103]。然而在治癒率方面,計劃實施組與自主服藥組並沒有太大差異[104]。
截至2010年,肺結核首次發病的建議療法是六個月的抗生素綜合治療,首兩個月使用利福平、異煙肼(Isoniazid)、吡嗪酰胺(Pyrazinamide)及乙胺丁醇(Ethambutol);最後四個月只使用利福平和異煙肼。如果對異煙肼的抗藥性高,後四個月療程可用乙胺丁醇取代之[16]。
如果肺結核復發,在選擇治療方法前測試細菌對哪些抗生素有敏感性很重要。如果檢驗出細菌對多種藥物有抗藥性(MDR-TB),建議使用最少四種有效的抗生素進行18到24個月的療程[16]。
原發性抗藥性肺結核發生在受具抗藥性結核桿菌感染的人中。帶有易受觸動的結核分枝桿菌的人可能在治療過程中因治療不足、沒有正確按醫囑服藥或藥物品質低劣而得到多發性肺結核[105]。抗藥性肺結核在很多發展中國家是一個嚴重的公共衛生議題,因為這延長療程及需要較昂貴藥物。
多重抗藥性結核病(MDR-TB)的定義是結核菌同時對兩種最有效的第一線藥物利福平和異煙肼具抗藥性。廣泛耐藥結核則是指同時對三種以上或六類第二線藥物具抗藥性[106]。完全抗藥性結核病是指對所有用作治療的藥物具抗藥性[107]。此類結核病於2003年在意大利首次發現[108],在伊朗和印度也有案例[109][110],不過到2012年才有廣泛報告[107][111]。貝達喹啉(Bedaquiline)暫時受到認受作為治療多重抗藥性結核病的藥物[112]。高劑量莫西沙星配合其他抗結核病藥物也被證實可以縮短病程[113]。
在每十宗多重抗藥性結核病裏,就有一例是廣泛耐藥結核病。逾九成國家有廣泛耐藥結核病的病例[109]。
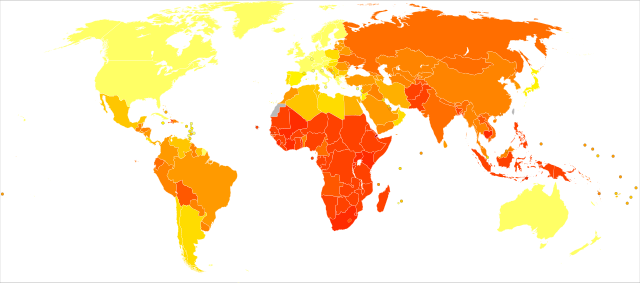
| no data ≤10 10–25 25–50 50–75 75–100 100–250 | 250–500 500–750 750–1000 1000–2000 2000–3000 ≥ 3000 |
當細菌突破免疫系統的防禦而開始增生時,疾病會由結核菌感染進展到症狀明顯的結核病。在原發型結核病 (佔 1-5% 的比例),這種現象會在感染剛開始的時候很快的發生。然而多數人感染模式為潛伏結核感染,通常沒有明顯症狀[15]。在5-10%潛伏結合感染的案例中,這些休眠的細菌經常會在感染後數年的時間製造出活動的結核[20]。
疾病再活化的概率會隨着免疫抑制增加,例如因為感染了人類免疫缺陷病毒。同時感染有結核菌和人類免疫缺陷病毒的患者,結核再活化得概率會上升到每年10%之多[15]。利用遺傳指紋分析鑑定結核菌的菌株的研究指出,「再度感染」在結核病復發的角色比先前的認知更重要[115],估計在結核病盛行區域佔了疾病再活化的個案中的50%[116]。結核病的致死率在2008年大約為4%,相較於1995年的8%已有下降[16]。
由於病人漏服治療藥物,或在治療周期完成前終止治療而產生的結核病耐藥變種對治療藥物有不同程度的抗藥性。對利福平(rifampicin)和異煙肼(isoniazid)等一線藥物具抗藥性的結核稱作「多藥抗藥性結核」(MDR-TB)。多藥抗藥性結核中,對全部喹諾酮類藥物以及至少對二線治療結核藥物中卡那黴素(kanamycin)、捲曲黴素(capreomycin)和阿米卡黴素之一具有抗藥性的結核病稱為廣泛耐藥結核(XDR-TB)。
耐藥結核具有死亡率高(MDR-TB死亡率與肺癌類似,XDR-TB更高出很多),傳染性低的特點,通常只由普通結核病人治療不當產生,只有在低免疫人群(如HIV普遍感染)中會出現人與人直接傳播。
結核病是古老的疾病,至少可溯至新石器時代,在世界各地的歷史上都不乏有死於肺結核的名人,比如中國近代著名作家魯迅、發明聽診器的法國醫師勒內·拉埃內克、演出電影《亂世佳人》的英國演員費雯麗、日本作家石川啄木及現代俳句之父「俳聖」正岡子規,幕末時期新撰組的天才劍士,三段突刺的最後傳人沖田總司,以及台灣早期小說家鍾理和,和發明數學公式,並對未來科學家研究黑洞有幫助的數學家斯里尼瓦瑟·拉馬努金等等。歷代名醫對結核病都有深刻的認識。明代的李梃《醫學入門》指出肺癆六大主症為:「潮、汗、咳嗽,或見血,或遺精」。清朝人李用粹《證治匯補》對結核病的描述:「癆瘵外候,睡中盜汗,午後發熱,煩躁咳嗽,倦怠無力,飲食少進,痰涎帶血,咯唾吐衄,肌肉消瘦」。
18世紀、19世紀,結核病在歐洲成為流行病,其爆發呈現出季節性規律[118][119]。工業革命期間,歐洲各國開始出現嚴重環境污染,工人生產、居住和公共衛生條件簡陋,與結核病的流行緊密相關[119][120]。18世紀,西歐結核病的死亡率高達900人/每十萬人口,北美地區也有相似死亡率[118][121][122] 。英國的流行性結核病在1750年左右達到高峰[119]。 19世紀,結核病大約殺死了四分之一的歐洲成年人口[123]。在歐洲大陸西部,流行性結核病大概在19世紀上半葉到達高峰[124]。 此外,1851年至1910年間,英格蘭和威爾斯約有400萬人死於結核病,超過1/3的15歲至34歲人口、一半的20歲至24歲人口死亡[125]。 到了19世紀末,歐洲和北美地區約70–90%的城市人口攜帶結核桿菌,而發病的人口中約80%死亡。但從同時間起,結核病在歐洲和美國的死亡率開始逐漸下降[126]。
在結核病流行期間,人們曾稱它為「年輕人的強盜(the robber of youth)」,因為青年人患病率和死亡率較高[122][125]。其它的名字包括「白瘟疫(the Great White Plague)」以及「白死病(the White Death)」,因為患病者往往因貧血而臉色蒼白[122][125][127]。此外,結核病也被許多人稱為「所有這些死人的隊長(Captain of All These Men of Death)」[122][125][127][128]。
1882年,德國醫師羅伯特·科赫(Robert Koch)首次發現結核桿菌,他也因結核病的研究獲得1905年諾貝爾生理學或醫學獎[129]。1921年,阿爾貝·卡爾梅特與卡米爾·介蘭發明了卡介苗(BCG),用來預防肺結核,該疫苗已成為世界上最廣泛接種的疫苗之一[90][130]。1944年鏈黴素(Streptomycin)發明[131],是為第一個有效的抗結核藥物。雖然新的抗結核藥物陸續被發展出來,然而結核病仍然是棘手的公共衛生問題。
消除結核第一期計劃從2016年至2035年發生率由每10萬人口46例降至10例。[132]結核病治療期程較長及藥物抗藥性等問題,直接觀察治療(Directly Observed Treatment Short-Course, DOTS;音譯為「都治」)是近年來世界衛生組織之策略。[58]DOTS計劃相當重要的目標是預防多重抗藥性細菌之產生,因此進一步針對多重抗藥性結核高盛行地區推出加強型都治計劃(DOTS-plus),以防止抗藥性結核問題繼續惡化[133]。
結核病的DOTS包括五大要項的配套策略:政府對結核防治之政治承諾、正確的個案診斷模式、標準化之治療處方、充足的藥物供應、標準化之登記與通報系統。[58]
中華民國衛生福利部為提升結核病照護成效下,進行的護理人員監督計劃,執行階段:[134][135]
執行方式:[58]
配套計劃:
為避免結核抗藥性繼續蔓延至無法控制,疾病管制局的都治計劃(如上述)以驗痰結果為主要指標。至於針對病患服藥的順從度不佳,健保局則推出「肺結核醫療給付改善試辦計劃」[133],鼓勵醫事機構提供結核病患整體性照護與個案管理的照護模式,為一套採取論質計酬的試辦計劃[136]。
世界衛生組織、比爾與美琳達·蓋茨基金會及美國政府在中低收入的國家進行一項計劃,用補貼的方式協助進行一項全新的速效診斷測試[137][138][139]。可以將成本由美金16.86元降至美金9.98元。此測試還可以確認結核病對利福平是否有抗藥性,若有,就有可能是多藥抗藥性結核,而且對於也有受愛滋病毒傳染的人也可以正確的檢測[137][140]。不過在2011年時,有許多研究資源不足的國家仍只能用顯微鏡檢測痰液的方式來檢測[141]。
在2010年時印度的結核病患者最多,原因可能包括私人及公立醫療院所中的疾病控管能力不足[142]。像修訂後的國家結核病控制計劃(RNTCP)等計劃,有助於減少病人在進入醫療院所後得到結核的程度及比例[143][144]。
由於監獄中惡劣而封閉的環境以及醫療衛生服務的缺乏,結核病在監獄中的發病率可達外界的100倍[145]。針對監獄中的結核病患者,紅十字國際委員會與世界衛生組織、當地政府以及醫療機構合作,通過提供資金和設備以及對監獄內外的醫務人員進行培訓,幫助被拘禁的患者獲得及時治療。在阿塞拜疆,紅十字國際委員會與當地政府合作的治療耐多藥結核的試點項目使200多名患者獲得治療。[146]而在吉爾吉斯斯坦兩個監獄的治療中,成功率已接近50%。[147]
聯合國、世界衛生組織(WHO)定於每年的3月24日為世界防治結核病日,以紀念1882年德國微生物學家羅伯特·科霍向一群德國柏林醫生發表他對結核病病原菌的發現。
Seamless Wikipedia browsing. On steroids.