From Wikipedia, the free encyclopedia
Moždani udar (moždana kap, cerebrovaskularni inzult, slog, moždani cep, CVI, apopleksija mozga) je rapidni gubitak moždane funkcije/funkcija zbog poremećaja dotoku krvi u mozak. Može nastati zbog ishemije (nedostatak protoka krvi) uzrokovane blokadom (tromboza, arterijska embolija) ili zbog krvarenja (istjecanja krvi) [1]. Kao rezultat zahvaćeno područje mozga ne može funkcionirati što može rezultirati u nemogućnosti osobe da pomakne jedan ili više udova na zahvaćenoj strani, nemogućnošću razumijevanja govora ili formuliranja riječi, nemogućnošću vida na jednoj strani vidnog polja [2].
| Moždani udar | |
|---|---|
| Sinonim | moždana kap, šlog, moždani cep |
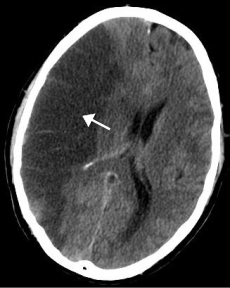 | |
| Snimak mozga računalnom tomografijom (CT) prikazuje ishemijski moždani udar (zatamnjena površina lijevo) | |
| Specijalnost | neurologija, neurohirurgija |
| Klasifikacija i eksterni resursi | |
| ICD-10 | I61-I64ner |
| ICD-9 | 434.91 |
| OMIM | 601367 |
| DiseasesDB | 2247 |
| MedlinePlus | 000726 |
| eMedicine | neuro/9 emerg/558 emerg/557 pmr/187 |
| MeSH | D020521 |
Moždani udar zahtijeva hitnu medicinsku pomoć i može uzrokovati trajna neurološka oštećenja, komplikacije i smrt. Ovo je vodeću uzrok onesposobljenosti u odrasloj dobi u SAD-u, treći je uzrok po smrtnosti u zemljama zapadne Europe, prvi uzrok smrtnosti u Hrvatskoj i prvi uzrok invalidnosti, a drugi vodeći uzrok smrti širom svijeta.[3] Čimbenici rizika za nastanak moždanog udara su starija životna dob, hipertenzija (visok krvni tlak), preboljeli moždani udar ili tranzitorna ishemijska ataka (TIA), dijabetes, visok kolesterol, pušenje i fibrilacija atrija. Visok krvni tlak je najvažniji promjenjivi čimbenik rizika za razvoj moždanog udara [2].
Ishemijski moždani udar se ponekad u bolnici liječi pomoću trombolize (poznata i kao „razbijanje ugruška“), dok hemoragijski moždani udar može imati koristi od postupaka neurokirurgije. Tretman za oporavak izgubljene funkcije je obavezna rehabilitacija, idealno u jedinicama za moždani udar i uključuje različite medicinske profesije kao što su terapija govora i jezika, fizikalna terapija i radna terapija. Prevencija ponovnog moždanog udara može uključivati propisivanje antitrombocitnih lijekova kao što su aspirin i dipiridamol, kontrolu i redukciju hipertenzije i uporabu statina. Određeni pacijenti mogu imati koristi od karotidne endarterektomije i uporabe antikoagulativnih lijekova [2].
Nakon moždanog udara (prestanka dotoka krvi u moždano tkivo) trećina se oboljelih oporavi do potpune samostalnosti s lakšim posljedicama, kod trećine je posljedica trajna invalidnost i ovisnost o drugima, a trećina bolesnika odmah umire. Svaki je moždani udar zaseban, ovisi o mnogo toga, počevši od toga koja je strana mozga pogođena, koliko su jaka oštećenja, ali i o općem stanju bolesnika.
Sveukupno stradaju tijelo, um i osjećaji, a u oporavku uz samog bolesnika izuzetnu ulogu imaju medicinski tim, obitelj i prijatelji.

Moždani udar se može klasificirati u dvije velike kategorije: ishemijski i hemoragijski[4]. Ishemijski moždani udar uzrokovan je prekidom u dotoku krvi, dok hemoragijski moždani udar ili moždano krvarenje nastaje zbog puknuća krvne žile ili zbog abnormalne strukture žila. Otprilike 87% moždanih udara uzrokovano je ishemijom, dok ostatak nastaje zbog krvarenja. Neka krvarenja se razviju u području ishemije („hemoragijska transformacija“). Nepoznato je koliko krvarenja počinje kao ishemijski moždani udar[2].
U ishemijskom moždanom udaru, dotok krvi u odrađeni dio mozga je umanjen ili prekinut, što dovodi do disfunkcije moždanog tkiva u zahvaćenom području. Postoje četiri razloga zbog kojih se ovo može dogoditi:
Moždani udar bez očitog uzroka naziva se „kriptogenim“ (nepoznatog podrijetla), on čini 30-40% svih ishemijskih udara.[2][7]
Postoje različiti klasifikacijski sistemi za akutni ishemijski moždani udar. Oxford Community Stroke Project kasifikacija (OCSP klasifikacija, također poznata kao Bamford ili Oxford klasifikacija) primarno se temelji na inicijalnim simptomima; na osnovi proširenih simptoma, epizoda moždanog udara se klasificira kao totalni anteriorni cirkulacijski infarkt (TACI), parcijalni anteriorni cirkulacijski infarkt (PACI), lakunarni infarkt (LACI) ili posteriorni cirkulacijski infarkt (POCI). Ova četiri entiteta predviđaju proširenost moždanog udara, regiju zahvaćenosti, podležeći uzrok i prognozu[8][9]. TOAST (Trial of Org 10172 u tretmanu akutnog moždanog udara) klasifikacija utemeljena je na kliničkim simptomima i rezultatima dosadašnjih istraživanja; na toj bazi moždani udar se klasificira se kao uzrokovan (1) trombozom ili embolijom zbog ateroskleroze velike arterije, (2) embolija srčanog podrijetla, (3) začepljenje male krvne žile, (4) ostali determinirani uzroci, (5) neterminirani uzroci (dva moguća uzroka, neidentificirani uzrok ili nedovoljna istraga)[2][10].

Intrakranijska hemoragija (krvarenje) je nakupljanje krvi bilo gdje unutar lubanjskog svoda. Postoji razlika između intra-aksijalnog krvarenja (krv unutar mozga) i eksta-aksijalnog krvarenja (krv unutar lubanje, ali izvan mozga). Intraaksijalno krvarenje unastaje zbog intraparenhimalnog krvarenja (krv u moždanom tkivu) ili intraventrikularnog krvarenja (krv u ventrikularnom sustavu). Glavne vrste ekstraaksijalnog krvarenja su epiduralni hematom (krv između dure mater i lubanje), subduralni hematom (u subduralnom prostoru) i subarahnoidalno krvarenje (između arahnoideja i pije mater). Većina sindroma hemoragijskih moždanih udara ima specifične simptome (npr. glavobolja, prethodna ozljeda glave).
Znakovi moždanog udara tipično počinju iznenda, kroz sekunde i minute, i u većini slučajeva ne progrediraju. Simptomi ovise o zahvaćenom području mozga. Što je veće zahvaćeno područje postoji veća vjerojatnost da će više funkcija biti zahvaćeno. Neki oblici moždanog udara mogu izazvati dodatne simptome. Tako npr., kod intrakranijalnog krvarenja, zahvaćeno područje može vršiti kompresiju na ostale strukture. Većina oblika moždanog udara nije povezana s glavoboljom, osim subarahnoidalnog krvarenja i cerebralne venske tromboze i ponekad intracerebralno krvarenje.
Predloženi si različiti načini kako bi se povećala stopa prepoznavanja moždanog udara od strane pacijenata, rodbine i timova prve pomoći. Sistemni pregled, ažurirajući prethodni sistemni pregled iz 1994., pregledao je brojne studije kako bi utvrdio koliko dobro nalaz fizikalnog pregleda može predvidjeti prisutnost ili odsutnost moždanog udara. Utvrđeno je da iznenadna pojava slabosti lica, pad ruke (npr. ako kod osobe nakon što je zatraženo da podigne obje ruke, nehotice jedna ruke tone prema dolje ) i nenormalan govor najčešći su nalazi koji najvjerojatnije dovode do ispravne identifikacije moždanog udara (pozitivan omjer vjerojatnosti iznosi 5.5 kada je barem jedno od navedenog prisutno). Slično tome, kada je sve troje odsutno, vjerojatnost moždanog udara je značajno smanjena (negativni omjer vjerojatnosti je 0.39)[11]. Iako ovi nalazi nisu savršeni za dijagnosticiranje moždanog udara, činjenica da se mogu ocijeniti relativno brzo i efikasno čini ih veoma vrijednim u akutnoj situaciji.
Predloženi sustavi uključuju FAST protokol (Face – lice, Arm – ruke, Speech – govor, Time - vrijeme)[12] koji zagovaraju Odjel za zdravstvo (Ujedinjeno Kraljevstvo), Udruga za moždani udar (The Stroke Association), Američka udruga za moždani udar (American Stroke Association, www.strokeassociation.org), Nacionalna udruga za moždani udar (National stroke Association, US www.stroke.org), Los Angeles Prehospital Stroke Screen (LAPSS)[13] i Cincinnati Prehospital Stroke Scale (CPSS)[14]. Korištenje ovih skala preporučeno je kroz profesionalne smjernice[15]. Za osobe koje rade na hitnoj pomoći, rano prepoznavanje moždanog udara je vrlo važno jer može ubrzati dijagnostičke testove i pretrage.
Sustav bodovanja nazvan ROISER (Recognition of Stroke in the Emergency Room – prepoznavanje moždanog udara u hitnom traktu) preporuča se u tu svrhu; temelji se na obilježjima u povijesti bolesti i fizikalnom pregledu[16][17].
Ako zahvaćeno područje mozga sadržava jedan od tri važna živčana puta u središnjem živčanom sustavu – spinotalamički put, kortikotalamički put i dorzalnu kolumnu (medijalni lemnisk) simptomi mogu biti:
U većini slučajeva simptomi zahvaćaju samo jednu stranu tijela (unilateralno). Ovisno o zahvaćenom području defekt u mozgu obično se nalazi na suprotnoj strani od zahvaćene strane tijela. Međutim budući da moždani putevi putuju kralježničnom moždinom, bilo koje oštećenje kralježnične moždine može stvarati iste simptome, te prisutnost bilo kojeg od navedenih simptoma ne ukazuje nužno na moždani udar.
U dodatku na navedene puteve središnjeg živčanog sustava, iz moždanog debla izlazi većina od 12 moždanih živaca. Udar koji zahvaća moždano deblo i mozak može stvarati simptome povezane s deficitom moždanih živaca:
Ako je zahvaćena moždana kora, putevi središnjeg živčanog sustava mogu biti zahvaćeni i mogu stvarati sljedeće simptome:
Ako je zahvaćen mali mozak, pacijent može imati:
Gubitak svijesti, glabovlja i povraćanje češće se događa kod hemoragijskih moždanih udara nego kod tromboza zbog povišenog intrakranijalnog tlaka zbog istjecanja krvi i kompresije na mozak.
Ako su simptomi maksimalni na početku, najvjerojatniji uzrok je subarahnoidalno krvarenje ili embolija.
U moždanom udaru uzrokovanim trombozom tromb[19] (krvni ugrušak) se obično stvara oko aterosklerotskog plaka. Pošto je blokada arterije postupna, početak simptoma je sporiji. Tromb kao takav (čak i ako je ne-okludirajući) može dovesti do embolijskog moždanog udara (vidi kasnije) ako se tromb otkine, te se tada naziva embolusom. Dvije vrste tromboze može uzrokovati moždani udar:
Anemija srpastih stanica može uzrokovati grupiranje krvnih stanica i blokirati krvne žile te tako dovesti do moždanog udara. Moždani udar je drugi vodeći uzrok smrti u ljudi mlađih od 20 godina oboljelih od anemije srpastih stanica[15].
Naziv embolijski moždani udar odnosi se na blokadu arterije uzrokovanu arterijskim embolusom, putujućom česticom ili debrisom, u arterijskoj krvnoj struji, koja potječe s drugog mjesta. Embolus je najčešće tromb, ali može biti i veliki broj drugih čestica uključujući mast (npr. iz koštane srži kod prijeloma kosti), zrak, stanice raka ili nakupina bakterija (obično kod infektivog endokarditisa).
Zbog toga što embolus potječe s nekog drugog mjesta, lokalna terapija rješava problem samo nakratko. zato je važno identificirati izvor embolusa. Embolijska blokada ima iznenadan početak, stoga su simptomi obično najizraženiji već na početku. Također, simptomi mogu biti prolazni ako se embolus djelomično razgradi, pomakne na druge lokacije ili se posve rasprši.
Embolusi najčešće potječu iz srca (pogotovo kod atrijske fibrilacije) ali može nastati bilo gdje u arterijskom deblu. Kod paradoksalne embolije, embolusi koji nastaju zbog tromboze dubokih vena nogu dolaze do mozga zbog atrijskih ili ventrikularnih srčanih defekata.
Srčani uzroci se mogu podijeliti u one visokog i one niskog rizika/potencijala[23]:
Sistemna hipoperfuzija je smanjenje krvnog protoka u svim dijelovima tijela. Najčešće je uzrokovana zbog otkazivanja srčane pumpe uslijed srčanog aresta ili aritmija, ili zbog smanjenja srčanog izbačaja nastalog kao rezultat infarkta miokarda, plućne embolije, perikardijalnog izljeva ili krvarenja. Hipoksemija (niska razina kisika u krvi) može pridonjeti hipoperfuziji. Pošto je smanjenje krvnog protoka globalno, sva područja mozga mogu biti zahvaćena, posebice područja „prekretnice“ – granična područja regija mozga koje krv dobivaju iz glavnih moždanih arterija. Moždani udar „prekretnica“ odnosi se na stanje kada je protok krvi u tim područjima kompromitiran. Krvni protok u tim područjima nužno ne prestaje, ali umjesto toga može se smanjiti do točke gdje može nastati oštećenje mozga. Ovaj fenomen se naziva „posljednja livada“ što upućuje na činjenicu da u navodnjavanju posljednja livada prima najmanju količinu vode.
Tromboza venskih sinusa mozga dovodi do moždanog udara zbog lokanog povećanja venskog tlaka, koji nadilazi pristisak u arterijama. Infarkti imaju veću vjerojatnog hemoragijske transformacije (curenje krvi u oštećeno područje) nego ostali oblici ishemijskih moždanih udara[6].
Obično se javlja u malim arterijama ili arteriolama i najčešće nastaje zbog povišenog krvnog tlaka[24], vaskularnih malformacija središnjeg živčanog sustava (uključujući kavernozne angiome ili arterijskovenske malformacije), cerebralne amiloidne angiopatije ili infarkta u kojima se sekundarno razvilo krvarenje[2]. Drugi potencijalni uzroci su trauma, poremećaji koagulacije, amiloidne angiopatije, komzumiranje droge (npr. amfetamini ili kokain). Hematom se povećava sve dok pritisak okolnog tkiva ne ograniči njegov rast ili ne dođe do dekompresije pražnjenjem u cerebralni ventrikularni sustav, cerebrospinalnu tekućinu ili pialnu površinu. Trećina intrecerebralnog krvarenja je krvarenje u moždane komore. Intracerebralno krvarenje ima smrtnost od 44% nakon 30 dana, višu od ishemijskog moždang udara ili subarahnoidalnog krvarenja (koji e tehnički mogu klasificirati kao vrsta moždanog udara)[2].
Tihi moždani udar je moždani udar koji nema nikakve vanjske simptome, a pacijenti obično nisu svjesni da su pretrpjeli moždani udar. Usprkos tome to ne uzrokuje prepoznatljive simptome, tihi moždani udar i dalje uzrokuje oštećenja na mozgu, i stavlja bolesnike u skupinu povećanog rizika za razvoj tranzitorne iskemijske atake ili velikog moždanog udara u budućnosti. Isto tako, kod osoba koje su pretrpjele veliki moždani udar postoji rizik razvoja tihih moždanih udara[25]. U opsežnoj studiji provedenoj 1998. procijenjeno je da je više od 11 milijuna ljudi u SAD-u doživjelo moždani udar. Oko 770.000 moždanih udara bilo je simptomatsko, dok se kod 11 milijuna tihih moždanih udara ili krvarenja zapaženih na MRI-u. Tihi moždani udar izaziva karakteristična oštećenja koje se mogu detektirati pomoću slikovnih pretraga kao što je MRI. Procijenjeno je da se tihi moždani udar javlja 5 puta češće nego simptomatski moždani udar[26][27]. Rizik razvoja povećava se s dobi, ali može zahvatiti i mlađe odrasle i djecu, pogotovo one s akutnom anemijom[26][28].


Ishemijski moždani udar nastaje zbog gubitka opskrbe krvlju dijela mozga što pokreće ishemijsku kaskadu[29]. Moždano tkivo prestaje funkcionirati ako je uskraćen dotok kisika dulje od 60 do 90 sekundi, a nakon otprilike tri sata dolazi do nepovratnih ozljeda koje dovode do smrti tkiva, tj. do moždanog udara. (To je razlog zašto se fibrinolitici, kao što je alteplaza, daju samo unutar tri sata od nastanka moždanog udara.) Ateroskleroza može poremetiti dotok krvi suženjem lumena krvne žile što dovodi do smanjenja protoka krvi i posljedično do stvaranja krvnih ugrušaka u krvnoj žili ili otpuštanjem mnoštva komadića malih embolusa raspadom ateroskelortskih plakova[30]. Embolijski infarkti nastaju kada se embolusi formirani negdje drugdje u tijelu, obično u srcu kao posljedica atrijske fibrilacije ili u karotidnim arterijama, otkinu, uđu u moždanu cirkulaciju, te se smjeste i začepe krvnu žilu. Budući da su sad krvne žile u mozgu začepljene, u mozgu pada razina energije, što rezultira prijelazom na anaerobni metabolizam u području moždanog tkiva zahvaćenog ishemijom. Nažalost, ova vrsta metabolizma proizvodi manje adenozin trifosfata (ATP), ali ispušta i nusproizvod pod nazivnom mliječna kiselina. Mliječna kiselina je iritans koji mi mogao uništiti stanice, budući da je kiselina i ometa normalnu acido-baznu ravnotežu u mozgu. Područje ishemije se naziva „ishemijska penumbra“[31].
Zatim, dolazi do smanjenja koncentracije kisika i glukoze u području ishemije, proizvodnja viskoenergetskih fosfatnih spojeva kao što je adenozin trifosfat (ATP) ne uspijeva, što dovodi do propadanja energetski ovisnih procesa (kao što je rad ionskih pumpi) potrebnih za preživljavanje stanice. To dovodi do pokretanja cijelog niza povezanih događaja što kao posljedicu ima oštećenje stanice i njezinu smrt. Glavni uzrok ozljede neurona je oslobađanje stimulacijskog neurotransmitera glutamata. Koncentracija glutamata izvan stanica živčanog sustava obično se održava niskom uz pomoć tzv. apsorpcije nosača, koji se napaja iz koncentracijskog gradijenta iona (uglavnom Na+) preko stanične membrane. Međutim, moždani udar prekida dotok kisika i glukoze koji pokreću te ionske pumpe potrebne za održavanje tih gradijenata. Kako rezultat nastaje pad ionskog gradijenta i glutamatni tranporteri preokreću svoj smjer, otpuštajući glutamat u izvanstanični prostor. Glutamat djeluje na receptore na živčanim stanicama (posebice NMDA receptore), dovodeći do priljeva kalcija koji aktivira enzime koji razgrađuju stanične bjelančevine, lipide i sadržaj jezgre. Priljev kalcija također može dovesti do propasti mitohondrija, što može dalje dovesti do gubitka energije i može potaknuti staničnu smrt putem apoptoze.
Ishemija također potiče nastanak slobodnih radikala kisika i drugih reaktivnih kisikovih spojeva. Oni reagiraju s brojnim staničnim i izvanstaničnim strukturama i oštećuju ih. Posebno je važno oštećenje sluznice ili endotela krvnih žila. U stvari, mnogi neuroprotektivni antioksidansi poput mokraćne kiseline i NXY-059 djeluju na nivou endotela, a ne na moždanom tkivu. Slobodni radikali također mogu izravno pokrenuti elemente kaskade apoptoze pomoću redoks signalizacije.
Ti procesi su isti za bilo koju vrstu ishemijskog tkiva i nazivaju se zajedničkim imenom ishemijskom kaskadom. Međutim, moždano tkivo je posebno ranjivo na ishemiju jer ima malu respiratornu rezervu i potpuno je ovisno o aerobnom metabolizmu, za razliku od većine drugih organa.
Moždano tkivo može poboljšati svoje preživljavanje u određenoj mjeri, ako se jedan ili više ovih procesa inhibira. Lijekovi koji pročišćuju neke vrste reaktivnih kisikovih radikala, inhibiraju apoptozu ili inhibiraju stimulirajuće neutotransmitere, eksperimentalno pokazuju smanjenje ozljede tkiva uzrokovano ishemijom. Tvari koje rade na taj način nazivaju se neuroprotektivnim. Donedavno, klinička ispitivanja na ljudima s neuroprotektivnim tvarima nisu uspjela, s vjerojatnom iznimkom duboke barbituratne kome. Međutim, u novije vrijeme NXY – 059, disulfonilski derivat radikalno čiščećeg spintrap fenilbutilnitrona, pokazao se učinkovitim u zaštiti tkiva kod moždanog udara. Ovo sredstvo djeluje na razini endotela ili na razini sluznice krvne žile. Nažalost, nakon povoljnih rezultata u jednoj velikoj kliničkoj studiji, druga studija nije uspjela pokazati dobre rezultate.
Osim štetnih utjecaja na moždane stanice, ishemija i infarkt mogu rezultirati gubitkom i strukturalnog integriteta moždanog tkiva i krvnih žila, dijelom kroz oslobađanje metaloproteinaza, koje su cink i kalcij ovisni enzimi koji razgrađuju kolagen, hijaluronsku kiselinu i druge elemente vezivnog tkiva. Ostale proteaze također pridonose ovom procesu. Gubitak integriteta vaskularnih struktura rezultira slomom zaštitne krvno-moždane barijere i doprinosi moždanom edemu, koji može uzrokovati sekundarnu progresiju moždane ozljede.
Kako što je slučaj s bilo kojom vrstom ozljede mozga, imunološki sustav se aktivira pri moždanom infarktu i može pod nekim okolnostima pogoršati ozljedu uzrokovanu infarktom. Inhibicija upalnog odgovora eksperimentalno je pokazala smanjenje ozljede tkiva uslijed moždanog infarkta, ali to nije dokazano u kliničkim studijama.
Hemoragijski moždani udar rezultira ozljedom tkiva uslijed kompresije tkiva prilikom širenja jednog ili više hematoma. To može narušiti i ozlijediti tkivo. Osim toga, tlak može dovesti do gubitka krvne opskrbe u zahvaćenom području što rezultira infarktom, a krvi otpuštena prilikom moždanog krvarenja čini se da ima izravno toksično djelovanje na moždano tkivo i krvne žile. Upala doprinosi sekundarnom oštećenju nakon krvarenja[15][32] Inflammation contributes to the secondary brain injury after hemorrhage.[32].
Moždani udar se dijagnosticira putem nekoliko tehnika: neurološki pregled (za procjenu težine koristi se NIHSS skala), CT (najčešće bez kontrastnog pojačanja) ili MR, Doppler ultrazvuk i arteriografija. Sama dijagnoza moždanog udara je klinička, uz pomoć slikovnih tehnika. Slikovne tehnike također pomažu u određivanju podtipova i uzroka moždanog udara. Ne postoji još ubojičajeni krvni test za dijagnozu moždanog udara kkao takvog, iako krvne pretrage mogu pmoći u pronalaženju uzroka moždanog udara.
Tradicionalna definicija moždanog udara, donešena od strane Svjetske zdravstvene organizacije 1970. je „neurološki defekt cerebrovaskularnog uzroka koji traje dulje od 24 sata ili je prekinut smrću unutar 24 sata“. Ova definicija trebala je odražavati reverzibilnost oštećenja tkiva unutar 24 sata te je osmišljena sa svrhom, a vremenski rok od 24 sata izabran je proizvoljno. Rok od 24 sata dijeli moždani udar od tranzitorne ishemijske atake, moždanim udarom povezanim sindromom čiji simptomi u potpunosti nestaju unutar 24 sata. Uz dostupnost tretmana koji, ako se poduzmu rano, mogu smanjiti težinu moždanog udara mnogi sada preferiraju alternativne pojmove, kao što su moždani udar i akutni ishemijski cerebrovasklularni sindrom (respektivno, po uzoru na srčani udar i akutni koronarni sindrom), koji odražavaju hitnoću moždanih simptoma i porebu da se brzo djeluje.
Fiziklani pregled, uključujući uzimanje anamneze simptoma i neurološki status, pomaže dajući ocjenu lokalizacije i težine moždanog udara. To može dati standardna skala, npr. NIH skala moždanog udara.
Za dijagnosticiranje ishemijskog moždanog udara u hitnoći:
Za dijagnosticiranje hemoragijskog moždanog udara u hitnoći:
Za otkrivanje kroničnih krvarenja, MRI je mnogo osjetljiviji. Za procjenu stablinosti moždanog udara, pretrege nuklearne medicine SPECT i PET/CT mogu pomoći. SPECT dokumetira moždani protok a PET s FDG izotopom metaboličku aktinost neurona.
Kada se dijagnosticira moždani udar, mogu se provesti različite studije kko bi se utvrdio temelji uzrok moždanog udara. Uz trenutno liječenje i dostupne dijagnostičke opcije, od izuzetne je važnosti utvrditi postoji li periferni izvor embolusa. Testovi izbora mogu se razlikovati, jer uzrok moždanog udara varira s dobi, komorbiditetom i kliničkom prezentacijom. Obično se koriste tehnike koje uključuju:
S obzirnom na teret moždanog udara, prevencija je važan javnozdravstveni problem. Primarna prevencija je manje djelotvorna od sekundarne (sudeći prema broju osoba kod kojih je potrebno liječenje kao bi se spriječio nastanak jednog moždanog udara godišnje). Najnovije smjernice prikazuju detalje primarne prevencije moždanog udara. Budući da moždani udar može ukazivati na podliježeću aterosklerozu, važno je odrediti pacijentov rizik za ostale kardiovaskularne bolesti kao što je koronarna bolest srca. Isto tako, aspirin daje određenu zaštitu protiv prvog moždanog udara kod pacijenata koji su pretrpjeli infarkt miokarda ili pacijenata s visokim kardiovaskularnim rizikom.
Najvažniji promjenjivi čimbenici rizika za moždani udar su visoki krvni tlak i fibrilacija atrija (iako je značaj ovog učinka malen: Vijeće za medicinska istraživanja je dokazalo da je potrebno lječiti 883 pacijenta tijekom jedne godine kako bi se sprijačio 1 moždani udar). Ostali promjenjivi čimbenici uključuju visoku razinu kolesterola u krvi, dijabetes, pušenje cigareta (aktivno i pasivno), teška konzumacija alkohola i droga, nedostatk fizičke aktivnosti, pretilost, konzumacija prerađenog crvenog mesa i nezdrava dijeta. Konzumacija alkohola može biti preduvijet za razvoj ishemijskog moždanog udara, intracerebralnog i subarahnoidalnog krvarenja putem nekoliko mehanizama (npr. putem hipertenzije, atrijske fibrilacije, povratne trombocitoze i agregacije krvnih pločica i poremećajima zgrušavanja krvi) droge koje se najčešće povezuju s moždanim udarom su kokain, amfetamini uzrokuju hemoragijski moždani udar, ali i prekomjerno uzimanje lijekova protiv kašljai prehlade koji sadrže simpatomimetike. Niti jedne visoko kvalitetne studije nisu pokazale učinkovitot mjera usmjerenih na smanjenje težine, promicanje redovitog vježbanja, smanjenje konzumacije alkohola i prestanak pušenja. Ipak, s obzirom na veliki broj posrednih dokaza, najbolji mrdicinski postupci za moždani udar uključuju savjetovanje o dijetama, vježbanju, pišenju i konzumaciji alkohola. Lijekovi su najčešći način prevencije moždanog udara; karaotidna endarterektomija može biti korisna kirurška metoda prevencije moždanog udara.
Hipertenzija čini 30-50% rizika za moždani udar. Epidemiološke studije pokazuju da čak i malo smanjenje krvnog tlaka (5-6 mmHg sistolički, 2-3 mmHg dijastolički) će dovesti po 40% manje moždanih udara. Dokazano je da snižavanje krvnog tlaka nedvojbeno prevenira nastanak ishemijskog i hemoragijskog moždanog udara. Jedanko je važna i njegova uloga u sekundarnoj prevenciji. Čak i bolesnici stariji od 80 dodina i oni s izoliranom sistoličkom hipertenzijom imaju korist od antihipertentivne terapije. Studije pokazuju da intenzivna hipertentizna terapija rezultira većim smanjenjem rizika. Dostupni dokazi ne pokazuju značajne razlike između antihipertenzivnih lijekova – stoga, treba uzeti u obzir i druge čimbenike kao što su zaštita od drugih oblika kardiovaskularnih bolesti i troškovi.
Pacijenti s fibrilacijom atrija imaju rizik od 5% svake godine za razvoj moždanog udara, a tizik je još i veći u onih s valvularnom fibrilacijom atrija. Ovisno o riziku od moždanog udara, antikoagulacijski lijekovi kao što su kumarini ili aspirin su jamstvo prevencije moždanog udara.
Visoka razina kolesterola obrnutoj je korelaciji s (ishemijskim) moždanim udarom. Statini dokazano smanjuju rizik od moždanog udara za oko 15%. Budući da ranije meta – analize drugih lijekova koje snižavaju masnoće nisu pokazale smanjenje rizika, statini možda vrše svoj utjecaj preko mehanizama drugačijim od smanjivanja razine masnoća.
Bolesnici sa šećernom bolešću imaju 2 - 3 puta veću vjerojatnost razvoja moždanog udara, a oni obično imaju i hipertenziju i hiperlipidemiju. Intenzivna kontrola bolesti pokazano smanjuje mikrovaskularne komplikacije kao što su nefropatija i retinopatija, ali ne i makrovaskularne komplikacije kao što je moždani udar.
Oralni antikoagulansi, kao što je varfarin, čine okosnicu prevencije moždanog udara već 50 godina. Međutim, neke studije su pokazale da aspirin i antitrombocitni lijekovi su vrlo učinkoviti u sekundarnoj prevenciji nakon moždanog udara ili nakon tranzitorne ishemijske atake. Niske doze aspirina/acetilsalicilne kiseline (npr. 75 – 150 mg) jednako su učinkovite kao i visoke doze, a imaju i manje nuspojava; najniža učinkovita doza i dalje je nepoznata. Tienopiridini (klopidogrel, tikolopidin) „mogu biti nešto učinkovitiji“ od aspirina i imaju manji rizik od gastrointestinalnog krvarenja, ali su skuplji. Njihova točna uloga ostaje kontravezna. Tiklopidin ima više kožnih osipa, proljeva, neutropenije i trombotičke trombocitopenične purpure. Dipiridamol se može dodati terapiji aspirinom kako bi se osigurala mala dodatna korist, iako je glavobolja česta nuspojava. Niska doza aspirina je također učinkovita u prevenciji moždanog udara nakon pretrpjelog moždanog udara. Osim kod atrijske fibrilacije oralni antikoagulansi se ne preporučaju za prevenciju moždanog udara, sva njohova korist umanjena je zbog rizika od krvarenja. U primarnoj prevenciji međutim, antitrombocitni lijekovi se smanjuju rizik od ishemijskog moždanog udara, dok se povećava rizik os velikih krvarenja. Potrebne su daljnje studije kako bi se istražio potencijalni zaštitni učinak aspirina u žena u svrhu prevencije ishemijskog moždanog udara.
Kirurški zahvati poput karotidne endarterektomije ili karotidne angioplastike mogu se koristiti za uklanjanje značajnih aterosklerotskih suženje (stenoza) karotidnih arterija, koje mozak opskrbljuju krvlju. Postoji veliki broj dokaza koji podržavaju ove zahvate u odabranim slučajevima. Endarterektomija značajnih stenoza pokazala se korisnom u sekundarnoj prevenciji nakon predhodnog simptomatskog moždanog udara. Stentiranje karotidne arterije se nije pokazalo jednako učinkovitim. Pacijenti za operaciju se odabiru na temelju dobi, spola, stupnja stenoze, vremenu početka simptoma i pacijentovim željama. Kirurški zahvati su najučinkovitiji ako se ne odgađaju predugo – rizik ponavljanja moždanog udarau pacijenta sa senozom od 50% ili više iznosi i do 20% nakon 5 godina, ali endarterektomija smanjuje rizik za oko 5%. Broj postupaka za liječenje jednog pacijenta je 5 ako govorimo o ranoj operaciji (unutar 2 tjedana nakon prvog moždanog udara), a 125 ako se operacija odgodi na duže od 12 tjedana.
Skrinig na suženje karotidnih arterija nije se pokazalo korisnim probirom u općoj populaciji. Studije provedene za kirurške zahvate na asimptomatskih karotidnim stenozama pokazale su samo mali pad rizika od moždanog udara. Da bi kirurški zahvati bili korisni stopa komplikacija operacija morala bi biti niža od 4%. Čak i tada, na 100 operacija, petero bolesnika bi izbjeglo moždani udar, troje bolesnika bi razvili moždani udar usprkos operaciji, troje bi razvilo moždani udar ili umrlo zbog same operacije, a 89 ne bi razvili moždani udar, ali ne bi ga niti razvili bez kirurške intervencije.
Prehrana, posebice dijete u mediteranskom stilu, ima potencijal za smanjivanjem rizika od moždanog udara za više od polovice.
O obzirom na snižavanje homocisteina, meta – analiza dosadašnjih studija zaključila je da snižavanje homocisteina zajedno s folnom kiselinom i drugim dodatcima može smanjiti rizik moždanog udara. Međutim, dvije njaveće randomizirane kontrolirane studije uključene u meta - analize daju proturječne rezultate. Jedni su izvjestili pozitivne dok drugi negativne rezultate.
Europsko društvo za kardiologiju i Europska udruga za prevenciju kardiovaskularnih bolesti i rehabilitaciju razvili su interaktivno sredstvo za predviđanje i upravljanje rizikom od srčanog i moždanog udara u Europi. HeartScore je usmjeren na podršku kliničarima u optimalizaciji individualnog smanjenje kaediovaskularnog rizika. Heartscore program dostupan je u 12 jezika i nudi verziju temeljenju na internetu ili na računalu.
U idealnom slučaju, osobe koje su dobile moždani udar smještaju se u „jedinice za moždani udar“, odjel ili namjenski prostor u bolnici gdje rade medicinske sestre i terapeuti s iskustvom liječenja moždanog udara. dokazano je da ljudi primljeni u jedinice za moždani udar imaju veće šanse za preživljavanjem od onih primljenih nedgje drugdje u bolnici, čak i ako se za njih brinu doktori bez iskustva liječenja moždanog udara. Kada se postavi sumnja na moždani udar temeljem povijesti bolesti i fizikalnog pregleda, cilj rane procjene je utvrditi uzrok. Liječenje se razlikuje ovisno o temeljnom uzroku moždanog udara, tromboemboliji (ishemijskom) ili hemoragiji (krvarenju). CT glave bez kontrasta može brzo identificirati hemoragijski moždani udar prikazivanjem krvarenja u ili oko mozga. Ako se ne vidi krvarenje, vjerojatna je dijagnoza ishemijskog moždanog udara.
Ishemijski moždani udar uzrokovan je trombom (krvnim ugruškom) koji prekine dotok krvi kroz arteriju koja opskrbljuje mozak. Definitivna terapija usmjerena je na uklanjanje zapreke razbijanjem ugruška (trobmoliza) ili njegovim mehaničkim uklanjanjem (trombektomija). Što se brže protok krvi vrati u mozak manje će moždanih stanica umrjeti.
Ostale medicinske terapije usmejrene su na smanjivanje povećanja ugruška ili sprječavanje formiranja novih ugrušaka. U tu svrhu, mogu se dati lijekovi kao što su aspirin, klopidogrel i dipiridamol kako bi se spriječila agregacija trombocita. Stroga kontrola šećera u krvi u prvih nekoliko sati ne poboljšava ishod i može uzrokovati štetu. Krvni tlak se obično ne snižava jer se pokazalo da to nije korisno.
Tromboliza pomoću rekombinantnog aktivatora tkivnog plazminogena (rtPA) u akutnom ishemijskom moždanom udaru, ako je dana tri do šest sati on nastupa simptoma, pvećava rizik od smrti kratkoročno, ali dugoročno poboljšava stopu neovisnosti i kasne smrtnosti, no nema neto promjene u smrtnosti. Korist trobmolize potvrđena je od strane Američke udruge za srce (American Heart Association) i Američke neurološke akademije (American Academy of Neurology) kao preporučenog tretmana za akutni moždani udar unutar tri sata od nastupa simptoma ako nisu prisutne kontraindikacije (poput abnormalnih vrijednosti laboratorijskih testova, visoki krvni tlak ili nedavni kirurški zahvati). Ovakvo stajalište za tPA se temelji na nalazima dviju studija grupe istražitelja koja su pokazala da tPA poboljšava šanse za dobar neurološki ishod. Kada se provodi unutar tri sata trobmoliza poboljšava funkcionalni ishod bez utjecaja na smrtnost. Korištenje alteplaze kao trombolitika može biti od koristi ako se primijeni 3 do 4.5 sata nakon početka moždanog udara. 6,4 % osoba s velikim moždanim udarima tazvijaju značajno moždano krvarenje kao komplikaciju liječenja tPA što povećava kratkoročnu smrtnost. U dodatku, uloga Američke akademija za urgentnu medicinu u objektivizaciji dokaza o djelotvornosti, sigurnosti i primjenjivosti tPA za akutni ishemijski moždani udar nedovoljna je da opravda ovu klasifikaciju kao standard skrbi. Intraarterijska tromboliza, kateter prolazi kroz arteriju i lijek se ubrizgava na mjestu tromboze, utvrđeno poboljšava ishod u osoba s akutnim ishemijskim moždanim udarom.
Druga intervencija kod akutnog ishemijskog moždanog udara je izravno odstranjivanje tromba. To se postiže umetanjem katetera u bedrenu arteriju, njegovim usmjeravanjem u moždanu cirkulaciju te smještanjem uređaja poput vadičepa koji uhvati poput zamke ugrušak koji se potom izvlači iz tijela. Mehanički instrumenti za treombektomiju pokazali su učinkovitost u obnovi portoka krvi u pacijenata koji nisu bili u mogućnosti trobmolitičke lijekove ili kod kojih su trobmolitički lijekovi bili neučinkoviti, također nema razlike između novijih istariji verzija instrumenata. Instrumenti su samo testirani na bolsenicima koju su obavili mehaničku tromektomiju unutar 8 sati od početka simptoma.
Angioplastika i stentiranje počeli su se promatrati kako moguće odžive mogućnosti u liječenju akutnog ishemijskog moždanog udara. U sistematiziranome pregledu šest nekontorliranih, jednocentričnih ispitivanja, koji uključuje 300 pacijentat, intrakranijalno stentiranje kod simptomatskih intrakranijalnih arterijskih stenoza, stopa tehničkog uspjeha (smanjenje stenoze na manje od 50 %) bila je u rasponu od 90 – 98 %, a stopa velikih perioperativnih komplikacija bila je rasponu od 4 – 10 %. Stopa restenoza i/ili moždanog udara nakon tretmana bila je povoljna. Ovaj podatak sugerira optrebu provođenja velike, randomizirane kontrolirane studija kako bi se potpuno ocijenio moguća terapeutska prednost ovog načina liječenja.
Moždani udari na velikom području mogu pruzročiti značajno oticanje mozga sa sekundarnom moždanom ozljedom okolnog tkiva. Ovaj se fenomen uglavnom susreće kod moždanog udara u području srednje moždane aretrijem a također se naziva „malignim cerebralnim infarktom“ jer mu je prognoza nesretna. Smanjenje tlaka može se pokušati pomoću lijekova, ali ponekad je potrebna hemikraniektomija, privremeno kirurško odstranjivanje lubanje na jednoj strani glave. To značajno povećava rizik od smrti,iako neki preživljavaju s invaliditetom od kojeg bi inače umrli.
Antikoagulativna terapija može spriječiti recidiv moždanog udara. među pacijentima s nevalvularnom atrijskom fibrilacijom, antikoagulativna terapija može smanjiti moždani udar za 60 % dok antiagregatna terapija može smanjiti za 20 %. No, nedavne meta – analize pokazuju štetu rano započetog antkoagulativnog liječenja nakon embolijskog moždanog udara. tretman prevencije moždanog udara kod atrijske fibrilacije određen je prema CHADS/CHADS2 sistemu. Najkorišteniji antikoagulans za sprječavanje tromboembolijskog moždanog udara kod pacijenata s nevalvularnom fibrilacijom atrija je oralni lijek Varfarin, dok je dabigatran nova alternativa koja ne zahtijava nadzor protrombinskog vremena. Ako pretrage karotidnu stenozu, a pacijent ima preostalu funkciju zahavaćene strene, karotidna endarterektomija (kirurško uklanjanje suženja) može smanjiti rizik ponovnog javljanja ako se provede brzo nakon moždanog udara.
Osobe s intracerebralnim krvarenjem zahtijevaju neurokirušku procjenu kako bi se otkrio i liječio uzrok krvarenja, iako mnogi možda neće trebati operaciju. Antikoagulativni i antiagregacijski lijekovi, ključ liječenja ishemijskog moždanog udara, mogu pogoršati krvarenje i ne smiju se koristiti kod intrecerebralnog krvarenja. Pacijenti se monitoriraju zbog praćenja promjena razine svijesti, a njihov krvni tlak, šećer u krvi i oksigenacija se održavanju na optimalnoj razini.
Rehabilitacija moždanog udara je postupak kojim se pacijenti onesposobljeni od moždanog udara bivaju podvrgnuti tretmanima u svrhu pomaganja vraćanja u normalan život koliko je god to moguće pomoću ponovnog savladavanja i učenja vještina svakodnevnog života. Rehabilitacija također ima za ciilj pomoći razumijeti i prilagoditi se na poteškoće, prevenirati sekundarne komplikacije i educirati članove obitelji u obavljanju sporednih uloga.
Tim za rehabilitaciju je obično multidisciplinatan i uključuje osoblje različitih vještina koje zajedno radi kako bi pomoglo pacijentu. To uključuje osoblje za njegu bolesnika, fizioterapetura, radnog terapeuta, logopeda i obično liječnika specijalistu fizikalne i rehabilitacijske medicine. U nekim timovima mogu niti uključeni psiholozi, socijalni radnici i ljekarnici, budući da najmanje jedna trećina bolesnika razvija depresiju nakon moždanog udara. Validirani instrumenti poput Bathelove skale mogu se koristiti za procjenu vjerojatnosi snalaženja osobe kod kuće, s ili bez potpore nakon otpusta iz bolnice.
Dobra njega i skrb temelj je održavanja njege kože, hranjenja, hidratacije, pozicioniranja i monitoriranja vitalnih znakova kao što su temperatura, puls i krvni tlak. Mehabilitacija moždanog udara započinjegotovo odmah. Za većinu bolesnika fizikalna terapija, radna terapija i terapija govora temelji su rehabilitacijskog procesa. Često, pomoćne tehnologije kao što su invalidska kolica, hodalice, štapovi i ortoze mogu biti korisne. Fizikalna terapija i radna terapija imaju područja u kojima se njihova stručnost preklapa, međutim fizikalna terapija se fokusira na zajednički raspon pokreta i snage provodeći vježbe i ponovnim učenjem funkcionalnih zadača kako što su mobilnost u krevetu, prijenosi, hodanje i druge motorne funkcije. Fizioterapeuti mogu raditi s pacijentima i na njihovom poboljšanju svjesnosti i korištenja hemiplegične strane. Rehabilitacija uključuje rad na sposobnosti proizvođenja jakog pokreta ili na sposobnost obavljanja zadataka pomoću normalnih obrazaca. Naglasak je često usmjeren na funkcionalne zadatke i pacijentove ciljeve. Fizioterapeuti koriste naprezanjem – induciranu terapiju pokreta kako bi promicali motoričko učenje. Kroz kontinuirano vježbanje pacijent ponovno uči kako koristiti i prilagoditi hemiplegični ud tijekom funkcionalnih aktivnosti kako bi se stvorile trajne promjene. Radna terapija uključena je u obuku ponovnog učenja skakodnevnih aktivnosti poznatih kako aktivnosti svakodnevnog života (ADLs) kao što su jedenje, pijenje, oblačenje, kupanje, kuhanje, čitanje, pisanje i upotreba zahoda. Terapija govora prikladna je za pacijente s poremećajima proizvodnje govora: dizartrije i apraksija govora, afazije, kognitivno – komunikacijska oštećenja i/ili disfagija (problemi s gutanjem). Pacijenti mogu imati određene probleme, kao što je disfagija, koja uzrokuje da progutani materijal prođe u pluća i izazove aspiracijsku pneumoniju. Takvo stanje se može poboljšati a vremenom, ali u međuvremenu, postavlja se nazogastrična sonda, čime se tekuća hrana daju direktno u želudac. Ako se gutanje i dalje smatra nesigurnim, postavlja se perkutana endoskopska gastrostoma (PEG) koja može ostati neodređeno vrijeme.
Liječenje spastičnosti uzrokovane moždanim udaraom često uključuje rano mobilizaciju, koji obično provede fizioterapeuti, u kombinaciji s produljivanjem i istezanjem spastičkih mišića te njihovim održavanjem u različitim pozicijama. Stjecanje početnih poboljšanja raspona pokreta često se postiže kroz ritmičke rotacijske obrasce zahvaćenog uda. Nakon što se je postigao pun opseg pomoću terapeuta, ud treba biti postavljen u produljenim pozicijama kako bi se sprječile daljne kontrakture , puknuća kože, zapuštavanje uda pomoću longeta ili drugih instrumenata koji stabiliziraju zglob. Hladnoća u obliku ledenih obloga ili ledenih paketa dokazano nakratko smanjuje spastičnost tako da privremeno prigušuje stopu okidanja neurona. Električna stimulacija mišića antagonista ili vibracije također se koriste s određenim uspjehom.
Rehabilitacija moždanog udara treba započeti što je prije moguće i može trajati od nekoliko dana do više od godinu dana. Većina povratka funkcijevidi se u prvih nekoliko mjeseci, a zatim poboljšanje padne s „prozorom“ kojeg američke državne jedinice za rehabilitaciju smatraju službeno zatvorenim nakon 6 mjeseci, a vrlo malenom šansom daljnjeg poboljšanja. Međutim, poznato je da se bolesnici dalje pobolješavanju tijekom godina, vraćaju i jačaju sposobnosti kao što su pisanje, hodanje, trčanje i pričanje. Dnevne vježbe rehabilitacije trebaju ostati dio pacijentove rutine. Kompletni oporavak je rijedak , ali ne i nemoguć, a većina bolesnika će se poboljšati u određenoj mjeri: zna se da pravilna dijeta i vježbanje pomažu mozgu da se oporavi.
Neke sadašnje i buduće terapijske metode uključuju korisštenje virtualne stvarnosti i video igre za rehabilitaciju. Ovi oblici rehabilitacije nude potencijal za motiviranje bolesnika za obavljenjem određenih terapijskih zadataka koje mnogi drugi oblici ne nude. Mnoge klinike i bolnice usvajaju korištenje tih ne konvencionalnih uređaja za vježbanje, socijalnu interakciju i rehabilitaciju zbog toga jer su pristupačni, dostupni i mogu se koristiti u bolnici i kod kuće.
Drugi novi oblici neinvazivnih metoda rehabilitacije trenutno se razvijeju kako bi povećali fizikalnu terapiju za poboljšanje motornih funkcija u bolesnika s moždanim udarom, kao što su transkranijelna mangetna stimulacija (TMS) i transkranijalna – istosmjerna stimulacija (tDCS) i robotska terapija.
Invalidnost ima utjecaj na 75 % preživjelih bolesnika, dovoljno za smanjenje njihove radne sposobnosti. Moždani udar može utjecati na bolesnika tjelesno, mentalno, emocionalno ili u kombinaciji svega zajedno. Rezultati moždanog udara uvelike se razlikuju ovisno o veličini lezije i njezinoj lokalizaciji. Disfunkcija odgovara regiji mozga koja je oštećena.
Neke od tjelesnih invaliditeta koje mogu proizići iz moždanog udara uključuju slabost mišića, umrtvljenost/ukočenost, bol na pritisak, upalu pluća, inkontinenciju, apraksiju (nesposobnost obavljanja naučenih pokreta), teškoće obavljanja svakodnevnih aktivnosti, gubitak apetita, gubitak govora, gubitak vida i bol. Ako je moždani udar dovoljno jak ili na određenom mjestu, kao što dijelovi moždanog debla, može rezultitati komom ili smrću.
Emocionalni problemi koji proizlaze iz moždanog udara mogu nastati iz izravnog oštećenja emeocionalnih centara u mozgu ili iz frustracije i poteškoće prilagođavanja novim ograničenjima. Emocionalne poteškoće naokn moždanog udara uključuju anksioznost, napadaje panike, zaravnjeni afekt (nemogućnost izražavanja emocija), maniju, apatiju i psihozu. 30 do 50 % preživljelih bolesnika pate od depresije nakon moždanog udara, koju karakterizira letargija, razdražljivost, poremećaji spavanja, smanjeno samopoštovanje i povlačenje. Depresija može smanjiti motivaciju i pogoršati ishod, ali može se liječiti antidepresivima. Emocionalna nestabilnost, još jedna od posljedica moždanog udara, uzrokuje pacijentovo brzo prebacivanje između emocionalnih uspona i padova i neprimjereno izražavanje emocija, npr. s više smijeha ili plača s malo ili bez provokacija. Dok ovo izražavanje bolesnikovih emocija uglavnom odgovara stvarnim emocijama, mnogo teži oblik emocionalne nestabilnosti uzrokuje kod pacijenta patološko smijanje ili plakanje, bez obzira na kontekst ili emocije. Mnogi pacijent pokazuju suprotne emocije od onog što zapravo osjećaju, npr. plaču kada su sretni. Emocionalna nestabilnost javlja se u oko 20 % bolesnika s moždanim udarom.
Kognitivni defekti koji proizlaze iz moždanog udara uključuju poremećaje percepcije, afaziju, demenciju i probleme s pažnjom i pamćenjem. Osoba oboljela od moždanog udara može biti nesvjesna vlastitog invaliditeta, stanje poznato pod nazivom anosognozija. Kod stanja koje se naziva hemispacijalno zanemarivanje, pacijent zanemaruje sve na strani suprotnoj od oštećene hemisfere. Do 10 % bolesnika s moždanim udarom razvije napadaj, najčešće tjedan dana nakon incidenta; težina moždanog udara povećava vjerojatnost napadaja.
Moždani udar mogao bi uskoro postati najčešći uzrok smrti u svijetu. Moždani udar je u poretku trenutačno drugi vodeći uzrok smrti u zapadnom svijetu, nakon srčanih bolesti, a prije karcinoma i uzrokuje 10& smrtnih slučajeva u svijetu. Proučavane su geografske razlike u incidenciji moždanog udara, uključujući postojanje „pojasa moždanog udara“ u SAD-u, ali se urzoci tih razlika nisu objašnjeni. Učestalost moždanog udara raste eksponencijalno da 30-te godine, a etiologija varira s dobi. Odmakla životna dob jedan je od najznačajnijih čimbenika rizika. Najveći broj, odnosno 95 % slučajeva moždanog udara nastaje u osoba u dobi od 45 godina i starijih, a dvije trećine slučajeva moždanog udara nastaje u onih starijih od 65 godina[15]. Rizik od srmti ako osoba razvije moždani udar također se povećava s dobi. Međutim, moždani udar se može razviti u bilo kojoj životnoj dobi, uključujući i djetinstvo. Članovi obitelji mogu imati genetsku sklonost za nastanak moždanog udara ili mogu dijeliti sličan životni stil koji može doprinjeti razvoju moždanog udara. Povišena razina Von Wilebrandova faktora je češća među ljudima koji su imali ishemijski moždani udar prvi puta. Rezultati ovog istraživanja ustvrdili su da je jedini značajni gentski faktor bile krvne grupe. Preboljeli moždani udar uvelike povećava rizik nastanka novih možadnih udara.
Muškarci imaju 25 % veću vjerojatnost da dožive moždani udar nego žene, ali 60 % smrti od moždanog udara događa se u žena. Budući da žene žive dulje, one su starije od prisjeka kada dožive moždani udar i zbog toga češće umiru. Neki čimbenici rizika za nastanak moždanog udara se primjenjuju samo u žena. Primarno su među njima trudnoća, porođaj, menopauza i tretman istih (hormonska terapija).
Epizode moždanog udara i obiteljska povezanost moždanog udara zabilježne su dvije tisuće godina pr. Kr. i nadalje u drevnu Mezopotamiju i Perziju. Hipokrat (460. – 370. pr. Kr.) prvi je opisao fenomen iznenadne paralize koja je često povezana s ishemijom. Apopleksija, od grčke riječi koja znači „srušiti s nasiljem“, se prvi put spominje u Hipokratovim spisima kao opis ovog fenomena. Riječ moždani udar (stroke) bila je korištena kako sinonim za apoplektični napadaj od 1599. te je prilično doslovan prijevod grčkog izraza.
Godine 1658., u svojoj Apopleksiji, Johann Jacob Wepfer (1620. – 1695.) identificirao je uzrok hemoragijskog moždanog udara kada je sugerirao da su ljudi koji se umrli od apopleksije krvarili u mozgu. Wepfer također identificira glavne arterije koje opskrbljuju mozak, vertebralne i karotidne arterije i identificira uzrok ishemijskog moždanog udara (poznat kao moždani infarkt) kada sugerira da apopleksija može biti uzrokovana začepljenjem u tim krvnim žilama.
Rudolf Virchow prvi je opisao mehanizam tromboembolije kao glavnog faktora.
Seamless Wikipedia browsing. On steroids.
Every time you click a link to Wikipedia, Wiktionary or Wikiquote in your browser's search results, it will show the modern Wikiwand interface.
Wikiwand extension is a five stars, simple, with minimum permission required to keep your browsing private, safe and transparent.