Top-Fragen
Zeitleiste
Chat
Kontext
Prostatakrebs
bösartige Tumorerkrankung, die vom Drüsengewebe der Vorsteherdrüse (Prostata) ausgeht Aus Wikipedia, der freien Enzyklopädie
Remove ads
Der Prostatakrebs oder das Prostatakarzinom (PCa) ist eine bösartige Tumorerkrankung und geht vom Drüsengewebe der Vorsteherdrüse (Prostata) aus. In Deutschland ist das Prostatakarzinom beim Mann der häufigste bösartige Tumor und nach Lungenkrebs die häufigste Tumorlokalisation aller Krebssterbefälle.[1]
Die Erkrankung ist im Frühstadium symptomlos. Im fortgeschrittenen Stadium können Beschwerden wie Blasenentleerungsstörungen, Knochenschmerzen und später Gewichtsverlust und Blutarmut auftreten. Wird die Diagnose erst gestellt, wenn bereits Symptome aufgetreten sind, hat häufig schon eine Metastasierung stattgefunden, vorrangig in die lokalen Lymphknoten oder in das Skelett (Knochenmetastasen).
Eine Behandlung mit Aussicht auf Heilung ist nur möglich, wenn das entartete Gewebe die Organgrenzen noch nicht überschritten hat und keine Metastasen vorliegen. Da es in der Regel erst bei fortgeschrittener Erkrankung zu Beschwerden kommt, wird in Deutschland eine regelmäßige Früherkennungsuntersuchung für Männer über 45 Jahren (ab dem 41. Lebensjahr für Männer mit positiver Familienanamnese) angeboten, um die Krebsdiagnose möglichst früh in einem noch heilbaren Stadium zu stellen.
Das Prostatakarzinom tritt überwiegend bei älteren Männern auf, die eine Symptomatik vielfach nicht mehr erleben würden. So hat sich seit zirka Anfang dieses Jahrtausends das »aktive Beobachten« (siehe unten) als brauchbares Konzept für Männer entwickelt, die sich (zumindest zunächst) keiner invasiven Therapie unterziehen möchten. Die Entscheidung zur Behandlung ist schwierig und vom Einzelfall abhängig. Therapeutische Optionen sind die Operation mit kompletter Entfernung der Prostata (Prostatektomie), die Strahlentherapie, die Hormontherapie und in manchen Fällen die Chemotherapie. In der Erprobungsphase befindet sich noch die therapeutische Hyperthermie („Nanotherapie“).
Prostatakrebs ist auch bei Tieren beschrieben; unter den Haustieren ist er beim Hund am häufigsten.
Remove ads
Die Prostata
Die Prostata oder Vorsteherdrüse ist eine akzessorische Geschlechtsdrüse aller männlichen Säugetiere einschließlich des Menschen. Sie liegt beim Menschen unterhalb der Harnblase und umkleidet die Harnröhre bis zum Beckenboden. Sie ähnelt beim Mann in Größe und Form einer Kastanie. An die Rückseite der Prostata grenzt der Mastdarm (Rectum). Deswegen kann sie vom Enddarm aus mit den Fingern ertastet und beurteilt werden. Aufgabe der Prostata ist die Abgabe eines Sekrets, das zusammen mit dem der Bläschendrüse, der Bulbourethraldrüse und den aus dem Hoden stammenden Samenzellen das Sperma bildet. Wachstum und Funktion der Vorsteherdrüse werden vorwiegend von dem Geschlechtshormon Testosteron gesteuert.
Remove ads
Epidemiologie
Zusammenfassung
Kontext

Das Prostatakarzinom ist in Deutschland die häufigste diagnostizierte Krebserkrankung des Mannes und steht nach dem Bronchialkarzinom an zweiter Stelle bei den krebsbedingten Todesursachen der Männer. Rund 26 Prozent aller bei Männern jährlich neu auftretenden Krebserkrankungen betreffen die Prostata. Das entspricht einer altersstandardisierten Inzidenzrate von etwa 99,1 auf 100.000 männliche Personen.[2] Nach einer aktuellen Statistik erkranken in Deutschland 2018 jährlich ca. 65.000 Männer neu an Prostatakrebs.[2] Die beobachtbare, vermeintlich starke Zunahme in den letzten Jahrzehnten ist eher auf verbesserte diagnostische Methoden und eine allgemein höhere Lebenserwartung zurückzuführen als auf eine tatsächliche Zunahme der Fallzahlen.
Die jährliche Mortalität (Gesamtzahl der Todesfälle) liegt um 15.000.[2] Nach einer Übersichtsstudie von 2015 stieg die Rate von „schlafendem“ (latentem) Prostatakrebs bei der Autopsie von Personen, die durch andere Ursachen gestorben waren, von 5 % in der Altersgruppe bis 30 Jahre auf 59 % in der Altersgruppe ab 80 Jahre.[3] Eine ähnliche Übersichtsstudie, ebenfalls von 2015, zeigte auf einer etwas abweichenden Datengrundlage denselben Trend.[4]
Es gibt starke geographische und ethnische Unterschiede in der Häufigkeit: Männer schwarzafrikanischen Ursprungs haben die höchste Inzidenzrate, am niedrigsten ist sie bei Asiaten.[5] Auszüge aus nationalen Krebsregistern aus der Zeit bis 1980 erbrachten, dass die altersstandardisierte Erkrankungsrate mit etwa 100/100 000 Personen in Deutschland und Österreich in den letzten 20 Jahren relativ stabil war, sie aber in vielen europäischen Ländern auf das 2-3 fache angestiegen war, namentlich in Litauen um das achtfache[6]. Im gleichen Zeitraum nahm die Mortalität in den meisten europäischen Ländern (außer in einigen osteuropäischen Ländern) langsam ab und lag im Mittel zwischen 23 und 35 pro 100 000 Personen. Die Autoren der Analyse führen diesen Anstieg der Inzidenz auf eine Überdiagnostik durch ein anlassloses PSA-Screening zurück[6].
Die Daten für die weltweiten Erkrankungsraten sind nicht zuverlässig, da sie zum Teil auf Schätzungen beruhen und die diagnostischen Möglichkeiten in den einzelnen Regionen sehr differieren. Die auf Daten der Internationalen Agentur für Krebsforschung (IARC) beruhende Erhebung GLOBOCAN gibt für das Jahr 2002 insgesamt knapp 680.000 Neuerkrankungen und etwa 220.000 Todesfälle an. Hiernach ist die jährliche Inzidenzrate in Zentralasien mit weniger als 3/100.000 Einwohner am niedrigsten, die höchste ist auf dem nordamerikanischen Kontinent mit über 160/100.000 Einwohner zu verzeichnen.[7]
Remove ads
Risikofaktoren und protektive Faktoren
Zusammenfassung
Kontext
Genetik
Die Ursache der Erkrankung ist bisher weitgehend unbekannt. Die genetische Disposition spielt bei der Entstehung der Erkrankung eine Rolle (familiäre Häufung). Daher gelten Männer, deren Väter oder Brüder Prostatakrebs hatten, als Risikopatienten mit etwa doppeltem Erkrankungsrisiko.[8] Diese Männer sollten die üblicherweise erst ab dem fünfzigsten Lebensjahr erforderliche Krebsfrüherkennung durch Kontrolle des prostataspezifischen Antigens (PSA) bereits ab dem 45. Lebensjahr wahrnehmen. Nun konnte auch in einer Studie gezeigt werden, dass dem beim jungen Mann auftretenden Adenokarzinom der Prostata eine andere Pathophysiologie zugrunde liegt. Es zeigte sich, dass der testosteronbindende Androgenrezeptor eine erhöhte Aktivität aufweist, wodurch eine ganze Reihe von Genen verändert und die Entstehung eines Karzinoms erleichtert wird.[9]
Lebensweise
Die großen Unterschiede in der Krankheitshäufigkeit bei verschiedenen Ethnien werden auch auf deren Lebensgewohnheiten zurückgeführt, zumal die Nachkommen von Emigranten nicht das Erkrankungsrisiko ihrer Vorfahren tragen, sondern das des neuen Heimatlandes annehmen. Eine gewisse Rolle wird hierbei der Ernährung zugeschrieben.
Wie wichtig dabei die Lebensweise ist, zeigt folgender Zusammenhang: Obgleich weltweit die in Autopsien entdeckten Prostatakarzinome ungefähr gleich häufig auftreten, ist das tatsächliche Auftreten (Inzidenz) von Prostatakrebs von großen geographischen Unterschieden geprägt: Während in den USA jährlich etwa 120 Euroamerikaner sowie 200 Afroamerikaner und in Deutschland 100 von 100.000 Einwohnern an Prostatakrebs erkranken, sind es in Japan nur etwa zwölf von 100.000 Einwohnern.[10][11] Wenn jedoch Japaner von Japan nach Kalifornien ziehen und „amerikanisiert“ werden, steigt ihr Prostatakrebsrisiko deutlich und nähert sich US-amerikanischem Niveau.[12] Für die deutlich niedrigere Inzidenz werden vor allem die asiatische Ernährung und Lebensweise verantwortlich gemacht. Die aktuelle Studienlage weist auf die Bedeutung einer pflanzenreichen Kost und bestimmter Pflanzenstoffe in Bezug auf die Prävention, das Fortschreiten und das Überleben bei Prostatakrebs hin.[13]
Es konnten keine Hinweise darauf gefunden werden, dass die Sterilisation (Vasektomie) das Erkrankungsrisiko erhöht.[14] Doch ein sicherer Einflussfaktor ist der Testosteronspiegel, da die Tumorzellen auf die Stimulation durch Androgene angewiesen sind: Eunuchen entwickeln kein Prostatakarzinom. Im Gegensatz dazu stellen die im fortgeschrittenen Lebensalter häufige gutartige Prostatavergrößerung (benigne Prostatahyperplasie) und die Prostataentzündung, ob chronisch oder akut, keine unabhängigen Risikofaktoren dar. Noch widersprüchlich ist die aktuelle Datenlage zur eventuellen Krebsförderung durch erhöhte Spiegel des Gewebshormons IGF-1 (insulinähnlicher Wachstumsfaktor).[15]
Nach einer 2003 veröffentlichten Studie soll häufiges Ejakulieren in jüngeren Jahren das Erkrankungsrisiko senken.[16] Australische Wissenschaftler verglichen Daten zu Sexualpraktiken von 1079 Prostatakrebs-Patienten mit denen von 1259 gesunden Männern im Alter zwischen 20 und 50 Jahren. Ihr Ergebnis: Zwanzigjährige, die öfter als viermal pro Woche ejakulieren, senken ihr Risiko für den Prostatakrebs um ein Drittel. Methodisch ist hierbei das Ursache-Wirkungs-Verhältnis nicht geklärt; es könnte sein, dass Männer mit einem gesunden, leistungsfähigen Genitaltrakt öfter ejakulieren und die Gesundheit der Genitalien die eigentliche Ursache ist, weshalb sie später auch nicht so häufig erkranken. Im Gegensatz dazu hatten frühere Studien häufige Sexualkontakte mit einem deutlich erhöhten Risiko für Prostatakrebs in Zusammenhang gebracht. Dies könnte jedoch, nach Ansicht der australischen Forscher, durch die höhere Infektionsgefahr bedingt sein. Betrachtet man die Zahl der Ejakulationen insgesamt, so hätten diese einen schützenden Effekt, weil durch die häufige Bildung von Samenflüssigkeit krebserregende Substanzen aus der Prostata herausgeschwemmt werden. Auch würden die Prostatazellen auf diese Art zum Ausreifen angeregt, was sie für Karzinogene weniger anfällig machen könnte. Eine 2016 veröffentlichte Studie (Datenbasis über 30.000 Männer) zieht ebenfalls den Schluss, dass das Erkrankungsrisiko mit steigender Ejakulationsfrequenz sinkt.[17] Die Autoren räumen aber auch ein, dass sexuell aktive Männer möglicherweise seltener zu Vorsorgeuntersuchungen gehen, so dass potentielle Erkrankungen in dieser Untersuchungsgruppe häufiger unentdeckt bleiben. Für ein gesenktes Erkrankungsrisiko werden verschiedene physiologische Gründe vorgeschlagen. So kann häufiges Ejakulieren die Funktion und Teilungsgeschwindigkeit der randständigen Epithelzellen beeinflussen, so dass eine frühe Tumorgenese behindert wird.
Ein möglicher diskutierter Risikofaktor ist Sonnenmangel. So besteht beispielsweise in Nordamerika ein auffälliges Nord-Süd-Gefälle bei der Häufigkeit von Prostatakrebs, das sich derzeit nur durch die unterschiedliche Besonnung der männlichen Bevölkerung erklären lässt.[18] Dies beeinflusst die Bildung von Cholecalciferol (Vitamin D3), der größte Teil des im Körper verfügbaren Cholecalciferols wird durch UV-B-Bestrahlung in der Haut gebildet.[19] Die „Sonnenmangel-Theorie“ ist mit Vorbehalt zu sehen, denn auf der anderen Seite ist wissenschaftlich bewiesen, dass zu viel Besonnung ein Risikofaktor für das Auftreten von Hautkrebs ist.[20] Außerdem zeigt eine (mehrjährige) Vitamin D-Supplementation keinen statistisch signifikanten Vorteil zur Krebsprävention.[21][22] Es ist nicht einmal sicher, ob ein Vitamin-D-Mangel durch die Erkrankung selbst verursacht wird.[23]
Ernährung
Der 2014 vom WCRF/CUP herausgegebene Bericht kam zu dem Schluss, dass im Gegensatz zur Ernährung die Körpermaße (Körpergröße, sowie Umfang an Körperfett) einen „überzeugenden Einfluss“ auf das Risiko haben, an Prostatakrebs zu erkranken. Die vom WCRF-CUP verwendeten Studien wurden 2016 in einer Metaanalyse untersucht.[24] Hier kamen die Autoren aber zu dem Ergebnis, dass es für einen Zusammenhang zwischen Ernährung, Körpermaßen und körperlicher Aktivität auf das Prostatakrebsrisiko keinen überzeugenden Beweis gebe. Möglicherweise können diese Faktoren das Risiko zwar beeinflussen, große Effekte können aber nicht geschlussfolgert werden.
Nach Auffassung des DKFZ-Krebsinformationsdienstes gibt es bislang keine „Diät gegen Prostatakrebs“. Vitamintabletten oder Mineralstoffe würden unter Umständen sogar schaden. Neuere Studien ließen allerdings erkennen, dass Übergewicht möglicherweise das Krankheitsrisiko steigert, zumindest das für eine fortgeschrittene, schwere Erkrankung. Übergewicht werde aber nicht nur durch das bestimmt, was man isst, sondern auch davon, wie viel Energie man verbraucht.[25]
2021 kam eine Studie mit rund 47.000 beteiligten Männern zu dem Schluss, dass eine gesunde pflanzenbasierte Ernährung bei jungen Männern das Gesamtrisiko und das Risiko für schweren Prostatakrebs reduzieren kann.[26]
Eine pflanzenbasierte Ernährung kann mit einem niedrigeren Risiko für Prostatakrebs einhergehen. Insbesondere bei veganer Ernährung zeigte sich ein konsistenter Zusammenhang mit einem reduzierten Risiko für Prostatakrebs. Für Männer unter 65 kann sich mit einer pflanzenbasierten Ernährung außerdem der Behandlungserfolg verbessern.[27][28]
Fleisch
Gegenstand vieler Kontroversen ist, ob sich das Risiko für das Prostatakarzinom mit dem Genuss von Fleisch, insbesondere rotem Fleisch, erhöht. Es liegen Daten von verschiedenen Fall-Kontroll- und Kohortenstudien Ende der 90er-Jahre vor, die man so schlussfolgern könnte, dass der Verzehr von rotem Fleisch zu einem um mindestens 30 % erhöhten Risiko führt, an Prostatakrebs zu erkranken.[29] In einem ähnlichen Zeitraum wurde außerdem in einer prospektiven Studie an 51.529 Männern in Heilberufen gezeigt, dass sich das Risiko für das metastasierende Prostatakarzinom mit dem Verzehr von rotem Fleisch um 60 % erhöhe (relatives Risiko = 1,6 für das höchste Quintil, verglichen mit dem niedrigsten, 95 %-Konfidenzintervall = 1,0–2,5).[30] Tierische Fette führten zu einem 1,63-fachen Risiko. Offenbar spielen hierbei auch die klassischen Karzinogene wie heterozyklische Amine (HMA) und polyzyklische aromatische Kohlenwasserstoffe (PAH), die beim Braten, Schmoren oder Grillen des Fleisches entstehen, eine Rolle.[31] Hoher Fleischkonsum soll aber nicht nur das Risiko von Prostatakrebs erhöhen, sondern nachweislich auch von Brust- und Darmkrebs. Epidemiologische Zusammenhänge sind auch mit Nieren-, Lungen- und Bauchspeicheldrüsenkrebs nachgewiesen.[32] In einer Kohortenstudie mit etwa 1000 Patienten wurde gezeigt, dass die Wahrscheinlichkeit eines Rezidivs bei bereits operierten Patienten sinkt, wenn sie ihre Ernährung von rotem Fleisch und Eiern auf Geflügel und Fisch umstellen.[33]
In späteren Analysen zeichnete sich ein nicht mehr so einheitliches Bild ab. Das World Cancer Research Fund (WCRF) gab 2007 einen Bericht zum Thema „Ernährung, körperliche Aktivität und Krebsprävention: Eine globale Perspektive“ heraus, die Datenlage für Prostatakrebs wurde hierbei zuletzt 2014 aktualisiert (im sogenannten Continuous Update Project, CUP).[34] Hierbei kamen die Autoren über die damals verfügbare Datenlage zu dem Schluss, dass Aussagen über Erkrankungsrisiko und Verzehr an rotem und verarbeitetem Fleisch nur bestenfalls begrenzt zutreffen. Eine 2015 durchgeführte Metaanalyse hat dies bestätigt: Der Verzehr von (rotem) Fleisch führt nicht zu einem erhöhten Risiko, an Prostatakrebs zu erkranken.[35] Auch die Hypothese, dass HMAs und die Art, das Fleisch bei hohen Temperaturen zu erhitzen, Risikofaktoren für Prostatakrebs darstellen, konnte in der Metaanalyse nicht gezeigt werden. Eine 2016 veröffentlichte Metaanalyse zeigte darüber hinaus, dass der erhöhte Verzehr von Geflügelfleisch das Erkrankungsrisiko für letalen Prostatakrebs geringfügig senkt, während ein erhöhter Konsum von Eiern dieses geringfügig erhöht.[36] Außerdem konnte man nach Verzehr von Fisch keinen wesentlichen Effekt beobachten – unabhängig vom Grad oder von Stadium der Erkrankung.
Milch
Der World Cancer Research Fund sieht nur eine beschränkte Evidenz dafür, dass Milchprodukte Prostatakrebs verursachen. Die Evidenz reicht mit Stand 2018 nicht dafür aus, sich gegen einen Verzehr auszusprechen.[37][38]
Eine im Februar 2020 veröffentlichte Übersichtsarbeit von Walter C. Willett et al. sieht auf der Basis ausgewählter Beobachtungsstudien einen statistischen Zusammenhang von Milchkonsum und dem Auftreten von Prostatakrebs.[39][40]
Eine im Juli 2020 veröffentlichte systematische Übersichtsarbeit schätzt die bisherigen Forschungsergebnisse hingegen als „nicht schlüssig“ ein. Während die Mehrheit der ausgewerteten Studien den statistischen Zusammenhang nahelegen, zeige eine große schwedische Studie aus dem Jahr 2020 keinen Zusammenhang zwischen Milchkonsum und einem erhöhten Risiko für die Entwicklung von Prostatakrebs. Während einige der ausgewerteten Studien eine Korrelation zwischen einem erhöhten Risiko für Prostatakrebs und einem hohen Fettgehalt in der Milch fanden, deuteten andere darauf hin, dass die fettfreien Bestandteile der Milch mit dem höheren Risiko für Prostatakrebs verbunden sein könnten. Die Autoren verweisen darauf, dass Milch und Milchprodukte Bestandteile der westlichen Ernährung sind. Es sei daher möglich, dass das erhöhte Risiko für die Entwicklung von Prostatakrebs nicht insbesondere mit Milch und Milchprodukten zusammenhänge, sondern mit den insgesamt krebserzeugenden Wirkungen der westlichen Ernährung. Derzeit gäbe es keine formellen klinischen Empfehlungen zum Konsum von Milchprodukten für Patienten, bei denen das Risiko einer Prostatakrebsentwicklung besteht oder bei denen in der Vergangenheit Prostatakrebs aufgetreten ist. Ärzte könnten Patienten mit einem höheren Risiko für die Entwicklung von Prostatakrebs trotz der widersprüchlichen Forschungsergebnisse empfehlen, den Konsum von Milch oder Milchprodukten, insbesondere solchen mit hohem Fettgehalt, zu vermeiden oder zu reduzieren. Risiken, Nutzen und Grenzen eines solchen Ernährungsansatzes sollten mit dem Patienten besprochen werden. Wenn beschlossen wird, den Verzehr von Milchprodukten zu unterbinden oder zu begrenzen, sollte der Patient über geeignete Kalzium- und Vitamin D-Supplementierung informiert werden.[41]
Eine große epidemiologische Studie aus Japan aus dem Jahr 2021 untersuchte 26.464 Männer und den Zusammenhang von Milchprodukten und Prostatakrebs. Milchkonsum zeigte einen dosisabhängigen Effekt auf die Entstehung von Prostatakrebs, wobei das Risiko um 37 % erhöht war. Die Autoren kommen zu dem Schluss, dass ein hoher Konsum von Milchprodukten das Risiko für Prostatakrebs bei japanischen Männern erhöht.[42]
Soja
Mehrere Meta-Studien konnten bislang zeigen, dass der regelmäßige Konsum von Soja das Risiko, an Prostatakrebs zu erkranken, verringert.[43]
Eine Meta-Studie aus dem Jahr 2018, welche 30 Studien auswertete, stützt dieses Ergebnis. Für allgemeinen Soja-Konsum ergab sich eine Risikoreduktion um 29 %. Der Effekt scheint jedoch bei nicht-fermentierten Sojaprodukten (bspw. Sojamilch, Tofu, Sojabohnen) größer zu sein als bei fermentierten (bspw. Nattō oder Miso). So lag die berechnete Risikoreduktion für nicht-fermentierte Sojaprodukte bei 35 % und bei fermentierten bei 14 %.[44]
Calcium
Im Zusammenhang mit der chemopräventiven Wirkung von Vitamin D3 wurden auch mögliche negative Effekte hoher Calciumzufuhr betrachtet. Eine hohe Calciumzufuhr vermindert die körpereigene Cholecalciferol-Produktion. Bei vielen Studien wird ein Effekt von in Nahrungsmitteln enthaltenes Calcium (wie zum Beispiel Milch oder Käse) auf die das Erkrankungsrisiko oder die Mortalität untersucht. Manche Studien weisen darauf hin, dass das Risiko an Prostatakrebs zu erkranken, erhöht ist.[45][46]
Phytotherapie
Ein Nutzen sogenannter Phytohormone aus Soja lässt sich nicht belegen, auch isoliert gegebene sekundäre Pflanzenstoffe zeigen keine Wirksamkeit. Fachgesellschaften warnen auch vor Beispielen in der Werbung, deren Wirksamkeit nicht belegt ist (zum Beispiel Lycopin aus Tomaten).[47]
Gegenstand zahlreicher Studien ist Granatapfelsaft, dieser ist der am besten untersuchte Pflanzenstoff bei Prostatakrebs.[48] So sollen die darin enthaltenen phytochemischen Pflanzenstoffe wirksam bei der Senkung des oxidativen Stresses und bei der Modulierung von Entzündungswegen sein.[49] Zudem üben die enthaltenen Substanzen in Zellkultur einen inhibitorischen Effekt auf das Tumorwachstum aus.[46] Im Mittelpunkt steht die Auswertung des PSA-Wertes (prostataspezifisches Antigen), das als zentraler Marker für einen möglichen Therapieerfolg gewertet wird. Die Ergebnisse zahlreicher Studien sind uneinheitlich, es fehlen verlässliche Überlebensdaten.[48] Außerdem ist nicht bekannt, ob sich ein möglicher positiver Einfluss auf den PSA-Wert auf den Tumor auswirkt. Die Datenlage ist zu begrenzt, um Aussagen über eine mögliche Therapieform (als Ergänzung oder als Ersatz für die die klassische Therapieform) zu treffen.[47] Ein pauschaler Gebrauch von Granatapfelprodukten bei Patienten mit Prostatakarzinom wird nicht empfohlen. Jedoch ist die Einnahme von Granatapfelsaft nebenwirkungsarm.[46]
Remove ads
Molekularbiologische Aspekte des Prostatakarzinoms
Zusammenfassung
Kontext
Wie allen Neoplasien liegt auch dem Prostatakarzinom letztlich die irreversible Veränderung des Erbgutes einer einzigen Zelle zugrunde. Alle Krebszellen sind Abkömmlinge (Klone) dieser Zelle. Verkomplizierend kommt hinzu, dass sich deren Erbgut weiter verändert, da die physiologischen Vorgänge, die DNA-Schäden reparieren oder mutierte normale Körperzellen absterben lassen würden (Apoptose), in Krebszellen nicht zum Tragen kommen. Mit der Zeit entwickelt sich daher ein Mosaik aus Zellen mit unterschiedlich stark verändertem Genom. Klinisch entspricht dem ein inhomogenes Erscheinungsbild des Tumors und ein zunehmendes „Bösartigerwerden“ über die Jahre.
Anders als viele andere epitheliale Malignome hat das Prostatakarzinom keine typische Adenom-Karzinom-Sequenz und auch kein spezifisches Mutationsmuster. Stattdessen kommen sehr heterogene genomische Veränderungen in Form von Punktmutationen an verschiedenen Stellen, Verlusten von Allelen oder ganzen Chromosomen und bisweilen zusätzlich Polyploidie vor. Häufig sind jedoch in einem späteren (metastasierten) Stadium zumindest auch klassische Tumorsuppressorgene wie TP53 von Deletionen oder Mutationen betroffen. Eine wichtige Rolle scheinen Veränderungen des den Androgenrezeptor codierenden Gens zu spielen. Derzeit sind mindestens 17 genetisch verschiedene Zelllinien des Prostatakarzinoms bekannt.[50]
Für Träger einer BRCA1- oder BRCA2-Mutation besteht ein erhöhtes Risiko für das Entstehen von Prostatakrebs.[51]
Remove ads
Symptomatik
Zusammenfassung
Kontext
In frühen Stadien ist Prostatakrebs nahezu immer symptomlos. Hauptbeschwerden ergeben sich beim fortgeschrittenen Karzinom aus der Blockade des Harnabflusses und bestehen somit in Störungen der Miktion (Urinieren). Möglich sind ein verzögerter Beginn, eine verlängerte Miktion mit schwachem Strahl, Nachtropfen oder die Unterbrechung des Harnstrahls während des Wasserlassens. Oft bleibt Restharn in der Blase zurück. Irritative Beschwerden sind vermehrter oder überwiegend nächtlich auftretender Harndrang (Nykturie), häufiges Lassen geringer Urinmengen (Pollakisurie), erschwertes Wasserlassen (Dysurie) oder Schmerzen beim Wasserlassen (Algurie). Durch Druckschädigung von Nerven des Kreuzbeinbereichs kann es zu Erektionsstörungen kommen. Sichtbares Blut im Urin (Hämaturie) oder Ejakulat (Hämatospermie) ist hingegen selten.
Beschwerden können im fortgeschrittenen Stadium mit Metastasierung auch primär durch die Metastasen entstehen, während das Prostatakarzinom klinisch stumm bleibt (okkultes Karzinom). Am häufigsten sind hier Schmerzen der Wirbelsäule und des Beckens. Bei starker metastatischer Durchsetzung kann es zu spontanen Knochenbrüchen ohne Trauma, sogenannten pathologischen Frakturen, kommen. Da häufig die Wirbelsäule die erste Aussaatstrecke bildet, sind komplexe neurologische Ausfälle durch Rückenmarksverletzung wie Querschnittsyndrome oder das Cauda-equina-Syndrom nicht selten. Lymphknotenmetastasen können zu Lymphödemen der Beine oder des Hodensacks führen. Insgesamt stellen jedoch Knochenmetastasen für die meisten Patienten die vorherrschende Manifestation der Erkrankung dar und sind auch die hauptsächliche Ursache für die Morbidität und Mortalität des Prostatakarzinoms.[52]
Fortgeschritten metastasierte Tumoren führen in der Regel auch zu Allgemeinsymptomen wie Anämie und ungewolltem Gewichtsverlust.
Remove ads
Diagnostik
Zusammenfassung
Kontext


Körperliche Untersuchung
Mit der digital-rektalen Untersuchung kann ein erfahrener Untersucher bereits die Verdachtsdiagnose stellen, da der Tastbefund typisch ist. Allerdings werden so die selteneren Tumoren der vorderen Organregionen unter Umständen übersehen und allgemein erst recht fortgeschrittene Stadien erkannt.[53]
Bildgebung
Ultraschall
Genauere Lokalisation und Größenbestimmung erlaubt die Ultraschalluntersuchung (transrektale Sonografie). Tumoren ab zehn Millimeter Durchmesser können damit zuverlässig gefunden werden, kleinere jedoch nur zu etwa 20 %.[54]
HistoScanning ist eine ultraschallbasierte, noch nicht abschließend evaluierte Methode, die jedoch auch wesentlich höhere Sensitivität und Spezifität als gewöhnlicher Ultraschall oder digital-rektale Untersuchungen verspricht.[55]
Magnetresonanztomographie
Die Magnetresonanztomographie hat sich dem transrektalen Ultraschall als etwa gleichwertig erwiesen, ist jedoch wesentlich aufwändiger und kostenintensiver in der Durchführung. Der Primärtumor stellt sich in T2-Gewichtung in der MRT als umschriebene dunkle Region mit relativ heller Umgebungszone dar.[54]
Moderne multi-parametrische MRT-Untersuchungen mit Endorektalspule, Diffusion (ADC) oder DTI, Perfusion (DCE) und 1H-Spektroskopie haben eine Sensitivität von gemittelt 86 % und einer Spezifität von 94 %. Negativer Vorhersagewert ist 95 %.[56] Durch die schnell vorangehende Entwicklung der MRT-Technologie sind die Zahlen je nach eingesetzter Technik und Wissensstand des Radiologen potentiell noch deutlich höher. Das multi-parametrische MRT ist somit sehr mächtig und gesundheitlich unbedenklich, jedoch recht aufwändig.[57][58][59]
Positronen-Emissions-Tomographie
Außerdem etabliert sich immer mehr die Positronen-Emissions-Tomographie (PET) mit 18F-Cholin (radioaktiv markierter Tracer). Vor allem mittels 18F-Cholin-PET/CT kann zuverlässig Prostatakrebs-Gewebe von benigner Hyperplasie, chronischer Prostatitis und gesundem Prostatagewebe differenziert werden.[60][61]
Labordiagnostik
Etablierte Verfahren
Ein oft genutzter Laborparameter in der Prostatakrebsdiagnostik ist das prostataspezifische Antigen (PSA). Es ist spezifisch für die Prostata, allerdings nicht für ein Tumorleiden, sondern kann auch bei Entzündungen zum Beispiel bei einem Harnwegsinfekt, gutartiger Prostatavergrößerung, einem Harnverhalt oder aber auch, teils für mehrere Tage, nach jeder mechanischen Beanspruchung im Beckenbereich, etwa durch Sport, vor allem Fahrradfahren, Sex oder medizinische Maßnahmen, wie digitale-rektale Untersuchung (DRU), transrektale Prostatasonographie, oder Blasenkatheter, erhöht sein. Ein Wert über 4 ng/ml gilt als abklärungsbedürftig. Eine Differenzierung, wenn eine infektiöse Ursache (Prostatitis, Harnwegsinfekt) ausgeschlossen wurde, erlaubt die Bestimmung des komplexierten und freien Anteils des PSA. Liegt der Anteil des freien PSA unter 10 %, ist ein Prostatakarzinom wahrscheinlich, ein Anteil von 10–20 % gilt als Graubereich, bei mehr als 20 % kann man von einer gutartigen Veränderung ausgehen.[62] In der Tumornachsorge nach operativer oder Strahlentherapie ist das PSA der entscheidende Parameter. Dieselbe Bedeutung kommt ihm in der Verlaufskontrolle einer antiandrogenen Behandlung (Hormontherapie) zu.
Im Gegensatz zum PSA hat die im Serum nachweisbare prostataspezifische saure Phosphatase (PAP) heute nur noch eine untergeordnete Bedeutung.
Nicht etablierte Verfahren
Des Weiteren stehen eine Protein-Muster-Diagnostik und der PCA3-Test zur Verfügung, als Material wird Urin verwendet. Beide Verfahren sind nicht etabliert, die Kosten werden in Deutschland üblicherweise von den gesetzlichen Krankenkassen nicht übernommen.[63]
Histologie
Beweisend für ein Prostatakarzinom ist ausschließlich der Nachweis von Krebszellen in einer bioptisch entnommenen Gewebeprobe. Die Biopsie wird transrektal unter Ultraschallkontrolle durchgeführt. Es werden mit einer Hohlnadel mindestens je drei Gewebeproben aus beiden Seiten des Organs entnommen. Bei einer großen Prostata sollte naturgemäß die Zahl der Biopsien höher liegen. Ein Pathologe begutachtet das Prostatagewebe und stellt seine Diagnose.
Der Aussagewert dieser sogenannten Systematischen Biopsie ist jedoch sehr gering. Selbst bei einer Probenanzahl von 12 werden nur etwa 25–50 % der tatsächlichen Krebsfälle entdeckt. Auch eine Erhöhung der Probenanzahl auf 24 erhöht die Rate nur unwesentlich.[64] Zusätzlich ist das Risiko einer falschen Klassifizierung der Gefährlichkeit eines festgestellten Krebsbefalls mit ca. 20–50 % beträchtlich.[65][66]
Diagnostik zur Stadienbestimmung bei nachgewiesener Erkrankung
Falls sich die Diagnose „Prostatakrebs“ bestätigt, ist eine Stadienbestimmung, das sogenannte Staging, erforderlich. Hier wird festgestellt, ob der Tumor bereits ausgestreut hat oder ob es sich um ein auf die Prostata begrenztes Karzinom handelt.
Zu den erforderlichen Untersuchungen gehört eine Ultraschalluntersuchung der Organe des Bauchraumes, insbesondere der Leber, der Nieren und Lymphknoten, sowie eine Röntgenuntersuchung der Lunge. Eine Skelettszintigrafie wird zum Ausschluss von Knochenmetastasen in Abhängigkeit vom PSA-Wert durchgeführt. Zusätzlich können noch eine Computertomographie von Bauch und Lunge sowie eine Ausscheidungsurografie der Nieren mit Kontrastmittel zur Beurteilung des Harnleiterverlaufes und eine Blasenspiegelung erfolgen.
Zur exakten Beurteilung eines organüberschreitenden Wachstums (Stadium T3) bei stanzbioptisch gesichertem Prostatakarzinom hat sich bisher kein bildgebendes Verfahren (CT, MRT mit Endorektalspule, transrektale Ultraschalluntersuchung) etablieren können.
Remove ads
Pathologie und Histopathologie
Zusammenfassung
Kontext
Stanzbiopsien und Operationspräparate werden von einem Pathologen untersucht.
Makroskopische Pathologie

Makroskopisch (mit bloßem Auge) erscheint das Karzinom meist gelb oder weißlich, relativ homogen und unscharf begrenzt. Mehrheitlich geht es von den Epithelien der peripheren Drüsenanteile aus, zu etwa 85 % in den hinteren (rektalen) Anteilen der Vorsteherdrüse und breitet sich in den äußeren Zonen des Organs aus. Zur Verlegung der Harnröhre mit Beschwerden des Harnlassens kommt es daher erst spät, meist nachdem die Organkapsel schon durchbrochen wurde.
Ausgedehnte Karzinome der Stadien T3/T4 können die Samenblasen, die Harnblase, den Beckenboden oder das Rektum infiltrieren. Die Metastasierung ist zunächst lymphogen (über die Lymphbahnen) in die ortständigen Lymphknoten. Häufig erfolgt später eine hämatogene Aussaat (über die Blutbahn). Typisch sind Knochenmetastasen in Becken, Kreuzbein und Lendenwirbelsäule, Oberschenkelknochen, Brustwirbelsäule und Rippen. So ist bei 80 % bis 90 % der Patienten mit einem metastasierenden Prostatakarzinom das Achsenskelett (Wirbelsäule, Becken und Strukturen, die am Rumpf oder nahe am Rumpf gelegen sind) betroffen.[52] Diese sind fast immer osteoblastisch (knochenbildend). Fernmetastasen in Lunge und Leber durch hämatogene Aussaat (über den Blutkreislauf) sind seltener.[67]
Mikroskopische Pathologie
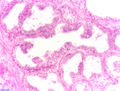
97 % aller Prostatatumoren sind Adenokarzinome, das heißt, sie entstehen aus entarteten Drüsenzellen. Ein Übergangsstadium zum manifesten Krebs wird als prostatische intraepitheliale Neoplasie (PIN) bezeichnet und entspricht einem Carcinoma in situ. Beim eigentlichen Karzinom kommen verschiedene histopathologische Wachstumsmuster vor, auch gleichzeitig nebeneinander: glandulär beziehungsweise azinär (drüsenartig), kribriform (siebartig) und solide. Das Ausmaß der Entdifferenzierung ist Grundlage des Gradings. 40–50 % der Tumoren liegen bei Diagnosestellung multifokal vor.[54]
- Normales Prostatagewebe
- Prostatische intraepitheliale Neoplasie (PIN)
- Karzinom vom azinären Typ
- Entdifferenziertes Karzinom
- Knochen- und Weichteilmetastase eines Prostatakarzinoms mit immunhistochemischem Nachweis einer PSA-Expression (braun)
Die Nicht-Adenokarzinome (weniger als drei Prozent) sind meist urothelialer Herkunft, leiten sich also aus dem Übergangsgewebe der Harnröhre oder -blase ab (siehe Blasenkrebs). Äußerst selten sind Sarkome (Leiomyosarkom, Fibrosarkom, Rhabdomyosarkom) des Stromas beim Erwachsenen. Bei Kindern sind Rhabdomyosarkome die häufigste Form des Prostatakrebses, werden aber nicht wie bei erwachsenen Patienten als Prostatakarzinom aufgefasst, sondern als Weichteilsarkom.[68][69]
Tumorgrad und Gleason-Score
Bei der mikroskopischen Untersuchung des entnommenen Gewebes werden die biologischen Eigenschaften des Tumors genauer bestimmt und seine Bösartigkeit ermittelt. So beschreibt ein besonderes Einordnungsschema (G: Histopathologisches Grading), wie stark sich die Tumorzellen mikroskopisch von normalen, „ausgereiften“ Zellen unterscheiden.
Zum Grading des Prostatakarzinoms wird entsprechend der S3-Leitlinien zur Früherkennung, Diagnose und Therapie des Prostatakarzinoms der Gleason-Score verwendet.[70] Dabei wird nach dem histologischen Bild in der Stanzbiopsie das am schlechtesten differenzierte und das am häufigsten vorkommende Tumorgewebe mit Punktwerten zwischen 1 und 5 (zusammen also zwischen 2 und 10) bewertet und addiert. Bei einer bereits erfolgten Operation wird der häufigste und der am zweithäufigsten vorkommende Gleason-Grad in der gesamten Prostata addiert. Die beiden addierten Gleason-Grade müssen in der richtigen Reihenfolge und in der Stanzbiopsie in Prozent (des Gesamttumors und des gesamten gewonnenen Gewebes) angegeben werden. Ein Gleason-Score 3+4 stellt einen besser differenzierten Grad dar, als Gleason-Score 4+3, obwohl die Summe gleich ist. Ihre Summe wird in der Stanzbiopsie demnach anders interpretiert als im Operationspräparat. Eine Besonderheit ist, dass die Gleason-Grade 1 und 2 in der Stanzbiopsie nicht diagnostiziert werden können.[71]
Der Gleason-Score ist neben der Tumorgröße, dem Vorliegen von Lymphknoten- und Fernmetastasen (TNM-Klassifikation) ein wichtiger Prognosefaktor. Manchmal können zusätzliche Informationen zum Grading (zum Beispiel DNA-Zytometrie) hilfreich sein. Ein Gleason-Score kann nur bei Vorliegen eines nicht vorbehandelten Adenokarzinoms der Prostata erstellt werden, für Urothelkarzinome und neuroendokrine Tumoren wird ein anderes Grading-System benutzt.[70]
DNA-Zytometrie
Bei niedrigem Gleason-Grad kann die als Biopsie entnommene Probe zusätzlich auf den so genannten Ploidiegrad untersucht werden. Dieses Verfahren wird DNA-Zytometrie genannt und von einzelnen urologischen Chefärzten an Kliniken wie auch Pathologen eingesetzt.[72][73] Sie kann im Falle eines niedrigen Malignitätsgrades des Karzinoms weitere Hinweise auf die Aggressivität der Tumorzellen geben und so als Hilfe zur Therapieentscheidung Anwendung finden.[74]
Remove ads
Tumorstadien
Zusammenfassung
Kontext
Manifestationsstadien
Man unterscheidet nach Mostofi[75] folgende Manifestationsstadien:
Staging (TNM-System)
Bei der Beurteilung des Tumorstadiums nach dem TNM-System werden Größe und örtliche Ausdehnung des Prostatatumors (T), Lymphknotenbefall (N, von engl. node ‚Knoten‘) und Metastasen (M) berücksichtigt. Die Ziffern hinter den Buchstaben stehen für Größe und Ausdehnung des Primärtumors (T1–T4), das Vorliegen von befallenen Lymphknoten (N0–N1) sowie das Vorhandensein und die Verteilung von Fernmetastasen (M0-M1c).
Ein recht guter Prädiktor für die Entdifferenzierung, die lokale Invasion der Nachbarorgane und die Wahrscheinlichkeit der Fernmetastasierung ist auch die Tumorgröße. Die „Schwelle der Kurabilität“, also die Größe des Tumors, bis zu welcher man eine Behandlung mit der Zielsetzung der Heilung (kurative Behandlung) als möglich erachtet, wird bei 4 cm³ angesetzt. Ist diese Schwelle überschritten, so ist eine Heilung in der Regel nicht mehr möglich. Jedoch können durchaus auch kleinere Tumoren bereits metastasiert sein und sich somit einer kurativen Behandlung entziehen.[54]
An der Einordnung in das TNM-Schema orientiert sich die Behandlung. Auch die Prognose kann unter Hinzuziehung weiterer Parameter abgeschätzt werden.
Ein anderes Schema der Stadieneinteilung ist das nach Whitmore-Jewett (modifiziert nach Hopkins). Hier werden die Grade A (mikroskopisches Karzinom, praktisch immer inzidentiell – entspricht T1), B (makroskopisch, auf die Prostata begrenzt – entspricht T2); C (organüberschreitend, auf das kleine Becken begrenzt – entspricht T3/4M0) und D (mit Fernmetastasen – entspricht T1–4M1) unterschieden. Dieses Schema wird im angloamerikanischen Raum bevorzugt, ist aber in Deutschland nicht üblich.
Remove ads
Prognosefaktoren
Wichtigste Faktoren für die Einschätzung der Prognose sind das Tumorstadium nach TNM-Klassifikation, der PSA-Blutwert und die Differenzierung des Tumors, der Gleason-Score.
Therapie
Zusammenfassung
Kontext
Aktive Überwachung, Strahlentherapie oder Operation: Ergebnisse der britischen ProtecT-Studie
Bis vor Kurzem war nicht eindeutig geklärt, ob Operation oder Strahlentherapie als gleichwertig anzusehen sind; es gab keinen direkten Vergleich beider Therapieverfahren. Ferner war unklar, ob eine Behandlung (egal welche) einen Vorteil gegenüber der aktiven Überwachung erbringt. Die in Deutschland zu dieser Frage durchgeführte PREFERE-Studie wurde im Herbst 2016 geschlossen. Fast zeitgleich wurde aber eine britische Studie veröffentlicht (sog. ProtecT-Studie), in der drei Methoden miteinander verglichen wurden, nämlich aktive Überwachung, Operation und Strahlentherapie (Bestrahlung von außen mit Linearbeschleuniger, kombiniert mit sechsmonatiger antihormoneller Therapie).
Wichtige Ergebnisse der ProtecT-Studie sind:
- Aktive Überwachung ist möglich. Es gibt in den ersten zehn Jahren nach Diagnose keine erhöhte Todesrate.
- Allerdings traten bei Patienten, die zunächst nur überwacht und nicht sofort behandelt wurden, vermehrt Metastasen auf. Da dies längerfristig nachteilig ist, sollte man eine Therapie bei jüngeren Patienten und/oder bei Tumoren mit Risikokonstellation prüfen.
- In der Patientengruppe, die zunächst nur aktiv überwacht wurde, musste man innerhalb von zehn Jahren dann doch die Hälfte der Patienten mit Bestrahlung oder Operation behandeln, weil die Krebserkrankung messbar vorangeschritten war. Bei aktiver Überwachung gilt also bezüglich einer weiteren Behandlung: aufgeschoben, aber nicht endgültig aufgehoben.
- Ein wichtiges Ergebnis betrifft den Vergleich von Operation und Strahlentherapie. Beide Verfahren waren hinsichtlich der Beherrschung der Tumorerkrankung gleich gut (im Trend war die Bestrahlung sogar etwas besser). Beide Therapieverfahren wurden gut vertragen; die Nebenwirkungen waren bei Strahlentherapie aber deutlich geringer als bei Operation, obwohl die Bestrahlung noch nicht mit heute üblichen präziseren Bestrahlungstechniken durchgeführt wurde.
Die beiden Originalpublikationen der Studie,[77] eine Zusammenfassung der österreichischen Cochrane,[78] ein Kommentar aus dem New England Journal of Medicine[79] sowie eine Pressemitteilung der Deutschen Gesellschaft für Radioonkologie[80] sind frei verfügbar. Die Aussagen gelten nur für Patienten mit den entsprechenden Kriterien, insbesondere einem Tumor mit weniger aggressiver Einstufung.
Weitere Ergebnisse zur Frage, welche Behandlungsmethode die besten Erfolgsaussichten bietet, stammen aus der 2012 publizierten sogenannten „Grimm-Studie“. In dieser Metaanalyse wurden anhand der Daten von ca. 52.000 Patienten mit lokalisiertem Prostatakarzinom 11 Methoden (operative Verfahren, Bestrahlungsmethoden, HiFu usw.) untersucht und verglichen. Die besten Ergebnisse bei allen drei Risikogruppen lieferte stets ein Bestrahlungsverfahren. Den ausgeprägtesten Vorteil in Bezug auf die langjährige Tumorkontrolle zeigte die Bestrahlung im Vergleich zur Operation bei Patienten mit Hochrisiko-Prostatakrebs.[81]
Operation
Bei lokal begrenztem Prostatakarzinom (T1/2) und guter Konstitution ist die radikale (vollständige) Operation der Prostata, bei der Prostata, Samenbläschen und die regionalen Lymphknoten entfernt werden, eine traditionelle Methode. Diese so genannte „radikale Prostatektomie“ (RPE) kann auf vier unterschiedliche Arten durchgeführt werden:
- als retropubische radikale Prostatektomie (RRP)
- als radikale perineale Prostatektomie (RPP) durch Schnitt am Damm (zwischen After und Hodensack)
- minimalinvasiv – laparoskopisch
- roboterassistiert (RARP)
RRP wird vom Bauch aus durchgeführt, RPP wird extraperitoneal, also ohne Eröffnung der Bauchhöhle, ausgeführt. Die RPP ist weniger zeitaufwändig und mit geringeren Blutungen verbunden als die RRP, aber der Zugang ist relativ schmal. Ein Nachteil ist die fehlende Entfernung der Beckenlymphknoten bei der RPP, so dass ein zweiter Eingriff mittels laparoskopischer pelviner (auf das Becken bezogener) Lymphadenektomie manchmal notwendig ist. Einzelne Zentren haben Techniken publiziert, welche die Lymphknotenentfernung ermöglichen.[82]
Bei der minimalinvasiven Methode wird mittels Bauchspiegelungstechnik über einige kleine Schnitte die Prostata operiert. Vorteil im Vergleich zur „offenen“ Operation ist hier vor allem der zumeist geringere Blutverlust und die kleinen Wunden.
Eine Weiterentwicklung der „minimalinvasiven“ Technik ist die roboterassistierte Prostatektomie. Hier wird mit Hilfe eines Operationsroboters die laparoskopische Technik durchgeführt. Der Roboter wird dabei vom Operateur mittels einer speziellen Konsole fernbedient und führt keine eigenständigen Bewegungen aus. Vorteil für den Operateur gegenüber der Standard-Laparoskopie ist hierbei die nahezu uneingeschränkte Beweglichkeit der Instrumente, die hervorragende Sicht (dreidimensional über ein Doppel-Optik-System) und die Feinheit der Bewegung, da der Roboter etwa das natürliche Zittern der Hand ausgleicht. Nachteil der Robotertechnik gegenüber der „Standard-Laparoskopie“ sind die vergleichsweise hohen Anschaffungs- und Unterhaltskosten für das Krankenhaus, so dass in Deutschland bisher nur wenige Zentren auf diese Technik zurückgreifen können, bei einigen Abteilungen wird eine private Zuzahlung zur Deckung der Materialkosten verlangt, da die Krankenkassen diese derzeit nicht übernehmen. Eine Verbesserung der Operationsergebnisse durch die Robotertechnik konnte bisher wissenschaftlich nicht belegt werden.
Gelingt es bei der Operation, den Tumor vollständig zu entfernen, ist eine Heilung möglich, und die Prognose für ein Langzeitüberleben (fünf Jahre oder mehr) liegt zwischen 80 und 90 Prozent. Gemäß der weltweit größten urologischen Studie (52.000 Patienten) zur Behandlung des lokalisierten Prostatakrebses ist die Operation bei Patienten mit geringem oder mittlerem Risiko der Bestrahlung nach fünf Jahren im Ergebnis geringgradig unterlegen. Den größten Vorteil zeigte die Bestrahlung im Vergleich zur Operation insbesondere bei Patienten, die ein hohes Risiko haben, Metastasen zu entwickeln.[81]
Das Risiko, an der Operation oder ihren Folgen zu versterben, beträgt etwa 1,5 Prozent.[83] Ein relevantes Risiko der Operation ist in erster Linie die Gefahr der langfristigen Harninkontinenz und beträgt je nach Studie zwischen 2 und 40 Prozent.[84] So benötigten etwa in einer britischen Studie aus dem Jahr 2006 27,8 % der Patienten täglich bis zu eine Einlage.[85]
Zum Verlust der Erektionsfähigkeit (erektile Dysfunktion) in Folge einer Verletzung der Nervi cavernosi (Äste der parasympathischen Beckeninnervation) kommt es in etwa 80 % der Fälle.[86] Ein trockener Orgasmus ist meist weiterhin möglich[87], eine Studie zeigt, dass 71 % der operierten Männer orgasmusfähig waren.[88] Verletzungen des Nervus obturatorius, die im Rahmen der Lymphknotenentfernung auftreten können, oder des Rektums sind selten. In fünf bis 20 Prozent der Fälle kommt es, bedingt durch die Lymphknotenentfernung, zu einer Lymphozele. Als Spätfolge tritt in etwa 32 % der Fälle eine Verengung der Verbindungsstelle zwischen Harnröhre und Blase (Anastomose) auf, die so genannte Anastomosenstriktur.[83]
Etliche Zentren bieten eine „nerverhaltende“ Operationsmethode (nach Patrick Craig Walsh) an, bei der die kavernösen Nerven, die in unmittelbarer Lagebeziehung zur Prostata verlaufen, geschont werden. Das Risiko der postoperativen erektilen Dysfunktion kann damit auf zehn Prozent (bei jungen Patienten), bis 50 % (bei älteren Patienten) gesenkt werden, der Erfolg ist aber signifikant von der Erfahrung des Operateurs abhängig. Zudem birgt die Technik das Risiko einer zu wenig radikalen Ausräumung des Tumors. Es erhöht sich damit das langfristige Risiko eines Lokalrezidives.
Die Art der angewandten Operationsmethode scheint keinen signifikanten Einfluss auf die onkologischen Ergebnisse (Überlebensrate, rezidivfreies Überleben etc.) des Eingriffs zu haben, vielmehr scheint die jeweilige Erfahrung des einzelnen Operateurs ausschlaggebend zu sein.
Strahlentherapie (Radiatio)

Eine gleichwertige und nebenwirkungsärmere Alternative zur Operation ist bei lokal begrenztem Prostatakarzinom mit niedrigen und mittleren Risikofaktoren (siehe Prognosefaktoren) die alleinige Strahlentherapie. In einer Vergleichsstudie[89] wurden über 1600 Patienten entweder mit radikaler Operation, perkutaner Strahlentherapie oder einer abwartenden Strategie behandelt. Nach einer Nachbeobachtungszeit von zehn Jahren ergab sich kein Vorteil einer Methode bezüglich des krebsspezifischen Überlebens, also der Wahrscheinlichkeit, am Prostatakrebs zu versterben. In der Behandlungsgruppe mit abwartender Strategie zeigte sich eine Verdopplung der Wahrscheinlichkeit des Auftretens von Fernabsiedlungen (Metastasen). Hinsichtlich der für Patienten wichtigsten Nebenwirkungen Inkontinenz und sexueller Funktion (Potenz) resultierte die Prostataoperation häufiger in einer signifikanten Verschlechterung beider Funktionen. Die Strahlentherapie zeigte signifikant häufiger Darmnebenwirkungen. Bezüglich der Lebensqualität ergaben sich keine Unterschiede zwischen den Gruppen.[90]
Die Strahlentherapie ist für verschiedene Gruppen von Patienten anwendbar, etwa nach Wiederauftreten eines operierten Tumors, bei metastasierten Tumoren oder auch als Konkurrenzmethode zur Operation. Sie erfolgt entweder von außen (perkutane Strahlentherapie) oder durch „Spickung“ (Brachytherapie) (von griechisch brachýs = nah) der Prostata mit radioaktivem Material. Die perkutane Bestrahlung wird mittels Linearbeschleuniger durchgeführt. Bei der Brachytherapie unterscheidet man zwischen der Implantation von „Seeds“ (radioaktiven Partikeln kurzer Halbwertszeit, auch „Low-Dose-Rate Brachytherapy“, LDR-Brachytherapie genannt) und dem „Afterloading“ („High-Dose-Rate Brachytherapy“, HDR-Brachytherapie), wobei für eine (mit einem speziellen Planungsprogramm über PC) vorausberechnete Zeit eine radioaktive Quelle in Hohlnadeln, die in dem zu bestrahlenden kranken Gewebe stecken, eingeführt und anschließend wieder entfernt werden. Die HDR-Brachytherapie kann sowohl mit der perkutanen Bestrahlung kombiniert als auch als alleinige Monotherapie angewandt werden. Die LDR-Brachytherapie („Seeds“) kann nicht mit anderen Formen der Bestrahlung kombiniert werden; diese Therapie stellt eine direkte Alternative zur Operation dar. Vorteile der Bestrahlung sind der Wegfall des OP-Risikos und die Möglichkeit einer ambulanten Behandlung. Nachteile sind Nebenwirkungen wie zeitweiliger Durchfall und Verdauungsstörungen.[91][92] Im Rahmen einer Metaanalyse wurde der Einfluss der Brachytherapie alleine oder in Kombination mit perkutaner Bestrahlung in Bezug auf das tumorfreie Überleben als allen anderen damit verglichenen Methoden als überlegen bewertet. Ziel dieser sogenannten „Grimm-Studie“, die 2012 publiziert wurde, war der Vergleich aller damals gängigen Behandlungsmethoden des nicht metastasierten Prostatakarzinomes. Die besten Ergebnisse bei allen drei Risikogruppen wurden jeweils durch die Brachytherapie alleine oder in Kombination erbracht. Den ausgeprägtesten Vorteil in Bezug auf die langjährige Tumorkontrolle zeigte die kombinierte Brachytherapie im Vergleich zur Operation bei Patienten mit Hochrisiko-Prostatakrebs.[81] Kritisiert wurde die Studie dafür, dass neue Verfahren wie zum Beispiel die dosiseskalierte perkutane Bestrahlung[93] oder hypofraktionierte Protonentherapie,[94] die mittlerweile zumindest äquivalente Ergebnisse erbrachten, nicht in die Metaanalyse aufgenommen wurde. Um den Stellenwert der Operation im direkten Vergleich mit Bestrahlungsverfahren erneut zu ermitteln, wurde 2013 die sogenannte „PREFERE“-Studie aufgelegt,[95] die 2016 jedoch abgebrochen werden musste.
Bei einer geringen Zahl von Patienten treten nach Strahlentherapie eines Prostatakarzinoms bleibende Schädigungen von Darm (Radioproktitis, Radiocolitis) und Harnblase (Radiocystitis) auf. Auch ein Verlust der Gliedsteife (erektile Dysfunktion) sowie eine Störung der Schließmuskelfunktion des Afters oder der Harnblase ist bei wenigen Patienten nach Bestrahlung eines Prostatakarzinoms beobachtet worden.[96][97] Die Strahlenbelastung angrenzender Organe kann durch den Einsatz sogenannter Goldmarker gesenkt werden, so dass auch das Risiko von Nebenwirkungen reduziert wird. Diese vor Beginn der Strahlentherapie in der Prostata abgelegten drei „Seeds“ erlauben es, die Prostata bei jeder Bestrahlungssitzung indirekt zu lokalisieren (sogenannte Image Guided Radio Therapy, IGRT), so dass eine gezieltere Bestrahlung mit einem geringeren „Sicherheitssaum“ möglich ist. Hierbei handelt es sich bisher jedoch um eine individuelle Gesundheitsleistung.
Ein neues Therapieverfahren ist die Hochpräzisionsbestrahlung der Prostata. Dabei wird die gesamte Strahlendosis in nur fünf Behandlungssitzungen über einen Zeitraum von etwa anderthalb Wochen verabreicht. Die US-Fachgesellschaft für Strahlentherapie (ASTRO) sieht diese Methode bereits als eine Alternative zu den Standardverfahren an.[98] In Deutschland wird diese Therapie aktuell in einer vom Bundesamt für Strahlenschutz genehmigten klinischen Studie an den Universitätskliniken Kiel, Lübeck, Rostock und Frankfurt angeboten und mit dem Bestrahlungsroboter Cyberknife (in Kooperation mit Saphir Radiochirurgie) durchgeführt.[99][100]
Wenn zum Zeitpunkt der Diagnose bereits eine Absiedelung in andere Organe stattgefunden hat, ist die Erkrankung meist nicht mehr heilbar. Durch Strahlentherapie kann hier jedoch zumindest die Ausbreitung des Krebses verzögert werden. Hier findet vor allem die Bestrahlung von Knochenmetastasen ihre Anwendung, die gefährdete Knochenbezirke stabilisiert und somit erheblich zur Mobilität und Schmerzfreiheit bei Patienten mit metastasierten Tumoren beiträgt.
Protonentherapie
Eine neue Form der Strahlentherapie ist die Behandlung mit Protonen. Hierbei nützt man das physikalische Phänomen des bragg peak, bei der die Strahlenenergie nur an einer vorbestimmten Stelle im Körper abgegeben wird. Der Vorteil der Protonentherapie liegt in der Genauigkeit wirksam den Krebsherd zu behandeln und dennoch dicht angrenzendes gesundes Gewebe zu schonen. Im März 2014 wurden erstmals 5-Jahres-Langzeitergebnisse der Protonenbestrahlung bei Prostatakrebs publiziert. Insgesamt wurden in den drei hier zusammengefassten Studien 211 Patienten mit nicht-metastasierten Prostatakrebs mit Protonen behandelt und über einen Zeitraum von durchschnittlich über 5 Jahren (5,2 Jahre) nachbeobachtet. Die Tumorkontroll-Rate nach fünf Jahren (cPFS) betrug bei Prostatakarzinom mit niedrigem Risiko und mit mittlerem Risiko jeweils 99 %, bei Prostatakarzinom mit hohem Risiko 76 %. Die Rate an schweren Nebenwirkungen gemäß internationaler Einteilungsrichtlinie CTCAE Version 3.0 (bzw. aktueller Version 4.0) lag am Darm (zum Beispiel Blutung des Enddarmes) bei 1 % (0,5 %), am Harntrakt (zum Beispiel Inkontinenz) bei 5,4 % (1 %).[94]
Prostata-Rektum-Hydrogel-Abstandshalter

Bei Prostatakrebs ist eine Strahlentherapie, die entweder in Form einer Brachytherapie oder externen Strahlentherapie durchgeführt wird, eine der am häufigsten gewählten Behandlungsmethoden.
Obwohl die Strahlentherapie bei Prostatakrebserkrankungen im Vergleich zu anderen Behandlungsmethoden bessere Erfolge zeigt, birgt die Verletzung des Rektums durch die Bestrahlung (strahleninduzierte Proktitis) eine Gefahr, da sich das Rektum unmittelbar hinter der Prostata befindet. Die durch Strahlen ausgelöste Schädigung des Rektums kann zu Durchfall, rektalem Druck, zur Schleimhautproduktion und zu Blutungen führen. Bis zum Auftreten dieser Symptome kann es sechs bis zwölf Monate dauern. Die Symptome können jedoch zu jedem Zeitpunkt bis zu 30 Jahren nach der Bestrahlungstherapie auftreten.[101][102]
Eine aufkommende Strategie zur Minderung dieser rektalen Schädigung ist die Platzierung eines Abstandshalters zwischen diesen beiden Strukturen, wodurch das Rektum auf wirkungsvolle Art und Weise vom hochdosierten Strahlenfeld weggedrückt wird. Forschern war es möglich, diese Abstandshalter herzustellen, indem sie verschiedene Materialien in dem potenziellen Raum zwischen der Prostata und dem Rektum platzierten.
Die Injektion von Hyaluronsäure in den Raum zwischen Prostata und Rektum führte zu einem zusätzlichen Raum von mehr als einem Zentimeter ohne Beschwerden durch Tenesmen oder das Gefühl einer rektalen Füllung. Bei Patienten, die mit Hyaluronsäure behandelt wurden, traten im Vergleich zu Patienten, die keinen Abstandshalter aus Hyaluronsäure erhalten hatten, bei proktoskopischen Untersuchungen deutlich seltener rektale Schleimhautbeschädigungen (5 % vs. 36 %, p = 0,002) und keine makroskopischen rektalen Blutungen (0 % vs. 12 %, p = 0,047) auf.[103] Eine ähnliche Studie wurde mittels Collageninjektionen in den gleichen Raum durchgeführt. Mit dieser Methode schuf man einen Raum von durchschnittlich 1,1 cm zwischen der Prostata und dem anterioren Rektum, was zu einer mehr als 50-prozentigen Minderung der rektalen Strahlungsdosis während der Strahlentherapie an der Prostata führte.[104]
Forscher bewerteten einen absorbierbaren Ballon, der in den Raum zwischen Prostata und Rektum eingesetzt wurde, und ermittelten einen beinahe zwei Zentimeter großen Raum mit einer errechneten Reduktion der rektalen Bestrahlung.[105] Untersuchungen von in gleichem Raum injiziertem, absorbierbarem Hydrogel (das sich derzeit in den USA in der Phase der klinischen Erprobung befindet), resultierten in einem zusätzlichen Raum von einem Zentimeter mit einer Minderung der rektalen Strahlung (V70) von 60 %.[106][107]
Obwohl sich die Prostata-Rektum-Abstandshalter noch in der Phase der klinischen Erprobung befinden, besteht ein vielversprechendes Potenzial dahingehend, dass sie nicht nur zur Minderung unbeabsichtigter rektaler Strahlenaussetzung und der daraus resultierenden Komplikationen beitragen, sondern außerdem höhere Dosierungen bei der Strahlentherapie von Krebspatienten ermöglichen. Somit kann die Überlebensrate der Patienten verbessert werden.[108] Zusätzlich kann durch eine höhere Dosierung pro Behandlung eine vollständige Behandlung mit weniger Arztbesuchen realisiert werden, was zum einen angenehmer für den Patienten ist und zum anderen zu erheblichen Einsparungen der medizinischen Kosten führt.[109]
Im Gegensatz zu den USA, in denen sich das Hydrogel noch in der klinischen Erprobung befindet, ist das Hydrogel in Europa bereits CE-zertifiziert und in einigen Ländern auf dem Markt erhältlich.
Hochintensiver fokussierter Ultraschall
Ein seit 1996 in Deutschland angewandtes Verfahren ist der hochintensive fokussierte Ultraschall (HIFU). Die Methode beruht darauf, dass die gesamte Prostata vom Enddarm aus mit gerichteten Ultraschallwellen erhitzt und das Karzinom damit zerstört wird. Dazu wird der Schallkopf in das Rektum eingeführt. Die Behandlung erfolgt in einer Sitzung, der Krankenhausaufenthalt beträgt nur drei bis fünf Tage. In mehreren Studien mit Nachbeobachtungszeiten von mittlerweile bis zu zehn Jahren wurden die Effektivität und die Sicherheit des Verfahrens nachgewiesen. Die HIFU-Therapie wird von mehr als 30 Zentren in Deutschland angewandt, die Behandlungskosten werden von den gesetzlichen Krankenkassen im Rahmen des DRG-Systems übernommen. Das Verfahren ist sowohl kurativ als auch palliativ einsetzbar. Im Gegensatz zu strahlentherapeutischen Verfahren ist es im Rezidivfall wiederholbar, es stellt also keine „therapeutische Sackgasse“ dar. Aufgrund der geringen Belastung für den Patienten eignet sich HIFU besonders auch für ältere Patienten sowie für die Patienten, die neben dem Krebs noch an weiteren schweren Erkrankungen leiden. Nach der aktuellen S3-Leitlinie zum Prostatakarzinom (Version 2.0, 1. Aktualisierung 09.2011) ist allerdings die „… HIFU-Therapie beim lokal begrenzten Prostatakarzinom ein experimentelles Verfahren. Die HIFU-Therapie soll nur im Rahmen von prospektiven Studien angewendet werden.“
Therapie mit HIFU wird seit August 2017 erstmals auch in Österreich, am Klinikum Wels, angeboten.[110]
Hormontherapie
Die Hormontherapie, die auch als Androgen-Deprivations-Therapie bezeichnet wird, basiert auf der meist vorhandenen Abhängigkeit des Prostatakarzinoms vom Testosteron. Sie wird eingesetzt als palliative Therapie bei metastasierten Tumoren oder ergänzend zu anderen Therapiemaßnahmen wie zum Beispiel einer Strahlentherapie. Eine Hormontherapie in Form eines Hormonentzuges kann als (meist reversible) chemische Kastration durch Gabe von GnRH-Agonisten oder -Antagonisten durchgeführt werden. Ziel ist es, den Testosteronspiegel auf unter 50 ng/dl abzusenken. Da das Prostatakarzinom meist stark testosteronabhängig ist, kommt es bei beiden Verfahren meist zu einem deutlichen Rückgang bzw. Stillstand der Krankheit, so dass der Patient oft über Jahre keine karzinombedingten Beschwerden hat. Bei der chemischen Kastration mittels GnRH-Agonisten kann ein sogenanntes Flare-up-Phänomen entstehen, ein kurzzeitig stark beschleunigter Krankheitsverlauf, bedingt durch einen kurzzeitigen Anstieg des Testosterons. Dieser kann durch die kurzzeitige Gabe von Antiandrogenen wie Cyproteronacetat unterbunden werden, was insbesondere bei ausgeprägter Metastasierung zu empfehlen ist. Aktuelle Studiendaten liefern Hinweise darauf, dass die Therapieoptionen bei Patienten mit kardiovaskulären Erkrankungen sorgfältig abgewogen werden sollten. Darüber hinaus gibt es Studien, die gezeigt haben, dass GnRH-Antagonisten gegenüber den GnRH-Agonisten mit einem deutlich geringeren Risiko für kardiovaskuläre Erkrankungen einhergehen.[111][112]
Als Nebenwirkungen bei beiden Kastrationsverfahren kommt es meist zu Testosteronmangelsymptomen, unter anderem kann es zu Hitzewallungen, zu depressiven Zuständen, zu Anämie, Muskelabbau und als Langzeitwirkung zu Osteoporose kommen, wobei bei Orchiektomie sowohl die psychischen Belastungen durch die irreversible chirurgische Kastration als auch die Osteoporose durch das nicht gleichzeitig supprimierte Hormon LH stärker in Erscheinung treten. Außerdem kommt es zur erektilen Dysfunktion, die meist als nicht allzu schlimm empfunden wird, da auch die Libido nachlässt. Um diese therapiebedingten Nebenwirkungen zu minimieren, kann bei einigen Patienten die intermittierende Hormonblockade (intermittierende Androgendeprivation) zur Anwendung kommen, das heißt, therapiefreie Intervalle werden bewusst eingeplant.[113][114] Eine weitere Alternative für ausgesuchte Patienten ist die alleinige Gabe eines Antiandrogens. Im Laufe der Therapie kann eine Kastrationsresistenz des Prostatakarzinomes eintreten, das heißt, trotz eines auf unter 50 ng/dl unterdrückten Testosterons kommt es zu einem Fortschreiten der Erkrankung.
Der unkritische Einsatz der Hormontherapie als alleinige Therapie des lokalisierten, also nicht metastasierten Prostatakarzinoms führt nicht zu einer Lebensverlängerung.[115]
Chemotherapie
Die Chemotherapie galt beim Prostatakrebs lange als wenig wirksam. Einige Patienten (responder) mit metastasiertem Prostatakarzinom können jedoch von einer Chemotherapie profitieren. Die Ansprechrate liegt bei etwa 20 %. Zumeist hat die Chemotherapie ihren Platz bei der Behandlung des Tumorrezidivs und versagender Hormontherapie (sogenanntes kastrationsresistentes Prostatakarzinom). Auch sie ist bisher rein palliativ. Angewendete Therapeutika sind Cyclophosphamid, Doxorubicin (Adriamycin), 5-Fluoruracil, Suramin und andere; für diese konnte jedoch bisher kein Überlebensvorteil gezeigt werden. In einer 2004 in der renommierten Zeitschrift The New England Journal of Medicine publizierten Arbeit konnte erstmals ein statistisch signifikanter Überlebensvorteil von median 2,5 Monaten für diejenigen Patienten nachgewiesen werden, welche alle drei Wochen das Medikament Docetaxel erhielten.[116] Eine erstmals 2014 auf der Jahrestagung der American Society of Clinical Oncology. (ASCO) in Chicago vorgestellte, 2015 ebenfalls im New England Journal of Medicine. publizierte Studie zeigte auch bei Patienten mit einem metastasierten, hormonsensitiven Prostatakrebs einen Überlebensvorteil durch eine frühzeitige Docetaxel-Chemotherapie.[117]
Im Jahr 2011 wurden in Deutschland neue Medikamente zugelassen, die in Phase-III-Studien gute Erfolge für Patienten mit fortgeschrittenem kastrationsrefraktären Prostatakarzinomen auch nach Gabe einer Docetaxel-basierten Chemotherapie zeigten: Cabazitaxel (Handelsname Jevtana), zugelassen am 17. März 2011 sowie Abirateron (Zytiga), zugelassen am 5. September 2011. Weitere Medikamente sind aktuell in Entwicklung. Enzalutamid wurde im Juni 2013 unter dem Handelsnamen Xtandi in Europa zugelassen.[118][119] Sowohl Enzalutamid als auch Abirateron sind inzwischen auch zur Anwendung vor einer Chemotherapie im kastrationsresistenten Stadium zugelassen.
Streng genommen handelt es sich bei diesen beiden Medikamenten nicht um Chemotherapeutika, sondern um Präparate mit einer antiandrogenen Wirkung, also eine Form der Hormontherapie.
Palliativtherapie
Im fortgeschrittenen Stadium, das keine kurative (heilende) Behandlung mehr erlaubt, können dennoch medizinische Maßnahmen die Beschwerden lindern und die Lebensqualität auf einem passablen Niveau halten. Bisphosphonate wie Zoledronsäure haben sich als wirksam erwiesen, um osteoporotische Veränderungen im Zuge der antiandrogenen Therapie ebenso wie durch Skelettmetastasen hervorgerufene Frakturen zu reduzieren.[120] Zur Linderung der Knochenschmerzen werden Opioide wie Morphin oder Oxycodon eingesetzt. Durch die äußere Bestrahlung von Knochenmetastasen können ebenfalls für einige Zeit die Schmerzen reduziert werden. Die Injektion bestimmter Radioisotope wie Strontium-89, Phosphor-32, Samarium-153 oder Radium-223 (Alpharadin, Xofigo),[121] die sich in stoffwechselaktiven Knochenmetastasen anreichern, hat einen ähnlichen Effekt (siehe Radionuklidtherapie von Knochenmetastasen).
Aktives Beobachten
Unter bestimmten Umständen kann eine Strategie des „aktiven Beobachtens“ (engl. active surveillance) in Betracht kommen.[122] Daneben kommt watchful waiting, „Beobachten und Abwarten“, zur Anwendung. Definitionsgemäß hat Active Surveillance bei ansonsten gesunden und für eine kurative Therapie geeigneten Patienten das Ziel, unter genauer Überwachung einschließlich regelmäßiger Kontrollbiopsien die rechtzeitige kurative Behandlung bis zu einem Zeitpunkt aufzuschieben, an dem sich möglicherweise die Tumorbiologie oder der Wunsch des Patienten ändern. Als sekundäre Behandlung wird dann in den meisten Fällen die radikale Prostatektomie gewählt (48 %). Demgegenüber werden Patienten unter Watchful Waiting erst bei einer symptomatischen Progression palliativ behandelt.
Faktoren, die aktives Beobachten sinnvoll erscheinen lassen, sind beispielsweise das Alter des Patienten, der sonstige Gesundheitszustand und der mit Methoden der DNA-Zytometrie gemessene so genannte Ploidiegrad, ein Kennwert für die chromosomale Veränderung der Krebszellen, der auch gut als Verlaufskontrolle geeignet ist. Die DNA-Zytometrie ist eine sehr preiswerte Methode, die von den Krankenkassen bezahlt wird, und aus allen Arten von Biopsien (Stanzbiopsie und nebenwirkungsarmer Feinnadel-Aspirationsbiopsie, kurz FNAB) gemacht werden kann. Die einfachste Methode der Verlaufskontrolle ist die regelmäßige Ermittlung der PSA-Verdopplungszeit.
Patienten, die eine Perspektive des aktiven Beobachtens verfolgen, versuchen, das Fortschreiten eines Karzinoms aktiv, beispielsweise durch die Einnahme von Nahrungsergänzungsmitteln, zu verlangsamen. Von ärztlicher Seite werden diese Bestrebungen teils sehr kritisch beobachtet und als „Vabanquespiel“ bezeichnet, andererseits aber auch unterstützt, um eine so genannte Übertherapie zu vermeiden.
Die Patienten, die sich für die Methode des active surveillance entscheiden, wägen Nebenwirkungen und Nutzen einer frühzeitigen, invasiven Therapie (OP, Bestrahlung) ab. Durch aktives Beobachten unter Aufsicht eines Arztes können immer noch rechtzeitig kurative Schritte unternommen werden, wenn diese aufgrund eines Fortschreitens der Krankheit nötig werden sollten. Ein Review von Weißbach und Altwein (2009) kommt zu folgender Schlussfolgerung: 88 gesichtete Studien zum active surveillance belegen konsistent hohe tumorspezifische Überlebensraten (99–100 %) bei Behandlung durch aktives Beobachten.[123] Alle sieben recherchierten Leitlinien zur Behandlung des Prostatakarzinoms seit 2006 erwähnen in ihren Empfehlungen das aktive Beobachten als Therapieoption für PCa mit geringem Progressionsrisiko. Das National Institute for Health and Clinical Excellence (in Großbritannien) empfiehlt in diesem Fall sogar ausschließlich „active surveillance“ als Behandlungsstrategie.[124]
Die Prognose beim aktiven Beobachten kann unter geeigneten Umständen derjenigen unter den üblichen Therapien entsprechen, ohne dass die Nebenwirkungen der anderen Prostatakrebsbehandlungen in Kauf genommen werden müssen. Wenn diese Strategie erfolgreich ist, verstirbt der Patient mit und nicht an seinem Karzinom.
Experimentelle Verfahren
Irreversible Elektroporation
Mit der Technologie der irreversiblen Elektroporation (IRE) ist eine nicht-thermische, gewebeselektive Ablation bei Prostatakarzinomen möglich. IRE kann dabei sowohl fokal als auch großflächig eingesetzt werden. Potentiell sind aufgrund der intrinsischen Gewebeselektivität der Technik Potenzerhalt und Kontinenzerhalt sehr wahrscheinlich. Auch kann IRE potentiell bei komplizierten Rezidiven – selbst nach radikalen Prostatektomien und Strahlentherapien – eingesetzt werden. Nekrose tritt physikalisch bedingt nicht auf, wodurch auch keine Schmerzen oder intraprostatäre Vernarbungen oder Entzündungen zu erwarten sind.[125] Die erste Studie bezüglich des Einsatzes von IRE für die Prostata stammt aus dem Jahr 2007.[126] Somit ist das Verfahren noch sehr neu. Es existieren dafür noch keine Langzeitdaten. Auch die Anzahl verfügbarer Studien diesbezüglich ist bisher dünn. Prostatakrebsbehandlungen mit IRE werden in Deutschland von Universitätskliniken und einem Privatinstitut durchgeführt und weiterentwickelt.[127] Gesetzliche Krankenkassen übernehmen die Behandlungskosten bisher nicht (Stand März 2013).
Photodynamische Therapie
Photodynamische Therapie (PDT) ist eine sich gerade in der Erprobung befindende Therapie. Der Grundgedanke ist, den Photoeffekt zwischen dem von Lasern erzeugten Licht und einem lichtempfindlichen, sich nur an Krebs anreichernden Chemotherapeutikum (Photosensibilisator) zu nutzen, um einen lokalen zytotoxischen Effekt hervorzurufen. Freigesetzt wird ein 1O2, das direkt Tumorzellen durch Nekrose und/oder Apoptose töten kann. WST-11 und 5-ALA sind zwei sich im Versuchsstadion befindliche Photosensibilisatoren.
Vorteile dieser Methode sind: Wiederholbarkeit, vermutlich geringe Kosten, echte Zellselektivität, minimaler lokaler Schaden. Nachteile sind: Bisher unbekannte Nebenwirkungen der Chemotherapeutika, unbekannter Einfluss der möglichen Tumorhypoxytät.[128]
Immuntherapie
Ein neuer therapeutischer Ansatz ist die „Impfung“ mit antigenpräsentierenden Zellen, die mit einem rekombinanten Fusionsprotein (PA2024) beladen werden und die körpereigene Immunantwort stimulieren. Versuche finden derzeit mit einigem Erfolg bei Patienten mit androgen-unabhängigem Prostatakarzinom statt. Diese Patienten konnten bisher nur schwer behandelt werden, da sie auf eine Hormontherapie nicht ansprechen. Die meist gut verträgliche immuntherapeutische Behandlung (Krebsimmuntherapie) führte im Rahmen der Studien zu signifikanten Remissionen und zur Verlängerung der Überlebenszeit.[129] Diese Behandlung ist in Deutschland noch nicht zugelassen.
Remove ads
Nachsorge
Nach den „Patientenleitlinien“ sind Nachuntersuchungen wie folgt vorzunehmen: Im ersten und zweiten Jahr alle drei Monate; im dritten und vierten Jahr alle sechs Monate und ab dem fünften Jahr jährlich. Dies umfasst vor allem regelmäßige Kontrollen des PSA-Wertes. Bildgebende Verfahren werden nur bei entsprechendem klinischem Verdacht auf ein Tumorrezidiv oder eine Krankheitsprogression eingesetzt.
Remove ads
Prognose und Auswirkungen auf die Lebenserwartung
Zusammenfassung
Kontext
Die Prognose des Prostatakarzinoms ist für eine bösartige Geschwulst beziehungsweise eine Krebserkrankung relativ günstig. Zumindest im lokalisierten Stadium (es wird hier auch illustrierend vom „Haustierkrebs“ gesprochen) ist die Lebenserwartung kaum verkürzt. Man nimmt an, dass letztlich weniger als ein Fünftel der an Prostatakrebs Erkrankten auch an ihm versterben, also die Letalität weniger als 20 % beträgt. Grund hierfür ist die späte Manifestation und die zu diesem Zeitpunkt meist bestehende Komorbidität. In einer Studie konnte gezeigt werden, dass im lokalisierten Stadium die Prognose beim Zuwarten (siehe dazu den Abschnitt „Aktives Beobachten“) nicht schlechter ist als bei sofortiger Therapie.[130] Die hohe Mortalität ist somit vor allem auf die auffallend hohe Prävalenz im höheren Lebensalter zurückzuführen.
Das diagnosespezifische Fünfjahresüberleben nach Diagnosestellung liegt bei Tumoren, die auf die Drüse begrenzt sind, bei 80 bis 99 %.[131] Bei gestreuten Tumoren liegt dieser Wert jedoch mit etwa 30 % deutlich niedriger.[132] Die Aussicht auf Heilung (also darauf, alle Krebszellen zu zerstören) ist nur bei nicht metastasierten Karzinomen gegeben und dort unter aggressiver Therapie recht gut: Auf die Prostata begrenzte Karzinome können zu fast 90 %, die Organkapsel überschreitende zu etwa 50 % definitiv geheilt werden. Bei einem lokal begrenzten Prostatakarzinom liegt die Heilungschance bei etwa 70 %.[133] Zur genaueren Abschätzung der Prognose dienen die so genannten Partin-Tabellen,[134] bei denen eine Kombination aus PSA-Wert, Gleason-Score und T-Stadium zur Prognoseeinschätzung herangezogen wird.
Die hier gemachten Aussagen gelten für das Adenokarzinom der Prostata. Die seltenen neuroendokrinen und kleinzelligen Prostatakarzinome haben eine deutlich schlechtere Prognose mit einer Überlebenszeit von durchschnittlich einem Jahr.
Früherkennung
Zusammenfassung
Kontext
Zur Früherkennung werden vor allem Abtasten, PSA-Test und Ultraschall angeboten. Das Abtasten ist eine Kassenleistung. PSA-Test und Ultraschall übernehmen die gesetzlichen Krankenkassen nur bei einem Krebsverdacht oder bei Beschwerden, die auf Prostatakrebs hindeuten.
Der Bundesverband Prostatakrebs Selbsthilfe, die Arbeitsgemeinschaft Prävention und integrative Medizin in der Onkologie, die Deutsche Röntgengesellschaft, der Berufsverband Deutscher Strahlentherapeuten und die Deutsche Gesellschaft für Urologie (DGU) empfehlen laut der S3-Leitlinie Prostatakarzinom von 2021, alle Männer, die mindestens 45 Jahre alt sind und eine mutmaßliche Lebenserwartung von mehr als 10 Jahren haben, über die Möglichkeit einer Früherkennung zu informieren.[135] Nach der Deutschen Gesellschaft für Allgemeinmedizin und Familienmedizin können aber müssen Männer nicht proaktiv auf die Früherkennung des Prostatakarzinoms angesprochen werden.[135] Besteht ein Anlass, über Früherkennung zum Prostatakarzinom zu informieren, sollen Männer ergebnisoffen über die Vor- und Nachteile beraten werden, insbesondere über die Aussagekraft von positiven und negativen Testergebnissen, Überdiagnosen sowie über gegebenenfalls erforderliche weitere Maßnahmen.[135] Männern, die nach der Aufklärung eine Früherkennungsuntersuchung wünschen, soll das Bestimmen des PSA-Wertes als Untersuchungsmethode angeboten werden.[135]
Die S3-Leitlinie Prostatakarzinom von 2021 empfiehlt zur Aufklärung und individuellen Risikoabschätzung die Patientenleitlinie zur Früherkennung des Leitlinienprogramms Onkologie, das Präventionsfaltblatt „Prostatakrebs erkennen“[136] der Deutschen Krebshilfe oder eine elektronische Entscheidungshilfe wie zum Beispiel arriba PSA (siehe Weblinks).
PSA-Tests und Ultraschall-Untersuchungen zur Früherkennung von Prostatakrebs sind keine Leistung der gesetzlichen Krankenkassen. Viele Arztpraxen bieten sie jedoch als individuelle Gesundheitsleistung (IGeL) an.
Im Dezember 2019 veröffentlichte das Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG) einen Vorbericht unter der Überschrift: Prostatakrebsscreening mittels PSA-Test. Darin wurden folgende Schlussfolgerungen gezogen:
„Das Prostatakarzinomscreening mittels PSA-Test schadet deutlich mehr Männern durch Überdiagnosen, als es Männern nutzt. Daher wird zusammenfassend festgestellt, dass der Nutzen des Prostatakarzinomscreenings mittels PSA-Test den Schaden nicht aufwiegt.“[137]
Der IGeL-Monitor des MDS (Medizinischer Dienst des Spitzenverbandes Bund der Krankenkassen) kam 2012 zum gleichen Ergebnis. Es müsse davon ausgegangen werden, dass pro Mann, der durch die Früherkennung vor dem Tode bewahrt würde, 30 Männer durch eine Fehldiagnose einer unnötigen und für sie nachteiligen Therapie wie einer Bestrahlung oder einer Operation unterzogen würden.[138]
Auch die Deutsche Krebshilfe fasst Stand 5 / 2022 zusammen:
„Die Gesamtheit aller vorliegenden Studien erlauben es derzeit nicht, den Umfang der mit der Früherkennung einhergehenden Erfolge und das Ausmaß der Übertherapie zuverlässig zu berechnen. Damit kann zurzeit nicht abschließend beurteilt werden, ob der Nutzen oder mögliche Schäden der PSA-gestützten Früherkennung überwiegen. Aus diesem Grund ist der PSA-Test nicht im gesetzlichen Krebsfrüherkennungsprogramm enthalten.“[139]
Folgende Nachteile und mögliche Schäden durch PSA-basierte Prostatakrebs-Früherkennung zählt die Deutsche Krebshilfe 2022 auf:
- Ein erhöhter PSA-Wert ist nur ein Warnhinweis, das heißt, um Prostatakrebs nachzuweisen, ist immer die Entnahme einer Gewebeprobe (Biopsie) aus der Prostata notwendig, die in den allermeisten Fällen ambulant durchgeführt wird.
- Nicht jeder durch Früherkennung gefundene Prostatakrebs wäre ohne Früherkennung aufgefallen („Überdiagnose“) und nicht jeder durch Früherkennung gefundene Krebs ist behandlungsbedürftig („Übertherapie“).
- In seltenen Fällen kommt Prostatakrebs vor, der nicht durch einen erhöhten PSA-Wert auffällt („falsche Sicherheit“ durch PSA). Beschwerden beziehungsweise auffällige Tastbefunde müssen daher auch bei normalem PSA-Wert abgeklärt werden.
- Wenn bei einem erhöhten PSA-Wert kein Prostatakrebs nachgewiesen werden konnte („falscher Alarm“), können Verunsicherung, Ängste und weitere Untersuchungen die Folge sein.
- Wird als Folge eines erhöhten PSA-Wertes eine Gewebeprobe aus der Prostata entnommen, kann dies unerwünschte Folgen haben: Häufig treten harmlose Blutungen, d. h. Blutbeimengungen im Urin und Sperma auf. Seltener wird ein Krankenhausaufenthalt wegen einer Infektion notwendig. Aufgrund der verfügbaren Daten sind Todesfälle als Folge einer Biopsie als außerordentlich selten anzusehen.
Zur Einschätzung des Nutzens zitieren S3-Leitlinie Prostatakarzinom 2021,[135] die Deutsche Krebshilfe 2022,[136] und die Guideline der European Association of Urology 2021[140] die Ergebnisse der Europäischen Randomisierten Screening-Studie (ERSPC) nach 13[141] bzw. nach 16[142] Jahren Beobachtungszeit. Die Deutsche Krebshilfe beschrieb in ihrem von der S3-Leitlinie[135] empfohlenen Informationsblatt[136] folgende statistische Wahrscheinlichkeiten:
Von 1.000 Männern im Alter von 55 bis 69 Jahren, die keinen PSA-Test durchführen lassen, werden im Verlauf von 16 Jahren
- Neun Männer an Prostatakrebs versterben.
- 87 Männer die Diagnose Prostatakrebs erhalten.
1.000 Männer im Alter von 55 bis 69 Jahren, die sich regelmäßig einem PSA-Test unterziehen, zeigen innerhalb von 16 Jahren folgenden Verlauf:
- Zwei Todesfälle an Prostatakrebs werden verhindert.
- Sieben Männer versterben an Prostatakrebs.
- Bei 117 Männern wird Prostatakrebs diagnostiziert werden.
Aufgrund der PSA-gestützten Früherkennungsuntersuchung
- werden bei mehr Männern, die die Diagnose Prostatakrebs erhalten haben, Tumoren mit niedrigem Risiko-Profil entdeckt als bei Männern ohne PSA-Test (56 % statt 39 % der Männer).
- wird die Anzahl an Männern, bei denen Metastasen entdeckt werden, mehr als halbiert.
- zeigen drei Viertel der Männer mit erhöhtem PSA-Wert keinen Tumor in der Biopsie („falscher Alarm“).
Auch der transrektale Ultraschall zur Früherkennung von Prostatakrebs ist in Deutschland eine sogenannte Individuelle Gesundheitsleistung und muss von den gesetzlichen Krankenkassen nicht bezahlt werden. Der IGeL-Monitor des Vereins Medizinischer Dienst des Spitzenverbandes Bund der Krankenkassen hat den Nutzen dieser Leistung 2017 mit „tendenziell negativ“ bewertet. Der Grund: Man habe in der systematischen Literaturanalyse keine Studien gefunden, die Nutzen und Schaden des Ultraschalls zur Prostatakrebs-Früherkennung untersucht hätten.[143]
Geschichte
Zusammenfassung
Kontext
Der älteste bisher nachgewiesene Fall eines metastasierten Prostatakarzinoms wurde anhand von typischen Knochenveränderungen bei einem 2700 Jahre alten Skelett eines Skythen-Fürsten in Sibirien diagnostiziert. Entdecker waren Forscher der Georg-August-Universität Göttingen um Michael Schultz.[144]
Die Vorsteherdrüse wurde zuerst von dem venezianischen Anatom Niccolò Massa im Jahr 1536 beschrieben. Die erste Illustration veröffentlichte Andreas Vesalius zwei Jahre später. Trotzdem war das Prostatakarzinom bis 1853 unbekannt.[145] Aufgrund der schlechten diagnostischen Optionen und der geringeren allgemeinen Lebenserwartung galt es im 19. Jahrhundert als seltene Krankheit. Die ersten Orchiektomien waren schon um 1890 versucht worden, allerdings mit bescheidenem Erfolg. Die ersten operativen Eingriffe an der Drüse selbst zielten auf Verbesserung des Wasserlassens bei Harnröhrenobstruktion. So wurde die erste radikale Prostatektomie 1904 von Hugh Young im Johns Hopkins Hospital durchgeführt.[146] Mitte des 20. Jahrhunderts wurde die palliative transurethrale Resektion (via Harnröhre) zur Behebung der Harnröhrenobstruktion eingeführt. Die radikale retropubische Prostatektomie wurde 1983 von Patrick Craig Walsh entwickelt.
1941 veröffentlichte Charles Brenton Huggins seine Studienergebnisse, in denen er (chemisch gekoppelte) Estrogene einsetzte, um bei Patienten mit inoperablem Karzinom die Testosteron-Produktion zu hemmen.[147] Die Entdeckung dieser „chemischen Kastration“ brachte ihm 1966 den Nobelpreis für Physiologie oder Medizin ein.
Die Strahlentherapie wurde im frühen 20. Jahrhundert entwickelt und bestand zunächst aus der Einpflanzung von Radium-Implantaten. Die perkutane Bestrahlung wurde seit Mitte des Jahrhunderts durchgeführt. Die erste Beschreibung der Brachytherapie stammt aus dem Jahr 1983.
Veterinärmedizin
Zusammenfassung
Kontext

Bei Haustieren sind Prostatatumoren wesentlich seltener zu finden als beim Menschen. Bei Katzen sind bisher nur fünf Fälle dieser Erkrankung beschrieben worden. Am relativ häufigsten erkranken Hunde. Hier sind etwa 0,2–0,6 % aller Neubildungen Tumoren der Prostata. Unter den Neoplasien der männlichen Harn- und Geschlechtsorgane beim Hund liegt der Anteil bei sechs Prozent. Bevorzugt erkranken Hunde mittelgroßer bis großer Rassen mit einem Altersdurchschnitt von acht bis zehn Jahren. Eine Kastration bewirkt keinen Rückgang der Erkrankungshäufigkeit; es gibt vielmehr Hinweise, dass die Erkrankung bei kastrierten Rüden häufiger auftritt.[148] Die Erkrankung ist differentialdiagnostisch vor allem von der wesentlich häufiger auftretenden gutartigen Prostatavergrößerung des Hundes abzugrenzen. Ein Tumor der Prostata ist beim Hund fast immer eine bösartige Neubildung, in den meisten Fällen handelt es sich wie beim Menschen um Adenokarzinome. Kastrierte Rüden weisen dagegen bei etwa 50 % der Fälle undifferenzierte Karzinome auf. Als weitere bösartige Neoplasien sind Plattenepithelkarzinome, Übergangsepithelkarzinome und Leiomyosarkome sporadisch beschrieben worden. Lediglich Einzelfälle stellen gutartige Fibrome, Adenome oder Leiomyome dar. Entsprechend ihrem aggressiven Charakter liegen zum Zeitpunkt der Diagnosestellung in 70 bis 80 % der Fälle bereits Metastasen vor. Die Verschleppung der Tumorzellen erfolgt über die Lymphbahn und betrifft in 66 % der Fälle die Lunge. Dieser Verlauf scheint bei kastrierten Rüden häufiger zu sein als bei intakten. Außerdem sind von Metastasen die Lymphknoten im Beckenbereich sowie Leber, Milz, Herz, Nieren, entferntere Lymphknoten, Knochen und die Nebennieren betroffen.
Symptome

Das klinische Erscheinungsbild der Erkrankung ist variabel. Kotabsatzstörungen wie Tenesmus oder Obstipation treten wesentlich häufiger als Beschwerden bei der Miktion auf. Die Neubildung kann Schmerzsymptome im Bereich der Hinterhand hervorrufen, die bei Metastasierung in die Wirbelsäule hinein sogar als Lähmungen imponieren können. Auf rektale Palpation treten in einigen Fällen Schmerzhaftigkeiten auf. Eine Vergrößerung des Organs ist jedoch nicht in allen Fällen nachweisbar. Im Urin lassen sich in zwei Dritteln der Fälle Anzeichen für eine Entzündung oder eine Einblutung nachweisen. Tumorzellen selbst werden hier allerdings nur selten gefunden. Eine Verwendung der humanmedizinischen Marker Saure Phosphatase und Prostataspezifisches Antigen ist umstritten, zumal die humanmedizinischen Tests beim Hund nicht angewendet werden können.
Diagnostik
Im Röntgenbild können bei Metastasierung in den betroffenen Organen häufig Veränderungen nachgewiesen werden. Die Prostata selbst ist häufig vergrößert und weist Verkalkungsherde auf. Im Ultraschall ist neben einer Vergrößerung des Organs häufig eine erhöhte Echogenität und in einigen Fällen das Vorhandensein von Zysten nachweisbar. Die definitive Diagnose erfolgt mittels einer transabdominalen oder transrektalen Prostatabiopsie und anschließender pathohistologischer Untersuchung. Eine weitere Möglichkeit besteht in der Durchführung einer Kathetersaugbiopsie, bei welcher mittels eines Harnröhrenkatheters aus dem Bereich der Prostata Zellen angesaugt werden.
Therapie
Da die meisten Hunde mit einem Tumor der Prostata erst beim Vorliegen von Metastasen vorgestellt werden, ist die Prognose in den meisten Fällen von vornherein ungünstig. Früherkennungsmaßnahmen wie zum Beispiel PSA-Tests werden gegenwärtig noch nicht angeboten. Die mittlere Überlebenszeit nach Diagnosestellung liegt bei drei Monaten. Eine chirurgische Entfernung der Prostata ist durch die meist große Ausdehnung des Tumors oft nicht möglich. Bei intakten Rüden wird die Überlebenszeit auch durch eine Kastration oder die Gabe von Antiandrogenen nicht verbessert. Auch verschiedentlich getestete Chemotherapieprotokolle oder Strahlentherapien verbesserten die Prognose nicht nachweislich.
Siehe auch
Literatur
Leitlinien
- Patientenratgeber Prostatakrebs (PDF; 1 MB), Patientenleitlinie Lokal begrenztes Prostatakarzinom (PDF; 1,5 MB), Patientenleitlinie Lokal fortgeschrittenes und metastasiertes Prostatakarzinom (PDF; 1,5 MB) (Deutsche Krebsgesellschaft)
- S3-Leitlinie Prostatakarzinom der Deutschen Gesellschaft für Urologie (DGU). In: AWMF online (Stand 2025)
Fachbücher
- Emil A. Tanagho, Jack W. McAninch: Smith’s General Urology. 17. Auflage. Mcgraw-Hill Professional, 2008, ISBN 978-0-07-145737-8.
- Oliver W. Hakenberg: Prostatakarzinom. In: Hans-Ulrich Schmelz et al. (Hrsg.): Facharztwissen Urologie: Differenzierte Diagnostik und Therapie. 3. Auflage. Springer, Berlin / Heidelberg 2014, ISBN 978-3-642-44942-0, S. 219–262, doi:10.1007/978-3-642-44942-0_23.
Zeitschriftenbeiträge
- Lothar Weißbach, Jens Altwein: Aktive Überwachung oder aktive Therapie beim lokalen Prostatakarzinom? In: Dtsch. Ärztebl. Int. Nr. 106 (22), 2009, S. 371–376 (Artikel).
- D. G. Bostwick et al.: Human prostate cancer risk factors. In: Cancer, November 2004, Band 101, Nummer 10, Supplement, S. 2371–2490. doi:10.1002/cncr.20408. PMID 15495199. (Review).
Weblinks
Commons: Prostatische intraepitheliale Neoplasie – Sammlung von Bildern
Commons: Adenokarzinom der Prostata – Sammlung von Bildern
Wiktionary: Prostatakrebs – Bedeutungserklärungen, Wortherkunft, Synonyme, Übersetzungen
- PathoPic – Bilddatenbank der Universität Basel: Adenokarzinom der Prostata (Bild eines Präparates)
- PathoPic – Bilddatenbank der Universität Basel: Tumorinfiltration der Harnblase (Bild eines Präparates)
- Prostatakrebs. In: Zentrum für Krebsregisterdaten. Robert-Koch-Institut, 29. November 2021, abgerufen am 22. Dezember 2021.
- Prostate cancer. National Cancer Institute (englisch).
- Prostatakarzinom. Online-Lehrbuch der Urologie für Ärzte und medizinisches Fachpersonal.
- Prostatakrebs. Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen.
- Patienteninformation Früherkennung von Prostatakrebs. Ärztliches Zentrum für Qualität in der Medizin.
- Präventionsfaltblatt Prostatakrebs erkennen (PDF; 1,3 MB) der Deutschen Krebshilfe.
- Patientenleitlinien Prostatakrebs. Leitlinienprogramm Onkologie, abgerufen am 5. August 2024.
- Arriba PSA Rechner. unter anderem Informationen zur Aussagekraft von positiven und negativen Testergebnissen. Abgerufen am 5. August 2024.
Einzelnachweise
Wikiwand - on
Seamless Wikipedia browsing. On steroids.
Remove ads