人类疾病 来自维基百科,自由的百科全书
甲狀腺毒性週期性麻痺症(英語:Thyrotoxic periodic paralysis,簡稱TPP)是一種因甲狀腺機能亢進引起的病況,特徵是病發時會有肌肉無力的徵狀。徵狀發作時一般會伴隨有低血鉀的狀況。若一旦引致呼吸肌無力導致呼吸衰竭,或血鉀過低下導致心律不整時,患者可能有生命危險[1][2]。一般而言,若患者不接受治療的話,疾病會反覆發作[1]。
| 甲狀腺毒性週期性麻痺症 | |
|---|---|
 | |
| 甲狀腺毒性週期性麻痺症會在甲狀腺分泌過量甲狀腺素時發生。 | |
| 分類和外部資源 | |
| 醫學專科 | 內分泌學、神經學 |
| ICD-10 | G72.3 |
| OMIM | 188580、613239 |
| DiseasesDB | 29122 |
| MedlinePlus | 000319 |
| eMedicine | 1171678 |
這種病況與某些離子通道的編碼基因出現基因突變有關,而離子通道負責的是電解質(如鈉和鉀)的跨細胞膜運送。最主要的相關通道為L型鈣通道α1亞基[1]和內向整流性鉀通道2.6;因此這種病被歸分為離子通道疾病[3]。目前認為是通道的異常導致鉀離子在高甲狀腺激素的情況下流入細胞中。
TPP屬於低血鉀性週期性麻痺症的一種[4],要完全消除發病機會,就需要治療低鉀血症,並調整甲狀腺機能。本疾病最常發生於中國、日本、越南、菲律賓和朝鮮裔男性身上[1][4]。
病況初期常出現肌肉疼痛、抽搐,及僵硬等徵狀,繼之而來的常為突發性的肌肉無力和癱瘓。徵狀常始於傍晚或凌晨,通常會呈對稱性[5]。該病況主要進犯近端肌肉,無力感則會自小腿一路延伸至上臂。頭頸部肌肉、動眼肌群、以及呼吸肌一般不會受到影響,但偶見引發呼吸肌無力的現象。一旦發生此現象,可能會引發致命性的呼吸衰竭。發作期間進行神經學檢查,可能會出現四肢癱軟、牽張反射消失等徵狀,但感覺系統及意識水平不會受到影響[1][5]。即使不接受治療,徵狀一般也會在數小時到數天內消退[1][2][5]。
病況可能會因運動、飲酒、吃高糖及高鹽食物誘發。這也許可以作為該疾病特別常發生於夏天的解釋,可能肇因於人們在夏天比較喜歡飲用含糖飲料及從事運動。運動誘發的TPP常發生於運動後的休息時間,一旦發作則建議暫停運動,進行休息[1]。
徵狀可能會伴隨一些甲狀腺機能亢進的徵狀,如體重減輕、心搏過速、顫抖,以及盜汗[1][2]。但上述徵狀僅約一半的病例會出現[5]。瀰漫性毒性甲狀腺腫患者可能會出現眼部問題以及小腿前部黏液水腫[6]。甲狀腺疾病可能也會導致甲狀腺機能亢進性肌病,但這通常會是慢性表現,不會突然發生[5]。
華南人口在L型鈣通道α1亞基(Cav1.1)基因突變與TPP的關聯性已有記述。該突變與其他遺傳性週期性麻痺症突變位點最為不同。甲狀腺素會結合於一段稱為激素反應元件的特定DNA序列之上,可以調控某些離子通道蛋白的轉錄。激素反應元件的單核苷酸多態性(SNPs)可能與TPP相關,目前已知可能相關的離子通道蛋白包含Kv3.4和Nav1.4[1]。在TPP患者當中,33%擁有 KCNJ18 基因的變異,該基因轉譯的 Kir2.6 屬於一種內向整流性鉀離子通道,該基因亦擁有受甲狀腺調控的激素反應元件[3]。
部分人類白細胞抗原(HLA)表型患有TPP的比率也較高,如B46、DR9、DQB1*0303、A2、Bw22、AW19、B17,及DRW8。HLA在免疫上具有相當重要的角色,暗示TPP可能與免疫系統相關,但相關機制目前尚未明朗[1]。
與TPP最常見的相關疾病為瀰漫性毒性甲狀腺腫,該病況為一自體免疫反應,此類病患會製造過量的甲狀腺素[6]。與TPP相關的其他疾病還包含甲狀腺炎、毒性結節性甲狀腺腫、毒性腺瘤、促甲狀腺激素性腦垂腺腺瘤、攝入過多碘或甲狀腺激素[1],以及胺碘酮引致甲狀腺機能亢進症[2]。
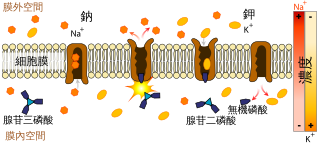
TPP患者的低血鉀問題並不是源自於鉀的流失,而是起因於鈉鉀泵(Na+/K+-ATPase)活性上升,導致血液中的鉀進入細胞質內,造成循環的血鉀過低,進而引致肌肉無力及心律不整的徵狀。在一般的鉀離子濃度異常的患者,通常會合併有代謝性鹼中毒及代謝性酸中毒等酸鹼失衡的狀況,但TPP的病人並不會有這些徵狀。低血鉀引起肌細胞過極化,致使神經肌肉接點反應降低,使肌細胞對於神經衝動的感受性下降,致使肌肉收縮能力降低[1]。
目前關於基因缺陷如何造成鈉鉀泵活性提升仍不清楚,甲狀腺含量上升為其中一個可能的因素。甲狀腺機能亢進導致血中兒茶酚胺(如腎上腺素)的濃度上升,致使鈉鉀泵活性上升[5]。其他可能導致酵素活性提升的因素還有胰島素濃度上升,目前已經知道胰島素會提升鈉鉀泵的活性。一旦潛在因素被去除,酵素活性就會回到正常水平[1]。有假說認為雄性激素會提升鈉鉀泵活性,這也許可以說明儘管女性的甲狀腺機能亢進患者較多,但男性罹患TPP的風險卻較高[2]。
TPP被視為是一種離子通道疾病(channelopathies),此類疾病一般發作上不定時[3]。
TPP屬於低血鉀性週期性麻痺症的一種[4],徵狀發作時通常伴有血鉀過低的徵狀,一般會低於 3.0 mmol/l 。鎂和磷的數值一般也會較低;三分之二的患者會出現肌酸激酶上升的情形,通常是起因於肌肉損傷。肌酸激酶大幅上升表示患者可能發生橫紋肌溶解,惟此類狀況相當罕見[1][2]。心電圖可能會出現因甲狀腺疾病引起的心跳過快及心律不整(如心房顫動、室律過速等等),還有可能會出現低血鉀的波形變化(例如U波、QRS過寬、QT延長,以及T波扁平)[2]。肌電圖檢查會呈現與肌病變類似的變化,複合肌肉動作電位波(CMAPs)的振幅會下降[7]。當治療開始後,這些表現即會改善[1]。
TPP需與其他週期性麻痹症進行鑑別,特別是遺傳性低血鉀性週期性麻痺症(familial hypokalemic periodical paralysis,FPP),兩者可用甲狀腺功能測試進行鑑別。FPP的患者在甲狀腺功能會維持正常,TPP的患者的甲狀腺素T3和T4會上升,同時腦垂腺會因負回饋作用而減少TSH的製造,使TSH濃度下降[1][6]。至於甲狀腺機能亢進的潛在原因通常會再安排進一步檢查確認[6]。

急性期給予鉀離子可以迅速恢復肌力,且能避免之後的併發症。但必須注意的是,TPP發作時身體的總鉀含量並無改變,額外給鉀可能會導致反彈性高血鉀症(rebound hyperkalemia),因此靜脈輸注氯化鉀時,不宜輸注過快[1]。
由於甲狀腺素過量大多數的徵狀來自腎上腺素,因此給予非選擇性的β受體阻斷藥可以治療部分徵狀,如普萘洛爾等等。至於預防則可藉由減少高糖和高鹽飲食來避免,直到甲狀腺疾病完全改善為止[1]。
治療甲狀腺疾病可以減少發生TPP的風險,因此可以考慮給予甲狀腺拮抗劑(thyrostatics)、放射碘,或是進行甲狀腺手術[1][2]。
TPP最常發生於華裔、日本裔、越南裔、菲律賓裔、韓裔,及泰裔男性身上[3][4],其他族群則較為少見[1]。華裔及日裔的甲狀腺機能亢進患者約有1.8–1.9%患有TPP。相對來說北美人口甲狀腺機能亢進患者當中,僅有0.1–0.2%患有該病[1][2]。與亞裔親緣關係較近的美國原住民,同樣患有TPP的概率較高[1]。
一般發作年齡大約在20-40歲之間。儘管女性發生甲狀腺機能亢進的比率較高,男性發生TPP的概率較女性高出17-70倍,目前關於為何較常發生於男性身上的原因尚未明瞭[1][2]。

在18世紀到19世紀間數起病例報告之後,德國神經學家卡爾·弗里德里希·奧圖·韋斯特法爾(Carl Friedrich Otto Westphal,1833年–1890年)於1885年首次以「週期性麻痺」(Periodische Lähmung)對該病進行完整描述[8][9]。1926年,日本九州帝國大學醫生篠崎哲四郎發現在日本周期性麻痺的患者,許多都同時患有甲狀腺疾病[10][11]。第一份相關的英文論文則是於1931年,由馬約診所的醫師鄧拉普(Dunlap)和開普勒(Kepler)發表,描述瀰漫性毒性甲狀腺腫患者的週期性無力現象[2][11]。1937年發現了該疾病與低血鉀、葡萄糖,以及胰島素之間的關聯性[12][13],並開始用於TPP的診斷[13]。
1974年發現普萘洛爾治療TPP的能力[14]。該疾病與離子通道變異的關係則直到20世紀末才開始明朗[1][3][7]。
Seamless Wikipedia browsing. On steroids.