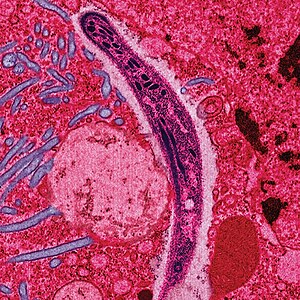
瘧疾(拉丁語:Malaria,中文俗称打擺子[5]、冷熱病[6]、發瘧子[7]),是一種會感染人類及其他動物的全球性寄生蟲傳染病,其病原瘧原蟲藉由蚊子散播[2],隸屬囊泡藻界(統稱原生生物的生物類群之一),皆為单细胞生物。瘧疾引起的典型症狀有發燒、畏寒、疲倦、嘔吐和頭痛[8];在嚴重的病例中會引起黃疸、癲癇發作、昏迷或死亡[1]。這些症狀通常在蚊子叮咬後的十到十五天內出現,若病人沒有接受治療,症狀緩解後數月內症狀可能再次出現[2]。曾感染瘧疾的患者再次感染所引起的症狀通常較輕微,如果患者沒有持續暴露於瘧疾的環境,此種部分抵抗力會在數月至數年內消失[1]。
瘧疾最常透過受感染的雌性瘧蚊來傳播,瘧原蟲會在瘧蚊叮咬時從蚊子的唾液傳入人類的血液[2],接著瘧原蟲會隨血液移動至肝臟,在肝細胞中發育成熟和繁殖。瘧原蟲屬(Plasmodium)中有五個種可以感染人類並藉此散播[1],多數死亡案例由惡性瘧(P. falciparum)、間日瘧(P. vivax)及卵形瘧(P. ovale)所造成,三日瘧(P. malariae)產生的症狀較輕微[1][2],而猴瘧蟲(P. knowlesi,又稱諾氏瘧原蟲)則較少造成人類疾病[2]。瘧疾的診斷方式主要為血液抹片鏡檢或前者配合快速瘧疾抗原診斷測試[1],近年也發展聚合酶鏈式反應來偵測瘧原蟲的DNA,但因為成本和複雜性較高,目前尚未廣泛地應用於瘧疾的盛行地區[9]。
避免瘧蚊叮咬能降低感染瘧疾的風險,實務上包括使用蚊帳、防蚊液或控制蚊蟲生長(如噴灑殺蟲劑和清除積水)[1]。前往瘧疾盛行地區的旅客可以使用數種藥物來預防瘧疾,而瘧疾好發地區的嬰兒及第一個三月期以後的孕婦也建議適時使用周效磺胺/比利美胺進行防治[10][11]。20世紀中葉,中國科學家團隊研製出抗瘧藥物青蒿素,團隊成員之一的屠呦呦因此獲得2015年諾貝爾生理學或醫學獎[12]。2021年10月,第一個由WHO認可的瘧疾疫苗RTS,S,可以對有風險的兒童廣泛使用[13],同時其他疫苗的研究仍在進行[2]。現在建議的治療方法是併用青蒿素及另一種抗瘧藥物[1][2](可能是甲氟喹、苯芴醇或周效磺胺/比利美胺[14]);如果青蒿素無法取得,則可使用奎寧加上去氧羥四環素[14]。為避免瘧原蟲抗藥性增加,瘧疾盛行地區的病患應盡量在確診後才開始投藥。瘧原蟲已逐漸對幾種藥物產生抗藥性[15],具有氯化奎寧(氯喹)抗性的惡性瘧已經散布到多數的瘧疾盛行區,青蒿素抗藥性的問題在部分東南亞地區也日益嚴重[2]。
主要流行地區包括非洲中部、南亞、東南亞及拉丁美洲,這其中又以非洲的疫情最甚[16][17][18]。根據世界衛生組織的統計,2013年全球瘧疾病例共有1.98億例[19],造成584,000至855,000人死亡,當中有90%是在非洲發生[2][20]。
瘧疾普遍存在熱帶及亞熱帶地區位於赤道周圍的廣大帶狀區域[1],包含漠南非洲、亞洲,以及拉丁美洲等等。2015年,全球約有2.14億人新感染瘧疾,並造成多達43.8萬人死亡,其中有90%的死亡病例位於非洲[21]。2000年至2015年間,病例數減少37%[21],但自2014年的1.98億例之後開始回升[22]。瘧疾與貧困息息相關,並严重影響經濟發展[17][18]。瘧疾會造成醫療衛生支出增加、勞動力減少、並衝擊觀光業,非洲每年估計因瘧疾損失120億美元[23]。
歷史

惡性瘧原蟲已存在約5至10万年,但直到1万年前族群數量才開始增加,這可能與人类发展农业並群聚定居有關[24]。人类疟原虫的近親物種迄今仍時常感染黑猩猩,一些证据显示恶性疟原虫可能源于感染大猩猩的物種[25]。公元前2700年起,中國就有关于疟疾引起的独特的周期性发烧的历史记载[26]。希波克拉底按发热周期把疟疾分为间日疟、三日疟、次间日疟和每日疟[27]:3[28]。罗马人科鲁迈拉也曾經提到疟疾可能與沼泽有關[27]:3。疟疾在罗马非常流行,以致它有“罗马热”之稱[29],并可能和罗马帝国的衰落有關[30]。當時羅馬帝國內的南意大利、薩丁尼亞島、彭甸沼地、伊特魯里亞沿岸及羅馬城的台伯河沿岸由於氣候條件適宜病媒蚊生長,推測可能是當時的疫區。这些地区的灌溉花园、沼泽地、田地径流,和道路積水为蚊子提供了繁殖的理想场所[31]。

瘧疾在中國歷史上很早就有所紀載。《尚書·金滕》中就有提到就曾记载周武王「遘厉虐疾」[註 1],然而此處的「虐疾」是否真正指現代意义的瘧疾已無從稽考[32]。「瘧」在中國作為一個專屬病症名可以追溯到《左传》[註 2]。《说文》中释“瘧”為「热寒休作,从广从虐,虐亦聲」[32]。
瘧疾的英文「malaria」最早於1829年見諸文獻[27],此字源自於中世紀意大利文的「mala aria」,意為「瘴气」。在這之前有文獻稱瘧疾為「ague」,或是「沼澤熱」(marsh fever),此乃因瘧疾常發生於沼澤地區[33]。瘧疾曾經是歐洲和北美最常見的疾病[34],雖然現在已經不再流行[35],但境外移入病例仍時有所聞[36]。
1880年,疟疾在科学研究上取得重大进展。法国军医夏尔·路易·阿方斯·拉韦朗在阿尔及利亚君士坦丁首次发现疟疾感染者的紅血球里有寄生虫,于是他提出这种寄生虫是导致疟疾的生物,这是人类发现的第一种致病的原生生物,这项发现也使他获得1907年诺贝尔生理学或医学奖[37]。一年後,古巴医生卡洛斯·芬莱在哈瓦那為人治疗黄热病时,发现了蚊子在人际间传播疾病的有力证据[38],他的研究乃奠基於约西亚·克拉克·诺特[39]和「热带医学之父」万巴德爵士在丝虫病传播上的研究[40]。

1894年4月,蘇格蘭內科醫師罗纳德·罗斯拜訪萬巴德在倫敦安妮皇后街的住處,此後四年两人潛心投入瘧疾研究。1898年,時任職於加爾各答總統府總醫院的羅斯證實蚊子是傳播鳥瘧疾的病媒,並提出瘧原蟲的完整生活史。他先讓蚊子叮咬感染瘧疾的鳥類,之後再取出蚊子的唾腺,並成功分離出瘧原蟲,進而推論蚊子是傳播人類瘧疾的病媒[41]。羅斯從印度醫療體系退休後,進入剛成立的利物浦热带医学院任職,並在埃及、巴拿馬、希臘,和模里西斯等地展開防疫工作[42]。1900年,沃尔特·里德(Walter Reed)领导的医疗委员会证实了芬莱和罗斯的发现,羅斯因此獲得1902年诺贝尔生理学或医学奖[41]。威廉·戈加斯在興建巴拿马运河的工程中採用了沃尔特對於卫生措施的建议,这些建议挽救了上千工人的生命,並为之後的防疫工作提供借鑑[43]。

第一种對瘧疾有效的治療方式是使用金鸡纳树的树皮,金鸡纳树生长于秘鲁安第斯山脉的山坡上。秘鲁原住民将树皮入酒来治疗发烧,後来发现它也能用来治疗疟疾。该疗法在1640年左右由耶稣会传入欧洲,并于1677年收錄至伦敦药典中[44]。直到1820年,树皮中的有效成分奎宁才由法国化学家佩尔蒂埃和卡旺图分離出来[45][46]。
截至1920年代以前,奎宁都是主要的抗疟药,随后其他药物才陆续开发出来。1940年代,氯喹取代奎宁用于治疗疟疾;但1950年代,东南亚和南美首先出现了抗药性疟疾;1980年代时抗藥性病株更已传播至全球[47]。1970年代,中国科学家团隊从黄花蒿中成功提取青蒿素。青蒿素和其他抗疟药聯用的「青蒿素聯合療法」成为治療恶性和重症疟疾的推荐疗法[48]。屠呦呦因此获得2015年诺贝尔生理学或医学奖[49]。
1917年到1940年代,间日疟原蟲曾用于瘧疾療法(malariotherapy),即注射瘧原蟲進入人體以引起高烧来治疗疾病(如三期梅毒等)。发明者朱利叶斯·瓦格纳-尧雷格因此获得诺贝尔生理学或医学奖。不过这个方法很危险,会导致15%的患者死亡,所以已经停止使用[50]。

在DDT發明之前,巴西和埃及等热带地区就曾向积水中喷洒剧毒的含砷化合物巴黎绿来破坏孑孓(蚊子幼蟲)的栖息繁殖环境,成功控制了疟疾疫情[51]。第一种用于室内喷洒的杀虫剂是DDT[52]。儘管DDT原先只是用来控制疟疾,後来农业也開始大量噴灑以防治害蟲。DDT的濫用导致很多地区出现耐药的蚊子,斯氏瘧蚊对DDT的抗药性和细菌的抗生素抗药性类似。1960年代,公众开始意识到DDT滥用的危害,最后很多国家在1970年代禁止在農業中使用DDT[53]。
目前有效的瘧疾疫苗是RTS,S。1967年,科學家曾將受過輻射減毒後的瘧原蟲子孢子注入小鼠體內,成功引起了免疫反應,为疟疾疫苗的研製带来第一缕曙光。1970年代起,許多科學家投入大量精力於開發人類瘧疾疫苗[54]。
主要病徵

瘧疾會在疟原虫感染后8-25天出現症狀[55],預防性服藥可能延遲發病[9]。病人早期的症狀和流行性感冒類似[56],最典型的症状為發燒、畏寒、接著冒冷汗,其他可能的症狀包括头痛、顫慄、关节痛、呕吐、溶血反应、疟原性贫血、黄疸、血尿、视网膜损害、抽搐等[57]。由於疟原虫的生理活動有明显的日夜周期,病患會陣發性地顫慄、發燒、冒冷汗。間日瘧和卵形瘧的活動周期为2天(病患每2天會發燒一次);三日瘧為3天;惡性瘧一般為36至48小時,但也可能持續發燒而無明顯週期。[58]
重症瘧疾通常是由惡性瘧原蟲造成,通常在感染後9至30天發病[56]。腦瘧疾的患者常產生神經系統疾病,包括姿態異常、眼球震顫、共軛凝視麻痺(眼球無法朝同一方向轉動)、角弓反張、抽搐、昏迷[56]。
瘧疾常會導致一些嚴重的併發症。呼吸困難是惡性瘧患者常見的併發症,多達25%的成人和40%的幼童會有此症狀,成因可能是代謝性酸中毒造成的呼吸代償、非心源性肺水腫、併發性肺炎和貧血;急性呼吸窘迫症候群在患有惡性瘧的兒童中很少見,但卻出現於5–25%的成人和多達29%的孕婦[59]。腎衰竭是黑水熱的重要特徵,瘧原蟲造成溶血後血紅素進入尿液,而使尿液呈暗紅色至黑色[56]。同時感染愛滋病的瘧疾患者死亡風險會提高[60]。
惡性瘧可能會影響腦部而導致腦瘧疾,視網膜白化為此病臨床上重要的判斷依據[61],其他症狀包括脾臟腫大、肝腫大、嚴重頭痛、低血糖,以及腎衰竭造成的血紅蛋白尿[56]。其併發症包括自發性出血、凝血功能障礙和休克[62]。孕婦得到瘧疾可能會造成死胎、流產和胎兒體重過輕[63],這些症狀特別常見於惡性瘧患者,但也發生於部分間日瘧病例[64]。
病因

瘧疾的致病原是瘧原蟲,一種胞内寄生的單細胞生物,屬於頂複門瘧原蟲屬。它们以瘧蚊作為中間宿主,透過雌蚊叮咬来傳播病原体[65]。瘧原蟲可以感染大部分的脊椎动物,这使得得生物学家可以通过建立生物模型(例如用老鼠做疟疾病理研究)来研究疟疾[65]。
瘧原蟲屬中目前確認能感染人类的有五種[66][67]:恶性疟原虫(Plasmodium falciparum)、间日疟原虫(P. vivax)、三日疟原虫(P. malariae)、卵形疟原虫(P. ovale)、諾氏瘧原蟲(P. knowlesi)。惡性瘧是最常見的感染性瘧原蟲(75%),亦是造成患者死亡率最高的種類[9];間日瘧是第二常見的瘧原蟲(20%),也是非洲以外地區最常見的種類[68];傳統上認為惡性瘧造成多數的死亡病例[69],但近期研究顯示間日瘧對患者造成的生命威脅可能和惡性瘧差不多[70]。雖然曾有文獻指出一些猿類可能會傳染瘧疾給人類,但除了諾氏瘧原蟲之外,其餘都沒有公共衛生上的重要性[71]。
當蚊子一旦受瘧原蟲感染,一向貪吃的牠們會變得胃口大減。科學家指出,由於瘧原蟲必須在蚊子腸道內繁殖,才能將後代傳播給人類。假使蚊子在體內瘧原蟲繁殖期間四處吸血,被打死的風險會大增,對瘧疾蟲毫無好處。等到十天過後,瘧原蟲的幼蟲處在發育過程中傳染力較強的階段,牠們會侵入蚊子的唾腺,透過阻斷抗凝血物質的分泌,使蚊子每次試圖吸血時,尖喙很快會被血小板堵住,縮短吸食血液的時間來刺激蚊子食慾,讓受挫的蚊子吸不到足夠的血液量,刺激牠叮咬更多宿主以填飽肚子。而且當瘧原蟲入侵宿主的循環系統,還會干擾製造血小板的能力,讓蚊子叮咬時,血液流動得更快。使這種有如飛行針筒的昆蟲得以吸取更多受瘧原蟲感染的血液,並傳染給下一個人[72]。
中国以间日疟最為常見,恶性疟其次,三日疟和卵形疟則較罕見。恶性疟主要发生在西南与海南,间日疟常发生在东北、华北、西北[73] 。全球暖化增加了瘧蚊的活動範圍,但對於瘧疾傳播的影響至今仍不明確[74][75]。


疟原虫的生命周期很复杂,雌瘧蚊是瘧原蟲的最終宿主兼傳播媒介。雌瘧蚊唾液中长梭形的子孢子會叮咬的過程进入人体,並随血液运移到肝臟,於肝细胞內行无性生殖。子孢子在肝细胞内發育成熟后會分裂成數以千計的裂殖子,破坏肝细胞进入血液中,這個過程稱為組織裂體生殖。裂殖子接著侵入紅血球,依序發育為環狀體(即早期滋養體)、滋養體、裂殖體,裂殖体成熟后會釋放出8到24個裂殖子,這個過程稱為血液裂體生殖。[76]:70-71
大部分的裂殖體會反覆感染紅血球並產生更多的裂殖體,只有少部分在侵入紅血球後會發育為配子母細胞,同個紅血球內的裂殖子會遵循相同的發育模式,且當環境惡劣時發育為配子母細胞的機率較大。在瘧蚊叮咬人體時,瘧原蟲隨血液進到瘧蚊的腸道,環境溫度降低和pH值改變促使配子母細胞發育為配子,進入有性生殖世代。雌、雄配子在中腸成熟後結合為合子,合子接著變長成為具活動力的卵動子,卵動子再穿出腸壁,在腸壁下形成卵囊。疟原虫在卵囊中行无性生殖,形成具單套染色體的子孢子,卵囊在成熟後破裂,子孢子進入蚊子的血體腔,穿透各種组织後进入蚊子的唾腺,准备感染新的脊椎动物宿主。[76]:70-71[77][78]
除了蚊蟲感染外,瘧原蟲也可能經由輸血感染,但此情況相當罕見[79]。1995年,台北榮民總醫院發生了一起嚴重的院內感染案例,因輸血方式不當造成4名病患感染惡性瘧死亡[80]。
瘧疾的患者可能會在一段無症狀期後復發,此種復發現象可依成因不同而分為再燃(recrudescence)、復發(relapse)、重複感染(reinfection)三種。再燃是導因於血液中殘存的瘧原蟲,無症狀期的病人體內雖仍有瘧原蟲,但沒有任何症狀顯現,這可能是治療不完全或療效不佳所致[14]:6。復發是指患者血液中的瘧原蟲雖已悉數清除,但肝細胞中仍有瘧原蟲的休眠體(hypnozoites)存在;此類的病人無症狀期約有8至24週,這種現象在間日瘧和卵形瘧患者中常常發生[9],尤其溫帶地區的間日瘧會以休眠體「越冬」,也就是在患者感染後的隔年年初才復發[81]。重複感染是指患者在成功清除舊病原體後又感染了新病原體,重複感染在臨床上很難與復發區分,雖然兩週內再次出現的瘧疾通常是治療失敗造成的[14]:17。時常感染瘧疾的患者可能會產生一定的免疫力[82]。
病理生理學

瘧疾的感染分為兩個階段:包括瘧原蟲在肝細胞內發育的紅血球外期(exoerythrocytic phase)和瘧原蟲在紅血球內發育的紅血球內期(erythrocytic phase)。當受感染的瘧蚊叮咬人類時,瘧原蟲的子孢子會隨蚊子的唾液進入血流並移動至肝臟,在肝細胞內以無性繁殖大量增生,此時的病原體因受肝細胞的保護而難以透過免疫系統偵測[83],這段沒有症狀的時期持續約8至30天[84]。
經過一段潛伏期之後,瘧原蟲會產生數以千計的裂殖子,他們會打破肝細胞進入血液,侵入紅血球,開始紅血球內期。裂殖子在紅血球內無性繁殖,並週期性地由紅血球破出,接著再侵犯更多紅血球。病患會週期性的發燒就是裂殖子反覆地釋出和感染紅血球造成的[84]。有些間日瘧的子孢子在肝細胞內並不會快速發展為裂殖子,他們會先形成休眠體,潛伏7到10個月後才再度活化形成裂殖子(潛伏期也有可能長達數年)。間日瘧這種特殊的生活史造成了前述的「復發」現象[81],而卵形瘧是否也有這樣的生活史目前仍不清楚[85]。
瘧原蟲大部分的時間都棲居在肝細胞和紅血球中,因此可以輕易地躲避免疫系統偵測。但感染過的紅血球結構上相當脆弱,容易在脾臟被摧毀,為了避免此一宿命,惡性瘧會在紅血球表面產生黏連蛋白,使血球能黏附在小血管的管壁上而不會隨血液循環通過脾臟[86]。也因為這個機制,瘧疾可能會造成微血管堵塞,產生胎盤瘧疾等相關症狀[87]。感染的紅血球也可能破壞血腦屏障,使腦部微血管出血,造成腦瘧疾[88]。
惡性瘧原蟲帶來的高死亡率和罹病率,造成人類近代史上最大的演化壓力,造成某些對瘧疾有抵抗力的基因篩選出來。不幸地,這些基因通常也會造成紅血球發育不良,導致鐮刀型紅血球疾病、海洋性貧血、蠶豆症、或紅血球表面達菲抗原缺乏[89][90]。
鐮刀型紅血球造成的缺陷和其對瘧疾的免疫力展現了生命在演化上為生存所做的權衡。帶有鐮刀型紅血球基因的人,血紅蛋白突變成為血紅蛋白S,紅血球因脫水而呈鐮刀狀(正常的紅血球為雙凹圓盤狀),這種紅血球因表面積減少,氧氣輸送的效率較低;且因細胞形狀缺乏彈性,無法順暢地在血液中循環,壽命也較短,所以寄居其內的瘧原蟲往往沒有足夠的時間發育成熟。由於輸氧效率的降低,同型合子(來自父母的兩套染色體都具有鐮刀型紅血球基因)的個體會罹患鐮刀型細胞貧血症,而異形合子的個體則能在沒有嚴重貧血的情形下保有對瘧疾的抵抗力。雖然同型合子個體較短的壽命不利於演化,但由於它對瘧疾的抵抗力,該性狀在瘧疾盛行區仍然保留了下來[90][91]
瘧疾造成肝功能受損的情形並不多見,通常發生於同時罹患病毒性肝炎及慢性肝病的患者。這種症狀有時稱為「瘧疾性肝炎」(malarial hepatitis)[92]。雖然一般認為瘧疾性肝炎很少發生,但近年來有逐漸增加的趨勢,尤其是在印度和東南亞地區。肝功能不佳的瘧疾患者更容易引起併發症,甚至導致死亡[92]。
診斷


由於瘧疾沒有特定症狀,非流行區對於有下列事項的患者須保持警覺:
瘧疾的確切診斷必須仰賴血液抹片鏡檢或特定抗原快速篩檢[93][94]。顯微鏡鏡檢是最常用的篩檢方式,光是2010年,全球就篩檢了約1.65億片血液抹片[95]。然而鏡檢有兩大缺點:首先,許多偏鄉並沒有篩檢器材;其次,鏡檢的準確率極度依賴檢驗者的技術以及病人血液中瘧原蟲的數量。血液抹片鏡檢的敏感度大約在75-90%之間,最低可能到50%。市面上的快速篩檢商品的精準度通常較直接鏡檢高,但其敏感度及精密度與製造廠商相關,且變動幅度極大。部分地區的快速篩檢法必須能分辨出惡性瘧,因為其治療策略和其他種瘧疾不同[96];此外,快速篩檢法無法檢測血液中寄生蟲數量[95]。
在擁有瘧疾篩檢實驗室的國家,只要任何進出疫區且身體不適的人,都應該做瘧疾篩檢。但對於無法負擔實驗室檢查的地區,通常僅按照其發燒病史來診斷,因此發燒的患者在無法證明是其他疾病之前都會視同瘧疾治療。這種做法造成了瘧疾的過度診斷,浪費了大量醫療資源,且濫用的結果可能導致病原體產生抗藥性,並可能忽略了非瘧疾性發燒疾病的控制[97]。雖然現在聚合酶链式反应的技術已經發展出來,但因為操作複雜,截至2012年前並沒有廣泛用於疫區[9]。
按照世界衛生組織的分類,瘧疾分為「重症」(severe)和「輕症」(uncomplicated)兩種[9]。只要符合下列標準的任何一項,就屬於重症,其餘皆屬輕症[14]:35。
- 意識減退
- 明顯虛弱,例如無法行走
- 無法嚥食
- 多處驚厥
- 低血壓(成人小於70 mmHg;兒童小於50 mmHg)
- 呼吸困難
- 循環性休克
- 腎功能衰竭或血红蛋白尿
- 出血,或血紅素低於50 g/L(5 g/dL)
- 肺水腫
- 血糖低於2.2 mmol/L(40 mg/dL)
- 酸中毒或乳酸濃度高於5 mmol/L。
- 在低流行區血液中寄生蟲數高於100,000隻/µL;高流行區高於250,000隻/µL。
腦瘧疾為惡性瘧原蟲所造成的一系列神經性疾病,患者一律歸類為重症。症狀包含昏迷(格拉斯哥昏迷量表低於11,或布蘭泰爾昏迷量表高於3),或癲癇後昏迷超過30分鐘[14]:5。
瘧疾會依其性質不同而有不同名字,下表列出瘧疾的異名:[98]
| 疾病名稱 | 病原體 | 備註 |
|---|---|---|
| 寒冷瘧 | 恶性疟原虫 | 重症瘧疾影響循環系統,導致發冷及循環性休克。 |
| 黃疸型惡瘧 (夏令黃疸熱) |
恶性疟原虫 | 重症瘧疾影響肝臟,導致呕吐及黄疸 |
| 腦瘧疾 | 恶性疟原虫 | 重症瘧疾影響大脑,造成一連串神經性症狀。 |
| 先天性瘧疾 | 多種瘧原蟲 | 瘧原蟲遊母體垂直傳染給胎兒循環系統 |
| 惡性瘧 | 恶性疟原虫 | |
| 卵形瘧 | 卵形瘧原蟲 | |
| 三日瘧 | 三日瘧原蟲 | 因發作週期約為三至四日而得名。 |
| 日發瘧 | 恶性疟原虫、間日瘧原蟲 | 因發作週期約為一日而得名。 |
| 間日瘧 | 恶性疟原虫、卵形瘧原蟲、間日瘧原蟲 | 因其發病周期約為二至三日而得名。 |
| 輸血性瘧疾 | 多種瘧原蟲 | 因輸血、共用針頭,或針扎傷害造成瘧疾的感染。 |
| 間日瘧 | 間日瘧原蟲 |
預防

目前為止,對瘧疾有效的疫苗是RTS,S。不過疫苗需要配合藥物治療、消滅瘧蚊和避免蚊蟲叮咬。瘧疾需在人蚊之間頻繁傳播,因此在人口和病媒的高度密集區才能流行;如果去除當中任一項因素,瘧疾就會逐漸從此區域消失,就如同北美、歐洲和部分中東地區一樣。然而除非瘧原蟲徹底從世界上消失,瘧疾仍有可能再度爆發。此外,人口密度越高,控制瘧疾的成本越高,這使得某些地區根本無力負擔[99]。
從長期來看,預防比治療更能節省花費,但大多數貧窮國家無力拿出預防的初始成本。各國在瘧疾防治(將瘧疾控制在低盛行率)所需要付出的代價差異很大,舉例來說,中國政府在2010年宣布消滅瘧疾的計畫,雖然經費只佔其公衛支出的一小部分,2015年中国的疟疾通報人数已降低到只剩3116人[100];然而相似的計畫,卻需投入坦尚尼亞政府約五分之一的公衛預算[101]。2021年,世界卫生组织确认中国已经消除疟疾[102]
對於瘧疾盛行區而言,五歲以下的孩童常會罹有瘧疾造成的貧血。給予這些貧血的孩童抗瘧藥物可些許提升其體內紅血球數量,但卻無法改變死亡率及住院率[103]。

病媒控制是藉由降低蚊蟲數量來減緩瘧疾的傳播。個人防治方面可以使用驅蟲藥,最有效的為待乙妥(DEET)和埃卡瑞丁(picaridin)[104]。在瘧疾流行地區,驱虫蚊帐(ITNs)和室內殘留噴灑可以有效預防兒童感染[105][106]。及時以青蒿素聯合療法治療確診病例也能遏止病原傳播[107]


蚊帳可以有效避免蚊蟲叮咬,阻斷瘧疾的傳播。但蚊帳有時可能會有破洞或空隙,因此有些蚊帳會以殺蟲劑處理,在蚊子找到漏洞前就先將其殺死。驅蟲蚊帳的效果是一般蚊帳的兩倍,且比起沒有掛蚊帳,可以達到70%的保護效果[108]。在2000年到2008年間,驅蟲蚊帳的使用已經挽救了大約250,000名南薩哈拉沙漠的幼童生命[109],南薩哈拉約有13%的家戶擁有驅蟲蚊帳[110]。在2000年,只有約170萬(1.8%)名非洲疫區的兒童受到蚊帳保護;到2007年,這個數字遽增到2030萬人(18.5%),但還是有8960萬名孩童還沒受到蚊帳保護[111]。
2008年,已有約31%的非洲家庭擁有驅蟲蚊帳,大部分的蚊帳以除蟲菊精類處理過,這種殺蟲劑毒性較低,從傍晚至黎明時使用效果最好[76]:215。如果可以的話建議使用床帳,才可以確保蚊帳接觸到地面,以提供完整防護[112]。
室內殘留噴灑即是在家戶的牆壁上噴灑殺蟲劑。蚊子在吸食完血液之後會停在牆壁上休息,此時殘留的殺蟲劑就會將其毒死,阻止它去叮咬下一個人[113]。2006年,WHO列了12種室內殘留噴灑的建議殺蟲劑,包括氟氯氰菊酯、溴氰菊酯等除蟲菊精類,以及著名的DDT[114]。由於之前DDT在農業上遭到大量濫用,斯德哥爾摩公約限制DDT僅能用於公共衛生,且有用量管制[53],但此方法已造成許多蚊子產生抗藥性。另外,此方法殺死了多數居住於室內的蚊子,選汰的結果導致留存的蚊子不傾向待在室內,因此降低了此方法的效果[115]。
台灣於1953年至1957年間曾進行大規模的室內殘留噴灑,病媒蚊短小瘧蚊(Anopheles minimus)幾乎絕跡。1964年12月,台灣取得當時全球唯一一張瘧疾根除證書[116]。自此除1972年北臺灣沿海曾出現零星病例、1995年醫院內感染及2003年臺東兩例介入感染外,其餘都是境外移入個案。[117]
其他用以阻斷瘧疾傳播的蚊蟲防治方法有很多,例如清除積水或在特定開放水域施藥[118],或使用以高頻率聲波驅趕母蚊的電子驅蚊設備[119]。
社區參與和衛生教育也能夠提升人們對於瘧疾防治的認知,這一點某些開發中國家做得相當成功[120]。良好的公衛教育能夠促使民眾及早就醫,增加治療後的存活率;同時也能指導民眾以物品覆蓋積水或水缸,阻斷瘧蚊繁殖。這些教育措施已經在一些人口密集區實施[121]。季節性的流行可以採用間歇式預防措施,此方法已成功地控制女人、幼兒和學齡前學童的瘧疾疫情[122][123]。
目前已經有一些预防瘧疾的藥物可以給將前往疫区的人员使用,其中多半也可以用作治療。氯喹对敏感的疟原虫仍然有效[124],但由於大部分瘧原蟲對於單一藥物已经产生抗藥性,因此可能需要採用聯合療法,常用的藥物有甲氟喹(mefloquine)、多西環素(Doxycycline)、阿托喹酮(atovaquone)和氯胍鹽酸鹽(proguanil)[124]。多西環素和阿托喹酮氯胍鹽酸鹽聯合使用對身體影響最小,而甲氟喹則可能導致死亡、自殺傾向和神經與精神症狀[124]。
上述药物在服用後無法马上生效,所以前往疫区的人员一般會在行前一两周就开始服药,在离开疫区四周后才停药(阿托喹酮氯胍盐酸盐除外,该药只需在行前两天服用,七天后即可停药)[125]。由于药物价格不菲,在欠发达国家难以买到,且长期服用有副作用,因此預防藥物在疫區並沒有廣泛採用,通常只有孕婦和短期访问的游客才会使用[126],且在疫區使用預防藥物會促使瘧原蟲產生部分抗性[127]。另有研究指出孕婦服用瘧疾預防藥可以增加嬰兒體重並降低貧血風險[128]。
治療
治療疟疾的藥物稱為抗瘧藥,會依疟疾的種類及嚴重程度選用不同的藥物。雖然抗瘧藥常會和解熱劑一起施用,但效果還不是很明確[129]。
非重症的疟疾可以用口服藥物治療,治療惡性瘧最有效的療法是青蒿素聯合療法(即青蒿素配合其他抗瘧藥一起服用,簡稱ACT),它可以減輕瘧原蟲對單一藥物的抗藥性[130],能和青蒿素配合的抗瘧藥包括阿莫地喹(amodiaquine)、本芴醇(lumefantrine)、甲氟喹(mefloquine)或磺胺多辛/乙胺嘧啶 (sulfadoxine/pyrimethamine)[14]:75-86。另一種建議的聯合療法是双氢青蒿素和喹哌(piperaquine)[14]:21[131]。若用在非重症疟疾,青蒿素聯合療法在90%的病例中有效[109];若是治療孕婦,世界衛生組織建議在懷孕初期(前三個月)用奎寧和克林黴素,在中後期則用青蒿素聯合療法[132]。在2000年左右,東南亞地區已經出現對青蒿素有抗藥性的疟疾[133][134]
感染間日瘧、卵形瘧、或三日瘧通常不需住院治療。治療間日瘧必須同時清除血液和肝臟中的病原體,通常使用氯喹或ACT來清除血液中的病原,而肝臟中的則以伯氨喹(primaquine)治療[135]。他非诺喹(Tafenoquine)則能防止間日瘧復發[136],也可用於根治間日瘧感染[137]。
重症瘧疾通常由惡性瘧造成,其他種瘧原蟲一般只會造成較輕微的症狀。[138]重症瘧疾建議使用靜脈注射抗瘧藥。不論是成人或孩童,青蒿琥酯對重症瘧疾的效果都優於奎寧[139];另一份報告指出青蒿素衍生物(包括蒿甲醚和蒿乙醚)對孩童的腦瘧疾和奎寧一樣有效。[140]。重症瘧疾的治療也包括支持療法,患者於重症加護病房中能得到最好的照顧,這包括控制高燒、監控呼吸困難、低血糖和低血鉀[69]
瘧疾的抗藥性在21世紀是一個日益嚴重的問題[141]。目前已知所有的抗瘧藥都已經出現抗藥性,抗藥性品系的治療相當依賴聯合療法,但青蒿素的價格使得開發中國家根本無力負擔[142],且目前已知最有效的青蒿素聯合療法也在柬埔寨和泰國的邊界地區出現了抗藥性品系,使得此種瘧疾難以治療[143]。使用青蒿素單一藥物的療法30多年來,瘧原蟲長期暴露於此藥物,加上許多患者使用了低於標準的劑量,導致抗藥性品系的出現[144],目前在柬埔寨、緬甸、泰國、越南、寮國都有發現抗青蒿素的品系[145][146]。
预后
| 無資料 <10 0–100 100–500 500–1000 1000–1500 1500–2000 | 2000–2500 2500–2750 2750–3000 3000–3250 3250–3500 ≥3500 |
一般的瘧疾患者在妥善治療之下通常可以完全康復[147];然而有些重症瘧疾的病程進展較為快速,患者可能會在數小時或數天內死亡[148]。最嚴重的病例即使在良好的治療與照顧之下,死亡率仍能高達20%[9]。长期影響方面,有文献记载感染过重症疟疾的儿童可能會发育迟缓[149];非重症性的慢性感染也可能導致免疫缺陷,減弱患者對沙门氏菌和EB病毒的抵抗力[150]。
瘧疾造成的貧血會對於孩童快速發育的中樞神經造成不良影響,另外病原體也會直接傷害腦瘧疾患者的腦部[149],有些脑疟疾患者在痊癒後仍有神经和认知缺陷、行為失調和癫痫等後遺症[151]。临床试验表明服用防疟药能改善认知能力和学习成绩[149]。
流行病學

♦ 氯喹及多重耐藥性瘧疾高發區
♦ 氯喹抗藥性瘧疾發生區
♦ 無抗藥性及非惡性瘧疾發生區
♦ 無瘧疾
世卫组织估计2010年全球有2.19亿个疟疾病例,导致66万人死亡[9][153],不过另有估计全球重症疟疾病例有3.5到5.5亿[154],死亡124万人[155],高于1990年的100万人[156]。大多数(65%)的病患为15岁以下的儿童[155]。每年大约1.25亿孕妇有感染的危险,在撒哈拉以南非洲每年有超过20万婴儿因为孕妇感染疟疾而夭折[63]。西欧每年有约一万病例,美国有1300-1500个病例[59]。1993年到2003年间,欧洲有约900人死于疟疾[104]。近几年,全球的发病数和死亡数都有下降的趨勢。据WHO和UNICEF的报告,瘧疾在2015年的可歸因死亡人數從2000年的98.5万減少了60%[157] 。这主要得益于广泛使用喷有杀虫剂的蚊帐和青蒿素联合疗法[109]。2012年,全球有2.07亿人感染疟疾,估计47.3万至78.9万人因此死亡,其中很多是非洲的儿童[2]。非洲自2000年起的抗瘧行動已有初步成效,至2015年發生率已減少了40%[158]。
目前的疟疾疫区为一条沿赤道分布的廣大带状区域,另中南美洲、亚洲和非洲多地都有流行。其中,在撒哈拉以南非洲的死亡率高达85%至90%[159]。据估计,2009年每十万人口中因疟疾死亡人数最多的地区为科特迪瓦(86.15人)、安哥拉(56.93人)和布基纳法索(50.66人)[160]。2010年的估计显示死亡率最高的国家是布基纳法索、莫桑比克和马里[155]。疟疾地图计划旨在通过描绘全球疟疾流行状况来确定疟疾流行范围,评估疾病负担[161][162],並於2010年發行一张恶性疟原虫的流行地图[163]。截至2015年[update],共有95国家仍为疟疾疫区[164],每年有1.25亿国际游客到过这些国家,超过3万人感染[104]。
在大的疫区里,疟疾的流行分布很复杂,疫区常常紧邻非疫区[165]。疟疾流行于热带和亚热带地区,因为这些地方降水充沛,常年高温高湿,还有蚊子幼虫赖以生长繁殖的积水[166]。在较乾旱的地区,通过降雨量可以较为准确地预测疟疾的爆发[167]。相比城市地区,农村地区疟疾更为流行。比如大湄公河次区域中的城市几乎没有疟疾流行,但农村地区,包括国境线以及森林边缘地区就相当流行[168]。相比而言,非洲的城乡地区都有流行,不过大城市的流行风险较低[169]。
社會與文化

有证据显示,疟疾不仅由贫困产生,而且还反过来导致贫困,阻碍经济发展[17][18]。虽然疟疾疫区主要位于热带,四季分明的温带地区也会受到疫情波及。疟疾给这些地区的经济造成不利影响。从19世纪下半叶至20世纪下半叶,疟疾也阻碍了美国南方的经济发展[170]。
1995年,无疟疾的国家平均GDP(按购买力平价)为8268美元,是有疟疾的国家平均GDP(1568美元)的5倍。从1965年至1990年,无疟疾的国家人均GDP年均增长2.4%,而有疟疾的国家增长率只有0.4%[171]。
贫困会增加疟疾患病率,因为贫穷人口无力负担防控成本。疟疾在整个非洲已经造成每年120億美元的经济损失,其中包括医疗成本、病假、失学、脑疟疾导致的生产力下降,还有投资和旅游业的损失[23]。疟疾已给部分国家带来沉重负担,包括30%至50%的住院患者,50%的门诊患者和高达40%的公共卫生开支[172]。
脑疟疾是非洲儿童神经系统残疾的主因[151]。研究表明即使从疟疾中康复,学习成绩也会大受影响[149],所以重症脑疟疾的社会经济成本远远不止于疾病本身[173]。
柬埔寨[174]、中国[175]、印尼、老挝、泰国和越南等亚洲国家已经出现高仿真的假抗疟药,并造成不必要的死亡[176]。世卫组织说40%的青蒿琥酯类抗疟药都是假的,在大湄公河地区情况更糟。世卫组织已经建立了一套快速向有关部门报告假药的预警系统[177]。假药只能在实验室里检验出来。制药公司正努力开发新技术以从源头和销售上杜绝假药[178]。
另一公共卫生问题是劣质药品泛滥。劣质药品往往含量不足、受到污染、原料不合格、稳定性差、包装不合规[179]。2012年的研究显示,东南亚和撒哈拉以南非洲大约三分之一的抗疟药为化学成分或包装不合格的伪劣药品[180]。

历史上,疟疾在政治和军事中扮演着重要角色[181]。1910年诺贝尔医学奖得主罗纳德·罗斯(他自己就是疟疾生还者)发表了著作《疟疾的预防》,其中有一章题为“战争中疟疾的预防”。这章的作者,皇家军医学院(Royal Army Medical College)卫生学教授梅爾維爾(Colonel C. H. Melville)这样描述疟疾在历次战争中的影响:“疟疾几乎贯穿了整个战争史,至少是公元后的战争史……很多十六至十八世纪战地军营中出现的发热疫情,其元凶可能都是疟疾。”[182]
二战期间,疟疾是美军在南太平洋面临的最大健康威胁,约有50万士兵遭到感染[183]。澳大利亚政治家约瑟夫·帕特里克·拜恩说:“非洲和南太平洋战场上有6万美军士兵死于疟疾。”[184]
购买现有抗疟药和研发新药已花掉了巨额经费。在一战和二战中,金鸡纳树树皮和奎宁等天然抗疟药的供应无法保证,促使大量经费用于其他药物和疫苗的研发。美国相应的研究机构有海军医学研究中心、沃尔特·里德陆军研究院、美国陆军传染病医学研究院[185]。
另外,1942年美国战争地区疟疾控制办公室(Malaria Control in War Areas,缩写MCWA)成立,以控制美国南方地区军事训练基地中的疟疾疫情。该办公室于1946年变更为传播疾病中心(Communicable Disease Center),即现在的美国疾病控制与预防中心[186]。
全球有数个旨在消除疟疾的组织。2006年,公益组织“消灭疟疾”(Malaria No More)定下目标,准备在2015年前消除非洲的疟疾,目标达成就解散[187]。已有数种旨在保护疫区儿童,减缓疫情扩散的疟疾疫苗正在进行临床试验。截至2015年[update],全球防治艾滋病、结核病和疟疾基金(The Global Fund to Fight AIDS, Tuberculosis and Malaria)已经分发5.48亿顶喷洒有杀虫剂的蚊帐以阻止蚊子传播疟疾[188]。美国克林顿基金会努力维持青蒿素市场价格稳定,保障市场需求[189]。其他诸如疟疾地图计划等项目则致力于分析气候环境资讯,评估病媒蚊的栖息地情况,从而准确预测疫情[161]。隶属世卫组织的疟疾政策咨询委员会(Malaria Policy Advisory Committee,缩写MPAC)2012年成立,旨在为控制和消除疟疾提供全方面的战略咨询和技术帮助[190]。2013年11月,世卫组织和疟疾疫苗资助者群组(the Malaria Vaccine Funders Group)定下目标开发阻断疟疾传播的疫苗,争取最终消灭疟疾[191]。
一些地区的疟疾疫情已经消除或大为缓解。美国和欧洲南部的疟疾一度非常流行,但病媒控制和对患者的监视治疗已经消灭了这些地区的疟疾。这得益于水管理方式的改善(如排干农田湿地,阻止孑孓繁殖)和卫生措施的进步(如给居室装上玻璃窗和纱窗)[192]。这样到了20世纪早期,美国大部分地区已经消灭了疟疾,个别南方地区在使用杀虫剂DDT后也在50年代消灭了疟疾[193]。全球疟疾根除计划从1955年开始倡导三管齐下的防治方法:用DDT和室内喷洒控制病媒,经常采集人群的血液涂片以了解流行状况,以及对受感染的患者提供化学疗法。该计划使苏里南的首都和沿海城市消灭了疟疾[194]。1994年到2010年期间,不丹采取了积极的防控策略,使确诊病例减少了98.7%。除了在疫区用室内残留喷洒,发放耐用蚊帐等方式控制病媒外,经济的发展和卫生服务的普及也减少了不丹的疟疾发病数[195]。
研究
人體可以自然對於惡性瘧原蟲產生免疫力(或者说免疫耐受),但只有在数年多次感染后才会产生[82]。有研究發現,X光可以使子孢子失去感染力[196],但必須被蚊子叮咬約一千次才能產生足夠抵抗力,無法全面應用[197][198]。
惡性瘧原蟲蛋白質的多态性造成疫苗開發相當困難,至今仍然尚未開發出可上市的蛋白質瘧疾疫苗[199]。瘧疾疫苗的候選抗原來自於瘧原蟲生活史的各階段,包含瘧原蟲的配子體、受精卵,以及蚊子中腸裡的卵動子。疫苗可以促使個體對这些抗原產生抗體,當蚊子吸取人血时,血液中的抗體可以阻斷瘧原蟲在蚊子体内的生活史[200]。
另一類疫苗則是針對血液其產生的抗原,可惜目前皆成效不彰[201]。例如1990年代,由於瘧疾盛行,SPf66在各地區密集測試,然而效果並不理想[202]。還有一類疫苗是針對前紅血球時期,此類疫苗抗原目前以RTS,S成為第一個由世界衛生組織認可的瘧疾疫苗[203][204]。
美國生物技术公司Sanaria正在開發一種針對前紅血球時期的減毒疫苗,稱為PfSPZ。這種疫苗是利用完整的子孢子來誘發免疫反應[205]。2006年,世界衛生組織瘧疾疫苗諮詢委員會发表「瘧疾疫苗技術發展藍圖」,提到2015年其中一項重要目標是「發展第一代核准瘧疾疫苗,其對於重症瘧疾之效力須達50%,且至少維持一年。」[206]
2021年10月6日,世界卫生组织建议在撒哈拉以南非洲和其他飽受瘧疾肆虐之苦地区的儿童接種疟疾疫苗(RTS,S/AS01)[207]。
瘧原蟲體內具有頂複器,這是一種類似植物質粒體(包括葉綠體)的胞器,由於頂複器帶有自己的基因體,因此有研究認為頂複器來自於瘧原蟲與藻類的二次內共生。頂複器對於瘧原蟲的新陈代谢(如脂肪酸合成)相當重要。頂複器製造了逾400種蛋白質,目前正研究是否可能以這些蛋白質作為標靶,來設計抗疟藥物[208]。
耐药性疟原虫的出现促使人们研发新的对抗疟疾的方法,例如让疟原虫吸收吡哆醛—氨基酸加合物,以阻碍其必需的维生素B的生成[209][210]。含有有机金属配合物的合成抗疟药亦颇受研究者们青睐[211][212]。
另一大类试验中的药物是螺环吲哚酮药物,為ATP4瘧原蟲蛋白的抑制劑[213]。這類藥物可將受感染紅血球的鈉平衡破壞,使之老化皺縮。在小鼠身上,這類藥物可以成功引起免疫系統清除受感染細胞。2014年,霍华德·休斯医学研究所已開始就這類藥物中的(+)-SJ733[213],在人體中進行第一期人體試驗[214]。同类藥物还有NITD246[214]和NITD609[215],同樣也是以ATP4為作用目標。
控制病媒的方法除了化學方法之外,現在還有使用基因工程的做法。基因體是瘧疾研究的中心,目前惡性瘧原蟲、病媒蚊岡比亞瘧蚊,和人類的基因體皆已定序[216]。科學家改造瘧蚊的基因,使其壽命縮短,或是可以抵禦瘧疾。昆蟲不育技術則是釋放大量去勢的雄蚊,使之與雌蚊交配,以減少子代數量。重複操作可以達到滅絕特定族群的目的[108]。另一種作法則是釋放基因改造的蚊子,使其無法感染瘧疾,達到生物控制的效果[217]。
其他動物
目前為止已發現有將近200種瘧原蟲可以感染鳥類、爬蟲類和其他哺乳類[218],有大約30種會感染人類以外的靈長類[219]。有些感染非人類靈長類的瘧原蟲可作為模式生物,例如柯氏瘧原蟲(P. coatneyi,為惡性瘧原蟲的模式生物)和食蟹猴瘧原蟲(P. cynomolgi,為間日瘧原蟲的模式生物),在非人靈長類身上診斷瘧原蟲的方式與人類相似[220]。感染齧齒類的瘧原蟲也常常用作模式生物研究,例如伯氏瘧原蟲(P. berghei)[221]。
鳥瘧疾的宿主通常是雀形目的鳥類,此種瘧疾给夏威夷、加拉巴哥群島和一些其他島嶼的鳥類帶來嚴重威脅。已发现殘瘧原蟲(P. relictum)會影響夏威夷特有鳥類的分布與數量。全球暖化給予了瘧原蟲更適宜的生活環境,屆時可能會造成鳥瘧疾更加肆虐[222]。
參見
注释
参考文献
外部連結
延伸閱讀
Wikiwand in your browser!
Seamless Wikipedia browsing. On steroids.
Every time you click a link to Wikipedia, Wiktionary or Wikiquote in your browser's search results, it will show the modern Wikiwand interface.
Wikiwand extension is a five stars, simple, with minimum permission required to keep your browsing private, safe and transparent.