美國醫療保健
概述 来自维基百科,自由的百科全书
美國醫療保健(英語:Health care in the United States)是美國由許多不同機構,包括醫療保險公司、醫療衛生提供者、醫院系統、和獨立醫療機構所組成的一整個醫療體系。[1]現在醫療衛生機構主要由私人企業擁有和營運。在美國,有58%的醫院屬於非營利性醫院,21%為政府所有,21%為營利性醫院。[2]根據世界衛生組織(WHO)的數據,美國在2014年的人均醫療衛生支出為9,403美元,這種支出佔GDP的百分比為17.1%(在2019年,金額以及在GDP的佔比各為約11,100美元和17% [3])。醫療衛生費用的覆蓋是由私人醫療保險,還有公共醫療衛生計劃(例如聯邦醫療保險(Medicare)、聯邦醫療補助(Medicaid))共同負擔。美國與大多數其他的開發中國家相同,並沒有全民醫療衛生計劃。[4][5]
此條目翻譯品質不佳。 (2020年10月31日) |
概論
在2013年,美國政府透過聯邦醫療保險(Medicare)、聯邦醫療補助(Medicaid)、兒童醫療保險計劃(CHIP),和退伍軍人醫療管理局(VHA)等計劃,所支付的佔全國醫療費用的64%[6][7](2018年,在全國醫療保健支出(National Health Expenditure)中,Medicare的支出佔21%,Medicaid佔16%,患者自付佔10%,私人保險公司佔34%。[8])。65歲以下的人則透過自己,或者家庭成員的雇主獲得保險、或者自行購買、或者就是無醫療保險覆蓋。在公共領域工作的人員,他們的醫療保險主要由政府以雇主的身份所提供。[9]在管理式醫療護理的醫療護理模式裡面,支付者運用各種技術去改進醫療品質,並控製成本,這種護理模式在美國已是非常普遍。
在2017年出生的美國人,他們的預期壽命為80歲(而在1990年為 75.2歲),在世界224個國家中排名第43名;在2010年出生的美國人的預期壽命為78.2歲,在經濟合作暨發展組織(OECD)的35個工業化國家中排名第27名,比在1990年的第20名有所降低。[10][11]2016年和2017年,美國人的預期壽命發生自1993年以來的首次下降。[12]在國家衛生院(NIH)所研究的17個高收入國家中,在2013年,美國在肥胖症、車禍、嬰兒死亡率、心臟病和肺部疾病、性傳染病、少女懷孕、傷害、和兇殺的項目都是排名最前,或者接近最前。[13]在2017年對11個已開發國家的醫療系統所作的調查發現,就醫療服務在取得、效率、和公平性方面,美國的是最昂貴,但績效卻是最差的國家。[13]在2018年所作的一項研究發現,美國在醫療衛生服務的取得和品質方面,排名第29名。[14]
成本過高是美國在醫療衛生方面招致人們抱怨的主要項目。[5]根據民意調查公司蓋洛普在2008年開始做的調查,在未實施患者保護與平價醫療法案(PPACA,或稱ACA)之前,成人無醫療保險覆蓋的比例在2013年達到高峰,為18.0%,在2016年第三季度降至10.9%,在2018年第四季度為13.7%。[15]在美國,無醫療保險覆蓋的人數超過2,700萬,這是美國醫療改革倡導者所提出的重要關切之一。根據這項研究,死亡率會因為缺乏醫療保險而增加,每年發生約有六萬例原本可預防的死亡。[16]哈佛醫學院與劍橋健康聯盟共同進行的一項研究顯示,每年有近45,000人的死亡原因與患者缺乏醫療保險有關。這項研究還發現,有工作,卻無醫療保險的美國人,比擁有私人醫療保險的在職美國人,死亡風險會高出45%。[17]
《PPACA》在2010年成為法律,對醫療保險產生重大變化。美國最高法院於2012年6月判決,確定PPACA的大部分符合美國憲法,並於2015年6月判定聯邦在各州提供醫療保險市集補貼屬於合法。[18]
歷史
美國是透過市場機制建立私人醫療保險系統,與歐洲由政府支持的全民醫療衛生計劃不同。根據第二次世界大戰期間的《1942年物價穩定法案》,由於雇主不得提供更高的薪資來吸引或留住員工,他們開始提供保險計劃(包括醫療保險)作為員工福利,從而開始由雇主資助醫療保險的做法。[19]
各項統計資料
根據醫療衛生成本和利用項目(HCUP,一項美國聯邦和業界合作的資料軟體工具/產品項目)的資料摘要,美國在2016年有3,570萬例的住院治療[20],比2011年的3,860萬例顯著減少。[21]每 1,000人中,平均有104.2次住院治療,平均每次費用為11,700元 [20],較2012年的每次費用10,400有所增加。[22]2017年有7.6%的患者在醫院逗留,需要度過一晚[23],平均每次逗留 4.6天[20]。
NIH的一項研究報告說,使用2000年的美元作計算,美國人出生後的人均終生醫療衛生費用支出,女性為361,192美元,和男性的268,679美元,兩性間的費用間有不小的差異。這種差異的很大部分是由於男性的壽命較短,但是即使把年齡調整之後(假設男性的壽命與女性的壽命相同),終生醫療衛生支出仍有20%的差異。[24]


有免費的全民醫療衛生國家
有全民醫療保障,但非免費的國家
有免費,但非全民醫療衛生的國家
既無免費,也無全民醫療衛生的國家
美國與大多數已開發國家不同,並沒有單一的醫療保險系統。[25]而是大多數人都利用私人保險以及各種聯邦和州的保險計劃來覆蓋。[26]截至2017年,最普遍的是透過雇主的團體保險計劃而取得,覆蓋人數達到1.5億。[27]其他主要來源有:覆蓋7,000萬人的聯邦醫療補助,覆蓋5,000萬人的聯邦醫療保險,和由《患者保護與平價醫療法案》建立的醫療保險市集,覆蓋約1,700萬人。[27]在2017年所做的一項研究發現,醫療保險市集裡面提供的計劃中有73%,由於網絡狹窄,人們在接洽和選擇供應商的時候會受到限制。[27]
由全國衛生統計中心設計的全國健康訪談調查,跟蹤可及性和可負擔性方面的項目,包括有:擁有保險人口的佔比、擁有常規的醫療護理、每年訪視牙醫、可預防的住院比率、無法看專科醫生問題的報告、因費用而延誤就醫、醫療保險覆蓋的成本。[28]在2004年,OECD的一份報告指出:"到1990年,所有OECD國家(墨西哥、土耳其、和美國除外)都實現全民,或者幾乎全民(至少有98.4%的參保)的健保 "。[29]在 2004年,美國國家醫學院的報告還指出,"由於缺乏醫療保險,美國每年大約會發生18,000例不必要的死亡。"[25]
蓋洛普從2008年開始追蹤無醫療保險的美國成年人的佔比。在患者保護與平價醫療法案強制執行之前,這種比率在2013年達到18.0%的高峰,在2016年第三季度下降到10.9%,在2018年第四季度回升為13.7%。[15] "自低點往上增加2.8個百分點,表示無醫療保險的成年人淨增加約700萬人。"[15]
美國普查局報告說,在2017年無醫療保險的人數為2,850萬人(8.8%),[30]比2010年的4,990萬人(16.3%)有所下降。[31][32]在2004年至2013年之間,由於高比率的保險覆蓋不足,和薪資停滯的因素,導致低收入的美國人在醫療衛生花費下降。[33]在2014年,患者保護與平價醫療法案的主要條款開始實施後,這種趨勢才被扭轉。[34]
截至2017年,由於患者保護與平價醫療法案可能會被廢除,或者有被替換的可能性,引起人們關注到醫療保險覆蓋範圍是否會影響到,以及如何影響到人們的健康和死亡率。[35]幾項研究顯示,患者保護與平價醫療法案的擴張與改善健康狀況相關的因素(例如,具有規律的護理來源,還有負擔護理的能力)有關聯,。[35]2016年所做的一項研究,結論是負擔醫療服務的能力提高約60%,可歸因於《患者保護與平價醫療法案》制定的聯邦醫療補助擴張(Medicaid expansion)規定[36]。此外,對聯邦醫療補助擴張後死亡率變化的分析顯示,聯邦醫療補助以相對更具成本效益的效率挽救生命,所花的社會成本為每救一命為327,000-867,000美元,而其他公共保單的花費是每救一命,花費則達到760萬美元。[37]
在2009年對美國五個州的研究發現,所有個人破產原因中列有醫療債務的佔46.2%,而在2007年,有62.1%的破產申請人把高額醫療費用列入破產的原因之一。[38]從那個時間以後,醫療費用,以及未投保和保險覆蓋不足的人數有所增加。[39]在2013年所做的一項研究發現,宣告破產的老年人中,約有25%是因為醫療費用的緣故。[40]
在實務上,無保險者通常仍可獲得治療,但發生的費用是透過稅收和其他費用來彌補,這些費用會產生移轉的結果。[41]由於廣泛的成本分攤問題而放棄就醫,最終可能由於日後醫療問題而讓成本增加;這樣的情況會讓美國的醫療衛生支出(縱然美國有大量的患者分攤費用機制)在國際上名列前茅。[34] 那些有保險的人可能會有保險覆蓋不足的情況。在2003年所做的一項研究估計,美國有1,600萬成年人的保險覆蓋不足,低收入者受到更大的影響-研究的人口中,有73%的保險不足,他們的年收入低於聯邦貧窮標線的200%。[42]缺乏保險或較高的費用分攤(對有保險的患者收取的自負額,共付額等)為獲得醫療服務設下障礙:隨著患者分擔費用的增加,醫療服務的使用率因而下降。[34]在 患者保護與平價醫療法案於2014年實施之前,有39%的低於平均收入水準的美國人說自己因為負擔不起而放棄就診(而只有7%的加拿大低收入者,和1%的英國低收入者提起相同的情況)。[43]
在2019年,美國五歲以下兒童的死亡率為每1,000例活產嬰兒中有6.5例,在OECD的37個國家中排名第33位。[44]美國在2010年-2012年的期間,有超過57,000名嬰兒和18歲以下的年少者死亡。[45]
美國孕產婦死亡率在2015年為每10萬人有14例,[46]低於2013年的每10萬人的18.5例,但孕產婦死亡率最近有所增加。 美國在1987年的死亡率為每10萬人有7.2例。[47]截至2015年,美國孕產婦的死亡率是比利時或加拿大的兩倍,是芬蘭以及其他幾個西歐國家的三倍以上。[46]
2015年,在美國出生者,出生時的預期壽命為81.2歲(女性)或76.3歲(男性)。[48]根據世界衛生組織(WHO)的數據,截至2015年,美國人的預期壽命在全世界183個國家中排名第31。[49]美國男女的平均預期壽命剛好超過79歲。[49]日本位居第一,平均預期壽命將近84歲。但是,在把健康調整後的預期壽命(health-adjusted life expectancy,HALE)拿來比較,美國人的平均預期壽命僅剛超過69歲,國家排名會較低(第36名)。[49]另外一個來自美國中央情報局的資料顯示,美國的出生時預期壽命為79.8歲,在世界排名第42,在這份包含224國的資料中,摩納哥名列第一,平均預期壽命為89.5歲。。[50]

一份由美國國家學院在2013所做的研究顯示,美國在17個高收入國家之中,在嬰兒死亡率、心臟病和肺部疾病、性感染疾病、少女懷孕、傷害、兇殺、和殘疾率,都位居最高,或者接近最高。這些問題加總在一起,讓美國人的預期壽命排名在末。[13]2015年在美國出生的女性預期壽命為81.6歲,男性為76.9歲;比瑞士的85.3歲(女性),81.3歲(男性)少3歲多,或比日本的86.8歲(女性),80.5(男性)少5歲多。[48]
自1990年代以來,美國男女老少的死亡原因,排名在前三位的一直是心血管疾病(第一名)、癌症(第二名)、和神經系統疾病(第三名)。[51]2015年,心臟病死亡的總人數為633,842人、癌症死亡的總人數為595,930人、慢性下呼吸道疾病的死亡總人數為155,041人。[52]2015年,每10萬人中267.18人死於心血管疾病,204.63人死於癌症,100.66人死於神經系統疾病。[51]腹瀉、下呼吸道感染、和其他常見感染在總體上排名第六,但在美國,這類的感染疾病死亡率最高,每100,000人中有31.65例死亡。[51]但是有證據顯示,在美國,很大部分的健康結果和早期死亡率是感染疾病或非感染疾病以外的因素所造成。根據美國國家學院在2013年的一項研究的結論,在50歲之前死亡的男性中,有一半以上是由於謀殺(19%)、交通事故(18%)、和其他事故(16%)。對於女性而言,百分比不同:在50歲之前死亡的婦女中,有53%因疾病而死亡,而由於事故、兇殺、和、自殺而死亡的比例為38%。[53]
提供者
在美國,醫療衛生系統主要是由私人擁有,但是聯邦、州、縣、和市政府也會擁有某些設施。
截至2018年,美國有5,534家註冊醫院。另外有4,840家社區醫院,這種醫院的定義是非聯邦擁有,短期普通科,或者是專科醫院。[54]數十年來,非營利性醫院在醫院總數中的比率一直維持相對穩定(約70%)。[55]在某些地方,也有私人營利性醫院以及公家醫院(主要由縣和市政府擁有)。《希爾-伯頓法案》於1946年通過,這項法案讓為貧困患者提供服務的醫院,提供聯邦經費補助。[56]在2016年,美國收入最大的醫院系統是HCA Healthcare;[57] 2019年,尊嚴健康和天主教健康計劃兩家系統合併為CommonSpirit Health,成為美國最大的天主教醫院系統,也是美國第二大的醫院連鎖,在21個州都擁有醫療設施。[58]
為了提供按護理成果付費的醫療衛生服務,由醫療機構和保險公司共同分擔風險的綜合醫療服務系統越來越受歡迎。[59]小地方則有獨立的醫療衛生市場,在這兒的競爭不大,因為當地居民的有限需求無法讓多家醫院同時存在。[60][61]
大約三分之二的醫生是在少於7名醫生的小診所工作,這些診所有80%以上由醫生自己擁有;他們有時會加入諸如獨立執業醫師協會的團體,以提高醫療費用的議價能力。[62]

美國沒有全國性的公立醫療機構,但是在地方上有為公眾服務的醫療機構。美國國防部利用軍事衛生系統,運作野戰醫院以及永久性醫院,為現役軍人提供護理,經費由軍方負責。[63]
由退伍軍人醫療管理局運作的退伍軍人醫院(VA hospitals)僅對退伍軍人開放(有資格接受VA hospitals護理的退伍軍人,不需要繳納保費,也不需要負擔自負額,但是根據他們接受護理的種類,有些需要支付共付額)。印第安人醫療服務局(IHS)運作的設施僅向被認可的美洲原住民部落提供服務。這些設施,加上個別的部落設施,以及與IHS訂立合同的私人服務機構,為原住民提供超過私人保險或其他政府計劃所能覆蓋的醫療服務。
醫院會在它們的急診室和專科診所提供一些門診服務,但主要的還是提供住院服務。醫院的急診室,還有一般的急診診所提供的是零星的解決問題的護理服務。門診外科(outpatient surgery centers)是專科診所的例子。對於預期生命僅剩六個月或更短時間的絕症患者,通常由慈善機構和政府補貼來提供安寧病房服務。妊娠、計劃生育、和發育不良的診所,是政府資助的產科學和婦科學的專科診所,通常由執業護士來運作[64]。特別是對於偏遠地區發生的緊急護理服務,也可由諸如Teladoc Health的業者利用遠距醫療方式來處理。
除了政府和私人醫療機構外,美國另外還有355家美國免費診所,提供少量的醫療服務。對於無醫療保險的人來說,免費診所算是社會安全網的一部分。這些診所的服務範圍,從急性疾病護理(如性病、受傷、呼吸系統疾病)到長期護理(如牙科,諮詢)。[65]醫療衛生的社會安全網還包含另一部分-聯邦資助的社區衛生中心。
其他醫療衛生設施包括長期療養設施,截至2019年,全美國共有15,600所療養院。其中有大部分屬於屬於營利性(佔69.3%)[66]
美國的醫師包括受過Medical education in the United States系統訓練的人員(請參考美國醫學教育),以及擁有國際醫學教育學位而且取得在各州執業許可的人員(包括經過美國醫師執照考試(USMLE)合格者)[67]。
美國內科醫師協會使用"醫師(physician)"這個名詞來描述持有專業醫學學位的醫學執業人士。在美國,絕大多數醫生都擁有醫學士學位(M.D.)。[68]擁有骨病醫學士學位的醫生(D.O.)因為接受過類似的訓練,並與MD通過相同的醫師執照考試,因此也可使用"醫師"的頭銜。
美國與大多數國家一樣,藥品和醫療器械的製造和生產是由私人公司來從事。而醫療器械和藥品的研發則由公共和私人經費共同支持。 2003年,美國在此的研發支出約為950億美元,其中400億美元由公家支付,550億美元由私人機構支付。[69][70]由於這些投資,美國在醫療創新方面,無論是從收入還是在引入新藥和新器械的數量上,都享有世界領先地位。[71][72]2016年,美國藥廠的研發支出估計約為590億美元。[73]2006年,美國在生物技術的收入佔全世界的四分之三,而在生物技術的研發支出,佔全世界的82%。[71][72]根據多個國際藥品產業組織的說法,美國專利藥品的高昂價格,促進對此類研究和開發的不斷投資。[71][72] [74]PPACA會迫使製藥產業以較便宜的價格出售他們的產品。[75] 因此,這個產業的投資預算有可能會因此降低。[75]
美國正在進行中的人口結構轉變,會因為需要更多的護理,而對醫療系統有更大的需求,由於"嬰兒潮時期出生的人"正進入退休年齡[76],預計這些老年人口將讓全國的醫療費用增加5%,甚至更多[77]。自1990年代後期以來,醫療衛生的總支出一直在增加,支出率的增長速度快過通貨膨脹率,不僅是由於價格上漲的原因而已。[78]此外,在45歲以上人群的支出已是45歲以下人群支出的8.3倍。[79]
與以前相比,其他的醫療方式目前較常被使用。這個領域被稱為替代醫學(Complementary and Alternative Medicine,CAM),並且被定義為通常沒在醫學院教授,或是沒在醫院中採用的療法。包括草藥醫學、按摩、能量治療醫學、順勢療法、以及最近開始流行的冷療、拔罐療法、和穿顱磁刺激儀(TMS)療法。[80]這類CAM的提供者在美國有時會被認定是合法的醫療衛生提供者。[81]一般會採用這些替代治療方法的原因,包括用來改善患者健康狀況、涉入變革性的經歷、對自己的健康有更多控制、或者是尋求更好的方法來緩解慢性疾病的症狀。他們的目標不僅是治療肉體上的疾病,還可解決潛在的營養、社會、情感、和精神上的病因。在2008年所做的一項調查發現,美國有37%的醫院至少提供一種形式的CAM治療,主要原因是由於患者的需求(在84%的醫院)。[82]根據2007年的統計分析,CAM治療的平均費用為33.9美元,其中三分之二是由自付費用支付。[83]此外,CAM治療佔醫療衛生總費用的11.2%[83]。在2002年至2008年期間,患者CAM的支出呈上升趨勢,但此後則穩定維持在約40%的成年人會使用。[84]
支出



美國醫療衛生支出總額佔GDP的百分比高於類似的高所得國家,這可由服務本身的價格上漲,管理系統的成本高過別國,或者使用更多的服務等因素的綜合來解釋。[86]醫療衛生費用的增長速度遠快於通貨膨脹,一直是驅策應對醫療衛生改革的動力。截至2016年,美國共花費3.3兆美元(佔GDP的17.9%),或人均支出10,438美元; 主要類別是32%的醫院護理,20%的醫生和臨床服務,以及10%的處方藥。[87]相較之下,英國人均花費僅僅3,749美元而已。[88]
在2018年所做的一項分析,結論是價格和行政管理成本兩項是造成高成本的主要原因,其中包括人工、藥品、和診斷的價格。[89]高價格和高使用數量的結合會導致特殊的支出;在美國,高利潤的手術,包括血管再成形術、剖腹產、膝關節置換、以及CT掃描、和MRI掃描被大量使用;尤其是CT掃描和MRI掃描,在美國都顯示出更高的使用率。[90]
2011年,美國住院總費用為3,873億美元,自1997年以來(經過通膨指數調整後)增長63%。自1997年以來,每次住院費用增長47%,在2011年的平均數為10,000美元。[91]截至2008年,美國醫療衛生支出中,公共支出佔45%至56%之間。[92]從2003年至2011年,外科手術、傷害、以及孕產婦、和嬰兒保健就診費用每年增加2%以上。此外,雖然平均住院日數維持穩定,但住院費用從2003年的9,100美元增加到2011年的10,600美元,當初預計到2013年將達到11,000美元。[93]2018年的人均費用為11,172美元。[94]
根據WHO的數據,2011年美國的醫療衛生總支出佔GDP的18%,居世界之首。[95]美國衛生及公共服務部(HHS)預計,醫療衛生支出佔GDP的比例維持上升的趨勢,到2017年會達到GDP的19%(2018年實際的GDP佔比為17.7%[94])。[96][97]在美國,每一美元的醫療衛生費用中,分佈的方式:31%用於醫院護理、21%用於醫師/臨床服務、10%用於藥品、4%用於牙科、6%用於療養院、和3%用於家庭醫療衛生、3%的其他零售產品、3%的政府公共衛生活動、7%的行政管理費用、7%的投資、6%的其他專業服務(物理治療師,驗光師等)。[98]
在2017年所做的一項研究,估計將近一半的醫院護理和急診室服務有關聯。[99]在2017年,對在2009-2011年之間的數據作分析,在患者生命的最後一年的臨終護理的花費約佔8.5%,生命的最後三年的花費約佔16.7%。[100]
截至2013年,醫療衛生相關的行政管理費用占美國醫療衛生總費用的30%。[101]
自由市場的擁護者聲稱醫療衛生系統為"功能失調",因為支付費用是由保險公司以第三方的身份來執行,雖然患者是財務和醫療選擇的主要參與者,卻不能發揮影響。加圖研究所聲稱,由於政府的干預,產生諸如Medicare和Medicaid之類的計劃,增進保險的可得性,因此把這個問題加劇。[102]根據一項由美國健康保險計劃(一家在華盛頓哥倫比亞特區為醫療保險業服務的遊說公司,也是美國醫療保險產業協會)委託普華永道會計師事務所及管理顧問公司所做的研究,利用率的提高是美國醫療衛生成本上升的主要驅動力。[103]這項研究列舉導致利用率提高的各項原因,包括:消費者需求增加、新療法出現、更密集的診斷測試、生活風格因素、轉用更廣泛適用的計劃、以及價格更高昂的技術。[103]這項研究還提到把費用從政府計劃轉移到由私人保險公司支付的問題。Medicare和Medicaid的較低報銷率,給醫院和醫生增加了轉移成本的壓力,他們對相同的服務,卻向私人保險公司收取較高的費率,最終是醫療保險的費率受到影響。[104]
2010年3月,麻薩諸塞州發布一份有關成本驅動因素的報告,稱他們的發現為"全美獨有"。[105]報告指出,醫療機構和保險公司是透過私下談判報銷率,因此,提供相同服務的各家機構,和保險公司之間的價格可能會有所不同,並且價格的變化不是根據護理的品質,而是市場的談判能力。這份報告還發現,是因為價格上漲,不是利用率增加,才造成過去幾年醫療費用支出的增長。[105]
經濟學家埃里克·海蘭和亞歷克斯·塔巴羅克兩位推測,美國醫療衛生費用的增長,在很大程度上是鮑莫爾效應的結果。由於醫療衛生是相對勞力密集型的,而服務部門的生產效率已經落後於商品生產部門(相對下,商品生產部門的薪資因此會較高),這些服務部門的薪資只好被拉高,以便留住這些勞動力。[106]
監管與監督
醫療衛生受到聯邦和州兩級廣泛的監管,其中很多的監管是早年"偶然產生的"。[107]聯邦政府根據《麥卡倫-弗格森法案》把主要的責任交給各州。基本的法規包括州級醫療機構執照的核發相關事項,以及屬於聯邦的美國食品藥品監督管理局(FDA),對藥品和醫療器械的測試和批准,以及實驗室測試。這些法規的目的是保護消費者,讓他們免受無效或詐欺性醫療衛生服務的影響。此外,各州對醫療保險市場作監管,並且有法律要求醫療保險公司必須覆蓋某些療程,[108]各州的命令通常不適用於大型雇主提供的自費醫療衛生計劃,根據1974年僱員退休所得安全法的優先條款,這些大型雇主的計劃不受到州的約束。
2010年,歐巴馬總統簽署《患者保護與平價醫療法案》(PPACA),其中包括各種新法規,最引人注目的一項是要求所有公民購買醫療保險的規定(個人強制納保(individual mandate))。聯邦政府雖然本身沒監管權,但它通過根據Medicare和Medicaid付款給醫療機構,而對醫療衛生市場產生重大影響,在某些情況下,醫療服務機構與保險公司之間的談判,會把聯邦政府的想法列入參考。[107]
HHS負責對參與醫療衛生活動的各個聯邦機構作監督。美國公共衛生局下屬的衛生機構包括有:FDA負責食品安全性、藥品和醫療產品有效性,美國疾病控制與預防中心(CDC)負責預防疾病、過早死亡、還有殘疾,美國醫療保健研究與質量局,有毒物質與疾病登記局負責規範危險毒物的溢出,以及國家衛生院負責醫學研究。[109]
美國州政府管理自己的州衛生部,而地方政府(縣和市)通常也有衛生部門,多半是州衛生部的分支機構。州衛生部立下的法規具有行政和警察權力,可用以強制執行。在某些州,州衛生部的所有成員必須是醫事專業人員。州衛生部的成員可以由州長任命,或由州議會選舉產生。地方衛生部門的成員可由市長理事會選舉產生。麥卡倫–弗格森法案把監管權力交給各州,但是法案本身並不規範保險,也沒有要求州去規範保險。沒有明確意圖規範"保險業務"的"國會法案"去取代規範 "保險業務"的州法律或法規。麥卡倫–弗格森法案還規定,只要州在該領域進行監管,美國反托拉斯法對當地的"保險業務"就不適用,但是聯邦的反托拉斯法仍可透過抵制、脅迫、和恐嚇的方式達到效果。相比之下,無論州是否在其境內作監管,大多數其他聯邦法律都不適用在保險事務。[110]
醫療機構的業者自律是監督的重要機制。許多機構還自願接受醫院組織認可聯合委員會(JCAHO )的檢查和認證。機構還接受專業委員會測試,以獲得專業科目的認證。消費者倡議團體公共公民在2008年4月發布的一份報告中,列舉州衛生部醫務委員會從2006年到2007年連續第三年對醫生作嚴厲的紀律處分,這團體呼籲委員會要做更多的監督。[111]
聯邦醫療保險和聯邦醫療補助服務中心(CMS) 設有一個可在網上搜尋的療養院績效數據資料庫。[112]
自由主義的智庫加圖研究所在2004年發表一項研究,結論是監管可帶來1,700億美元的利益,但也會造成公眾的損失,達3,400億美元。[113]這項研究的結論是,大部分成本差異由醫療事故、FDA 法規、和醫療設施法規所產生。[113]
1978年,聯邦政府要求各州為心臟護理訂立需求證明(CON)計劃,醫院在設立心臟計劃之前,必須申請並獲得證書;目的是希望透過減少重複投資來降低成本。[114]根據觀察,這種證書的要求會導致競爭被削弱,而醫療衛生費用成本被拉高。[107]在聯邦的要求於1986年到期之後,許多州把CON計劃取消,但仍然有些州繼續維持這項要求。[114]在已中止這種計劃的地區所做的研究,尚未發現對醫療成本有明顯的影響,CON計劃可能會因為減少新設施而降低成本,或者由於競爭減少而導致醫療成本增加。[114]
自1910年以來,美國醫學會遊說政府嚴格限制醫師教育,目前每年只發出100,000名醫生執照[115],這種做法導致醫生短缺的現象。[116]
一個更大的問題是醫生為做服務的次數,而不是為治療結果來收費。[117]
美國醫學會還積極遊說許多限制條件,包括要求醫生去做一些可讓成本較低的人員去做的手術。例如在1995年,有36個州禁止或限制助產士協助產婦接生,即使助產士可提供與醫生相同的安全護理。[115] 根據經濟學家的共同看法:美國醫學會遊說所產生的法規把醫療衛生的數量還有品質同時降低。[115]以前,甚至在沒醫生直接監督的情況下,護士不可為人接種疫苗。
聯邦政府於1986年頒布的EMTALA規定,醫院急診部門應對所有患者的緊急狀況進行護理,不論其支付能力如何,這被認為是對於無醫療保險覆蓋者所提供的"社會安全網"中的關鍵項目,但對於這樣的護理,卻沒建立直接的支付機制。聯邦和州政府提供的間接付款和報銷均未能完全補償醫院所發生的費用。現在美國有一半以上的緊急護理費用尚未得到補償。[119]根據一些分析,EMTALA是一項無經費準備的命令,在過去20年中加重醫院的財務壓力,導致醫院必須整合和關閉設施,並造成急診室人滿為患。美國國家醫學研究所稱,從1993年到2003年之間,美國急診室的來訪人數增加26%,而同期急診室的數量卻減少425個單位。[120]
精神病患者對急診室和醫院產生獨特的挑戰。根據EMTALA,對於進入急診室的精神病患者,醫院必須做緊急醫療條件評估。精神病患者的病情穩定後,醫院與地區性精神衛生機構聯繫,對他們進行評估,看他們是否對自己或他人構成危險,是的話,患者將被送往精神病院接受心理醫生的進一步評估。通常,精神病患者可被扣押最長達72小時,要再延長的話,則需要法院的命令。
(一項按醫療成果付費的計劃)
醫療衛生品保是"活動和計劃的組合,目的在確保或改善既定醫療環境或方案中的護理品質。概念包括對護理品質的評估、找出提供醫療服務中的問題或不足之處、設計方案來克服這些缺陷、並作後續跟催,以確保改善措施有效。" [121]
鼓勵醫療衛生的品保計劃中有項創新-公開報告醫院、醫事人員、或醫療衛生組織的績效。但是"尚無一致的證據顯示,公布績效數據會改變消費者的行為或改善護理水準。" [122]
系統總體效率
美國的醫療衛生系統提供的是品質不一的服務。[123]在高效率的系統中,個人獲得可靠的護理,這些護理來自現有最佳的科學知識,可滿足他們的需求。為了監視和評估系統的有效性,研究人員和決策者會隨時跟蹤系統的方式和趨勢。HHS設置一個「衛生系統評估項目」(healthmeasures.aspe.hhs.gov)的網頁,其中有個顯示板,可讓大眾搜尋,以確保有個健全的監視系統。顯示板收錄有醫療服務的訪診、品質、和成本;另外有總體人口健康;和衛生系統動態(例如人力、創新、衛生資訊技術)。所包括的內容與其他系統績效測量活動保持一致,包括策略計劃(HHS Strategic Plan)、[124]《政府績效和結果法案》,《2020年 健康人計劃》、以及《國家品質與預防策略(National Strategies for Quality and Prevention)》。[125][126]
在美國的醫療衛生系統,患者需要等待的時間通常很短,但對於非緊急醫療而言,通常是要等待。同樣的,少數美國患者的等待時間超過預期。一項由聯邦基金會在2010年所做的調查,大多數美國人自我報告稱,他們最近一次的專科醫生約診等待時間少於四個星期,而擇期手術的等待則不到一個月。然而約有30%的患者報告,擇期手術等待時間會超過一個月,約20%報告專科醫師的等待時間超過四個星期。[127] 這些比率比法國、英國、紐西蘭、和加拿大要小,但比德國和瑞士差。受訪者的人數可能不足以代表整個實際狀況。 1994年的一項研究將加拿大的安大略省與美國的三個地區作比較,自我報告的看骨外科醫生的平均等待時間在美國三地區為2週,而在加拿大為4週。據報告,在美國這些地區,平均等待膝蓋或髖關節手術的等待時間為3週,而在安大略省則為8週。[128]
但是,自上次的比較以後,這兩個國家/地區的當前等待時間可能已發生變化(當然,加拿大的等待時間也有所增加)。[129]最近,在密西根州的一家醫院,擇期作腕隧道症候群手術的等待時間平均為27天,大部分在 17-37天(平均近4週,與加拿大的等待時間相比,這似乎很短,但與德國、荷蘭、和瑞士等國家相比,就並不算短)。
目前尚不清楚有多少患者需要等待更長的時間。有些人可能會選擇,因為他們希望去很多人都希望去的知名專家或診所,並且願意等待。
人口的健康情況,也被視為是種衡量整體醫療衛生體系有效性的指標。人口能擁有更長期的健康生活,也表明系統是有效的。
- 雖然預期壽命是項指標,但HHS使用的是綜合健康指標,不僅可估算平均壽命,而且可以估算預期壽命中"健康狀況良好,或是更好,並且活動不受限制"的時間長度。從1997年到2010年間,美國新生兒的預期高品質壽命從61.1歲增加到63.2歲。[130]
- 預防措施的利用不足。從可預防疾病的發生率,和慢性病的流行觀察,均表明美國的醫療衛生系統未充分用來促進健康。[125]在過去十年中,少女懷孕率和低出生率的情況已顯著改善,但並未消失。[131]肥胖症、心血管疾病(高血壓,可控制的高膽固醇)、和2型糖尿病的比率是需要關注的領域。在活得更長的美國老年人中,慢性病和多種併發症變得日益普遍,但公共衛生系統也努力的減少年輕一代罹患慢性病。美國醫務總監說:"從1980年到2008年,美國有肥胖症的比率在成年人中增加一倍多(從佔15%到後來的34%),在兒童和青少年中則增加兩倍多(從佔5%到後來的17%)。」 [132]
- 對於醫療系統,讓人擔心的是健康收益並未能平均分佈到整個人口之中。在美國,醫療衛生的工作和獲得的成果之間,差異甚大。[133]少數群體罹患嚴重疾病的可能性更大(例如2型糖尿病,心臟病,和大腸癌),而獲得優質醫療衛生服務(包括預防醫學服務)的機會也較小。[134]各方正在努力縮小這種差距,並提供更具公平性的護理系統服務。
最後,美國會根據熟練的醫療衛生勞動力、對醫療保健IT的有效的利用、以及研發成果,來規劃在醫療衛生系統的投資。在評估美國的護理成本時,必須注意到到醫療衛生系統效能顯示板這一塊(HHS衛生系統評估項目)。這是因為在論及美國高昂醫療費用的政策辯論中,支持高度專業化和尖端技術的人士指出,創新是達成有效醫療體系的里程碑。[135]
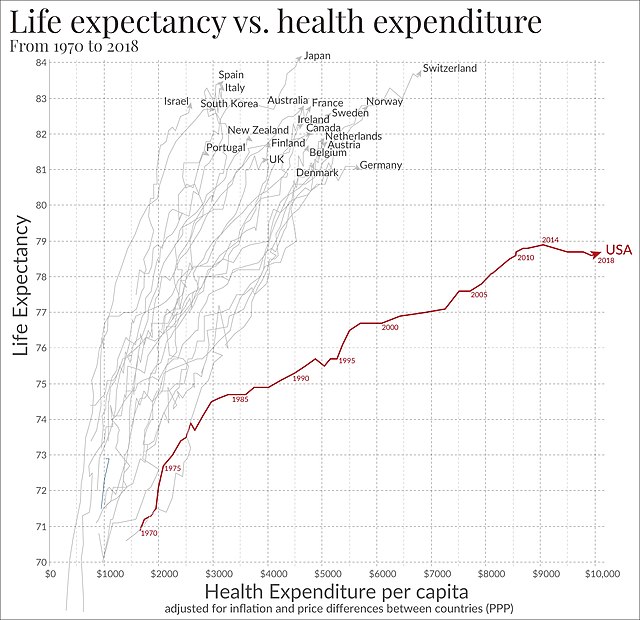
美國的聯邦基金會在2014年所做的一項研究發現,美國的醫療體系是世界上最昂貴的,但與澳大利亞、加拿大、法國、德國、荷蘭、紐西蘭、挪威、瑞典、瑞士、和英國等在各方面做比較,幾乎都是敬陪末座。研究發現,美國在獲取、效率、和公平性三方面是倒數第二。研究資料的來源有取自患者和初級照護醫生的國際性調查,以及聯邦基金會、WHO,和OECD所提供的有關醫療衛生結果的資訊。[14][137]
截至2017年,美國的預期壽命是80.00歲,在世界排名第43位。[138]中央情報局的《世界概況》資料,顯示美國的嬰兒死亡率(5.80/1,000活產嬰兒),依照數字由高到低,在225國家/地區之中是排名第170位(等於在低死亡率群組裡面排名第55名)。[139]美國人接受癌症篩檢的比率也比其他已開發國家高,並且是在OECD國家中,使用MRI掃描和CT掃描比率最高的國家。[140]
對在1997年至2003年期間所做的一項研究發現,美國在可預防的死亡人數的下降速度,比其他18個工業化國家來的緩慢。[141]一項在 2008年所做的研究發現,如果美國的醫療體系如同法國、日本、或澳大利亞那麼有效,那麼美國每年的死亡人數就可減少101,000人。[142]經濟學家安妮·凱斯和安格斯·迪頓在2020年所做的一項研究,他們認為美國"花費巨額資金,卻在西方世界中有最糟糕的健康結果。"[143]
OECD發現,美國在潛在減壽年數(YPLL)方面排名不佳,這是一項統計指標,用於衡量在70歲以下,可以透過醫療衛生挽救的生命年限。在OECD有相關數據的國家中,美國在婦女的醫療衛生方面名列倒數第三(僅好過墨西哥和匈牙利),在男子中名列倒數第五(僅好過斯洛伐克和波蘭等國家)。
最近的研究發現,因為收入和地理位置的不同,會發生人們的預期壽命差距越來越大的情況。一項在2008年由政府資助的研究發現,1983年至1999年,有180個縣的女性和11個縣的男性的預期壽命下降,大部分的下降發生在密西西比河沿岸的美國深南部、阿巴拉契亞山脈、還有在南部平原和德克薩斯州。最高的年齡差異是男性高達三年,女性高達六年。年齡差異是源自於貧富和教育程度之間的差異,但源自男女性別以及種族之間的則在縮小。[144] 另一項研究發現,1993年至2001年,年齡在25至64歲之間的成年人中,受過良好教育的人與教育程度不高的之間的死亡率差距顯著擴大。作者推測,這些差異可能是由吸菸,肥胖症,和高血壓等危險因素所造成。[145]
美國國家科學研究委員會預測,在2011年,由於吸菸而導致的死亡人數會急劇下降,預期壽命因而可改善;研究還顯示,預期壽命差異中的五分之一至三分之一是由於肥胖症所造成,美國有世界上最嚴重的肥胖症問題,而且還在加劇中。[146]從1990年至1994年,在31個國家/地區診斷出的乳癌、大腸癌、和前列腺癌得到的資料,美國人在乳癌和前列腺癌有最高的五年存活率,但是美國黑人,無論男女,在這兩項的存活率確是顯著的低很多。[147]
在美國,對於醫療衛生的辯論涉及的是:雖然花了大錢,但是在獲取、效率、和品質方面所存在的問題。在2000年WHO的資料裡面,美國醫療系統在回應效率是排名第1,但總體績效只排名第37,整體健康水準排名第72(資料中有191國)。[148][149]自由市場擁護者戴維·格拉澤對於WHO的研究的批評是,因為"財務貢獻的公平性"被用作評估的項目,而美國有高額的人均私人醫療費用,或者是高額的自付醫療費用,排名因此被降低。[150]這項WHO的研究因為並未包含公眾的滿意度作為評估的項目,而受到刊在健康事務一篇文章的批評。[151]研究發現,WHO的衛生系統排名與使用民眾的滿意度之間的關聯甚小。[151]獲得WHO給予最高評分的義大利和西班牙等國家,它們的公民反給予不良的評分,而獲得低分的丹麥和芬蘭,國民對於醫療系統表示滿意的比率最高。[151]但是WHO的工作人員說,他們的分析確實表達出系統,針對民眾的預期的"回應效率",並認為這是表達消費者滿意度的一種良好指標。[152]此外,患者滿意度與醫療衛生的利用、支出、和結果之間的關係相當複雜,尚無法明確做定義。[153][154]
兒童發展基金會於2008年4月發布的一份報告,在對1994年至2006年之間的研究,發現美國兒童的健康狀況是好壞參半,1-4歲兒童的死亡率下降三分之一,高血中鉛濃度的兒童下降84%。在懷孕期間吸菸的母親比例也有所下降。另一方面,肥胖症和低出生體重兒的百分比都在增加。作者指出,出生時體重過輕的嬰兒的增加,或可歸因於婦女推遲生育時間和增加使用生育藥物的緣故。[155][156]
在13個已開發國家中,美國各別在2009年和2013年,其人口在14種類別的加權藥物使用量排名第三。所選擇的藥物是因為在過去的十年中,用它們作治療的疾病具有較高的發病率、患病率、和/或死亡率、產生嚴重的長期發病率、也產生高昂的費用支出、並且在預防或治療方面都有重大進展。研究指出,做跨境用藥情況比較有很大的困難度。[157]
英國慈善家斯坦·布羅克對於美國醫療系統有所批評,他的慈善機構「偏遠地區醫療」已為超過50萬未投保的美國人提供協助,他說:「您可以蒙上眼睛,並在美國地圖上隨意釘上一個圖釘,然後就會發現有需要協助的人」[158]這位慈善機構在美國擁有700多家診所,和80,000名志願醫生和護士,記者和自由作家西蒙·烏斯伯恩(Simon Usborne)在英國《獨立報》寫道,「普通科醫生驚訝地發現,貧窮的美國人所依靠的慈善機構,當初被設立的目的居然是為開發中國家人民所用。」 [158]
系統效率和公平性
醫療衛生效率的差異可導致結果的差異。例如,達特茅斯醫療衛生地圖集(The Dartmouth Atlas of Health Care)報告說,在過去的20多年中,美國醫療資源分配和使用方式的顯著變化,也導致顯著的成果變化。[159]醫師在不同地區工作的意願,會隨著當地的收入,以及當地所提供的便利設施而變化,在美國,這種情況會因為醫師短缺,特別是那些初級照護醫師的供應量而更加惡化。如果實施《PPACA》,將會產生對初級照護醫生的額外需求,而現在他們實際上已經是供應不足(特別是在經濟狀況不佳的地區)。訓練出更多的醫生還需要花費好幾年的時間才能達成。[160]
像價值流程圖的精益生產技術可幫助辨識,並隨後減輕與醫療衛生成本相關的浪費。[161]其他的工具,例如失效模式與影響分析(FMEA)和魚骨圖,也被用來提高服務的效率。[162]
在2010年,冠狀動脈疾病、肺癌、中風、慢性阻塞性肺病、和交通事故,在美國造成最多的生命年損失[163]。下背痛、抑鬱症、肌肉骨骼疾病、頸部疼痛、和焦慮是造成最多的殘疾生命年損失原因。危害最大的危險因素是不良飲食、吸菸、肥胖症、高血壓、高血糖、缺乏運動、和飲酒。阿茲海默症、藥物濫用、腎臟病、癌症、以及跌倒,是造成1990年人均年齡調整生命損失年最多的原因。[11]
在1990年至2010年之間,OECD的34個國家/地區之中,美國的年齡調整死亡率從第18位降至第27位。在年齡調整生命年損失,美國從第23名跌至第 28名。出生時的預期壽命從第20名下降到第27名。健康生命年從第14名降至第26名。[11]
根據2009年由支持全民醫療衛生計劃醫生團體(一個支持單一支付者付款系統的遊說團體)的聯合創始人在哈佛醫學院所做的一項研究,在《美國公共衛生雜誌》上發表,報告指出,缺乏醫療保險會導致每年有近45,000的超額可預防的死亡。[164][165]自那時以來由於未保險人數從2009年的約4,600萬增加到2012年的4,900萬,這種死亡人數已增長到每年約48,000人。[166]經濟學家約翰·古德曼對這個團體的方法論的批評是,它未研究死亡原因,也未追蹤保險狀態隨時間(包括死亡時間)的變化。[167]
前柯林頓總統政策顧問理察·克羅尼克在2009年作的一項研究,發表在《醫療保健服務研究》雜誌上。研究發現,在控制某些風險因素之後,並無因未投保而導致死亡率的上升。[168]
一項在2000年發表在健康政策雜誌《健康事務》上,有關國際醫療衛生支出水準的研究發現,美國在醫療衛生上的支出比OECD中的任何其他國家都要多很多,而在大多方面,美國在服務的利用低於OECD的中位數。這項研究的作者的結論是,美國為醫療服務所付出的價格要比其他地方高得多。[169]雖然按GDP排名,少於美國的19個富裕國家的費用花不到美國的一半,但它們自1970年以來,國民的預期壽命都比美國多約6年。[136]
沒有保險的美國人不太可能獲得定期醫療衛生,以及用到預防的服務。他們更有可能會延遲就醫,從而導致更多的醫療緊急情況,這比平日持續治療糖尿病和高血壓等所花的費用要高很多。美國醫學會雜誌(JAMA)於2007年發表的一項研究,結論是在意外傷害發生,或者新的慢性疾病發作之後,未保險的人比有保險的接受醫療服務的可能性更低。未保險人在受傷後,沒接受到後續護理建議的可能性是有保險的人的兩倍,對於罹患新的慢性病者來說,情況類似。[170]沒有保險的患者去醫院急診室的可能性是有保險者的兩倍。讓本來該用於處理真正緊急狀況的急診室,去處理較次要的緊急狀況,急診系統的負擔因而加重。[171]
2008年,美國癌症協會的研究人員發現,沒有私人保險者(包括未受到Medicaid覆蓋的人)相較於擁有私人保險的人,更有可能被診斷出患有晚期的癌症。[172]
根據患者利用的不同醫療機構,患者受到的治療可能會有很大的差異。研究顯示,某些具有成本效益的治療方法並未經常被使用,而有些服務則有被過度使用的情況。不必要的醫療照顧會把成本拉高,並可能導致患者產生不必要的焦慮。[173]處方藥的使用因地理區域而異。[174]過度使用醫療福利是種道德風險–有保險的人會更傾向多消費。
醫療系統試圖透過分擔共付額和自負額之類的策略,來消除這種過度使用的問題。如果患者必須要承擔更大的財務負擔,他們只會在有必要時,才去利用醫療衛生服務。根據蘭德公司所做的醫療保險實驗,共保額費率較高的人,比較低的人會少用醫療衛生服務。實驗的結論是,較少利用到護理通常不會造成社會福利的損失,但是,對於較貧窮和容易生病的人群而言,必定會產生負面影響。這些患者被迫放棄必要的預防措施來省錢,延誤小病被早期發現,而發生後續更昂貴的治療。預防性護理少做的結果,昂貴的急診次數反而增加,使患者在財務上受害。在美國,這種不良循環隨之增加。更多昂貴的療程,導致更高的成本。[175][176]
一項研究發現,在患者生命的最後兩年中,在Medicare方面的支出有明顯的地域差異。這些支出與每個地區擁有的醫院容量相關。高額支出,未必能讓患者的壽命更長。[177][178]
初級照護的醫生通常是大多數患者最先碰到的醫事人員,但是在美國分散的醫療體系中,許多患者及其醫療機構之間會有護理協調方面的問題。例如哈里斯民意調查 對加州醫師的調查發現:
- 十分之四的醫生回應說,在過去的12個月中,他們的患者在護理協調方面遇到問題。
- 超過60%的醫生回應說,他們的患者"有時"或"經常"要花漫長時間,等待診斷測試的結果。
- 約有20%的醫生回應說,由於無法在約好的就診時間找到測試的結果,患者只好重做一次。[179]
根據《紐約時報》上的一篇文章,醫生與患者之間的關係正惡化中。[180] 約翰·霍普金斯大學所做的一項研究發現,約有四分之一的患者認為他們的醫生讓他們曝露於不必要的風險,而根據諸如自助書籍和網絡文章之類的傳聞證據顯示,患者的沮喪感是有提高。醫患之間關係惡化的可能因素,包括有當前的醫師訓練系統以及醫患之間對醫療運作看法的差異。醫生可能會專注在做診斷和治療,而患者可能是更關心自身的健康,和希望醫生願意聆聽他們的敘述。[180]
許多初級照護醫生不再在醫院看病人,而是由住院醫生(hospitalist,請參考醫院醫學)做這樣的事。[181]醫療保險公司有時要求使用住院醫生,作為節省成本的方式,有些初級照護醫生對此表示不滿。[182]
截至2017年,美國有907家醫療保險公司,[183]排名在前10名的公司約佔總收入的53%,排名前100名的佔總收入的95%。[184]:70數量龐大的保險公司,所產生的行政管理費用,遠超過國有化的單一支付者醫療衛生系統(例如加拿大的)。加拿大的行政管理費用估計約只有美國的一半。[185]
《美國健康保險計劃》估計,在過去40年中,行政管理費用平均約佔所收保費的12%,這種費用用在醫療管理、護士求助熱線、以及與醫療機構談判費用折扣之上,而非用在理賠事務。[186]
藍十字與藍盾協會(BCBSA)於2003年發布的一項研究還發現,醫療保險公司的行政管理費用約佔保費收入的11%至12%,而BCBSA的行政管理費用平均要比一般商業保險低一點。[187]從1998年到2003年,保險公司的這項費用從保費的13%下降到12%。行政費用增幅最大的是在客戶服務和資訊科技,而降幅最大的是在為醫療機構服務、訂約、和一般管理。[188]管理顧問公司麥肯錫估計,在"醫療行政管理和保險"上的超支,估計佔超額支出總額(在2003年為4,770億美元)的21%。[189]
根據CBO在2008年發布的一份報告,私人保險的行政管理費用約佔保費的12%。私人保險計劃之間的行政管理費用的差異,主要由規模經濟所產生。大型雇主的保險行政管理成本最低。較小公司的類似費用在保費的佔比增加,而在個人購買的保險佔比最高。[190]BCBSA在2009年發表的一項研究發現,所有商業醫療保險產品的平均行政管理費用成本,在2008年的保費中佔到9.2%。[191]這種費用佔小型團體保險保費的11.1%,在個人市場中則佔16.4%。[191]
一項關於帳單和保險相關( billing and insurance-related,BIR)成本的研究,發現這種成本不僅由保險公司,而且還有醫生和醫院一起承擔,在加州的急診醫療架構中,保險公司、醫生、和醫院的BIR成本佔私人保險保費的20-22% 。.[192]
截至2014年,根據一份報告[193] ,註冊護士的工作技能越高,對於療養機構的財務成本就越低。隨著老年人口的增加,他們住進長期生活機構,就需要更多護理,讓財務成本上升加速。根據在2010年所做的研究,[194]每年這類患者的自付費用增長7.5%,而Medicare費用也由於這種因素而每年增長 6.7%。住在這些機構中的患者中有40%是自付費用,Medicare為在這兒的老年人提供某些護理費用。[195]
大多數美國人透過保險方式來支付醫療服務費用,因為消費者僅直接支付最終費用的一部分,這種情況可能會把消費者的動機給扭曲。[107]有關醫療服務的價格資訊不足,也會把激勵措施給扭曲。[107]代表被保險人付款的保險公司會與醫療機構協商,他們有時會使用政府設定的價格(例如Medicaid帳單價格)作參考。[107]
這種推理引發人們呼籲,希望對於保險制度做改革,以建立一個由消費者驅動的醫療保健系統,讓消費者支付更多的自付費用。[196]2003年,《醫療保險處方藥,改良和現代化法案》通過,這項法案鼓勵消費者選擇高自付費用的醫療計劃,和設立健康儲蓄帳戶。在2019年10月,科羅拉多州提案通過私人保險公司來經營公共醫療衛生的方案,而首先就要承擔這種費用的壓力。到2022年,公共選項的保費被吹捧成會便宜9%至18%。[197]

在美國,有六分之一的成年人受到精神疾病的影響。截至2016年,人數約有4,470萬人。[199]2006年,精神障礙被列為花費最為昂貴的五種健康狀況之一,在這方面的支出為575億美元。[200]美國人缺乏精神健康保險保障,這情況對美國經濟和社會體系產生嚴重的後果。一份由美國醫務總監所做的報告中,說明精神疾病在美國是產生身心障礙的第二大原因,有20%的美國人受到影響。[201]據估計,由於社會羞辱和缺乏獲得治療等因素,只有不到一半的患者得到治療(特別是在持續的、非常必要的、和管理式的護理;僅靠藥物無法輕易把精神疾病消除)。[202]
《2008年精神健康和成癮平等法》(Paul Wellstone Mental Health and Addiction Equity Act of 2008)規定,團體醫療計劃應提供精神健康和與物質關聯疾患福利,至少與為醫療和外科手術提供的福利相等。這項立法更新並擴大1996年《精神健康均等法》的規定。法案要求在年度和終生的保險福利上有財務的公平性,並要求在治療金額上限方面實現均等,並將所有平等條款擴大到成癮治療服務。保險公司和第三方殘疾管理機構,雖然提供有財務的公平性,卻同時利用漏洞,經常規避法律,利用不平等的共付額,或對住院或門診治療的天數來設立限制。[203][204]
在美國醫療衛生的歷史上,牙科護理大致不被視為醫療衛生的一部分,因此這個領域及其施行是獨立發展的。在現代的保單和施行,口腔護理被認為與初級照護不同,因此牙科保險與醫療保險被分開處理。口腔護理可及性的差異,表示許多人口,包括那些無醫療保險覆蓋的人群-低收入、少數族裔、移民、和農村人口,無論年齡,都有較高的口腔健康不佳比率。目前雖然已經有辦法,以解決兒童的問題,在前述的成年人的口腔健康差異問題則仍繼續存在,甚或是惡化。[205]

在美國,少數族裔如非裔美國人、美國原住民、和拉丁裔美國人,他們的健康差異有詳實的記載。[207]與美國白人相比,這些群體有更高的慢性病發病率、更高的死亡率、以及更差的健康結果。在特定疾病的種族和族裔差異例子中,非裔美國人的癌症發病率比白人高25%。[208]此外,成年的非裔美國人和拉丁裔美國人罹患患糖尿病的風險大約是白人的兩倍,並且他們的肥胖症比白人高。[209]少數族裔罹患心血管疾病和愛滋病的比率也高過白人。[208]亞裔美國人的壽命最長(87.1歲),其次是拉丁裔(83.3歲),白人(78.9歲),美國原住民(76.9歲),和排在尾巴的非裔(75.4歲)。[210]2001年所做的一項研究發現,在較低的教育水準人群中,種族間的健康預期壽命存有很大的差異。[211]
公共支出與年齡有高度的關聯性;花在老年人身上的人均公共支出是兒童的五倍多(分別為6,921美元和1,225美元)。花在美國非西班牙裔黑人(母語為英語的黑人)的人均公共支出(2,973美元)略高於白人(2,675美元),而花在西班牙裔的公共支出(1,967美元)顯著低於人口平均水平(2,612美元)。公共支出總額也與自我報告的健康狀況密切相關(自我報告健康狀況欠佳的人為13,770美元,報告健康狀況良好的人為1,279美元)。[92]老年人佔人口的13%,但用掉所有處方藥的三分之一。老年人平均每年要用掉38張處方箋。[212]一項新的研究還發現,雖然沒證據表明南方的老年人中有更多需要用抗生素治療的疾病,但南方的老年人比其他地方的更經常使用抗生素。[213]
關於針對醫療衛生不平等的研究很多。但是在某些情況下,這些不平等是由於收入差距所造成,這樣的差距是由於缺乏醫療保險,還有接受服務的障礙所造成。[214]根據2009年國家醫療衛生品質與差異報告(National Healthcare Quality and Disparities Reports),未投保的美國人接受預防醫學服務的可能性較小。[215]例如,少數族裔沒定期接受大腸癌篩檢,非裔美國人和西班牙裔人中因大腸癌的死亡率呈上升趨勢。在其他情況下,醫療衛生的不平等現象,反映出針對不同族裔所給予的醫療程序和治療上的系統性偏見。愛丁堡大學教授拉傑·博帕爾(Raj Bhopal)寫道,科學種族主義和醫學種族主義的歷史清楚的顯示,無論是人和機構,都按照他們的時代精神行事。[216]南希·克里格寫道,種族主義是醫療服務中難以解釋的不平等現象的基礎,其中包括治療心臟病、[217] 腎功能衰竭、[218] 膀胱癌、[219]、還有肺炎。[220] 拉傑·博帕爾寫道,這些不平等現像散見於不少研究之中。持續的和重複的發現是非裔美國人比白人獲得較少的醫療衛生服務,尤其是涉及到昂貴新技術的時候。[221]最近的一項研究則發現,當少數族裔和白人患者同時在同一家醫院時,他們會獲得相同水準的護理。[221]
處方藥問題

FDA[222]是一個負責人類和動物用藥的安全性和有效性的主要機構。它還負責確保把有關藥物的資訊,準確和翔實地公佈給公眾。FDA審查並批准藥品,並設定藥品的標籤、藥品的標準、和醫療設備的製造標準。它也負責制定輻射和超音波設備的性能標準。
與藥物安全性有關的,更具爭議性的問題之一,是執行機構免於起訴的地位。在2004年,FDA推翻一項聯邦政策,認為FDA的上市前核准(FDA premarket approval)優於根據州法律對醫療器械提出的大多數損害賠償的要求。2008年,最高法院在 Riegel訴Medtronic案中把這一點確認。[223]
2006年6月30日,FDA的一項裁定生效,把訴訟保護範圍擴展到藥品製造商,即使藥廠為求藥物批准,向FDA提交詐欺性的臨床試驗數據,也可受到保護。這讓使用不良藥品而受害的患者求訴無門。2007年,眾議院對FDA的裁定表達反對,但參議院未採取任何行動。2009年3月4日,美國最高法院作出一項重要判決,在惠氏藥品訴Levine案中,法院判定聯邦豁免不能超越州一級的訴訟權,而必須"為受害的消費者提供適當的救濟。"[224]2009年6月,HHS部長凱瑟琳·西貝利厄斯,根據公眾安妥和緊急預備法案簽署一項命令,宣布與2009年豬流感疫苗管理有關的緊急衛生事件中,把訴訟保護範圍擴展到疫苗生產商,以及聯邦官員。[225][226]
在1990年代,處方藥的價格成為美國政治中的一個主要議題,因為許多新藥的價格呈現倍增狀態,而且許多公民發現政府和保險公司都不會負擔此類藥物的費用。美國的人均藥品支出高於任何其他國家,雖然這種支出在醫療衛生總費用中所佔的比率不大(13%),而OECD國家的平均佔比為 18%( 2003年的數字)。[227]另一項研究發現,在1990年到2016年間,美國處方藥的價格增加277%,同期的英國僅增加57%,加拿大增加13%,而在法國及日本,價格是下跌的。[228]個人的自付費用中約有25%是用在處方藥之上。[229]
美國政府的立場(透過美國貿易代表處)是美國消費者透過提高的藥品價格去補貼美國的藥廠,因為這些藥廠的產品無法從其他國家賺取足夠的利潤(這些國家運用大宗購買力的優勢,積極協商出優惠的價格)。[230]美國的立場(與美國藥品研發與製造廠的主要遊說立場一致)是這些國家/地區的政府是搭上美國消費者補貼美國藥廠的便車。
因此,這些外國政府應該放鬆對市場的管制,或者提高他們國內稅負,希望能直接透過把差價支付給美國政府,或者是美國藥廠,以便公平地補償美國消費者。反過來,美國藥廠就能夠繼續生產創新藥物,同時降低在美國的價格。目前美國政府在採購藥品時,可就一些藥品價格作談判,但由於2003年通過的《醫療保險處方藥,改良和現代化法案》,這項法案禁止Medicare就藥品價格作談判。民主黨人指控這項規定僅僅是為了允許製藥產業從Medicare計劃中牟取暴利。[231]
美國和紐西蘭是世界上僅有的兩個允許直接向消費者作處方藥廣告的國家。2015年,美國醫學會呼籲禁止這樣的直接廣告方式,因為這種做法與藥品價格上漲有關聯。[232]雖說如此,有其他證據指出,直接對消費者作廣告有一些好處,例如,鼓勵患者去看醫生,診斷罕見疾病,以及消除與某些疾病相關的污名。[233]
在2009年制定PPACA的時候,藥廠被要求支持這項立法,交換條件是不允許從國外進口藥品到美國。[234]
醫療衛生改革的辯論
在2010年進行重大醫療衛生改革之前的2008年,美國人對美國醫療系統的看法分歧。45%的人認為美國的制度最好,39%的人認為其他國家的制度比美國好。[235][236]
關於醫療衛生改革的歷史性辯論,大多圍繞在單一支付者醫療衛生系統,特別是指出提供醫療服務給無保險者,所存在的隱性成本[237],而自由市場的擁護者則指出購買醫療保險屬於人民的自由選擇權利[238][239][240] ,以及指出政府干預所產生的意外後果(《1973年健康維護組織法執行時發生的問題被引用》。[241]最終《PPACA》沒有採用單一支付者制度(這個制度有時候被稱為"社會化醫療衛生系統") [242][243]。
《患者保護與平價醫療法案》(第111-148號公共法,PPACA)是一項醫療衛生改革法案,於2010年3月23日由歐巴馬總統簽署為法律。這項法案包括大量與醫療衛生相關的規定,其中大部分已於2014年生效,包括把收入在聯邦貧窮標線133%的人,擴大他們加入Medicaid的資格,[244]補貼在聯邦貧窮標線400%的個人和家庭的保險費,並設定保費的上限,不超過受保者年度收入從2%到9.8%不等。[245][246]PPACA是美國有史以來,首度發生對所有保單在個人(或家庭)的醫療費用的自付費用部分,設定年度上限。[247]
其他的條款包括用激勵措施,鼓勵企業提供醫療衛生福利,禁止因為申請人有既有身體狀況而拒絕承保,或發生拒絕理賠的情況,建立醫療衛生交易所,禁止保險公司設定年度理賠上限,和支持醫學研究。這些條款所需要的經費是透過各種稅收、收費、和節約措施來提供,例如針對高收入者的新Medicare稅、針對室內曬黑的營業徵稅、把優惠醫療保險計劃經費削減、把經費用以支持傳統 Medicare、以及對醫療器械和製藥公司徵收費用; [248]沒有取得醫療保險的公民也要繳稅(除非他們因為收入低下或另有原因而獲得豁免,請參考個人強制條款)。[249]
CBO估計,PPACA實施的淨結果(包括2010年醫療衛生與教育調節法案在內)可為聯邦赤字在頭一個十年減少1,430億美元。[250] 但是,兩個月後,CBO承認最初的估計漏列1,150億元的經費。此外,CBO估計,雖然根據《PPACA》,2016年小型和大型企業醫療保險計劃的預計人均保費將比不採用的低100美元,但個人購買醫療保險計劃的保費會增加1,900美元。[251]
《PPACA》的首度個公開登記加入階段從2013年10月開始。在此之前,美國全國獲得醫療衛生服務,和保險覆蓋率的趨勢都在惡化中。一項針對美國成年人的大規模全國性調查發現,在登記加入的頭兩個階段結束之後,自我報告的保險覆蓋率、健康狀況、和獲得護理的機會有顯著改善。此外,參與Medicaid擴張的州與沒參與的州相比,在低收入成年人獲得保險覆蓋的比率要高很多。[252]但是Medicaid與私人保險之間確實存有差異。有Medicaid覆蓋的人往往在自我報告時說他們的健康狀況尚好或較差,而不是像有私人保險的人報告說健康狀況良好或非常好。[253]
2017年12月22日,川普總統簽署《 2017年減稅與就業法案》成為法律。在這項法案的最終版本中,把PPACA中的個人強制條款(也稱個人強制納保,條款要求個人和公司為自己和僱員獲得醫療保險,否則會有罰則)廢除。由於原來有這項條款,每個人都必須獲得保險,創造更大的資金池,促成費用得以分擔,而把醫療費用加以控制。經濟學家認為,雖然他們之間對於影響程度的意見不一,但個人強制條款的廢除將導致更高的保費和更低的醫療保險登記加入比率。[254]
2017年,眾議院通過由川普總統領導的新的共和黨醫療法案,即《2017年美國保健法案》(俗稱川普健保(Trumpcare))。《PPACA(歐巴馬健保)》和《川普健保》都提出減稅政策,讓美國人更容易負擔醫療保險。但是,每一項法案都以不同的方式去影響美國人。受川普總統計劃影響最大的人是年輕人、社會經濟地位較高的人、以及居住在城市地區的人。在20至30歲之間的年輕人,他們的醫療保險保費會下降。
在歐巴馬健保之下,具有較高社會經濟地位的個人,可享受到稅收減免的最高年收入是50,000美元,而根據川普的計劃,這一稅收減免的收入上限數字則增加到115,000美元。此外,城市地區的人們也可從歐巴馬健保計劃中受益,因為根據歐巴馬健保計劃,稅收抵免也是由當地發生的醫療費用所決定,川普健保並未考慮到這一點,而農村地區由於缺乏醫院和可用的服務,費用因此高甚多。[255]
移民醫療保險
在1998年,居住在美國的2,620萬外國移民中,有62.9%並未取得美國國籍。1997年,居住在美國的34.3%的非美國公民沒有醫療保險,而沒有醫療保險的美國本地居民佔比是14.2%。在取得美國國籍的那些移民之中,沒有保險的人佔18.5%,而沒有保險的非公民則有43.6%。在每個年齡段和收入組裡面,移民獲得醫療保險的可能性都較小。[256]隨著最近的醫療衛生變化,許多具有不同移民身份的合法移民,現在都有資格獲得負擔得起的醫療保險。[257]
美國境內的非法移民無法獲得政府資助的醫療保險。雖然《PPACA》允許移民以折扣價獲得保險,但沒有美國公民身份的移民仍然不能。[258]雖然諸如《PPACA》之類法案的政策是用在擴大醫療保險的覆蓋範圍,以改善在美國的難民的健康狀況,但不同的州所實施的保險計劃有所不同,導致州與州之間醫療衛生的獲取存有差距。[259]在美國,非法移民可以向社區中心或所謂的社會安全網機構(Safety Net Providers)[260]尋求醫療協助,並透過按服務收費的機構取得服務,也能從私人醫療保險公司購買醫療保險。[261][262]
參見
- 美國生物醫學研究
- 加拿大和美國醫療衛生系統比較
- 美國疾病管制與預防中心時間軸大事年表
- 2010年醫療衛生與教育調解法案
- 醫療系統
- 醫療衛生產業
- 衛生政策
- 各國人口預期壽命列表
- 健康保險合作社
- 健康人計劃
- 美國醫療衛生認證組織列表
- 世界人均醫療衛生花費國家名單
- 美國醫療中心
- 醫療債務
- Medicare權利中心
- 醫療衛生費用可支撐增長率
- 軍事衛生系統
- 美國整骨療法醫學
- 學校健康和營養服務
- 美國國家醫療衛生法案
- 康乃狄克州全民醫療衛生基金會
- 訪客健康保險
參考文獻
進一步閱讀
外部連結
Wikiwand - on
Seamless Wikipedia browsing. On steroids.