热门问题
时间线
聊天
视角
2019冠状病毒疾病
SARS-CoV-2引發的傳染病 来自维基百科,自由的百科全书
Remove ads
2019冠状病毒疾病(英语:Coronavirus disease 2019,缩写:COVID-19[18][19]),是一种由严重急性呼吸综合征冠状病毒2(缩写:SARS-CoV-2)引发的传染病,导致了一场持续的疫情,成为人类历史上致死人数最多的流行病之一。该病已知的首名病人2019年末于中华人民共和国湖北省武汉市[20][注 1]确诊,其后此病在全球范围内陆续被检测出。截至2023年3月10日,全球各国的官方通报已累计报告逾6.76亿名确诊病例、逾688.1万名患者死亡[5]。2023年5月5日,世卫组织宣布:新冠疫情不再是“全球突发卫生事件”,但新冠病毒仍在致死和变异[23]。世界各国对该病致死率(CFR)的估计值差异甚大,截止2021年2月8日,多数国家该病的观测致死率在0.5%-5.0%之间[24][注 2],全球初步修正致死率约为2.9%[26]。
此条目序言章节也许过于冗长。 (2024年8月4日) |
该疾病常见的症状包括发热、咳嗽、疲劳、呼吸急促、味嗅觉丧失[2][3][27][28]、肌肉酸痛等。自感染到出现症状的时间通常为1至14天。至少三分之一的感染者无症状[29]。大多数出现明显症状患者(81%)出现轻度至中度症状(最多为轻度肺炎),而14%出现严重症状(呼吸困难、缺氧或影像学上超过50%的肺部受累),5%出现危急诊状(呼吸衰竭、休克或多重器官衰竭)[1]。老年人或存在相关基础疾病的患者出现严重症状的风险更高。有些人在康复后的几个月内仍会经历一系列的影响,而且已经观察到对器官的损害[30]。已展开多年的研究,以进一步调查该疾病的长期影响[30]。
病毒主要通过口鼻分泌物传播,包括咳嗽[注 3]、打喷嚏和说话产生的飞沫[3][32][33]。这些飞沫通常不会在空气中长距离传播[3][34]。但是,站在近处的人可能会因吸入这些飞沫而被感染[注 4]。人们也可能通过接触受污染的表面,然后再接触自己的脸而受到感染[3][32]。在封闭的空间内,也可能通过能够在空气中悬浮较长时间的气溶胶传播[35]。在出现症状后的前三天最具传染性,尽管在症状出现前和无症状的人身上都有可能传播[3][32],而有研究显示约40%-45%的患者为无症状感染者[36][37]。
已经开发出多种检测方法来诊断该疾病,标准的诊断方法是通过逆转录聚合酶链式反应(rRT-PCR)、转录介导扩增(RMA)或通过鼻咽拭子的逆转录环介导的等温扩增(RT-LAMP)检测病毒的核酸。胸部CT成像也有助于诊断基于症状和风险因素被高度怀疑感染的个人[38][39]。
预防措施包括经常洗手、保持社交距离、隔离检疫、室内通风、咳嗽时掩住口鼻、避免用未清洗的手触摸面部[4][40][41]。在公共场所佩戴口罩可以非常有效地减少传播的风险[42][43]。
数种COVID-19疫苗已在不同国家获得批准和分发,并启动大规模疫苗接种运动。其他预防措施包括保持身体距离或保持社交距离、隔离、室内空间通风、在公共场合使用口罩或面罩、咳嗽和打喷嚏时遮住口鼻、洗手以及让未洗过的手远离面部。虽然正在开发抑制病毒的药物,但主要的治疗方法是对症治疗;管理包括通过支持性护理、隔离、和实验措施来治疗症状。
世界卫生组织(WHO)于2020年1月30日宣布2019冠状病毒疾病疫情为国际关注的突发公共卫生事件(PHEIC)[44],至2023年5月5日解除[45],并于2020年3月11日评估认为2019冠状病毒疾病已具有大流行特征[46]。联合国秘书长古特雷斯认为,2019冠状病毒疾病疫情是人类自第二次世界大战以来面临的最严峻危机[47]。
Remove ads
名称
2020年1月初,由于肺炎病例原因不明,并正进行病原鉴定及病因溯源等初步调查,因而武汉市卫生健康委员会称之为“不明原因肺炎”[48]。
1月8日,香港特区政府卫生署将其命名为“严重新型传染性病原体呼吸系统病”(Severe Respiratory Disease associated with a Novel Infectious Agent) [49][50]。卫生署在新闻公报中则称为“新型冠状病毒感染”[51],后改称“2019冠状病毒病”[52]。澳门特别行政区政府将其命名为“新型冠状病毒感染”[53]。
1月13日,中华人民共和国国家卫生健康委员会将此种病毒引发的病症称为“新型冠状病毒感染的肺炎”[54]。2月7日,中华人民共和国国家卫生健康委员会发出的通知以及次日下午中华人民共和国国务院联防联控机制召开发布会上,宣布新型冠状病毒感染的肺炎暂命名为“新型冠状病毒肺炎”(Novel Coronavirus Pneumonia),简称“新冠肺炎”(NCP)[55]。2月21日,中华人民共和国国家卫生健康委发出通知,将英文名称修订为“COVID-19”,与世界卫生组织保持一致,中文名称保持不变[56]。
1月15日,中华民国卫生福利部疾病管制署将其称为“严重特殊传染性肺炎”(Severe Pneumonia with Novel Pathogens)[57],并定义俗称为“武汉肺炎”[14]。
2月11日,世界卫生组织正式宣布将此疾病定名为“2019冠状病毒病”(Coronavirus disease 2019,COVID-19),表示在定名时须在名称中使用“既不涉及地理位置、动物、个人或人群,又容易发音,并且与该疾病相关的名称”,以避免造成其他可能不准确的或污名化的名称的问题[17][58][59]。
2022年12月26日,中国卫生健康委员会发布公告,将2019冠状病毒疾病的名称从“新型冠状病毒肺炎”更名为“新型冠状病毒感染”[60][61][62]。
Remove ads
症状
2019冠状病毒疾病的症状及严重程度因人而异,本疾病存在无症状感染者[67],有症状患者主要以轻症居多(约81%)[68]。大多数患者的表现以类流感症状为主。发热是2019冠状病毒疾病最常见的症状[27],可能是高烧或低烧[27],大多数患者都会在某一阶段出现发热[27]。大多数患者也有咳嗽症状,可能是干咳或排痰性咳嗽[27]。
其它常见临床表现包括疲劳、四肢乏力、呼吸急促、鼻塞、肌肉和关节疼痛、打喷嚏、流鼻水、咳血、咳痰等[2][27][69][70]。大约40%的患者出现嗅觉丧失与味觉丧失,或对正常的嗅觉或味觉能力产生其他干扰[28][71],该症状一般出现在疾病早期[71]。部分轻症患者无肺炎表现,仅表现为低热、轻微乏力等[72]。严重症状包括呼吸困难、持续性胸痛、意识混乱、步行困难或面唇发黑[2]。
其他症状较为少见,如食欲不振、腹泻或恶心等胃肠病[2][73],以及咽喉痛、头痛、眩晕等其他症状[2][27]。
严重并发症包含急性呼吸窘迫综合症(ARDS)[74]、败血性休克、全身炎症反应综合症(SIRS)[74][75]、难以纠正的代谢性酸中毒、急性心肌损伤、凝血功能障碍,甚至死亡等[76]。
疾病潜伏期通常约在暴露后4-5天左右,一般认为不会超过14天[77]。97.5%的患者会在感染后11.5天内出现症状[78]。目前认为无症状患者也具有传播疾病的能力[79]。
2020年8月,南加州大学的科学家报告称,2019冠状病毒疾病的初始症状的“可能”顺序是先发烧,然后是咳嗽和肌肉疼痛,恶心和呕吐通常出现在腹泻之前[80]。这与流感最常见的途径形成鲜明对比,即先咳嗽后发烧[80]。
Remove ads
根据中华人民共和国国家卫生健康委员会发布的《新型冠状病毒感染诊疗方案(试行第十版)》,2019冠状病毒疾病可依感染者病情严重程度被分为“轻型、中型、重型、危重型”[81]。
- 轻型:以上呼吸道感染为主要表现,如咽痛、发热、咳嗽等。
- 中型:持续高热大于3天或(和)咳嗽、呼吸急促等,但呼吸频率(RR)小于每分钟30次(30次/分)、静息状态下吸空气时指氧饱和度大于93%,影像学可见肺炎表现。
- 重型
- 危重型:出现呼吸衰竭,且需要机械通气;或(和)出现休克;或(和)合并其它器官功能衰竭需要ICU监护治疗。
注:严格而言,1mmHg≈0.133322kPa,但《新型冠状病毒感染诊疗方案(试行第十版)》采用 1mmHg=0.133kPa作为临床换算标准
病因
目前关于此疾病的初期传染途径仍在调查中[32][33][35]。有说法认为疫情最初期的传播可能源自于野生动物对人的传播,后来人传人成为主要的传播途径。美国中央情报局、德国联邦情报局等情报机关经调查后认为疫情最有可能源自中国科学院武汉病毒研究所的病毒泄漏[82][83]。2019冠状病毒疾病主要是透过患者咳嗽或打喷嚏的飞沫传染[84]。除了直接吸入患者的飞沫之外,也可能借由触碰到受飞沫污染的表面,再触碰脸部而传染(环境污染传播模式)[84]。有文献表示病原体也可能透过气溶胶传播,并认为病原体在气溶胶的状态下,可能存活长达数日[85]。目前尚无证实本疾病可透过粪口途径传播,但已证实有些患者的粪便可验出病毒,因此不能排除相关风险[86]。
空气传播是传播病毒的有效途径,通常发生在人多拥挤、通风较差的室内空间,尤其是在餐馆、夜总会、公共交通工具和葬礼等集会中[32][35][87]。
痰和唾液中携带大量病毒[3][32][33][88]。虽然2019冠状病毒疾病不是性传染病,但接吻、亲密接触等都有可能传播病毒[89][90]。病毒可能出现在母乳中,但是否会传染给婴儿尚不明确[91][92]。
Remove ads
检测


针对感染COVID-19的病例,需要实时荧光逆转录聚合酶链式反应(RT-PCR)检测病毒核酸呈阳性才能完全确诊。但是在临床实践中,不排除测试结果呈虚假的反应的可能出现,应结合流行病学接触史和临床特点进行综合分析。[94]这些确诊手段不影响对患有相关症状的病患由医院进行标准的诊断和治疗,确诊为病毒携带者后再会被送至定点医院进行定向治疗。[94][95]对感染新型冠状病毒的疑似病例进行确诊必须采集相关样本,实时荧光RT-PCR检测新型冠状病毒核酸阳性者可以确诊。在对呼吸道样本或血液样本进行病毒基因测序后,若与已知的新型冠状病毒高度同源,即为确诊病例。[96]若无法透过RT-PCR确诊,则临床上疑似病例须结合流行病学接触史和影像学检查结果等临床特点综合分析。[96]
严重急性呼吸综合征冠状病毒2具一个特征,即若采用一般的深喉唾液检测,其假阴性率达42%,香港中文大学医学院分析香港14名2019冠状病毒疾病患者的约300个样本,包括痰、鼻咽液、深喉唾液、血液、尿液及粪便,结果发现不论病情的严重程度,所有患者的粪便样本均带有严重急性呼吸综合征冠状病毒2,深喉唾液样本和粪便样本发现到的病毒量则相若。香港中文大学医学院研究者认为,单验深喉唾液可能“走漏”,同时验粪可将假阴性率减半。[97][98]
Remove ads
RT-PCR测试是现有的对COVID-19病毒进行检测的主流方式。[94][99]有研究从效率和成本上就这类方式提出其他替代方式,且指出在临床实践中RT-PCR测试针对SARS-CoV-2的劣势。[100][101]在COVID-19患者感染后期,医护人员采用RT-PCR测试复核症状消退的患者是否消除体内病毒。有研究发现有些患者依然存在弥漫性肺泡损伤,其中主要浸润的免疫细胞只有CD68+ 巨噬细胞、CD20+ B细胞以及CD8+ T细胞。[100]因此,尽管利用鼻拭子样本进行的测序显示为阴性,仍可能在病患的肺部组织中发现残留的病毒存在。这一发现建议,针对患者应当更多使用支气管肺泡灌洗液为样本来做PCR,并对已出院的患者跟踪检查。[100]
针对RNA病毒,北京大学和清华大学的研究者联合发表了一种新型确认病人感染SARS-CoV-2的测序手段SHERRY。这种手段通过基于Tn5转座酶的转录组测序,相比传统的smart-seq2技术有更好的效率,减少了样本的需求量。新型冠状病毒是SHERRY首次在临床上进行应用的对象。[102]
2020年1月11日,上海市公共卫生临床中心、华中科技大学武汉中心医院、武汉市疾病预防控制中心、中国疾病预防控制中心传染病预防控制所联合澳大利亚悉尼大学,在Virological网站上发布了病例中的SARS-CoV-2基因组序列信息[103]。在中国疾控中心测出并公布SARS-CoV-2的序列后,多家生物科技公司随即根据病毒基因序列进行了相应的PCR检测产品设计[103]。1月14日晚,硕世生物公告称,针对COVID-19疫情,公司基于荧光PCR的技术于1月13日开发了SARS-CoV-2核酸检测试剂盒以及冠状病毒通用型核酸检测试剂盒[104]。1月15日,华大集团发布文章称,华大基因下属深圳华大因源医药科技有限公司成功研发了严重急性呼吸综合征冠状病毒2核酸检测试剂盒。1月20日,达安基因及西陇科学也表示研发出病毒检测试剂盒[105]。辉瑞生物一位技术人员表示,多家公司研发的SARS-CoV-2核酸检测试剂盒采用的主流检测原理是荧光PCR检测,利用引物探针去扩增病毒靶序列,根据目前中国疾控中心出的诊疗方案中提供的三个靶点,有任何两个靶点呈现阳性,都可以断定病毒为严重急性呼吸综合征冠状病毒2。检测结果若呈阳性就会呈现出一条曲线;阴性就是一条平线[103]。
2020年3月12日,瑞士制药罗氏公司宣布该公司基于核酸检测的商业化检测方法得到了美国食品和药物管理局(FDA)的紧急使用授权[106]。该测试可以在全自动设备上大量进行,极大地提高了检测效率。罗氏表示,利用该公司的cobas 6800&8000分子测试系统,可以在24小时之内检测分别检测1440,4128个样本。[107]
Remove ads
针对COVID-19常用的检测手段为RT-PCR。[108]有研究认为,现在主要的qRT-PCR检测耗时从获取样本到得出结果超过24小时,因此试图利用CRISPR技术在实践中提供更快的检测。[109]这一研究中开发的DETECTR检测技术基于Cas12蛋白,由于其试剂的便携性认为可以用于在实验室外的地方以提高效率。[109]
对患者使用胸腔断层扫描检查,可观察到影像学异常。早期患者的肺部会呈现多发小斑片影及间质改变,以肺外带明显。经发展后,肺炎患者被观察到双肺多发毛玻璃状病变、浸润影。严重者则会进一步发展为次节叶或大叶性肺实变影像表现,胸腔积液少见[110]。有一部分的病人,可能在逆转录聚合酶链式反应测试(RT-PCR)阴性的情形下,在电脑断层上却出现早期典型的肺实变[111]。
在胸部电脑断层的检查中,可能有三种较常见的表现,分别为:[112]
- 双侧周边为主的毛玻璃状病变:约90%[112]
- 肺部血管增厚(Vascular Thickening):约59%[112]
- 网状阴影变化(Fine Reticular Opacity):约56%[112]
以下三种表现在COVID-19较为少见表现,需考虑其他肺炎可能性:[112]
典型的X射线计算机断层成像(CT扫描成像)发现
在快速进展阶段的X射线计算机断层成像(CT扫描成像)
对患者进行血液检查,可发现在发病早期外周血白细胞、淋巴细胞减少,部分患者可以出现肝酶、乳酸脱氢酶(LDH)、肌酶和肌红蛋白增高;部分危重者可见肌钙蛋白增高。多数患者的C反应蛋白(CRP)和红细胞沉降率(ESR)升高,降钙素原正常。严重者D-二聚体升高、外周血淋巴细胞进行性减少[110]。IL-2、IL-7、IL-10、GCSF、IP10、MCP1、MIP1A以及TNF-α亦高于正常值。[69]
预防

首个2019冠状病毒疾病疫苗BNT162b2(辉瑞/BioNTech)于2020年12月2日获得英国药监局(MHRA)的获批紧急使用授权(EUA)批准[114][115][116][117]。12月8日,英国开始大规模接种疫苗[118]。12月11日,美国食品药品监督管理局(FDA)批准此疫苗的紧急使用授权[119][120]。美国国立卫生研究院(NIH)的治疗指南不建议在接触SARS-CoV-2病毒之前或之后,在临床试验的环境之外,使用任何药物来预防2019冠状病毒疾病[121][122]。在没有疫苗、其他预防措施或有效治疗的情况下,管理2019冠状病毒疾病的一个关键部分是试图减少和推迟疫情高峰,即所谓的“拉平曲线”(flattening the curve)[123]。指在疫情早期采取各种措施延缓疫情高峰期到来,减缓感染率来降低卫生服务不堪重负的风险,使现有病例得到更好的治疗,并将更多的病例推迟到有效的治疗方法或疫苗出现之前[123] [124][125]。
减少感染机会的预防措施包括:待在家中,不要出门;在公共场所戴上口罩[42];避免去人多拥挤的地方[126];与他人保持距离[40];经常用肥皂和水洗手[40](尤其是咳嗽、打喷嚏、用餐前后、如厕后、接触活体动物等有风险活动后[84][127]),不要用未清洗过的手接触眼睛、鼻子和嘴巴[40][127];咳嗽或打喷嚏时应该用纸巾或者自己的肘部弯曲起来遮盖口鼻,然后将用过的纸巾扔到指定的地方并有效的洗手[127];避免与任何有发烧、咳嗽等疑似症状的人密切接触;保持良好的呼吸道卫生;避免食用生鲜或未煮熟的动物产品;避免用未清洗的手触摸眼睛、鼻子或嘴巴。[40][127][128]。拥有初期临床症状的患者,应当佩戴符合标准的口罩以减小传染他人的几率,并进行隔离观察[129][130]。《自然》上发表的一项实验表明,在无口罩的环境下,喷嚏等飞沫传播方式呈现多阶段性湍流,且多数微小的液滴难以沉降[131]。有建议提出,医疗工作者在对疑似及确诊病例进行诊疗时,应当穿戴护目镜等额外防护措施。[132][133]。
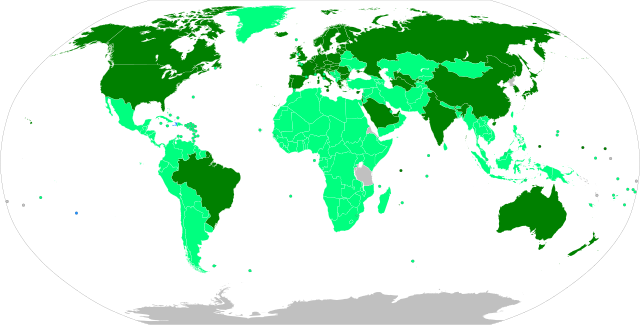
已全面授权,正在进行大规模疫苗接种
已批准紧急使用授权(或同等标准),正在进行大规模疫苗接种
已批准紧急使用授权,有限的疫苗接种
已全面授权,计划大规模疫苗接种
已批准紧急使用授权,计划大规模疫苗接种
有待批准紧急使用授权

2019冠状病毒疾病疫苗是旨在提供针对严重急性呼吸道综合症冠状病毒2型(SARS-CoV-2)的获得性免疫力的疫苗,该病毒是导致2019冠状病毒疾病(COVID-19)的病毒。
在COVID-19大流行之前,关于引起严重急性呼吸系统综合症(SARS)和中东呼吸系统综合症(MERS)等疾病的冠状病毒的结构和功能已经有了既定的知识体系。这些知识在2020年初加速了各种疫苗平台的开发。[134]SARS-CoV-2疫苗最初的重点是预防有症状的、往往是严重的疾病。[135]2020年1月,SARS-CoV-2基因序列数据通过GISAID共享,到2020年3月,全球制药业宣布了解决COVID-19的重大承诺。[136]2020年,第一批COVID-19疫苗被开发出来,并通过紧急授权[137]和有条件批准向公众提供。[138][139]最初,大多数COVID-19疫苗是两剂量的疫苗,唯一的例外是单剂量的强生2019冠状病毒疾病疫苗。[137]然而,人们发现疫苗的免疫力会随着时间的推移而减弱,需要人们接种加强剂量的疫苗以保持对COVID-19的免疫力。[137]
根据美国疾控中心的建议,日常中洗手应持续20秒以上,中间使用肥皂等清洁用品。在上厕所、饭前、咳嗽或打喷嚏等时刻都应当及时洗手。利用60%以上酒精含量的洗手液也被推荐。[140]世界卫生组织提示公众避免在未洗手的状况下碰触口、鼻、眼等易感部位。[40]
世界卫生组织依据可以快速发挥作用并具有广谱灭活微生物为标准,保障安全性的情况下推荐使用80%乙醇和75%异丙醇消毒液,它们的溶媒均为甘油。[141]这类消毒液被证明可以有效降低SARS-CoV和MERS-CoV等病毒的滴度。[142]针对体外SARS-CoV-2病毒,含有80%乙醇或含有75%异丙醇的消毒液也都被证明可以有效灭活病毒。[141]
各地的卫生机构建议在咳嗽或打喷嚏时,利用手肘或一次性卫生纸遮盖口鼻部,并将卫生纸立刻处理掉。[40][143]同时,医用口罩或N95口罩被推荐用于易感染人群,以限制在说话、咳嗽、打喷嚏时产生的带病毒粒子气溶胶的扩散。[144][145][146]世界卫生组织对口罩的使用场景及时间发布了相关指导。[144]
以医务群体为主的人群在实施治疗时,需要采取更多的预防措施。在插管或使用急救袋时,可能会出现带病气溶胶。[147]因此如美国疾控中心等公共卫生机构建议医护人员在照顾SARS-CoV-2携带者时,需要穿戴如防护衣、口罩或人工呼吸器、护目镜以及手套再进行相关的医疗操作。[148][149][150]
保持社交距离(Social Distancing)(又称保持人身距离(Physical distancing))是一种试图减少感染者和未感染者之间的接触来减缓疾病传播的非药物性感染控制措施。其方法包括隔离检疫、旅行限制、防疫线、取消大型集会,并关闭学校、工作场所、体育场、剧院及购物中心等。个人可以通过呆在家里,限制旅行,避开拥挤的地方,使用非接触式问候,以及身体上与他人保持人身距离来进行保持社交距离。[151]目前,许多政府正在强制或建议在受到疫情影响的地区保持社交距离。在某些地区,由于居民不配合保持社交距离措施,导致了疫情的进一步蔓延[152]。
治疗
此章节缺少有关帕克斯洛维德 Paxlovid的信息。 |

英国一项初步临床试验结果表明,皮质类固醇地塞米松对COVID-19危重患者可能有效,是全世界首次有药物在试验中有这样的效果[155][156][157]。在使用呼吸机的患者中,使用该药治疗显示可使死亡率降低约三分之一,对于仅需要氧气的患者,死亡率可降低约五分之一[155][156]。治疗效果只出现在重症患者中,在轻症病人身上没有显示有帮助[155][156]。地塞米松已在英国国民保健署(NHS)使用[155]。此药的药理作用是抑制人体的免疫系统,平息免疫系统试图抵抗病毒过程中的过度反应[155]。
此前,主要为通过监测和维持患者生命指标等支持治疗,及时给予有效氧疗、呼吸器等呼吸治疗及输液等措施[110],并支持受到进犯的器官[158][159][160]。美国疾病管制暨预防中心(CDC)建议疑似个案应配戴外科口罩[161]。体外膜氧合(ECMO)现已应用于维持呼吸衰竭患者的生命征象,但其实际效益仍尚待评估[162][163]。世界卫生组织(WHO)及中国国家卫生健康委员会已针对因COVID-19重症入院的病人提出建议[164][165]。
根据中华人民共和国最新发布的诊疗方针建议,若发现有疑似病例,应当立即进行适当隔离治疗,并且及时进行专科会诊,仍然考虑为疑似病例的,应据各自国家或地区的相关法律法规进行传染病通报[166]。对疑似病例、临床诊断病例,要尽快地安全地采集标本进行病原学检测。与本病毒感染者有密切接触的人士同样建议进行病原学检测[166]。
有些临床医师认为第一线可使用对乙酰氨基酚(Acetaminophen)或非甾体抗炎药(NSAIDs)[167][168]。虽然有些假说认为NSAID类药物可能会使病情恶化,但美国食品药品监督管理局(FDA)认为目前并无足够循证支持此一观点[169]。欧洲药品管理局及世界卫生组织皆认为在有必要使用此类药物时,即应当使用[170][171]。
有假说认为血管紧张肽I转化酶抑制剂(ACEI)和血管紧张素II受体拮抗剂(ARB)可能会拉高血管紧张素转化酶2(ACE2)的水平,进而造成病情恶化,但目前尚无足够循证支持此一假说,目前一般认为在有适应症的患者身上不建议停药[172][173][174][175]。固醇类药物目前不建议用于急性呼吸窘迫综合症(ARDS)以外的患者[176][177]。
现今有多种药物仍持续探讨其对于COVID-19的作用,但相关效果仍待证实:
- 瑞德西韦(Remdesivir)为一种核苷酸类似物性广谱抗病毒药物,由吉利德科学公司已进行研发和试验。[178]目前已获美国FDA和日本厚生劳动省批准,用于治疗重症患者。[179][180][181][182]
- 氯喹(Chloroquine)、羟氯喹(Hydroxychloroquine):体外模拟试验显示两者皆对有SARS-CoV-2病毒有抑制效果,其中羟氯喹的抑制潜势较佳[183]。目前有一些临床证据显示此类药物和其它药物,如阿奇霉素协同治疗的效果[184],已有若干临床试验结果显示氯喹类药物的效果。但有些临床工作者认为必须注意其副作用,如对心脏的损害[185]。美国FDA已经发出声明,劝喻所有人不要在医院或医学实验环境外服用氯喹或羟氯喹。[186]
- IL-6路径抑制剂:目前进行试验中的药物包含托珠单抗(Tocilizumab)、Sarilumab,以及Siltuximab[187]。
- 恢复期血浆:美国FDA已经许可在急重症病患上使用恢复期血浆[188],目前仅有少数个案报导[189]。
- 法匹拉韦(Favipiravir)[190]
- 洛匹那韦/利托那韦(Lopinavir-ritonavir):目前的临床证据显示没有益处[191]。
- 中医药:有研究认为中医药效用可以减少死亡率、缓解患者症、减少轻型、普通型患者转为重型患者[192]。有论文显示连花清瘟可能具有体外抑制病毒的效果[193]。新加坡卫生科学局在2021年11月发表声明指没有证据显示中成药“连花清瘟”具有预防或治疗冠状病毒肺炎的功效[194],只是与其他舒缓普通伤风症状的草药一样用于流鼻水和咳嗽等症状。目前缺乏临床和科学数据证明,任何中草药可作为预防或治疗的用药[195]。香港政府专家顾问许树昌指出该中成药没有经过安慰剂对照,没有科学证明可有效纾缓2019冠状病毒疾病确诊症状,而且缓解不适病症不等同治疗,有病应尽快求医[196][197]。
- 地塞米松等糖皮质激素:有药物试验结果显示,地塞米松可令2019冠状病毒疾病重症患者的死亡率降低约三分之一。2020年6月16日,英国卫生及社会关怀部批准地塞米松可用于公立医疗机构内的2019冠状病毒疾病重症患者[198]。
预后
COVID-19患者的症状有多个层次,其中相对轻症的患者与常见上呼吸道疾病患者有相似症状,而重症患者则需要三至六周才能恢复[199]。尽管儿童也是易感群体,多数临床表现为轻症,重症患者比例较年长者更少[200][201][202]。根据世界卫生组织在2020年2月28日发表的《世界卫生组织与中国联合特派团报告》,在中华人民共和国的55,924个确诊个案中,大约80%的感染者是轻度至中度染病,13.8%的感染者出现肺炎等轻严重病症,6.1%的感染者病情危重,包括呼吸系统衰竭、败血性休克、多器官功能障碍/衰竭[203]。截至2月20日的统计数字,粗略致死率是而3.8%,报告指出在疫情初期,这个统计数字可能存在偏差[203]。有淋巴球低下或急性肾损伤者预后较差,血液中肝功能指数偏高、乳酸脱氢酶偏高、发炎指数偏高(如C反应蛋白、铁蛋白等)、D-dimer、凝血酶原时间延长,或肌钙蛋白上升者也可视为预后不佳的指标[204]。
并发症可能包括肺炎、急性呼吸窘迫综合症(ARDS)、多重器官衰竭、败血性休克和死亡[205][206][207][208][209] 。
心血管并发症可能包括心力衰竭、心律失常、心肌炎和血栓[210]。
约20-30%的COVID-19患者的转氨酶升高,反映了肝损伤[122][211]。
神经系统表现包括癫痫发作、中风、脑炎和古兰-巴雷综合症(包括运动功能丧失)[212][213]。感染后,儿童可能会出现儿童多系统炎症综合症,其症状类似川崎病,可致死[214][215]。在极少数情况下,可能发生急性脑病[216]。
一些早期研究表明,每5个到10个的COVID-19患者会出现持续一个月以上的症状[217][218]。大多数因重症入院的患者都有长期的问题,包括疲劳和呼吸急促[219]。
与大多数其他感染相同[221],人类对SARS-CoV-2病毒的免疫反应是细胞介导免疫和抗体产生的结合[222]。由于SARS-CoV-2自2019年12月才在人类中出现,因此目前尚不明确疾病的治愈患者的免疫力是否持久[223]。血液中中和抗体的存在与防止感染密切相关,但随着时间的推移,中和抗体的水平会下降。部分无症状或轻症患者的在感染两个月后,无法检测到中和抗体水平。在另一项研究中,中和抗体水平在症状出现1到4个月后下降了4倍。然而,血液中缺乏抗体并不意味着再次接触SARS-CoV-2时抗体不会迅速产生。对SARS-CoV-2的刺突蛋白(S蛋白)和核衣壳蛋白有特异性的记忆B细胞在症状出现后至少持续6个月[223]。然而,根据CDC的严格标准,已经有15例再次感染SARS-CoV-2的报告。如果再感染很普遍,群体免疫将无法消除病毒[223]。
流行病学

本疾病属于新兴传染病。根据约翰斯·霍普金斯大学(JHU)的数据,截至2023年3月10日,全球确诊病例数约676,609,955例,死亡病例数约6,881,955例[5]。致死率因国家而异,相差较大,但多在0.5%-5%之间(截至2020年12月30日)[24][注 5]。致死率随地区和时间的推移而有所变化[225]。
疫情自2019年12月首次暴发于中华人民共和国湖北省武汉市[226],后逐渐扩散至全球各个国家和地区[5]。2020年3月11日,世界卫生组织(WHO)正式宣布成为全球大流行(global pandemic)性疾病[227]。
多数死亡案例与其并发症(Comorbidity)相关,包括高血压、糖尿病、心血管疾病、慢性肺部疾病、癌症,或慢性肾脏病[228][229][230][231],其中需要实施机械通气的患者拥有近90%的死亡率[232]。发现初始症状到死亡的中位数时间是14天(范围是6-41天)[233]。男性患者的致死是2.8%,而女性患者则是1.7%[234]。岁数越高的染病死亡率也越高,在80岁以上的人群粗略死亡率是21.9%[203]。10岁以下的病例仅占总病例的1%,且死亡率极低[235]。



致死率(英语:Case fatality rate, CFR)或病例死亡比(Case fatality ratio),是确诊病例中死亡者所占的比例。依据世界卫生组织,截止2020年8月各国对该病致死率的估计值从低于0.1%到超过25%不等,并强调“出于多种原因,很难对各国估算的CFR进行比较”[25][236]。譬如,按中国大陆早期算法,确诊病例中不包括无症状感染者,但之后公布部分无症状感染者数据[237][238][239]。
值得注意的是,COVID-19目前正处于流行阶段,所以直接利用实时的“死亡人数/确诊人数”并不能得到准确的致死率,譬如一些确诊病患的死亡存在滞后性(这会导致实时的观测值较真实情况偏低),而采用“死亡人数/(死亡人数+痊愈人数)”或更复杂的计算方法可以在一定程度上修正偏差[25][236]。截止2021年2月8日,依据Worldometer实时数据,经初步修正过的致死率约为2.87%[26]。截止2022年6月7日,美国约翰·霍普金斯大学实时数据显示,大多数国家和地区未经修正的观测致死率(Observed case-fatality ratio)在0.5%-5%之间,部分国家和地区数据如下[24]:
感染者死亡率/比(英语:Infection fatality rate/ratio, IFR),是指所有感染者中死亡者所占的比例,包括无症状病患以及未确诊的病患[25][236]。
- 2020年9月29日,澳大利亚的研究人员报告,综合2月-6月的24个对于感染者死亡率的估计值,他们得出IFR = 0.68%的综合估算值,但强调由于各估计值之间存在较大差异,故此综合值可能并不完全准确[249]。各地区的死亡率差异较大,而且由于死亡记录的问题,这个综合估算值可能偏低[249]。
- 2020年10月29日,世界卫生组织合作中心(WHO Collaborating Centre)、英国伦敦帝国理工学院、英国牛津大学等机构的研究人员报告,COVID-19的综合感染者死亡率为1.15%[250]。
- 2020年10月31日,美国达特茅斯学院、美国哈佛大学等机构的研究人员报告,感染者死亡率随年龄增长而上升,10岁病患感染者死亡率为0.002%,25岁为0.01%,55岁为0.4%,65岁为1.4%,75岁为4.6%,85岁为15%[251]。
早期的流行病学数据报告显示,该疾病存在性别差异,中国和意大利的男性死亡率更高[252][253][254]。中国疾病预防控制中心报告称,男性死亡率为2.8%,女性死亡率为1.7%[255]。后来2020年6月的研究中表明,不同性别之间的易感性和感染者死亡率(IFR)没有显著差异[256][257]。有一篇综述认为中国男性的死亡率不同,可能归因于吸烟和饮酒等生活方式,而不是遗传因素[258]。基于性别的免疫学差异,女性较低的吸烟率,以及男性在比女性更年轻的年龄就出现的高血压等由吸烟引起的并发症,都可能导致男性死亡率较高[259]。在欧洲,57%的感染者是男性,而死于COVID-19的患者中72%是男性[260]。截至2020年4月,美国政府没有跟踪COVID-19感染者的性别相关数据[261]。研究表明,埃博拉、艾滋病、流感和SARS等病毒性疾病对男性和女性的影响均不同[261]。
动物感染
2020年2月28日,香港渔农自然护理署表示,一名香港确诊患者饲养的宠物狗“宝贝”经三次检测,病毒采样为“弱阳性”[263][264]。3月5日,香港大学公共卫生学院、香港城市大学赛马会动物医学及生命科学院及世界动物卫生组织一致认为该宠物犬为全球首例确诊2019冠状病毒疾病的犬类[265][266][267][268]。
4月6日,美国农业部宣布纽约市布朗克斯动物园一只老虎确定感染严重急性呼吸综合征冠状病毒2。[269]
4月19日和20日,荷兰北布拉班特省两个农场报告了水貂存在呼吸道症状,且死亡率上升。4月23日研究人员确认水貂感染严重急性呼吸综合征冠状病毒2。[270]研究发现水貂之间已经实现了严重急性呼吸综合征冠状病毒2传播。[271]
4月22日,位于美国纽约州的两只家养宠物猫确认感染严重急性呼吸综合征冠状病毒2,这是美国首次发现家养宠物感染。此外,纽约市布朗克斯动物园又有4只老虎和3只非洲狮确认感染[272]。
5月19日,荷兰政府报告了一例疑似水貂感染人类的病例。分析发现该病毒在工人和貂体内之间有很强的相似性,这使该病毒跳出物种成为可能。[273]荷兰政府在一份声明中说:“基于这种比较以及该病毒在家族树中的位置,研究人员得出结论,受感染的农场中可能有一名工作人员被貂感染。[274]”这也是全球发现的第一例严重急性呼吸综合征冠状病毒2动物传人病例[275]。
5月25日,荷兰发现第二例疑似水貂致人感染严重急性呼吸综合征冠状病毒2的病例。政府和卫生部门同日表明,带有新型冠状病毒的貂已经在荷兰感染了两人。农业部长卡罗拉·舒登(Carola Schouten)在致国会的一封信中说,该国有4个农场发现携带该病毒的貂。在这四个受感染农场中的三个中,感染源已被证明是人类患者,而第四个仍在调查中。[276]
10月9日,据CNN报道,美国犹他州已有8000只由养貂场业者饲养的貂染疫死亡。初步研究显示,病毒是从人传到貂身上[277]。
11月,西班牙巴塞罗那动物园四只狮子的COVID-19检测中呈阳性,并表现出咳嗽等轻微的COVID-19症状。截至12月,四只狮子均已痊愈[278]。12月11日,美国动物园的三只雪豹病毒检测呈阳性[279]。
2021年1月,美国加利福尼亚州圣地亚哥野生动物园的多只大猩猩在2019冠状病毒检测中呈阳性,这是美国、甚至可能是世界上首次发现此类灵长类动物的病例[280]。
参见
维基文库中与此条目相关的原始文献:
- 2019冠状病毒疾病长期综合症
- 病毒、细菌
- 肺炎:非典型肺炎、病毒性肺炎、细菌性肺炎
- 新兴传染病
- 历史相关事件(流行病列表)
- 1894年香港鼠疫
- 甲型肝炎:1988年上海市甲型肝炎大流行
- 严重急性呼吸综合征(SARS):2003年SARS事件
- 埃博拉出血热:2014年西非埃博拉病毒疫情
- 中东呼吸综合症(MERS):2012年中东呼吸综合症爆发
- 变种甲型H1N1流感:2009年甲型H1N1流感疫潮
注释
- 流行病学家使用的术语是“密切接触”(close contact),世界卫生组织将其定义为小于1米[3],美国疾病控制与预防中心(CDC)将其定义为约1.8米(6英尺)以内[32]。
参考文献
延伸阅读
外部链接
Wikiwand - on
Seamless Wikipedia browsing. On steroids.
Remove ads



