Loading AI tools
Van Wikipedia, de vrije encyclopedie
Lepra is een besmettelijke bacteriële huid- en zenuwziekte. De ziekte manifesteert zich vaak in eerste instantie met huidafwijkingen, soms met schade aan het perifere zenuwstelsel. Complicaties veroorzaken (verdere) schade aan zenuwen, hetgeen kan leiden tot handicaps en verminkingen. Deze complicaties, samen met wijdverspreid stigma en discriminatie maken lepra tot een van de meest gevreesde ziektes in endemische gebieden.[1]
| Lepra | ||||
|---|---|---|---|---|
 | ||||
Leprapatiënt met multibacillaire lepra | ||||
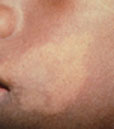 | ||||
Lepravlekken in het gezicht | ||||
| Synoniemen | ||||
| Nederlands | Ziekte van Hansen Vroeger: melaatsheid | |||
| Classificatie | ||||
| Specialisme | Tropische dermatologie | |||
| Lichaamsdeel | Huid, perifere zenuwen | |||
| Beschrijving | ||||
| Complicaties | neurologisch, handicaps, psychosociaal | |||
| Oorzaken | Infectie door Mycobacterium leprae of Mycobacterium lepromatosis | |||
| Diagnose | klinisch, laboratorium | |||
| Behandeling | geneesmiddelen, revalidatie, resocialisatie | |||
| Medicatie | Antibiotica, anti-ontstekingsmiddelen | |||
| Coderingen | ||||
| ICD-10 | A30 | |||
| ICD-9 | 030 | |||
| OMIM | 2465300,607572,609888,613407 | |||
| DiseasesDB | 29180 | |||
| MedlinePlus | 001347 | |||
| eMedicine | med/1281 derm/223 neuro/187 | |||
| standaarden | ||||
| MeSH | C01.852.410.040.552.386 | |||
| ||||
De verantwoordelijke bacterie heet Mycobacterium leprae (M. leprae). Het is een zuurvaste staaf, voor het eerst beschreven in 1873 door de Noorse arts Armauer Hansen. Lepra wordt daarom ook wel de ziekte van Hansen genoemd. Een naam die ook gebruikt wordt is melaatsheid; deze term heeft vaak een pejoratieve bijklank. Sinds 2008 is bekend dat er een tweede bacteriële veroorzaker van lepra bestaat, de Mycobacterium lepromatosis.[2][3]
De bacterie wordt via de lucht van mens tot mens overgedragen. Besmetting treedt op via ademhaling, hoesten en niezen. Hierdoor worden de bacteriën verspreid, die bij anderen weer kunnen binnendringen via neus en keel. Circa 80% van de mensen zijn van nature resistent tegen de bacterie en zullen dus na besmetting de ziekte niet ontwikkelen. Van de resterende 20% maakt het overgrote deel de infectie subklinisch door.[4] De ziekte is niet erfelijk, maar een natuurlijke weerstand tegen de ziekte zou wel erfelijk kunnen zijn.[4]
De bacterie vermenigvuldigt zich zeer langzaam (de tijd nodig voor verdubbeling van het aantal bacteriën is 12-14 dagen) waardoor de periode tussen het contact met een besmet persoon en het optreden van ziekteverschijnselen (de incubatieperiode) zeer lang kan zijn: meestal tussen twee tot zes jaar, maar het kan oplopen tot twintig jaar. Na transmissie verspreidt de bacterie zich via de bloedbaan en groeit intracellulair vooral in macrofagen en in Schwann-cellen in de perifere zenuwen. De optimale groeitemperatuur van de bacterie is 30°C, waardoor het een voorkeur heeft voor de relatief koele delen van het lichaam, zoals extremiteiten, oorlellen, neus, testikels en wenkbrauwen.[4]
Lange tijd werd gedacht dat er naast de mens maar één andere diersoort bestond die lepra kon hebben: het negenbandig gordeldier. Tegenwoordig weten we dat ook chimpansees, mangabeys en eekhoorns[5] de verwekker van lepra kunnen dragen en hiervan ziek kunnen worden.[6] Overdracht van dier naar mens is incidenteel mogelijk; het negenbandig gordeldier is uitgebreid bestudeerd in de zuidelijke Verenigde Staten en Brazilië als mogelijke overbrenger van de leprabacterie.[7] Er zijn geen aanwijzingen dat dieren globaal een belangrijke factor in de transmissie zijn.
De symptomen worden bepaald door de wijze waarop de patiënt op de besmetting reageert; de immunologische afweer van de geïnfecteerde bepaalt voor een groot deel of deze persoon ziek wordt en met welke initiële symptomen.[4] Doordat deze afweer voor de leprabacterie bij ieder mens verschilt, presenteert lepra zich op vele manieren. De vroege verschijnselen worden voornamelijk gezien in de huid, de slijmvliezen en als gevolgen van zenuwschade.
Andere complicaties (lepra-reacties) leiden tot pijnlijke gezwollen zenuwen, roodheid en pijn rond het getroffen gebied, pijnlijke, rode noduli (knobbels) en zenuwschade.
Ervaren dermatologen kunnen lepra op het klinische beeld diagnosticeren. Deze experts zijn niet beschikbaar voor grote delen van de wereldbevolking. Daarom heeft de Wereldgezondheidsorganisatie (WHO) de volgende operationele definitie van de diagnose lepra gepubliceerd, die bijna overal gevolgd wordt:[8] In een endemisch land of gebied wordt een persoon gediagnosticeerd als lepra-patiënt als hij een van de volgende essentiële symptomen (Engels: cardinal signs) vertoont:

Er bestaan verschillende benaderingen voor het classificeren van lepra.[14]
Deze klinische classificaties hebben geen directe gevolgen voor de behandeling, in tegenstelling tot de hieronder vermelde WHO indeling.
| Overzicht van drie classificaties van lepra | |||
|---|---|---|---|
| Ridley-Jopling | ICD-10 | MeSH Unique ID | Beschrijving |
| Tuberculoide lepra ("TT") |
A30.1, A30.2 | D015441 | TT wordt gekenmerkt door een of meer gehypopigmenteerde huidlaesies door beschadigde perifere zenuwen die zijn aangevallen door de afweercellen. Bij deze vorm van lepra zijn M. leprae ofwel afwezig in de laesie of komen ze in zeer kleine aantallen voor.[16][17] |
| Borderline tuberculoïde lepra ("BT"); Borderline ("BB") en Borderline lepromateuze lepra ("BL") |
A30.3 | D015439 | Borderline lepra is de meest voorkomende vorm. De laesies lijken op die van tuberculoïde lepra, maar zijn talrijker en onregelmatiger. Schade van een of meer perifere zenuwen, met spierzwakte en verlies van gevoel, komt vaak voor. |
| Lepromateuze lepra ("LL") | A30.4, A30.5 | D015440 | LL presenteert zich met symmetrische huidlaesies, knobbeltjes, plaques en verdikte huid. Aantasting van het neusslijmvlies komt vaak voor, wat leidt tot een verstopte neus en neusbloedingen. Meestal is zenuwbeschadiging laat of niet aanwezig. Verlies van wenkbrauwen en wimpers kan worden gezien bij gevorderde ziekte. Bij deze vorm van lepra worden M. leprae in grote aantallen aangetroffen in laesies. De ongunstigste klinische variant van lepra treedt op bij een gegeneraliseerde laesie van de huid, slijmvliezen, ogen, perifere zenuwen, lymfeklieren en inwendige organen.[14][16][17] |
Alice Ball ontwikkelde in 1916 een eerste werkzame behandeling voor lepra uit chaulmoogra-olie.[18] Sinds de jaren tachtig is lepra effectief behandelbaar met een combinatie van antibiotica geneesmiddelen: Multidrug-therapie (MDT), bestaande uit rifampicine, dapson en clofazimine. Afhankelijk van de WHO classificatie duurt een kuur 6 maanden voor PB patiënten en 12 maanden voor MB patiënten.[19][20]
MDT blijkt zeer effectief en mensen zijn niet langer besmettelijk na de eerste maandelijkse dosis.[19] Het is veilig en gemakkelijk te gebruiken onder veldomstandigheden dankzij de presentatie in blisterverpakkingen, voor volwassenen en aparte blisters voor kinderen. Een recidief na de behandeling is zeldzaam.[21] In verschillende landen is resistentie gemeld, hoewel het aantal gevallen klein is.[22] Mensen met rifampicine-resistente lepra kunnen worden behandeld met tweedelijnsgeneesmiddelen zoals fluorchinolonen, minocycline of claritromycine. De behandelingsduur is 24 maanden vanwege een lagere bacteriedodende activiteit van deze tweedelijns geneesmiddelen.
Lepra-reacties zijn immunologische reacties op M. leprae. Lepra-reacties kunnen perifere zenuwbeschadiging veroorzaken en zo bijdragen tot invaliditeit. Het vroegtijdig herkennen van reacties is belangrijk om zenuwbeschadiging te minimaliseren. Lepra-reacties kunnen optreden vóór, tijdens of na de succesvolle voltooiing van de antibiotica behandeling van lepra (MDT). Lepra-reacties vereisen behandeling met immunosuppressiva, waarvan hoge doses vaak gedurende langere perioden nodig zijn en kunnen bijdragen aan morbiditeit.[23][24]
Er kunnen twee verschillende soorten lepra-reacties optreden: lepra-reacties van type 1, ook bekend als omkeerreacties (Engels: reversal reactions), en type 2-reacties, ook bekend als erythema nodosum leprosum (ENL).[23]
Reversal reactions: Deze reactie vorm komt voornamelijk voor bij borderline patiënten en wordt gekenmerkt door acute ontsteking van reeds bestaande huidletsels van lepra, zenuwen of beide. Huidlaesies worden acuut ontstoken, oedemateus en kunnen zweren. Oedeem van handen, voeten en gezicht kan ook een kenmerk zijn van een reactie. Betrokkenheid van de perifere zenuwen leidt tot sensorisch en motorisch verlies, vaak gepaard met zenuwpijn. Corticosteroïden zijn de meest gebruikte geneesmiddelen voor dit type reacties. De antibiotische behandeling dient gecontinueerd te worden. Soms wordt decompressie chirurgie (neurolyse) toegepast om zenuwschade te voorkomen, met name in de nervus ulnaris en de nervus peroneus.

ENL reacties: ENL komt vooral voor bij BL en LL patiënten. Ongeveer 10% van de mensen met BL-lepra en tot 50% van de mensen met LL zullen ENL ontwikkelen. Verschijnselen aan de huid zijn onder andere: gevoelige, rode huidlaesies, vaak vergezeld van koorts en malaise. ENL is een uiterst pijnlijke aandoening die tal van orgaansystemen kan aantasten, met name in de vorm van gewrichtsontsteking, lymfeklierontsteking en ontsteking van de teelbal. De medicamenteuze behandeling betreft voornamelijk corticosteroïden en thalidomide.[23]
Dit laatste geneesmiddel heeft veel controverses opgeleverd. Thalidomide werd berucht door het Softenonproces in de jaren 60. Vrouwen die tijdens de zwangerschap het middel Softenon (thalidomide) hadden geslikt als slaapmiddel, baarden soms baby's met ernstige afwijkingen aan armen en benen. Het middel wordt voornamelijk in Brazilië gebruikt als geneesmiddel tegen type 2 leprareacties, onder strenge voorzorgen die moeten vermijden dat (potentieel) zwangere vrouwen het middel gebruiken.
Beperkingen en handicaps komen frequent voor in leprapatiënten. Beperkingen kunnen optreden vóór, tijdens en ná de behandeling met MDT.[25] Preventie van handicaps (Engels: prevention of disabilities) hoort tot de essentie van de behandeling van leprapatiënten. Zowel de gezondheidsprofessional als de patiënt en zijn directe sociale omgeving hebben een verantwoordelijkheid in deze. Vroegtijdige opsporing van lepra en de behandeling met MDT blijft de beste manier om handicap te voorkomen. Daarenboven dienen reacties effectief worden behandeld om vroege zenuwbeschadiging te kunnen terugdraaien en invaliditeit te voorkomen.
De individuele preventieve maatregelen voor een leprapatiënt of ex-leprapatiënt (na afloop van de antibiotica behandeling) met zenuwschade concentreert zich op onderzoek naar de zenuwfunctie en het beperken van de schade op drie plaatsen van het lichaam:
Fysieke revalidatie vindt plaats in ziekenhuizen en revalidatiecentra. In veel landen zijn deze faciliteiten niet toegankelijk voor de meerderheid van gehandicapten.[29] Een alternatief met grotere toegankelijkheid is gebaseerd op het concept van revalidatie binnen de eigen gemeenschap (Engels: Community Based Rehabilitation - CBR).[30][31][32] Het concept bestaat uit vijf componenten: Gezondheid, onderwijs, levensonderhoud, sociale aspecten en emancipatie (Engels: empowerment).
In diverse landen (India, Nepal, Indonesië, Brazilië) zijn zelfzorg groepen[33][34] actief, waarbij (ex-)leprapatiënten bij elkaar komen, gericht op individuele fysieke preventie van handicaps en werden zelfhulp groepen (met een wijdere doelstelling, bijvoorbeeld sociaal-economische emancipatie) opgericht.
Pees- en spiertransplantatie worden toegepast om functieverbetering te bewerkstelligen van oog-, hand- en voetfuncties. Cosmetische operaties beogen met name verminkingen van het aangezicht te verhelpen. Andere chirurgische ingrepen zijn onder andere amputaties en debridement van chronische zweren.[35][36]

Bij het begin van de 21e eeuw schatte de WHO het aantal leprapatiënten wereldwijd op 600.000. In 1991 presenteerde de WHO een programma met als doel lepra in 2000 te elimineren, met als criterium een prevalentie van minder dan een geval per 10.000 mensen. Dit doel werd wereldwijd wel gehaald, maar de ziekte is verre van uitgeroeid. Eind 2019 waren er 177.175 leprapatiënten geregistreerd (en dus onder behandeling), dat is een prevalentie van 22,4 per 1.000.000 personen. Het aantal nieuwe patiënten nam in de periode 2009-2019 jaarlijks met ongeveer 1,5 % af.[37] In het jaar 2019 werden 202.185 nieuwe patiënten gevonden, ofwel 25,9 patiënten per 1.000.000 personen (de case detection rate). Van de nieuwe patiënten zijn 38,9% vrouwen.[37] In 2019 waren 7,4 % van de nieuw gediagnosticeerde patiënten kinderen onder de 15 jaar. Een ernstige beperking of handicap werd gevonden in 5% van de nieuwe patiënten, omdat de patiënten laat waren gediagnosticeerd.[37]
De meeste nieuwe leprapatiënten worden gediagnosticeerd in India, Brazilië en Indonesië. Eind 2019 woonde 45% procent van alle leprapatiënten onder behandeling in India.
| Nieuwe leprapatiënten in 2019 | ||
|---|---|---|
| India | 114.451 | 57% |
| Brazilië | 27.863 | 14% |
| Indonesië | 17.439 | 9% |
| Wereld | 202.185 | 100% |
In veel landen is de ziekte niet meer endemisch. De lepragevallen die daar nog worden vastgesteld zijn geïmporteerd door immigratie.
Tegenwoordig (2019) worden er in Nederland naar schatting nog tussen de vijf en tien nieuwe gevallen per jaar vastgesteld. De besmettingen vinden plaats in het buitenland en worden, door de lange incubatietijd, soms pas jaren later in Nederland ontdekt. Besmettingen binnen Nederland lijken niet of nauwelijks voor te komen.[4]
De WHO publiceerde in 2016 de 'Global Leprosy Strategy 2016–2020'.[15] Daarin werden een langetermijnvisie en kortetermijndoelen gedefinieerd:
Visie: Een wereld zonder lepra
Dat betekent:
De doelen (Engels: targets) voor 2020:
De ILEP formuleerde in 2016 een gelijkaardige strategie voor de periode 2016-2020.[38] De gedefinieerde strategische doelen zijn: Stop transmissie, voorkom handicaps en bevorder inclusie.
Een huisgenoot van een leprapatiënt heeft een relatief hoog risico om zelf ook lepra te krijgen. Contactonderzoek wordt dan ook het meest gehouden onder leden van een huishouden. Soms wordt de cirkel van contacten vergroot tot andere personen die intensief contact hebben met de patiënt.[39]
Het BCG-vaccin geeft enige beschermende werking tegen lepra.[40] In Brazilië krijgen contacten van leprapatiënten twee doses BCG toegediend. Een specifiek anti-lepra-vaccin is in onderzoek.[39]
Recent zijn projecten van start gegaan met profylactische toediening van antibiotica aan contacten van leprapatiënten (Engels: Post Exposure Prophylaxis [PEP]).[41][42] Evaluaties bevestigen de veiligheid en haalbaarheid van deze profylaxe op grote schaal.[43] Over de effecten op de transmissie is nog weinig bekend. De WHO adviseert de toediening van een eenmalige dosis rifampicine (SDR-PEP).[44] Ook zijn studies gaande in India, Brazilië en Indonesië, waarbij een combinatie van twee antibiotica (rifampicin en claritromycine) wordt gegeven aan contacten.[45]
Lepra is door de WHO om operationele redenen ondergebracht in een groep Verwaarloosde Tropische Ziekten (Engels: Neglected Tropical Diseases - NTDs).[46] Het WHO "Department of Control of Neglected Tropical Diseases" coördineert en ondersteunt beleid en strategieën om de toegang tot interventies voor de preventie, bestrijding, uitbanning en uitroeiing van verwaarloosde tropische ziekten te verbeteren.[47]

Lepra is sinds eeuwen een stigmatiserende aandoening.[48] Tot op heden bestaat discriminatie en exclusie van (ex-)leprapatiënten.[1] De WHO en ILEP hebben beide het bestrijden van discriminatie in hun strategieën opgenomen.[15][38]
In België is vooral de Damiaanactie actief in de hulp aan de leprabestrijding. In Nederland zijn de Leprastichting en de Leprazending de voornaamste hulporganisaties op het gebied van leprabestrijding.
Seamless Wikipedia browsing. On steroids.
Every time you click a link to Wikipedia, Wiktionary or Wikiquote in your browser's search results, it will show the modern Wikiwand interface.
Wikiwand extension is a five stars, simple, with minimum permission required to keep your browsing private, safe and transparent.