La nécrose se distingue de l'apoptose (mort programmée des cellules) qui est un phénomène normal jouant un rôle important dans le recyclage des cellules, alors que la nécrose est presque toujours néfaste, échappe au contrôle de l'organisme et peut s'avérer fatale (septicémie / gangrène mortelle).
Au lieu de se détruire à la suite de signaux apoptotiques, les cellules mortes par la nécrose sont détruites à la suite de l'activation anormale et « en cascade » de divers récepteurs.
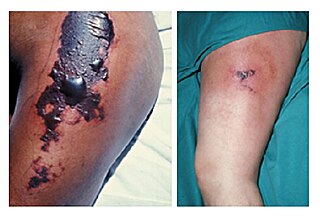
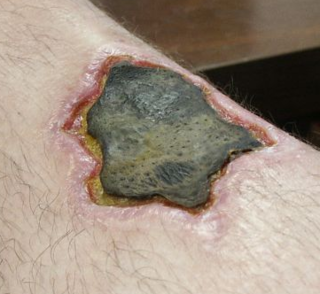
Une perte de l'intégrité membranaire permet l'écoulement de produits issus de la mort cellulaire vers l'espace hors-cellule (ce qui se traduit par un changement de la peau qui devient violacée à brun-noir).
Cette perte de contenu cellulaire provoque une réponse inflammatoire dans le tissu environnant : des phagocytes à proximité ne peuvent ni localiser ni engouffrer les cellules mortes, ce qui aboutit à l'accumulation du tissu mort et des fragments cellulaires auprès du site.
Ceci se traduit par la présence d’exsudat et de cellules spécialisées du système hématopoïétique comme les lymphocytes et les macrophages.
- Nécrose ischémique (ou nécrose de coagulation) : elle est liée à un arrêt de la circulation sanguine causé par un caillot ou bouchon, par exemple lors d'infarctus et de brûlures. Le cytoplasme coagule (par dénaturation des protéines et en particulier de l'albumine qui se solidifie et s'opacifie[2] à la suite des changements de milieu local en termes de ph et autres). Au microscope, le noyau disparait, mais la forme de la cellule (l'architecture des tissus) est maintenue sous forme d'un squelette cellulaire (ou silhouette)[3]. Ceci est dû au fait que les protéines lysosomales sont dénaturées et ne sont pas capables de digérer le contenu cytoplasmique. Quand ils sont visibles, les tissus morts de la plaie présentent un aspect gélatineux.
Ce type de nécrose apparait généralement lorsque survient une condition hypoxique assez longue pour asphyxier des tissus, typiquement lors d'un infarctus. La nécrose de coagulation touche préférentiellement les tissus rénaux, cardiaques et les glandes surrénales, ou n'importe quel tissu soumis à une ischémie sévère[4].
- Nécrose de liquéfaction (ou nécrose de colliquative) : contrairement à ce qui se passe dans la nécrose de coagulation, il y a ici digestion (hydrolyse) des cellules mortes, qui forme une masse de liquide visqueux. Elle est généralement causée par une infection bactérienne et/ou éventuellement fongique, en raison de leurs capacités enzymatiques et/ou à stimuler une forte réponse inflammatoire. La plaie contient une grande quantité de pus formant un liquide nécrotique crémeux jaunâtre et parfois odorant (mélange de débris cellulaires et de globules blancs altérés[3]).
L'infarctus hypoxique du cerveau présente aussi ce type de nécrose car le cerveau contient peu de tissu conjonctif mais de grandes quantités d'enzymes digestives et de lipides. Les cellules peuvent donc y être facilement digérées par les propres enzymes de l'organisme.
- Nécrose gangréneuse.
- Nécrose caséeuse : La nécrose caséeuse est la nécrose typique de la tuberculose. On peut la considérer comme une combinaison des nécroses de coagulation et de liquéfaction ci-dessus décrites. Elle résulte généralement de l'action destructrice de mycobactéries et d'autres organismes opportunistes (champignons, bactéries) et substances étrangères.
Le tissu nécrotique est blanchâtre à grisâtre, grumeleux et friable (un peu comme du fromage blanc en grumeaux). Les cellules mortes sont en grande partie désintégrées, mais incomplètement digérées, laissant des particules granulaires[2]. L'examen microscopique présente un amas homogène de débris amorphe granulaire entourés d'une bordure inflammatoire distincte[3]. Le granuloma a cette caractéristique[5].
- Nécrose fibrinoïde : C'est une lésion vasculaire des parois des vaisseaux qui apparait lors de certaines maladies à médiation immunitaire (ex. : lupus érythémateux disséminé, périartérite noueuse. On trouve dans la partie nécrosée de la paroi artérielle un mélange de fibrine, d'immunoglobulines et de complexes antigènes-anticorps parfois dit « complexes immuns »[3].
- Nécrose des tissus adipeux : cette forme de nécrose ne touche que les tissus gras, généralement à la suite d'un traumatisme du pancréas ou à une pancréatite. Elle peut aussi toucher le cerveau[3] (riche en tissus gras) et les glandes salivaires[6]. Elle affecte parfois le nouveau-né après un traumatisme lors de l'accouchement. Lors d'une pancréatite aiguë, les enzymes pancréatiques s'échappent dans la cavité péritonéale et peuvent alors digérer et liquéfier la membrane (en scindant les esters de triglycérides en acides gras par saponification des graisses[3]). Des ions calcium, magnésium ou sodium peuvent se lier à ces lésions et leur donner un aspect blanc crayeux[2]. Les dépôts de calcium sont visibles au microscope et peuvent être assez importants pour être visibles (opacification) sur les clichés radiographiques[4]. A l’œil nu, les dépôts de calcium apparaissent comme des taches graveleuses blanchâtres[4].
La nécrose a plusieurs causes possibles :
- infection ;
- nécrose tumorale ;
- toxine (naturelle comme les venins de certains serpents venimeux, araignées, ou synthétiques dont de certains médicaments, armes chimiques…) ;
- traumatisme (blessure, compression, gel…), altérant la circulation sanguine ;
- ischémie (plus ou moins) longue d'un membre ;
- toxicomanie (depuis la fin des années 2000, la cocaïne est de plus en plus souvent coupée avec un pesticide anthelminthique, le lévamisole[7] (69 % des échantillons analysés aux États-Unis en 2009, contre 5 % en 2007 en contenaient. Et en France, selon le Système d'identification national des substances et toxiques SINTES, en 2008, 29 % des échantillons de cocaïne en contenaient. Combinée à la cocaïne, cette substance (qui augmente l'addiction[8]) peut provoquer des troubles graves (vasculites et autres vasculopathies[9],[10]) à mortels (neutropénies, purpura (évoluant en lésions nécrotiques)) apparaissant quelques semaines après la consommation[11]. Comme on l'avait observé sur certains effets secondaires du médicament, l'oreille[12],[13], et en particulier le lobe de l'oreille fait souvent partie (mais pas toujours) des zones touchées par une vascularite nécrosante[14], de même que les joues, les arcs zygomatiques et les membres inférieurs, le cartilage et l'os pouvant aussi être parfois touchés[15] (dans 84 cas sur 203), elles apparaissent souvent conjointement[8].
Le traitement de ces nécroses est difficile car elles peuvent s'étendre sur une grande partie du corps. Elles doivent être stabilisées (par des excisions) avant toute greffe de peau (autogreffe). De plus, la nécrose peut aussi parfois atteindre le cartilage (nez, oreille fréquemment)[16], et l'os, ce qui conduit à l'amputation si le système vasculaire est trop dégradé[15]) ;
- irradiation.
Craft, J. et al. Understanding Pathophysiology. 1 edn, (Mosby Elsevier, 2011).
Kumar, V., Abbas, A. K., Fausto, N. & Aster, J. C. Robbins et Cotran (2010), Pathological Basis of Disease, 8 edn, (Saunders Elseveir)
McConnell, T. H. (2007), The Nature of Disease : Pathology for the Health Professional. (Lippincott Williams & Wilkins).
Stevens, A., Lowe, J. S. & Young, B. (2003), Wheater's Basic Histopathology : A Colour Atlas and Text. 4 edn, (Churchill Livingstone)
Proskuryakov, S. Y. a., Konoplyannikov, A. G. & Gabai, V. L. (2003), Necrosis : a specific form of programmed cell death? Experimental Cell Research 283, 1-16, doi:10.1016/s0014-4827(02)00027-7 .
Casale JF, Corbeil EM, Hays PA (2008) Identification of levamisole impurities found in illicit cocaine exhibits. Microgram J 2008;6:82-89
Clin Toxicol (Phila). avril 2012 ;50(4):231-41. doi:10.3109/15563650.2012.665455. Larocque A, Hoffman RS (2012), Levamisole in cocaine: unexpected news from an old acquaintance (résumé) Pearson T, Bremmer M, Cohen J, Driscoll M. (2012), Vasculopathy related to cocaine adulterated with levamisole : A review of the literature ; Dermatol Online J. 15 juillet 2012 ; 18(7):1. Epub 2012 Jul 15.
Espinoza LR, Perez Alamino R. (2012), Cocaine-induced vasculitis: clinical and immunological spectrum ; Curr Rheumatol Rep. 2012 Dec; 14(6):532-8.
Trevor T. Muirhead, M.D., and Melody J. Eide, M.D., M.P.H. (2011), Toxic Effects of Levamisole in a Cocaine User ; N Engl J Med 2011; 364:e52 2011-06-16 ; DOI: 10.1056/NEJMicm1008722résumé, et illustrations Chung C, Tumeh PC, Birnbaum R, Tan BH, Sharp L, McCoy E, Mercurio MG, Craft N. (2011), Characteristic purpura of the ears, vasculitis, and neutropenia - a potential public health epidemic associated with levamisole-adulterated cocaine. J Am Acad Dermatol. oct. 2011 ; 65(4):722-5. Epub 2011 Jun 11
Bradford M, Rosenberg B, Moreno J, Dumyati G. (2010), Bilateral necrosis of earlobes and cheeks: another complication of cocaine contaminated with levamisole Ann Intern Med. 2010 Jun 1; 152(11):758-9 (Lien PubMed) Ching JA, Smith DJ Jr. J (2012), Levamisole-induced necrosis of skin, soft tissue, and bone : case report and review of literature ; Burn Care Res. janv-fev 2012 ; 33(1):e1-5
Arora NP, Jain T, Bhanot R, Natesan SK. (2012), Levamisole-induced leukocytoclastic vasculitis and neutropenia in a patient with cocaine use: an extensive case with necrosis of skin, soft tissue, and cartilage Addict Sci Clin Pract. 2012-09-24; 7(1):19. Epub:2012-09-24. (https://www.ncbi.nlm.nih.gov/pubmed/23186390 résumé et illustrations])
Sur les autres projets Wikimedia :