腦瘤(英語:brain tumor)或稱腦腫瘤,又名顱內腫瘤(intracranial tumor),是顱內的異常組織團塊,其異常細胞不受控地生長和增殖[7][2]。腦瘤發生的組織包括了腦本身各種細胞(神經元、膠質細胞、淋巴組織以及血管)、腦神經(許旺細胞)、腦膜、頭骨、腦下垂體以及由其它器官轉移的轉移性腦瘤[8][9]。
| 腦癌 | |
|---|---|
| 又稱 | Intracranial neoplasm |
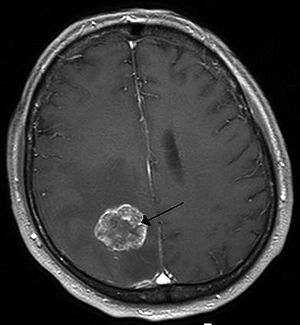 | |
| 肺癌轉移到大腦右半球的核磁共振造影 | |
| 症狀 | 隨病變的腦區不同而出現不同的症狀:頭痛、癲癇發作、視覺出問題、嘔吐、認知改變[1][2] |
| 類型 | 惡性、良性[2] |
| 病因 | 通常未知[2] |
| 風險因素 | 神經纖維瘤病、接觸氯乙烯、EBV、游離輻射[2][1][3] |
| 診斷方法 | CT,NMRI,活體組織切片[2][1] |
| 治療 | 外科學、放射線療法、化學療法[1] |
| 藥物 | 抗驚厥藥、地塞米松、呋塞米[1] |
| 預後 | 平均五年存活率 35% (美國)[4] |
| 盛行率 | 1.2百萬神經系統癌症(2015年)[5] |
| 死亡數 | 229,000人(2015年)[6] |
| 分類和外部資源 | |
| 醫學專科 | 神經外科、腫瘤學 |
| ICD-11 | 2A00 |
| DiseasesDB | 30781 |
| MedlinePlus | 007222、000768 |
| eMedicine | 779664 |
腦瘤主要有兩種類型:惡性腫瘤(癌症)、良性腫瘤(非癌症腫瘤)[2]。癌症腫瘤可再分為原發性腦瘤與繼發性腦瘤(轉移性腦瘤),後者是由位於腦外的腫瘤擴散而來,又稱為腦轉移瘤[1]。
所有型態的腦瘤都會產生症狀,因為腦瘤漸漸增大必會壓住該處之神經,影響其功能,所以臨床表現因部位不同[2],包含頭痛、抽搐、視力問題、嘔吐、意識改變[1]。典型的頭痛為早晨時惡化,並伴隨嘔吐而頭痛減緩[2]。其他特殊的症狀包含行走、說話困難,以及感覺異常[1][3]。當疾病進展時,可能會失去意識[3]。在惡性腦瘤晚期,腫瘤細胞也會轉移至身體其他臟器。
大部分腦瘤的發生原因不明[2],危險因子可能包括一些基因症候群如神經纖維瘤病(神經纖維瘤症後群),以及暴露於化學物質(如氯乙烯)、人類疱疹病毒第四型(Epstein-Barr virus)或游離輻射[2][1][3]。而對於手機使用產生的相關疑慮,目前缺乏明確證據[3]。在成人病患中最常見的原發性腦瘤是腦膜瘤和星狀細胞瘤,後者如神經膠母細胞瘤(glioblastoma)[1];而在兒童病患中最常見的則是髓母細胞瘤(medulloblastoma)[3]。腦瘤的診斷以身體診察搭配電腦斷層掃描(computed tomography)或磁共振影像(magnetic resonance imaging)為主[2],之後會進行切片檢查確認,再根據病理結果區分為不同等級或嚴重度[1]。
治療方式可能綜合包括手術、放射線療法和化學療法數種方式。若有抽搐情形可使用抗癲癇藥物。Dexamethasone 與Furosemide[註 1]。部分腫瘤成長較緩慢,僅需要長期追蹤[1]。以病患的免疫系統作為治療方式,目前仍然在研究中[2]。預後則依腫瘤型態而定[3]。神經膠細胞瘤通常預後較差,而腦膜瘤較好[3]。在美國,腦瘤平均五年存活率為33%[10][4]。
轉移性腦瘤比原發性腦瘤常見,約有一半的轉移性腦瘤來自肺癌[2]。全球每年發生原發性腦瘤的人數約為250,000人,佔所有癌症少於2%[3]。在15歲以下兒童族群中,腦瘤在癌症發生率排名中僅次於急性淋巴性白血病[11]。在澳洲平均一個腦瘤個案所必須花費的金額為190萬,為所有癌症之最[12]。
分類
最常見的腦瘤是膠質瘤(glioma),其源自膠細胞,而膠細胞是腦組織中的支持性組織。其分類為[13]:
- 星形細胞瘤(Astrocytoma):又稱星狀細胞瘤、星細胞瘤[14],是最常見的膠質瘤,占膠質瘤的70~80%,可生長在腦或脊髓內的任何地方。成人的星形細胞瘤大多長在大腦,而兒童的星形細胞瘤則常長在小腦及腦幹。就腫瘤的惡性度而言,可分為四級如下: 第一級——毛細胞型星形細胞瘤(pilocytic astrocytoma),第二級——原纖維性星形細胞瘤(fibrillary astrocytoma)屬低惡性腫瘤,第三級——間變性星形細胞瘤(anaplastic astrocytoma,AA)又稱分化不良星狀細胞瘤,第四級——多型性神經膠母細胞瘤(glioblastoma multiforme,GBM)屬惡性腫瘤。
- 寡樹突膠質瘤(Oligodendroglioma)
- 室管膜瘤(Ependymoma)
其它的非膠質腦瘤,常見的有下列幾種:
- 胚芽腫瘤(Embryonal Tumor):屬惡性腫瘤,依部位及分化程度可分為成神經管細胞瘤、室管膜母細胞瘤(Ependymoblastoma)、原始性神經外胚層腫瘤(Primitive Neuroectodermal Tumor;PNET)以及非典型性畸胎樣橫紋肌肉瘤(Atypical Rhabdoid/Terotoid Tumor;AT/RT)
- 腦膜瘤(Meningioma)
- 顱咽管瘤(Craniopharyngioma)
- 神經鞘瘤(Schwannoma)
- 神經節膠質細胞瘤(Ganglioglioma)
- 腦下垂體腫瘤(Pituitary Adenoma)
- 脈絡叢腫瘤(Choroid Plexus Tumor)
症狀
腦腫瘤的症狀主要取決於兩個因素:腫瘤的大小(體積),腫瘤的位置。而症狀出現的時間點和病程通常和腫瘤的性質有關(良性-慢速增長/晚期症狀出現,或惡性-快速增長/早期症狀出現)。
大型腦腫瘤或腫瘤腫脹伴隨的腦水腫會導致顱內壓升高,在臨床上會造成頭痛、嘔吐、意識狀態改變(嗜睡、昏迷)亦或是瞳孔病變。此外,即便是小型腫瘤,也都可能阻礙腦脊液(CSF)的通過而導致早期顱內壓的增加。在幼兒,顱內壓的增加也可能導致頭骨直徑增加和囟門鼓脹。
根據腦腫瘤的位置,無論是經由壓迫或滲透轉移,都有可能會直接損害腫瘤生長部位以及附近的腦結構,導致局部神經症狀的發生,例如認知和行為能力的下降、個性變化、偏癱、感覺遲鈍、失語症、視野變小以及顏部癱瘓等[15][16][17]。
診斷
雖然沒有特定的臨床症狀可以直接判定腦腫瘤的發生,但局部神經症狀例如顱內壓的產生和加重時則須相當注意,或是沒有癲癇病史的患者有突發性癲癇發作時有可能是由於腫瘤內的出血、腦水腫或腦脊液阻塞所引起,亦應提高警戒。
在PubMed也有相關報導指出膠質母細胞瘤、間變性星形細胞瘤,和genetic acute hepatic porphyrias(PCT、AIP、HCP和VP)有關。
影像診斷在腦腫瘤的判讀上是相當重要的。
- 影像檢查:除了臨床症狀的判斷,隨著科學的進步,影像檢查可快速並增加腦瘤診斷的準確性,對於術後追蹤治療也相當有幫助。目前影像檢查包括有:電腦斷層掃瞄(Computed Tomography;CT)、磁共振成像(Magnetic Resonance Imaging;MRI)、腦波圖(Electroncephalography;EEG)以及腦血管攝影。
- 切片檢查:雖然影像檢查的進步,醫師常常可以藉由影像檢查來做腦病變的診斷,但有些情形更需要做切片檢查以確定病理診斷,尤其在腦瘤經評估是無法開刀切除時,切片手術有助於後續治療,目前切片檢查包括了立體定位切片檢查以及開顱切片檢查[18]。
治療
腦瘤的治療可分為手術治療、放射線治療以及化學治療。
對於原發性腫瘤,予以外科手術切除,儘可能將腫瘤細胞移除乾淨,避免細胞增生仍是最普遍的治療模式。在手術切除上,有研究指出利用5–aminolevulinic acid (5-ALA)標定癌細胞,使其顯現螢光,能夠幫助腫瘤切除率的提升,現已有產品Gliolan(medac GmbH)在歐洲取得核准上市。而針對一些較深層的腫瘤或無法以傳統開刀手術移除的腫瘤,立體定向放射手術(Gamma knife、Cyberknife or Novalis Tx radiosurgery)也是另一種手術的選擇。
對於良性腫瘤,採用手術完全切除的機率較高,病人的存活率也較高,如大腦或小腦星狀細胞瘤、蝶鞍顱咽管瘤、腦室脈絡叢瘤等,不需進行放射線或化學藥物治療,復發機率低,但需定期做CT或MRI復檢。未能以手術全部切除的殘餘的良性瘤可視情況予以觀察追蹤、或隨即使用化學藥物治療,或放射線治療。
對於一般的惡性腦瘤,如退行性星狀細胞瘤、髓母細胞瘤、腦室膜瘤、畸胎瘤等,能夠完全切除或接近完全切除者,預後較佳,但必需加上放射治療及或化學藥物治療,方能達到控制腫瘤生長的目的。
初發性腦瘤病人的存活率與腫瘤的類型及病人的年齡和生理機能有相當大的關聯性,這些因素將會影響病人選擇治療的模式[19][20][21]。
目前癌症的化學治療已經取得很大進步,但是由於腦部血腦屏障(BBB)的特殊結構,腦瘤的化學治療仍受到許多限制,任何化療藥物只能通過藥物的脂溶性通過血管內膜細胞,進而進入腫瘤細胞產生作用,這樣的模式影響了藥物作用的速度與效率[22]。
目前臨床常用的化療藥物是亞硝脲類烷化劑BCNU和CCNU,或者用PVC方案(甲基苄肼+長春新鹼+CCNU),有一定療效,但有延遲和累積骨髓抑制和肺毒性等副作用,易產生耐藥性。
在新型治療腦瘤的化療藥物研發方面,目前有了新的進展。一種是口服藥物「Temozolomide」,另一則是於手術時直接植入的藥物晶片「Gliadel(BCNU) 」。
- Temozolomide(替莫唑胺)(schering-plough)
Temozolomide是一個具有抗腫瘤活性,含有咪唑四嗪(imidazotetrazine)環的烷化劑類抗腫瘤藥物。它本身並沒有活性,屬於前體藥物,須在生理水平PH下經非酶途徑轉化為活性化合物MITC(5-(3-甲基三氮烯-1-基)咪唑-4-醯胺),後者再進一步水解成活性代謝物方能顯現抗腫瘤活性。理論上,MTIC的抗腫瘤活性主要是通過與鳥嘌呤的第六位氧原子產生主要的烷基化作用,同時也會與鳥嘌呤的第七位氮原子發生次要的附加性烷基化作用,因此隨後發生的細胞毒性被認為是與這些異常修復的甲基化合物有關。
Temozolomide採用口服給藥的方式,可採用放射治療同步進行輔助性治療,可用於治療新診斷的多形性神經膠母細胞瘤或復發性惡性神經膠質瘤,在治療過程中需嚴密監測化療過程中嗜中性白血球以及血小板的數量,避免發生血液毒性的副作用。
- Gliadel卡莫司汀植入片(美國百博醫藥)
美國FDA於1996年批准由Guilford公司開發,以BCNU為活性成分,聚苯丙生20為釋放基質,製成植入藥物晶片Gliadel,治療復發性惡性腦瘤的申請,可在手術後,將藥物直接放置於復發性惡性膠質細胞瘤之腦組織中,讓藥物緩慢釋放,進行持續性化學治療。經過多年多中心臨床試驗,FDA於2003年加大其治療適應症,批准Gliadel用於原發性惡性腦瘤的治療,據文獻報道,Gliadel可延長原發性及復發性惡性腦瘤患者的中間存活期。
該治療方法的獨特之處在於其給藥方式及釋放系統。在外科手術過程中,先將腫瘤組織切除,留下一個小空腔,然後植入這種定期釋放的晶片。這些晶片會在2~3周之內慢慢地分解、融化,釋放出的藥物可直接進入腫瘤區,殺死那些在外科手術中沒有切除乾淨的腫瘤細胞,並且能在不損害其它組織的情況下使病變局部能達到有效的血藥濃度,延緩了疾病的進展。
美國癌症中心聯盟(National Comprehensive Cancer Network,NCCN)針對惡性腦瘤的最新治療原則中指出,原發及復發惡性腦瘤患者皆可予以手術切除腫瘤時同時置入Gliadel(BCNU),術後輔以放射線治療或Temozolomide等化療藥物治療,據文獻報道,採用此治療模式可有效延長患者的存活中位數[23]。
放射線治療是利用放射線或者γ射線、高速中子射線對腫瘤細胞進行殺滅,簡稱放療。
放射線治療是最常見的腫瘤輔助治療手段,一般於手術後1至2星期開始。放射線治療主要利用腫瘤細胞對放射線比較敏感,容易受到放射線的傷害來殺死腫瘤細胞,一般治療約需四至八個星期,會依據不同的腫瘤病理診斷、分化程度及影像醫學檢查結果而決定照射範圍的大小及劑量。對許多惡性腫瘤及無法安全切除的深部位良性瘤,放射線治療是一種有效的方法。目前放射線治療己發展至隨形或定位方式,包括直線加速器的放射治療、伽傌射線定位放射手術、光子刀等。但部分惡性腦瘤仍需進行大範圍腦部放射線治療或全顱及脊椎放射治療。
2008年由Texas出版,Anderson Cancer Center研究指出病人接受立體定向放射外科手術(stereotactic radiosurgery;SRS)和全腦放射治療(whole brain radiation therapy;WBRT)對於病人學習和記憶的損傷有較大的副作用和風險性[24][25]。
DC-CIK生物免疫療法是以回輸DC細胞(樹狀細胞)、CIK細胞(細胞因子誘導的殺傷細胞)為主的免疫治療,通過專門的血液分離機採集患者自身體內抗癌細胞送至GMP潔淨實驗室進行體外培養,增強病人免疫細胞數量和功能。獲取成熟的、具有識別腫瘤能力的DC細胞和數量增值150億、更具活性與殺傷力的CIK細胞後,將兩種細胞以輸液的方式回輸至患者體內,對腫瘤細胞回輸至患者體內,對腫瘤細胞進行徹底、精準的殺傷。
在美國經過多年臨床研究,相關臨床試驗基本全部宣告失敗,DC-CIK免疫療法沒有在大規模臨床實驗中有統計意義上的顯著療效,因此DC-CIK療法在美國沒有得到上市許可,在美國已經鮮有DC-CIK用於癌症治療的臨床試驗。
死於腦癌的名人
參見
- 英國癌症研究(Cancer Research UK)
註釋
參考文獻
外部連結
Wikiwand in your browser!
Seamless Wikipedia browsing. On steroids.
Every time you click a link to Wikipedia, Wiktionary or Wikiquote in your browser's search results, it will show the modern Wikiwand interface.
Wikiwand extension is a five stars, simple, with minimum permission required to keep your browsing private, safe and transparent.
