幽門螺旋桿菌(學名:Helicobacter pylori)又稱幽門螺桿菌,是革蘭氏陰性、微需氧、螺旋狀的細菌(螺旋菌),通常在胃中發現[1],可於胃酸環境生存。它的螺旋形狀被認為是為了穿透胃的黏液內壁從而建立感染而演化來的[2],可引起胃黏膜輕微的慢性發炎,甚或導致胃及十二指腸潰瘍,且證實與下列淋巴瘤相關:胃、食道、結腸、直腸或眼周組織的黏膜相關淋巴組織淋巴瘤(結外邊緣區B細胞淋巴瘤)[3]、胃淋巴組織的淋巴瘤(瀰漫大B細胞淋巴瘤)[4]。超過80%的帶原者並不會表露病徵。
| 幽門螺旋桿菌 | |
|---|---|
 | |
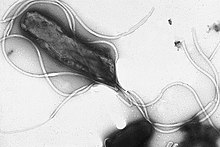
| 從胃活檢免疫組化染色幽門螺桿菌 | |
| 讀音 | |
| 分類和外部資源 | |
| 醫學專科 | 傳染病,消化內科 |
| ICD-11 | XN3DY |
| MedlinePlus | 000229 |
| 幽門螺旋桿菌 | |
|---|---|
| |
| 幽門螺旋桿菌 | |
| 科學分類 | |
| 域: | 細菌域 Bacteria |
| 門: | 假單胞菌門 Pseudomonadota |
| 綱: | ε-變形菌綱 Epsilonproteobacteria |
| 目: | 彎曲菌目 Campylobacterales |
| 科: | 螺桿菌科 Helicobacteraceae |
| 屬: | 螺桿菌屬 Helicobacter |
| 種: | 幽門螺旋桿菌 H. pylori
|
| 二名法 | |
| Helicobacter pylori (Marshall et al. 1985) Goodwin et al. 1989
| |
| 模式菌株 | |
| Royal Perth Hospital 13487 = ATCC 43504 = CCUG 15815 B = CCUG 17874 = CCUG 39500 = CIP 103995 = DSM 4867 = JCM 12093 = LMG 18041 = LMG 19449 = NCTC 11637 | |


① 胃內幽門螺旋桿菌的鞭毛在胃黏液層內部移動、並附著於上皮細胞的表面。 ② 尿素酶遇上黏液中的尿素而產生氨,中和了胃酸。 ③ 沒被胃酸殺死的幽門螺旋桿菌在黏液層進行增殖。此外,趨化因子將週圍的其他幽門螺桿菌引來。 ④ 幽門螺旋桿菌產生的各種分解酵素破壞了黏液層,讓失去黏膜保護的上皮細胞發炎(參考圖中央)。此外細菌分泌出的VacA等毒素(右)、透過IV型分泌裝置注入上皮細胞的反應器(effector)分子(左)對上皮細胞產生傷害,讓發炎的症狀惡化。
幽門螺旋桿菌最初被命名為幽門彎曲菌(Campylobacter pyloridis),後為修正拉丁語語法錯誤而變為C. pylori。1989年,16S rRNA基因定序等研究顯示其並不屬於彎曲菌屬,幽門螺桿菌便被獨立歸類至螺桿菌屬。螺桿菌屬(Helicobacter)源自古希臘的詞彙「hělix/ἕλιξ」(意為螺旋或纏繞)[5]。屬名加詞「pylōri」則是指「幽門的」或幽門閥(從胃部通往十二指腸的圓狀開口),源自古希臘詞彙「πυλωρός」,意為守門人。[5] 由於目前幽門螺桿菌的傳播途徑尚未確認,但是一般自身感染的同時,家人和朋友也有感染的風險,因此通常人們認為家庭成員間通過密切接觸的傳播方式並無確切的科學證據,但是事實表明幽門螺旋桿菌具有極其隱蔽的傳染性。
這也是一般病患在門診診治中經常提到的實際問題。根據流行病學的統計研究,發現胃幽門螺旋桿菌在人群中的感染率與社會經濟、家庭衛生環境、教育水準或者個人衛生習慣有極大的關係;換句話說,人口雜處、家庭衛生較差、教育水準較低或者個人飲食衛生習慣較差的地區,會有較高的胃幽門螺旋桿菌感染率。衛生福利部疾病管制署委託國立臺灣大學的研究報告[6]估算,台灣成年人(大於20歲)在2019年幽門螺旋桿菌的年齡標準化盛行率為27.5%,近20年間台灣的幽門螺旋桿菌的盛行率減少,但幽門螺旋桿菌的抗藥性卻有上升的趨勢。香港中文大學研究團隊審閱近200份醫學文章及報告[7]揭示,香港及鄰近地區包括中國內地、日本、南韓及台灣等,在2017年幽門螺旋桿菌感染率均超過50%,病菌能刺激胃酸分泌損害胃壁,引致潰瘍,患者或會長期感到胃痛和受胃酸倒流之苦[8]。
世界超過50%人口在消化系統上部帶有幽門螺桿菌。感染較盛行於發展中國家,而西方國家的影響範圍也逐漸縮小。有人認為幽門螺旋桿菌的傳染途徑可能為口口或糞口傳播,但這種傳播方式一直缺乏證據支持,沒有證據顯示可以從感染者口腔和糞便中分離到活的具有感染力的幽門螺旋桿菌;另外,隨著人們普遍衛生習慣和飲食習慣的改善,理論上上述傳播途徑導致幽門螺旋桿菌的傳播應該大大下降,但目前幽門螺旋桿菌的自然感染率並沒有呈現下降的趨勢。因此,幽門螺旋桿菌的傳播方式依然是個謎。

症狀
多於85%的幽門螺旋桿菌感染者不會出現任何症狀或併發症[11]。急性感染可能會引發帶有胃痛或噁心的急性胃炎[12]。由此引發的慢性胃炎,其症狀(如果存在的話)等同於非潰瘍性的消化道症狀:口臭、胃痛、噁心、胃脹、打嗝、嘔吐、黑色糞便等 [13][14]。
感染幽門螺旋桿菌者有10%到20%的風險發展為消化性潰瘍,有1%到2%的風險發展為胃癌[15][16]。 幽門前廳(pyloric antrum)發炎很可能導致十二指腸潰瘍,而胃部發炎可能會導致胃潰瘍和胃癌[17]。 然而,幽門螺旋桿菌可能只導致常見的慢性炎症,也就是致癌的第一階段起作用,在致癌的下一階段並不起作用[10]。 在2009年,一個臨床分析(meta-analysis)顯示,對感染的患者根除幽門螺旋桿菌後其降低的致癌風險;結果顯示,持續攜帶幽門螺旋桿菌的患者獲胃癌的相對風險增加是65%,就絕對風險而言,其從1.1%提高到1.7%[18]。
歷史

1875年,德國的科學家在人體的胃中發現一種螺旋細菌,但因無法在容器中培植,研究結果並沒有受到太大的重視。[21]此後,全球各地的科學家和醫生們都曾發現過抗生素對胃炎的治療作用。
1982年,兩名來自澳大利亞的科學家,魯賓·華倫和巴利·馬歇爾再次發現該種細菌,一種呈S形或弧形彎曲的革蘭陰性桿菌,他們以人體的胃黏液來培植,並得出結論,認為人體的胃潰瘍、胃炎等疾病是因為該種細菌在胃部繁殖,而非人們長久認為的吃辛辣食品、壓力等造成的。1984年英國權威醫學雜誌《柳葉刀》刊載這項報告,全世界掀起了一股研究幽門螺桿菌的熱潮,有關螺桿菌的研究論文不計其數。但仍然有許多醫生不相信這個發現,馬歇爾的導師告訴他:「你的觀點是錯的。」為了證明致病機理,馬歇爾還曾喝下含有病菌的溶液,結果造成嚴重的胃潰瘍,後來又迅速治療成功。2005年,華倫和馬歇爾因此獲得諾貝爾生理學或醫學獎。
醫學界對該菌與胃部疾病關係的認知較為緩慢,他們一直認為沒有任何細菌能夠長時間在胃部強酸的環境下生存。及後經過更詳細的研究,包括馬歇爾曾喝下試管內的桿菌得到胃炎,並以抗生素治療,醫學界才開始改變對胃病的看法。美國國立衛生研究院(NIH)提出大多數常見的胃炎疾病均由幽門螺桿菌所造成,在治療過程應加入抗生素。
在正確認識該細菌以前,胃潰瘍病人通常會以中和胃酸及減少分泌的藥物來治療,但經此方法治療後大多會復發。而胃炎患者則會服用鹼式柳酸鉍(即鹼式水楊酸鉍),這方法通常會見效,當時人們仍不知道其機制,後來才發現藥物中的柳酸鹽會殺死胃部的桿菌,可作為抗生素。現時,這類疾病會以抗生素來殺滅病菌。
幽門螺桿菌是人類至今唯一一種已知的胃部細菌,其他種的螺桿菌也於部分哺乳動物及鳥體內找到。
長期的潰瘍,會導致癌症,因此世界衛生組織宣佈胃幽門螺旋桿菌為微生物型的致癌物質,也是第一個被確認可對人類致癌的原核生物。
然而,到底幽門螺桿菌對人體是有益還是有害,引起了爭議。隨著醫學及衛生的長足發展,加上抗生素的廣泛使用,令這種菌在已開發國家的人口中正在減退;與此同時,醫生發現雖然消滅了幽門螺桿菌令胃潰瘍及胃癌的個案不斷減少,但食道癌及各種與食道及胃酸倒流相關的疾病卻仍然不斷增加[22]。
診斷
臨床檢驗幽門螺桿菌的方法常見有四種:
傳播
幽門螺桿菌有傳染性,但其確切的傳播途徑仍未知[23][24],最可能的途徑是通過口-口(親吻、口餵養)或糞-口進行人傳人的傳播。通過隔離感染者的糞便、唾沫、牙菌斑等方式,病菌可以被隔離。有研究發現,相比唾沫,幽門螺桿菌更容易通過胃液傳播[10]。
傳播主要發生在已開發國家的家庭內,同時也在開發中國家的社區內發生[25]。幽門螺桿菌也可以通過被污染的水源進行糞口傳播,因此一個衛生的環境可以降低傳播的風險[10]。
預防
由於幽門螺桿菌是一些疾病(特別是癌症)的主要誘因,並且其抗藥性在持續增強,我們需要新的策略來預防或者清除幽門螺桿菌的感染[26]。疫苗是控制病菌感染的重要方式,針對幽門螺桿菌的疫苗開發已有大量成果[27]。研究者正在研究不同的輔助藥、抗原和各種免疫途徑,以探索最合適的免疫系統保護,然而,大多數研究在近些年才從動物轉向人體實驗[28]。一些經濟評估證明了在嬰兒上使用疫苗以預防胃潰瘍和胃癌的方式是具有經濟效益的[29][30] 。儘管幽門螺桿菌疫苗的概念得到一些驗證,直到2019年末,我們仍然沒有可用的幽門螺桿菌疫苗,僅有一隻疫苗正在進行一期臨床實驗,目前幽門螺桿菌疫苗的開發也仍然不是主要製藥公司的一個優先項[31]。
很多研究嘗試通過在幽門螺桿菌感染的早期階段使用抗生素來根除幽門螺桿菌,以防止幽門螺桿菌相關疾病的發生。研究發現,當有效地從胃中根除幽門螺桿菌時,這種治療可以減輕與感染相關的炎症和一些組織病理學異常。然而,研究對這些治療是否能夠緩解幽門螺桿菌感染的更嚴重的組織病理學異常存在分歧,例如萎縮性胃炎和胃炎,這兩者都是胃腺癌的前兆[32]。胃癌的預防能力也存在類似的分歧。2014年發表的一項元分析發現,這些方案似乎不能防止這種腺癌的發生。[33]然而,隨後在中國和台灣對高危人群進行的兩項前瞻性隊列研究發現,根除該細菌可以顯著減少患病人數。這些結果與2016年在日本發表的一項回顧性隊列研究以及2016年發表的一項元分析一致,該元分析對患有不同程度疾病風險的人進行了24項研究[34]。這些最新的研究表明,根除幽門螺桿菌感染可以降低所有基線風險水平的人患幽門螺桿菌相關胃腺癌的發病率[34]。進一步的研究將需要澄清這個問題。研究一致認為,基於抗生素的方案有效地減少了異時性幽門螺桿菌相關胃腺癌的發生(異時性癌是指在原發癌切除後6個月或6個月以後復發的癌症。)[32]。建議在切除幽門螺桿菌相關胃腺癌後使用基於抗生素的藥物方案,以減少其間歇性復發。[35]
治療
一旦在一個消化性潰瘍人上檢測出幽門螺桿菌,正常的程序是根除它,並使潰瘍癒合。標準的一線治療是一個為期一周的「三聯療法」,用藥組成為氫離子幫浦抑制劑(PPI)如奧美拉唑(Omeprazole)和抗生素克拉黴素(Clarithromycin)和阿莫西林(Amoxicillin)。三聯療法的各種變化已經發展了很多年,如使用不同的氫離子幫浦抑制劑,如泮托拉唑(Pantoprazole)或雷貝拉唑(Rabeprazole),在對青黴素(Penicillin)過敏的人或用甲硝唑(Metronidazole)替代阿莫西林。這已經徹底改變了消化性潰瘍的治療方法並使得疾病的治癒成為可能。過去唯一的選擇是單獨使用H2受體阻抗劑(H2-receptor antagonist)或氫離子幫浦抑制劑等抗酸劑控制潰瘍症狀。
越來越多的感染者被發現感染具有抗藥性的細菌。這將導致初期治療的失敗,而需要增加額外的幾輪抗生素治療或使用可替代的策略,如一個四聯療法,這增加一個鉍膠體,如次水楊酸鉍(Bismuth subsalicylate)。對克拉黴素抗藥性菌株的治療中,已建議使用左氧氟沙星(Levofloxacin)作為治療的一部分。
參見
注釋
參考資料
外部連結
Wikiwand in your browser!
Seamless Wikipedia browsing. On steroids.
Every time you click a link to Wikipedia, Wiktionary or Wikiquote in your browser's search results, it will show the modern Wikiwand interface.
Wikiwand extension is a five stars, simple, with minimum permission required to keep your browsing private, safe and transparent.
