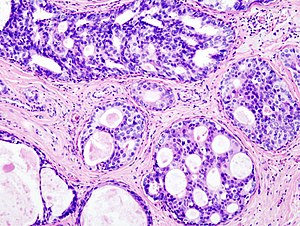
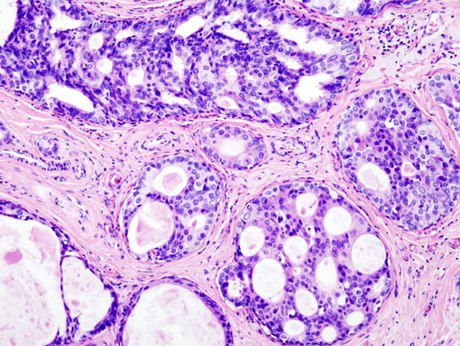
乳癌(breast cancer)又稱乳腺癌,是由乳房組織發展成的癌症[7]。乳癌的徵象包括乳房腫塊、乳房形狀改變、皮膚凹陷、乳頭分泌物或是皮膚出現紅色鱗屑狀斑塊[1]。而出現遠端轉移的病患,可能會有骨痛、淋巴結腫大、呼吸困難或黃疸的情形[8]。
| 乳癌 | |
|---|---|
 | |
| 正常乳房(左圖)與癌變乳房(右圖)的乳房攝影 | |
| 症狀 | 乳房硬塊、胸形變動、表皮出現酒窩、乳頭滲出不明體液、皮膚紅腫等[1] |
| 類型 | thoracic cancer[*]、乳房疾病[*]、breast neoplasm[*]、疾病 |
| 風險因素 | |
| 診斷方法 | 活體組織切片[1] |
| 治療 | 外科學 放射線療法 化學療法 賀爾蒙療法 靶向治療[1] |
| 預後 | 英國和美國的五年存活率約85%[3][4] |
| 盛行率 | 2.1 million affected as of 2015[5] |
| 死亡數 | 533,600 (2015)[6] |
| 分類和外部資源 | |
| 醫學專科 | 腫瘤學 |
| ICD-10 | C50 |
| OMIM | 114480 |
| DiseasesDB | 1598 |
| MedlinePlus | 000913 |
| eMedicine | 1947145、345979、1276001 |
| Orphanet | 180257 |
乳癌的風險因子包含了:肥胖症、缺乏運動、飲酒、更年期時的激素替代療法、游離輻射、初經提早開始與晚生或不生育[1][2]。大約5至10%的病例是因父母親的遺傳而發生。這些遺傳因子包含了BRCA1、BRCA2與其他因子。乳癌最常發生於供應母乳的乳腺或乳葉內側。如果發生在乳腺,則稱做乳癌,發生在乳葉的則稱為乳葉癌[1]。此外,乳癌還分成18個子類型。部分乳癌會先從癌前狀態開始發展,例如原位導管癌[2]。診斷方面,通常會針對腫瘤進行活體組織切片來確診。如果確診,就會進行進一步檢測,確認乳癌是否發生擴散與治療方式[1]。
乳癌篩檢究竟是否有益仍具有爭議性。2013年考科藍合作組織的評論,認為乳房攝影術是否有益還是有害,目前還不清楚[9]。2009年,美國預防服務工作組的評論認為,有證據顯示乳房攝影術對於40至70歲的婦女有益[10],並建議50至74歲的婦女每兩年檢驗一次[11]。對於有高風險的人,太莫西芬或雷洛昔芬等藥物可用於預防乳癌發生。 預防性乳房切除術也是部分高風險婦女可以採用的預防措施[2]。如果得到乳癌,會使用數種治療方式,包含:手術、放射線療法、 化學療法與標靶治療[1]。乳癌手術的種類,從乳房保留手術到乳房切除術,有不同的手術方式[12][13]。在手術當下或數日之後,可能會進行乳房重建。若乳癌中的癌細胞已擴散到其他身體部位的病患,則改以提高生活品質而非積極治療為主要的目標[13]。
乳癌的預後依癌症的類型、癌症分期以及病患年紀有所不同[13]。在發達國家中,病患的存活率較高[14];在英國和美國,五年存活率可達八成到九成[4][3]。在發展中國家中,存活率則稍差[2]。以全球而言,乳癌是女性癌症中最常見的,佔了25%,在2012年,有168萬的乳癌個案,及52萬人因乳癌死亡[15]。乳癌在發達國家較常見,且女性患乳癌的概率是男性的100倍[14][16]。
症狀


乳癌最早期的症狀是硬塊,觸感和周圍組織不一樣。超過八成乳癌的發現原因,是女性自己發現的腫塊[17]。乳房攝影可以發現最初期的乳癌[18][19]。腋下淋巴結上的硬塊[17],也是乳癌的徵兆。
除了硬塊外,乳癌的徵兆還包括組織增厚,單邊乳房變大或下垂,乳頭移位、變形或凹陷,皮膚起皺凹陷,乳頭上或周圍起疹,乳房或腋窩某部位疼痛,腋窩或鎖骨周圍腫大[20]。乳房疼痛不一定就是乳癌,也可能是其他乳房疾病[17][18][21]。
另一個複雜的乳癌症狀是乳房柏哲德氏病,症狀為皮膚像發炎一樣,紅腫變色,或乳頭皮膚皮屑剝落。隨着時間演進,乳房柏哲德氏病的症狀會包括發麻、發癢、越來越敏感、灼熱感和疼痛。乳頭也可能伴隨分泌物。大約一半乳房柏哲德氏病的婦女,也同時有乳房硬塊[22][23]。
發炎性乳癌也有類似的症狀。發炎性乳癌是一種罕見(佔乳癌病例不到5%)但高侵略性的乳癌,特徵是乳房上的腫大和紅色區塊。這些外觀上的特徵,是由於淋巴管被癌細胞阻塞造成的。發炎性乳癌較常見於年輕女性、肥胖女性與菲裔女性。發炎性乳癌因為沒有硬塊,常常會延緩診斷時效[24]。
罕見的情況下,本來診斷為乳房纖維腺瘤(良性可移動的硬塊),可能其實是乳房葉狀腫瘤。乳房葉狀腫瘤形成於乳房基質(連結組織)內,裏面會混有腺體和基質組織。乳房葉狀腫瘤不像一般疾病分期,而是依顯微鏡下的外觀,分為良性、境界惡性和惡性三種[25]。
惡性腫瘤會導致癌細胞轉移,由原始的腫瘤,擴散到其他部位的次級腫瘤。乳癌轉移的症狀依轉移的部位而異。常見轉移部位包括骨頭、肝臟,和大腦[26]。癌症開始轉移後,就進入死亡率極高的第四期[27]。第四期癌症常見的症狀包括不明原因的體重下降、骨頭關節疼痛、黃膽及神經症狀。這些症狀稱作非特異性症狀,可能導因於許多其他疾病[28]。
多數乳房不適的症狀,包括硬塊,其實都不是乳癌。舉例來說,只有不到20%的硬塊是乳癌[29]。乳房不適的症狀,常見的原因來自良性乳房疾病如乳腺炎、乳房纖維腺瘤等。[30]
早期發現
乳房自檢和醫師觸診都是日常乳房保養的重要一環,若發現異常時,則需要進一步的影像檢查。目前為止,乳房攝影術仍是篩檢早期乳癌的主要檢查方式,也是其他乳房影像檢查之間比較的標竿。當前電腦斷層掃瞄用於乳癌篩檢效果不佳,而醫學超聲波檢查、乳管攝影術與磁振造影和乳房攝影術相比,都只能算是輔助。
- 醫學超聲波檢查:通常用於被乳房攝影術檢出,或摸得到、卻照不出來的腫瘤做更進一步的評估。
- 乳管攝影術:若乳頭出血,或乳房攝影術無法確定時,可發揮輔助診斷的作用。
- 磁振造影:能對可疑病灶進一步檢查,或用於手術前探測有無其他病灶。
易患乳癌人士
每個人都可能罹患乳癌。女性較多,但也有男性乳癌患者。在美國平均每年有18萬5千位婦女罹患乳癌,並有4萬4千人死於這種疾病。以下是得乳癌的概率比較高的危險因子:
- 母親或姐妹是乳癌患者。
- 擁有某些特定基因,特別常見於來自東歐的猶太人後裔。
- 初潮(第一次月經)年齡小於12歲。
- 超過55歲才停經。
- 從未生育,或超過35歲才生育。
- 胸部曾接受放射治療。
- 偏好高脂肪食物者。
- 不餵母乳者。
此外,年紀越大,越可能患乳癌。但是資料也顯示每四位患者就有一位完全沒有上述任何一項危險因子。
致癌化學物
2014年美國《環境與健康展望》期刊刊登研究,指出女士每天在日常生活中,都有機會接觸到多達十七種增加患乳癌機會的化學物,柴油及石油發動的汽車所噴廢氣、二手煙及燒焦的食物,都含致癌物苯及丁二烯。用於塑料及塗料的阻燃劑、防污紡織品及清潔用溶劑也含致癌化學物。乾衣機可能含有的化學物四氯乙烯(PERC)亦屬致癌化學物
自我檢查
由於女性月經週期會伴有荷爾蒙的變化,影響乳房的大小,所以最好固定在每次月經結束那幾天做自我檢查。已停經或切除子宮的女性,則選擇在每個月的固定一天檢查。
- 在鏡子前觀察自己的胸部,看看是否有以前沒發現的狀況,如;乳頭分泌物、乳頭形狀改變、皮膚外觀改變等。
- 依然看着鏡子,雙手手指在頭後方交叉,輕輕從後頸往前壓。乳房的形狀和上個月看起來一樣嗎?
- 依然看着鏡子,雙手叉腰。上身微微前傾,雙肩和雙肘向前。和上個月看起來有何不同?
- 淋浴時身體抹上香皂,再做以下的檢查。舉起左臂,用右手的三隻或四隻手指併攏,從左胸外緣開始按壓。手指以穩定的壓力,依環狀滑動,直到最內圈的乳頭。要確定整個乳房已經地毯式摸過而無遺漏。再來用同樣的方式,檢查乳房和腋窩之間的區域,以及腋窩本身。有沒有摸到任何皮下的硬塊?再輕輕擠壓乳頭,有分泌物嗎?整個完成後,換成右手舉高,用左手檢查右邊乳房。
- 走出淋浴間,擦乾身體,仰身躺下,重覆第4.部份的檢查。
養成每個月自我檢查乳房的習慣。檢查乳房的最好時間是月經過後一星期之內,此時血液中的荷爾蒙成分已降低,乳房比較不會一觸即痛。
子宮切除但卵巢仍在的女性可能會發現,每個月固定時候,她們的乳房仍會觸痛,這些女性仍必須定期在乳房沒那麼痛時做乳房自我檢查。停經期或停經後女性每個月也必須挑一、兩天來做自我檢查。把日期定在日曆手冊中,在邊上貼上提醒的紙條,以加強這個新習慣。但是,若是有一個月忘記了,不要放棄,下個月再開始。
雖然大多數的乳癌都是腫塊,但也有很多其他的變化是乳癌的警兆:
- 乳房大小的改變。
- 新出現的腫塊,或現存腫塊的改變。
- 乳房變小、變硬或變大。
- 乳頭上有鱗片,無法治癒。
- 乳頭凹陷。
- 乳頭上面或四周有疹子,無法治癒。
- 乳頭有分泌物流出。
- 乳房上有靜脈曲張。
- 潰爛無法治癒。
- 同一個地方不斷發生潰爛。
- 紅疹、發炎不斷。
- 月經過後,乳房仍持續疼痛。
- 皮膚隆起、縐紋,或看起來無光澤、凹陷。
- 皮膚看起來像[橘子皮](如果淋巴管堵塞,液體就會集中在皮膚里而腫脹,造成毛細孔擴張,使皮膚看起來像橘子皮)。
- 腫大或堵塞的淋巴腺會在液下產生腫塊。
- 手臂上方腫大。
- 沒有明顯原因,但仍然覺身體不妥時。
做乳房自我檢查時要注意有沒有這些變化。如果覺得身體不同尋常時,可堅持要醫生檢查。不要害怕發現變化,即使不確定是什麼變化,也請醫生檢查。如果對診斷結果不滿意,應請另一位專科醫師診斷。住在鄉下的女性,由於專科醫師較少,所以可能會覺得選擇有限。為了健康着想,應該到大醫院或專科醫生處進行診斷。
- 乳房X光檢查
如果發現變化,醫生會要求做乳房X光檢查。第一次做乳房X光檢查存檔後,以後每兩年就要再做一次。少數女性事後會被要求回來做進—步檢查,以確定是否為乳癌。
做乳房X光檢查時該有的準備約診時間訂在乳房不痛的時候,如月經過後。要去照X光當天,最好穿兩件式的衣服(如裙子和上衣、或是下身穿襯裙),這樣才不用脫光全身的衣服。不要擦爽身粉或除臭劑,因為它們會使X光照得不清楚。也請隨身帶著以前照過的X光片。你會被帶進一間小房間,他們會請你褪去上衣,拿掉上半身所戴的飾物。技師會讓你躺在X光機器的平台上,為了要確保照射效果良好,你的乳房會被儘量擠壓、壓平。有些女性會有疼痛的感覺,有些則會覺得不太舒服,但有些人則是完全沒有不舒服的感覺。每一個乳房都應該照兩次X光,一次從旁照,一次由上照。
- 乳房超聲波檢查
利用超聲波掃瞄可以幫助診斷乳房的腫塊性質與大小,目前使用得相當普遍。
診斷
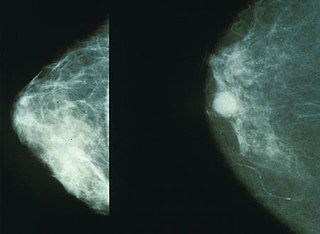
要早期發現乳癌,有三項最重要的檢查已在前文提到,即:乳房攝影術、醫師觸診及自我檢查。最好每年都請醫師檢查,每個月自我檢查。乳房攝影術能找出外觀正常的深處病灶,但不能確定它是不是癌症。
若乳房攝影發現異常,醫師可能會建議做乳房生檢(切片檢查),這算是一種小手術,只要局部麻醉,不用住院,大多是用針抽取少量組織,送由病理科醫師檢查。
請注意,單單乳房攝影看到異常,並不等於宣判罹患乳癌。唯有病理檢查才能確實診斷有無癌症。
分期
乳癌分期是根據國際抗癌聯盟(UICC)和美國癌症聯合會(AJCC)聯合制定的系統,以原發腫瘤(T)、區域淋巴結(N)、遠隔部位轉移(M)為基礎,對乳癌做「TNM分期」;並將激素受體(ER/PR)、人類表皮生長因子受體2(HER2)、Ki67和腫瘤組織學分級四項生物學指標納入新增的「預後分期」信息,作為TNM「解剖分期」的重要補充[31][32][33]。
綜合TNM各項評估後,用 0-IV 的羅馬數字表示期別,數字越大表示癌症侵襲性或擴散性越強。0表示非浸潤性或未擴散到乳腺導管外,IV期即為轉移性乳癌,已擴散到身體的其他區域。早期乳癌(0,I,II期)應直接手術切除,晚期局部乳癌(III期)應先化療再手術,晚期轉移乳癌(IV期)以化療為主。另外,尚需考慮激素受體、HER2、三陰性乳癌做治療方案的調整[34]。
治療
有許多種治療方法,要看腫瘤的細胞形態、侵犯程度和其他許多因素,由醫師和患者討論用哪些方法最適合。以下是其中幾種。
- 腫瘤切除術:手術切除腫瘤及其鄰近組織,保留大部分的乳房。對於局限性的乳癌,這種方法是最佳選擇。

- 乳房完全切除術:如果發現腫瘤不只一處,或者腫瘤體積相當大,就要考慮切除整個乳房(通常包含同側的淋巴結),被切除乳房的女性大多可考慮做乳房重建術。患者應和醫師討論是否適合重建,以及用哪種方法重建乳房。

- 放射治療:利用精密的放射線對準腫瘤照射,以殺死癌細胞,使腫瘤縮小。
- 藥物治療:用一種或多種藥物抑制癌細胞。
- 放射治療和藥物治療一般是作為手術後的輔助治療。在乳癌早期,醫師會評估病患狀況,可能給予抗雌激素療法(anti-estrogen therapy)。抗雌激素療法是各種乳癌治療中副作用較少的一種,根據統計接受抗雌激素療法後約有三分之一的乳癌病患有效。
- 免疫療法:極度複雜昂貴的基因工程,但在2018年美國國立癌症研究所一場自願者實驗中出現首例末期多處轉移患者被完全治癒案例。[35]
分類
超過10%乳癌患者的TP53、PIK3CA和GATA3基因有突變。[36]乳癌有不同的分類方法,不同的亞型需要不同的治療方案。
按照Ellis等人的基因分析,乳癌分為4個分子亞型,分別是: HER2-富集型(HER2-enriched,或 overexpressing 過表達型)、管腔A型(luminal A)、管腔B型(luminal B)和基底樣型(basal-like)乳癌[37][38]。
按照受體的類型,則主要以雌激素受體(ER)、孕酮受體(PR)、人類表皮生長因子受體2(HER2)作為判斷依據,三者均缺乏則為三陰性乳癌[39]。其它重要的受體還包括催乳素受體、雄激素受體等。根據受體的表達情況不同,可以有不同的治療藥物選擇。HER陽性患者一般比陰性者腫瘤侵略性更強一些[40][41],但是因為對曲妥珠單抗起效預後較好[42]。
參見
註釋
參考資料
外部連結
Wikiwand in your browser!
Seamless Wikipedia browsing. On steroids.
Every time you click a link to Wikipedia, Wiktionary or Wikiquote in your browser's search results, it will show the modern Wikiwand interface.
Wikiwand extension is a five stars, simple, with minimum permission required to keep your browsing private, safe and transparent.