萬古黴素
来自维基百科,自由的百科全书
萬古黴素(Vancomycin,INN)是一種糖肽類抗生素,用來治療許多細菌感染的抗細菌藥抗生素[1]。治療皮膚感染、敗血症、心內膜炎、骨關節感染以及因耐甲氧西林金黃色葡萄球菌(MRSA)引起的腦膜炎時,通常建議採用靜脈注射作為第一線治療[2];而投藥時,劑量將依患者的血液濃度作調整。萬古黴素也是一種治療嚴重偽膜性結腸炎的口服藥,然而口服時藥效將會大為降低。[1],用來預防和治療革蘭氏陽性菌所造成的感染。傳統上,萬古黴素被用作「最後一線藥物」,用來治療所有抗生素均無效的嚴重感染。但由於越來越多的抗萬古黴素耐藥性病菌的出現,其地位漸漸被利奈唑胺和達托黴素所取代。
常見的副作用包含注射至局部時的疼痛、過敏,有時候也可能引發聽力問題、低血壓或骨髓抑制等問題;對母乳餵養的患者似乎沒有問題,而對於懷孕患者的影響尚不明確,但目前沒有證據顯示會造成危害。[3]萬古黴素是一種糖肽類抗生素,藉由阻斷細胞壁生成來發揮作用。
萬古黴素於1954年上市[4],在最基本的健康照護系統中最必要的藥物清單世界衛生組織基本藥物標準清單登錄有案[5],是一種常見藥物[3] ,一劑靜脈注射的批發價約在1.70-6美元左右[6];因為在美國靜脈注射劑型相當昂貴[1] ,靜脈注射的投藥方式可能會被取代[7]。萬古黴素目前由土壤細菌東方擬無枝酸菌培養得來。
歷史
萬古黴素首先被EC Kornfeld(禮來公司員工)從一個傳教士採集的婆羅洲叢林深處的土壤中分離出來。產生萬古黴素的細菌最終被命名為東方擬無枝酸菌。[1]使用萬古黴素的最初目的是治療由耐青黴素的金黃色葡萄球菌引起的感染。[2][8][9]
最初,這種分離出來的化合物被簡單的標記為05865,但是最後它有了一個通用的名稱:Vancomycin(從單詞 "vanquished" (征服)衍生而來)。[1]很快,萬古黴素的優點就表現了出來:儘管在含萬古黴素的培養基上經過多代的傳代培養,葡萄球菌仍然未顯示出明顯的抗藥性。當時,越來越多的葡萄球菌對青黴素類抗生素產生了抗藥性,這使萬古黴素很快在1958年獲得了FDA的許可。Eli Lily公司首先生產並銷售萬古黴素,商標是 Vancocin。[2]
由於以下幾個原因,萬古黴素從來沒有成為治療金黃色葡萄球菌感染的一線藥物:
- 萬古黴素必須靜脈注射給藥,口服無法吸收。
- 抗β-內酰胺酶半合成青黴素類藥物,如甲氧苯青黴素(以及其後繼產品如乙氧萘(胺)青黴素,鄰氯青黴素等)的快速發展,可以有效抑制對青黴素產生耐藥性的細菌。
- 早期的實驗中所用的純度不高的萬古黴素具有很強的耳毒性及腎毒性。[10]
這些發現導致萬古黴素被降級為抗感染的「最後一線藥物」。
2004年,禮來公司將Vancocin商標授權給美國的ViroPharma製藥公司,英國的Flynn Pharma製藥公司及澳大利亞的Aspen Pharmacare製藥公司使用。萬古黴素的專利在80年代早期就已經過期,但是FDA沒有允許上述三家製藥公司中任何一家生產的萬古黴素在美國銷售。
生物合成
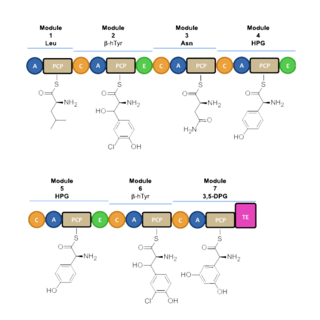
萬古黴素通過不同的非核糖體肽合成酶進行生物合成。[3]七個基團通過氨基酸相互連接,非核糖體肽合成酶決定了氨基酸的排列順序。在萬古黴素的基團通過氨基酸組裝之前,氨基酸首先要經過修飾。L-酪氨酸被修飾為β-羥基,氯-酪氨酸和4-羥苯基甘氨酸殘基。另一方面,醋酸根被用來合成3,5-二羥苯甘氨酸的苯環。[4]

非核糖體肽合成酶在不同基團連接時發揮作用,通過在氨基酸之間形成肽鍵的方式延長肽鏈。[5]每個基團一般包括腺苷酰化結構域(A),肽載體蛋白結構域(PCP)以及肽鍵形成結構域(C)。在A結構域,特殊的氨基酸通過形成氨酰腺苷酶複合體的方式被激活,並與一個4`-磷酸泛酰巰基乙胺輔助因子通過硫酯化的方式結合。[6][7]這個複合物隨後被AMP運送至PCP。PCP利用結合的4'-磷酸泛酰巰基乙胺輔基來運送肽鏈和它們的前體。[11]圖片1顯示了生物合成萬古黴素所必需的基團。在萬古黴素的生物合成中,還存在有其他修飾結構域如差向異構結構域(E),用來將某些氨基酸進行立體異構;硫酯酶結構域(TE)用來催化環化反應以及通過斷裂硫酯鍵從而去除某些不需要的分子。

一種多酶複合體(包括肽合成酶CepA, CepB, 和 CepC)負責組裝構成萬古黴素的七肽結構。CepA, CepB, 和 CepC的結構與其他的肽合成酶(如表面活性肽合成酶以及短桿菌肽合成酶)非常相似。每個肽合成酶把不同的氨基酸按一定的順序編碼從而激活不同的結構域。CepA編碼基團1,2和3,CepB編碼基團4,5和6,CepC編碼基團7。這三個肽合成酶的基因序列位於細菌染色體的起始段,長度為27kb。[5]
在線性的七肽分子合成之後,萬古黴素還要進一步的進行翻譯後的修飾,在一些酶的作用下進行氧化交聯和糖基化,反式化反應等,以產生生物活性。八種酶,即開放閱讀框架(ORF)7,8,9,10,11,14,18,20和21被用來轉換這種鏈狀七肽。ORF 7,8,9和20是P450酶,ORF10和18是不含血紅素的鹵過氧化物酶。ORF9和14被認為可能是羥化酶。[12]在這些酶的幫助下,β-羥基被引入到酪氨酸的2號和6號位,連接發生在5號環與7號環,4號環與6號環,以及4號環與2號環之間。另外,一種過氧化物酶將一個氯原子通過氧化反應連接到2號環與6號環上。[5]
全合成
萬古黴素糖苷配基[13][14]和完整的萬古黴素分子[15]均已透過全合成成功達到目標。 該目標首先由David Evans於1998年10月實現,K·C·尼古勞於1998年12月實現,Dale Boger於1999年實現,最近由Dale Boger於2020年再次更有選擇性地合成。
藥理學與結構
萬古黴素是三環糖苷化非核糖體肽的一種分支產物,由放線菌屬的東方擬無枝酸菌(以前被命名為東方諾卡菌)通過發酵產生。
萬古黴素的作用機制是,通過抑制革蘭氏陽性菌的細胞壁的合成而使細菌無法生存。這種機制以及革蘭氏陰性菌的生理特徵意味着,萬古黴素對於革蘭氏陰性菌幾乎無效(除了一些非淋菌性的奈瑟菌屬細菌)。
特別的是,萬古黴素阻止N-乙酰胞壁酰基(NAM-)和n-乙酰葡糖酰基(NAG-)參與肽聚糖骨架的形成,而肽聚糖骨架是革蘭氏陽性菌細胞壁的主要成分。
萬古黴素中大量的親水基團可以形成氫鍵,與NAM-肽和NAG-肽中D-丙氨酰丙氨酸末端的部分相互作用。通常這是一種有5個作用點的反應。這樣萬古黴素分子就被氫鍵「捆綁」在了D-丙氨酰丙氨酸上,阻止了NAM-肽與NAG-肽參與肽聚糖骨架的形成。
萬古黴素存在阻轉異構現象。由於氯酪氨酸殘基旋轉特性的限制,萬古黴素有兩種典型的旋轉異構體。此種構象異構的藥物具有更好的熱力學穩定性,以及更高的藥效。
臨床應用
萬古黴素在臨床上被用於治療由對其他抗生素不敏感的革蘭氏陽性菌所引起的嚴重的致命性感染。但是,萬古黴素不應該被用於治療對甲氧西林(甲氧苯青黴素)敏感的金黃色葡萄球菌引起的感染,因為其療效較萘夫西林(乙氧萘(胺)青黴素)類青黴素弱。[16][17]
由于越來越多耐萬古黴素的腸球菌菌群的出現,美國疾病控制中心所屬的控制院內感染顧問委員會對臨床萬古黴素的應用提出了一些指導方針。根據這個指導方針,僅在如下情況下謹慎的使用萬古黴素:[18]
- 由高致病性抗青黴素類細菌(耐甲氧西林金黃色葡萄球菌和多抗性表皮葡萄球菌)所引起的感染,或者治療對青黴素高度過敏的個別病例。
- 治療經甲硝唑治療無效或治療後復發的假膜性結腸炎。
- 治療對β-內酰胺類抗生素嚴重過敏的革蘭氏陽性菌感染的病例。
- 用於對青黴素高度過敏的個體進行感染性心內膜炎的抗菌性預防。
- 預防在耐甲氧西林金黃色葡萄球菌和多抗性表皮葡萄球菌分布廣泛的醫療機構進行有假體植入的外科手術時可能引發的感染。
儘管為了降低不良反應的發生幾率,萬古黴素的血藥濃度常常會受到監控,但是這種監控的價值仍然有爭議。[19]血藥峰濃度和最低有效濃度是最常被監控的項目。此外為了臨床研究,藥-時曲線(反應血藥濃度隨時間變化的曲線)以下的區域的濃度也常常受到監測。在血藥最低有效濃度時觀察毒性反應是最好的選擇。[20]
萬古黴素常見的不良反應(在≥1%的病例中發生)有:注射區域(劇烈)疼痛、血栓靜脈炎。
腎毒性和耳毒性是早期生產的不純的萬古黴素產生的副作用,在50年代中期進行的萬古黴素臨床試驗中顯得尤其嚴重。[21][22]然而在後來的試驗中,由於採用更純淨的萬古黴素,腎毒性的發生率變得很低(0.1–1%的病例中發生)。但這個結論強調,試驗中萬古黴素未與氨基糖苷類抗生素合用。[23]
罕見的不良反應(<0.1%的病例中發生)包括:過敏反應、中毒性表皮溶解壞死、多形性紅斑、紅人綜合症(見下文)、二次感染、血小板下降、嗜中性粒細胞減少症、白細胞減少症、耳鳴、眩暈、耳毒性(見下文)。[18]
最近的研究強調,萬古黴素可以引發患者體內產生抗血小板抗體,引起嚴重的血小板減少症以及由皮下紅斑、瘀斑和紫癜引起的出血。[24]
在治療全身性感染時,萬古黴素需要通過靜脈給藥,因為萬古黴素不能被腸道吸收。作為一個具有親水性的大分子,萬古黴素很難穿過腸壁的絨毛細胞細胞膜。唯一需要口服給藥的適應症是假膜性腸炎,因為必須經過口服藥物才能到達感染部位。在口服給藥的情況下,排泄物中的萬古黴素濃度在500 µg/ml左右。[25]
通過霧化器吸入萬古黴素進行治療有時也會被採用(非規範性治療方法),以治療由各種原因引起的上呼吸道及下呼吸道感染。萬古黴素的腐蝕性也使用中央靜脈導管給藥時容易發生血栓靜脈炎。[26]
靜脈給藥時,萬古黴素必須在溶劑稀釋的條件下緩慢給藥,最短給藥時間為60分鐘(一次總給藥量大於500mg時最大給藥速度小於10 mg/min)。[18]這是因為靜脈給藥時局部疼痛和血栓靜脈炎的發生率很高,以及為了避免一些輸液反應如紅人綜合症(或稱紅脖綜合症)的發生。紅人綜合症通常發生在開始輸液後4-10分鐘,或剛剛輸液完成後,通常表現為面部、頸部以及上肢軀幹部潮紅或出現紅色皮疹。這些症狀是由於非特異性肥大細胞脫顆粒所引起而並非由IgE介導的變態反應。抗組胺藥物如苯海拉明可以治療或者預防這些症狀的發生。緩慢輸液也可以減少發生的機率。[27][28]
萬古黴素的療效被認為是與時間相關聯的,這意味着血藥濃度高於其最低抑菌濃度的持續時間決定了它的抗菌效果。因此,血藥峰濃度並未顯示出與其毒性或抗菌效果有關聯。所以大多數情況下精確的血藥濃度監測並不需要。僅在下列情況下需要進行治療藥物監測:
- 病人同時使用氨基糖苷類抗生素
- 病人的藥代動力學參數(可能)改變
- 病人在治療期間需要進行血液透析
- 短期大劑量或長期使用萬古黴素治療
- 病人有腎功能不全
在這些情況下,需要測量血藥最低濃度。[18][29][30][31]
近年來學界改變了治療時萬古黴素血藥濃度水平的標準。早期的學者認為治療期間,萬古黴素的血藥峰濃度應該在30-40mg/L,最低濃度在5-10mg/L。[32]最新的建議為,在用於治療炎症感染是,不需要限制血藥峰濃度,最低濃度應該在15-20mg/L。[33]
毒性
傳統上認為,萬古黴素具有很強的腎毒性及耳毒性。早期調查中發現一些聽力及腎功能受損的病人血清中萬古黴素的水平很高,隨後一些醫學參考文獻刊登了這些調查報告。然而,自從70年代萬古黴素被大量應用於治療耐甲氧西林金黃色葡萄球菌以後,臨床上發現先前報告的嚴重的毒性並沒有大範圍出現。這被歸結於現在使用的萬古黴素中已經移除了早期的不純淨的成分,儘管未對這些不純淨的成分進行過毒性試驗。[9]
隨後,有學者對大量報告萬古黴素相關的腎毒性病例進行了重新的調查。調查發現大部分病例同時使用了其他已知有腎毒性的藥物,尤其是氨基糖苷類抗生素。其餘的病例大多數有其他的干擾因素或者數據不完整,不足以證明萬古黴素與腎功能損害有一定的關係。
1994年,坎圖和他的同事發現,在文獻記載的82宗發生腎毒性的病例中,僅有3宗是單純使用萬古黴素治療的。[29]一些試圖估計萬古黴素相關性腎功能損害發生幾率的前瞻性研究及回顧性分析大多在方法上有缺陷,因而產生許多不同的結果。公認最好方法得出的結論是萬古黴素相關性腎功能損害的發生幾率在5%~7%之間。這和兩種公認的無腎毒性的抗生素,頭孢孟多和苄青黴素所引起腎功能損傷的幾率幾乎相等。
此外,萬古黴素的血清濃度和腎毒性發生幾率是否相關,目前仍沒有一致的結論。有些研究指出在萬古黴素血藥谷濃度超過10 µg/mL時,腎毒性的發生幾率增加。但是其他的重複性試驗並未能取得相同的結果。在治療安全的範圍內,萬古黴素仍有引起腎毒性的報告。總之,萬古黴素引起腎毒性的幾率被高估了。而且,沒有證據顯示,當腎毒性發生時,改變萬古黴素的血藥濃度能阻止腎毒性的進一步加重。
確定萬古黴素引起耳毒性的幾率更加困難,因為缺少有說服力的病例。普遍的觀點是,萬古黴素極少引起耳毒性症狀。 萬古黴素血藥濃度與耳毒性的相關性也是不確定的。有的病例在萬古黴素血清濃度超過 80 µg/mL時出現耳毒性症狀,可是同樣有在治療安全範圍的血清濃度下產生耳毒性病例的報告。因此,不能證明使用治療藥物檢測的方法保持治療安全範圍的血藥濃度可以防止耳毒性症狀的發生。
對於萬古黴素研究的另一個疑問是,萬古黴素能否加強其他有腎毒性藥物的毒性,如果能的話,能夠加強多少呢?臨床研究得出許多不同的結論。但是動物模型顯示,當萬古黴素與其他的腎毒性藥物如氨基糖苷類抗生素合併使用時,腎毒性會加強。但是,加強的程度仍然沒有被證實與藥物使用劑量與血清濃度有相關性。
抗生素耐藥性
有一些革蘭氏陽性菌被發現對萬古黴素有內在性耐藥。這些菌種屬於明串珠菌屬和小球菌屬,但是這些細菌極少感染人類。[34]大多數乳酸桿菌屬菌種對萬古黴素也有內在性抗性[34](除了一些(但不是全部)的嗜乳酸桿菌屬的菌株[35])。
大多數革蘭氏陰性菌對萬古黴素具有內在性抗性,因為大分子的糖肽不能滲透進革蘭氏陰性菌的外膜。[36](除了一些非淋菌性奈瑟菌屬菌種)[37]
獲得性抗萬古黴素抗性是一個越來越嚴重的問題,尤其是對於像醫院這樣的醫療機構來說。作為抗革蘭氏陽性菌感染的「最後一道防線」,越來越多的抗萬古黴素細菌將導致普遍性的致命性細菌感染。抗萬古黴素腸球菌在1987年被發現,萬古黴素抗性在90年代以及2000年後出現於常見致病微生物中,包括中介度耐萬古黴素金黃色葡萄球菌以及抗萬古黴素金黃色葡萄球菌和抗萬古黴素艱難梭菌。[38][39]有些人懷疑,應用於農業領域的另一種糖肽類抗生素阿伏黴素是導致抗萬古黴素菌種出現的原因之一。
對萬古黴素產生抗性的機制之一是肽聚糖骨架中NAM-肽和NAG-肽末端的氨基酸殘基發生改變。一般末端的氨基酸為D-丙氨酰丙氨酸,是與萬古黴素連接的部分。如果末端氨基酸殘基發生改變,如變成D-丙氨酰乳酸或D-丙氨酰絲氨酸,那麼萬古黴素和NAM-肽或NAG-肽之間只有4個氫鍵發生相互作用。這一個氫鍵的缺失使二者的親和力下降了1,000倍。
在腸球菌屬這個氨基酸殘基改變的原因是相關酶的表達。在腸球菌屬和糞腸球菌屬,3個主要的耐藥性變種的特徵已經被詳細的描述出來。
- 變種A- 對萬古黴素及替考拉寧有耐藥性,在此兩種藥物的作用下被誘導分化出來。
- 變種B- 耐藥性水平低,由萬古黴素誘導分化,但是仍然對替考拉寧敏感
- 變種C- 臨床重要性最低,僅對萬古黴素有基本的耐藥性。
新的抗生素如利奈唑胺和達托黴素的發展和應用預計將會延遲,但是在不久的將來,對所有已知抗生素均有耐受性的菌種一定會出現。
參見
參考資料
Wikiwand - on
Seamless Wikipedia browsing. On steroids.


