Kháng sinh
From Wikipedia, the free encyclopedia
Kháng sinh là một loại chất kháng khuẩn hoạt động chống lại vi khuẩn và là loại chất kháng khuẩn quan trọng nhất dùng trong đối phó nhiễm khuẩn. Các thuốc kháng sinh được sử dụng rộng rãi trong điều trị và phòng ngừa nhiễm khuẩn.[1][2] Chúng có thể tiêu diệt hoặc cản trở vi khuẩn sinh trưởng. Một số lượng kháng sinh hữu hạn còn có khả năng chống nguyên sinh vật.[3][4] Kháng sinh không có tác dụng chống lại virus gây các bệnh như cảm lạnh hay cúm,[5] thuốc ức chế virus được gọi là thuốc chống virus hoặc kháng virus chứ không phải kháng sinh.

Đôi khi, thuật ngữ kháng sinh được sử dụng rộng rãi để nói đến mọi chất dùng để chống vi sinh vật, nhưng trong cách dùng y tế thông thường, kháng sinh (như penicillin) là loại được sản xuất tự nhiên (bởi một vi sinh vật chống vi sinh vật khác), trong khi kháng khuẩn không phải kháng sinh (như sulfonamide và antiseptic) là chất được tổng hợp hoàn toàn. Tuy nhiên, cả hai loại đều có chung mục tiêu là giết hoặc ngăn chặn vi sinh vật sinh trưởng và cả hai đều nằm trong hóa trị liệu kháng khuẩn. Các chất kháng khuẩn bao gồm thuốc sát khuẩn, xà phòng kháng khuẩn, chất tẩy hóa học; trong khi kháng sinh là loại kháng khuẩn quan trọng dùng chuyên biệt hơn trong y khoa[6] và đôi khi trong thức ăn chăn nuôi.
Con người đã sử dụng kháng sinh từ thời cổ đại. Nhiều nền văn minh đã vận dụng bánh mì mốc, hiệu ứng có lợi của nó được nhắc đến nhiều từ Ai Cập, Trung Hoa, Serbia, Hy Lạp, La Mã cổ đại.[7] John Parkinson (1567–1650) là người đầu tiên ghi chép trực tiếp việc sử dụng mốc để trị nhiễm trùng. Kháng sinh đã cách mạng hóa y học trong thế kỷ 20. Alexander Fleming (1881–1955) khám phá ra penicillin ngày nay vào năm 1928 và nó đã chứng tỏ lợi ích lớn lao với việc được sử dụng rộng rãi trong thời chiến. Tuy nhiên, tính hiệu quả và dễ tiếp cận của kháng sinh dẫn đến hành vi lạm dụng[8] và một số vi khuẩn đã tiến hóa kháng kháng sinh.[1][9][10][11] Do đó, Tổ chức Y tế Thế giới nhận định kháng kháng sinh là "mối đe dọa nghiêm trọng không chỉ là dự đoán cho tương lai mà nó đang xảy ra ngay lúc này, ở mọi nơi trên thế giới và có tiềm năng ảnh hưởng đến bất kỳ ai, ở bất kỳ độ tuổi nào, bất kỳ quốc gia nào".[12] Thống kê năm 2019 cho thấy đã có khoảng 1.27 triệu người chết vì nhiễm khuẩn kháng kháng sinh. [13]
Nguồn gốc của thuật ngữ "kháng sinh"
Ban đầu thuật ngữ kháng sinh (antibiosis), nghĩa đen: tiêu diệt sự sống, lần đầu được giới thiệu bởi nhà vi khuẩn học Jean Paul Vuillemin để miêu tả hiện tượng chất kháng khuẩn tiêu diệt vi sinh vật. [14][15] Cơ chế hoạt động của kháng sinh lần đầu tiên được quan sát và miêu tả với vi khuẩn bởi Louis Pasteur và Robert Koch khi họ phát hiện một loại mốc có thể ngăn cản sự phát triển của vi khuẩn bệnh than (Bacillus anthracis). [16][17]
Sử dụng trong y tế
Kháng sinh được sử dụng để điều trị hoặc phòng ngừa nhiễm trùng[18] và đôi khi là nhiễm nguyên sinh vật (metronidazole hiệu quả trong đối phó một số lượng bệnh ký sinh). Khi một dạng truyền nhiễm bị nghi ngờ là nguyên nhân gây ra bệnh tật nhưng mầm bệnh chưa được xác minh thì người ta sẽ vận dụng liệu pháp kinh nghiệm.[19] Cụ thể là cấp phát kháng sinh phổ rộng dựa vào dấu hiệu và triệu chứng biểu hiện trong lúc chờ kết quả xét nghiệm mà có thể mất vài ngày.[18][19]
Khi vi sinh vật gây bệnh đã được biết hay xác minh, các bác sĩ sẽ khởi động liệu pháp dứt điểm mà thường bao hàm việc sử dụng kháng sinh phổ hẹp. Việc lựa chọn kháng sinh sẽ còn dựa vào chi phí. Nhận biết vi sinh vật gây bệnh là vô cùng quan trọng vì điều này có thể làm giảm chi phí và tính độc của trị liệu kháng sinh, đồng thời còn làm giảm xác suất xuất hiện sự đề kháng của vi khuẩn.[19] Kháng sinh có thể được dùng trong trường hợp viêm ruột thừa cấp tính không phức tạp để tránh phải phẫu thuật.[20]
Kháng sinh có thể được dùng như một biện pháp phòng ngừa và điều này thường hạn chế ở nhóm người nguy cơ như người có hệ miễn dịch suy yếu (đặc biệt ở các ca HIV để ngăn chặn viêm phổi), người dùng thuốc ức chế miễn dịch, bệnh nhân ung thư, và người nhận phẫu thuật.[18] Sử dụng kháng sinh trong những thủ tục phẫu thuật là để giúp ngăn ngừa nhiễm trùng từ vết mổ. Kháng sinh đóng một vai trò quan trọng trong dự phòng kháng sinh nha khoa khi chúng có thể ngăn chặn vãng khuẩn huyết và viêm nội tâm mạc nhiễm khuẩn kéo theo. Người ta còn dùng kháng sinh để phòng nhiễm trùng ở các ca giảm bạch cầu trung tính nhất là liên hệ ung thư.[21][22]
Cung cấp
Có nhiều con đường khác nhau để cung cấp kháng sinh cho cơ thể, trong đó phổ biến nhất là đường miệng (thuốc uống). Đối với những trường hợp nặng hơn, đặc biệt là nhiễm trùng toàn thân ăn sâu, kháng sinh có thể được cấp qua đường tĩnh mạch hoặc tiêm.[1][19] Ở những địa điểm nhiễm trùng dễ dàng tiếp cận, kháng sinh có thể được cấp tại chỗ dưới dạng thuốc nhỏ mắt vào kết mạc để trị viêm kết mạc hoặc thuốc nhỏ tai cho nhiễm trùng tai và những trường hợp viêm tai ngoài cấp tính. Sử dụng tại chỗ cũng là lựa chọn điều trị cho một số tình trạng da như mụn trứng cá và viêm mô tế bào.[23] Ưu điểm của cấp kháng sinh tại chỗ là lượng kháng sinh cao và duy trì tại điểm nhiễm trùng, giảm nguy cơ độc tính và cơ thể hấp thu, tổng lượng kháng sinh cần dùng ít hơn qua đó làm giảm nguy cơ dùng sai cách.[24] Sử dụng kháng sinh tại chỗ trên những kiểu vết thương phẫu thuật nhất định giúp làm giảm rủi ro nhiễm trùng tại vị trí phẫu thuật.[25] Tuy nhiên, có một số nguyên nhân tổng quan dẫn đến lo ngại về cấp phát kháng sinh tại chỗ: hấp thu kháng sinh toàn thân phần nào có thể xảy ra, định lượng kháng sinh áp dụng khó mà chính xác, và khả năng xuất hiện phản ứng quá mẫn cục bộ hay viêm da tiếp xúc.[24] Kháng sinh được khuyến cáo cung cấp càng sớm càng tốt, đặc biệt trong nhiễm trùng đe dọa tính mạng. Nhiều khoa cấp cứu tích trữ kháng sinh vì mục đích này.[26]
Sự phổ biến
Hành vi tiêu thụ kháng sinh khác nhau nhiều giữa các nước. Theo báo cáo của WHO công bố năm 2018 sử dụng dữ liệu năm 2015 từ 65 nước, Mông Cổ có lượng tiêu thụ cao nhất với tỷ lệ 64,4 liều một ngày trên mỗi 1.000 cư dân, trong khi thấp nhất là Burundi với 4,4 liều. Amoxicillin và amoxicillin/clavulanic acid là những loại được dùng nhiều nhất.[27]
Tác dụng phụ
Người ta luôn kiểm tra mọi tác động tiêu cực của kháng sinh trước khi phê duyệt cho sử dụng lâm sàng, khi đó kháng sinh thường được đánh giá là an toàn và dung nạp tốt. Tuy nhiên, một số kháng sinh liên hệ với phạm vi rộng những tác dụng phụ bất lợi từ nhẹ cho đến rất nặng tùy vào loại kháng sinh sử dụng, vi khuẩn mục tiêu, và bản thân người bệnh.[28][29] Tác dụng phụ có thể phản ánh dược tính hoặc độc tính của kháng sinh hoặc liên quan đến phản ứng quá mẫn hay dị ứng.[4] Tác dụng bất lợi có phạm vi từ sốt và buồn nôn đến những tình trạng nghiêm trọng hơn như viêm da ánh sáng và phản vệ.[30] Thông tin an toàn của những thuốc mới thường không đầy đủ bằng những thuốc đã được sử dụng từ lâu.[28]
Tác dụng phụ thường gặp là tiêu chảy bắt nguồn từ sự xáo trộn thành phần loài trong hệ vi sinh đường ruột, điều dẫn đến hệ quả ví dụ là vi khuẩn gây bệnh như Clostridioides difficile sinh sôi quá mức.[31] Tiếp nạp lợi khuẩn trong thời gian trị liệu kháng sinh có thể giúp ngăn ngừa tiêu chảy liên quan đến kháng sinh.[32] Kháng sinh còn có thể tác động đến hệ vi sinh âm đạo và khiến những loài men của chi Candida sinh sôi thừa thãi ở vùng âm hộ-âm đạo.[33] Tác dụng phụ bổ sung có thể đến từ sự tương tác với thuốc khác, như khả năng tổn thương gân do sử dụng quinolone kết hợp corticosteroid toàn thân.[34]
Một số loại kháng sinh còn có thể làm hại ty thể, một bào quan có nguồn gốc vi khuẩn thấy ở sinh vật nhân chuẩn, bao gồm con người. Tổn thương ty thể gây kích ứng oxy hóa trong tế bào và được đề xuất là cơ chế sinh ra tác dụng phụ từ fluoroquinolone.[35] Chúng còn được biết ảnh hưởng đến lục lạp.[36]
Liên hệ với béo phì
Tiếp xúc với kháng sinh sớm trong cuộc đời có liên quan đến khối lượng cơ thể gia tăng ở người và chuột.[37] Đầu đời là giai đoạn quan trọng cho sự thiết lập hệ vi sinh đường ruột và sự phát triển trao đổi chất.[38] Chuột được áp dụng trị liệu kháng sinh liều thấp với penicillin, vancomycin, hoặc chlortetracycline có thay đổi trong năng lực trao đổi chất cùng thành phần hệ vi sinh ruột.[39] Một nghiên cứu báo cáo rằng chuột nhận penicillin liều thấp (1 μg/g trọng lượng cơ thể) gần lúc sinh và suốt quá trình cai sữa thì khối lượng cơ thể và khối lượng mỡ gia tăng, lớn nhanh hơn, và gia tăng biểu hiện gen liên quan đến sự tạo mỡ so với chuột đối chứng.[40] Ngoài ra, penicillin kết hợp với chế độ ăn nhiều chất béo còn làm tăng hàm lượng insulin lúc đói ở chuột.[40] Tuy nhiên, chưa rõ kháng sinh có gây béo phì ở người hay không. Các nghiên cứu đã tìm ra mối tương quan giữa tiếp xúc kháng sinh sớm (dưới 6 tháng) và khối lượng cơ thể gia tăng (tại 10 và 20 tháng).[41] Một nghiên cứu khác phát hiện loại kháng sinh tiếp xúc cũng quan trọng với rủi ro thừa cân cao nhất là những người tiếp nạp macrolide trong phép so sánh với penicillin và cephalosporin.[42] Vì vậy tồn tại mối quan hệ giữa tiếp xúc kháng sinh sớm trong đời và béo phì ở người nhưng đây có là quan hệ nhân quả hay không thì không rõ. Cần có sự cân nhắc giữa rủi ro này và tác dụng có lợi của điều trị chỉ định lâm sàng bằng kháng sinh ở trẻ nhỏ.[38]
Tương tác
Thuốc tránh thai
Có một vài nghiên cứu về việc liệu sử dụng kháng sinh có làm tăng nguy cơ thuốc tránh thai đường miệng mất tác dụng.[43] Đa số trong đó chỉ ra kháng sinh không ảnh hưởng đến thuốc tránh thai,[44] như những nghiên cứu lâm sàng ám chỉ tỷ lệ thất bại của thuốc ngừa thai gây bởi kháng sinh là rất thấp (khoảng 1%).[45] Tình huống mà có thể làm tăng nguy cơ thuốc tránh thai đường miệng mất tác dụng bao gồm không tuân thủ hướng dẫn, nôn mửa, hay tiêu chảy. Những rối loạn đường tiêu hóa hay bất ổn trong hấp thu thuốc tránh thai đường miệng ảnh hưởng đến nồng độ ethinylestradiol trong máu.[43] Phụ nữ kinh nguyệt không đều có thể gặp rủi ro thuốc thất bại cao hơn và cần được khuyên dùng các biện pháp tránh thai dự phòng trong thời gian điều trị kháng sinh đến hết một tuần sau khi ngưng. Nếu nghi ngờ bệnh nhân có những yếu tố nguy cơ làm giảm hiệu quả thuốc tránh thai thì khuyến cáo phương án dự phòng.[43]
Trường hợp kháng sinh bị cho ảnh hưởng đến công dụng của thuốc tránh thai (ví dụ rifampicin), nguyên nhân có thể là men gan tăng hoạt tính thúc đẩy phá vỡ những thành phần hoạt tính của thuốc.[44] Tác động đến hệ vi sinh đường ruột mà có thể dẫn đến giảm hấp thu estrogen trong ruột kết cũng được đề xuất nhưng chưa đi đến kết luận và còn tranh cãi.[46][47] Các bác sĩ lâm sàng khuyến cáo áp dụng những biện pháp tránh thai bổ sung nếu có sử dụng kháng sinh bị nghi ngờ tương tác với thuốc tránh thai đường miệng.[44] Cần thêm những nghiên cứu về tương tác giữa kháng sinh và thuốc tránh thai đường miệng cũng như đánh giá kỹ lưỡng yếu tố nguy cơ riêng của bệnh nhân mà tiềm năng khiến thuốc mất tác dụng trước khi bác bỏ sự cần thiết của tránh thai dự phòng.[43]
Đồ uống có cồn
Tương tác giữa đồ uống có cồn và những kháng sinh nhất định có thể xảy ra và gây tác dụng phụ, làm giảm tính hiệu quả của trị liệu kháng sinh.[48][49] Uống thức uống này ở mức độ vừa phải có vẻ không ảnh hưởng đến nhiều kháng sinh thông thường, nhưng có một số loại kháng sinh đặc biệt mà kết hợp với đồ uống có cồn có thể gây những tác dụng phụ nghiêm trọng.[50] Vì vậy rủi ro tác dụng phụ tiềm tàng và độ hiệu quả của kháng sinh tùy thuộc vào loại kháng sinh sử dụng.[51]
Kháng sinh như metronidazole, tinidazole, cephamandole, latamoxef, cefoperazone, cefmenoxime, và furazolidone gây phản ứng hóa học với cồn giống disulfiram và hệ quả có thể là buồn nôn, nôn mửa, khó thở.[50] Tác dụng của doxycycline và erythromycin có thể bị suy giảm.[52] Men gan, thứ phá vỡ hợp chất kháng sinh, bị biến đổi hoạt tính bởi đồ uống có cồn.[53]
Dược lực
Trị liệu kháng sinh thành công đến đâu phụ thuộc vào một số yếu tố, như cơ chế phòng vệ của vật chủ, vị trí nhiễm trùng, các thuộc tính dược động và dược lực của kháng sinh.[54] Hoạt tính diệt khuẩn của kháng sinh có thể phụ thuộc vào pha sinh trưởng của vi khuẩn và thường đòi hỏi tế bào vi khuẩn đang trong quá trình phân chia và chuyển hóa.[55] Những phát hiện này dựa trên cả nghiên cứu phòng thí nghiệm lẫn điều trị thực tế.[54][56] Vì nồng độ thường xuyên ảnh hưởng đến hoạt tính của kháng sinh[57] nên việc mô tả đặc điểm trong ống nghiệm thường bao gồm xác định nồng độ ức chế tối thiểu và nồng độ diệt khuẩn tối thiểu của kháng sinh.[54][58] Hoạt tính kháng khuẩn và những thông số dược lý, dược động của kháng sinh là những yếu tố giúp dự đoán kết quả lâm sàng.[59]
Liệu pháp kết hợp
Đối với những bệnh truyền nhiễm quan trọng như lao, liệu pháp kết hợp (sử dụng cùng lúc hai loại kháng sinh trở lên) được áp dụng để làm trì hoãn hoặc ngăn chặn tình trạng kháng kháng sinh. Trong nhiễm trùng cấp tính, các kháng sinh nằm trong liệu pháp kết hợp được kê nhờ tác dụng hiệp lực nhằm cải thiện kết quả điều trị do nhiều kháng sinh kết hợp cho hiệu quả cao hơn là chỉ dùng một loại.[60][61] Nhiễm Staphylococcus aureus kháng methicillin có thể được chữa bằng liệu pháp kết hợp fusidic acid với rifampicin.[60] Tuy nhiên các kháng sinh còn có thể đối kháng nhau, dùng chung hai loại như thế không hiệu quả bằng một.[60] Ví dụ, chloramphenicol và tetracyclines không phù hợp đi cùng penicillin. Dẫu vậy điều này còn thay đổi tùy vào loài vi khuẩn.[62] Nhìn chung không nên kết hợp kháng sinh kìm khuẩn với kháng sinh diệt khuẩn.[60][61]
Bên cạnh kết hợp các loại kháng sinh với nhau, kháng sinh đôi khi còn được cấp cùng tác nhân điều chỉnh đề kháng. Ví dụ kháng sinh β-lactam có thể được dùng kết hợp với chất ức chế β-lactamase như clavulanic acid hay sulbactam khi bệnh nhân bị nhiễm chủng vi khuẩn sinh β-lactamase.[63]
Phân loại
Kháng sinh thường được phân loại dựa vào cơ chế hoạt động, kết cấu hóa học, hay phổ hoạt động. Đa số kháng sinh nhắm đến chức năng hoặc quá trình sinh trưởng của vi khuẩn.[64] Các loại mà nhắm đến thành tế bào (penicillin và cephalosporin) hay màng tế bào vi khuẩn (polymyxin), hay cản trở enzyme vi khuẩn thiết yếu (rifamycin, lipiarmycin, quinolone, và sulfonamide) có tính diệt khuẩn. Chất ức chế tổng hợp protein (macrolide, lincosamide, và tetracycline) thì thường có tính kìm khuẩn (ngoại trừ aminoglycoside là diệt khuẩn).[65] Cách phân loại khác dựa vào đặc tính của mục tiêu. Kháng sinh "phổ hẹp" nhắm đến những loại vi khuẩn cụ thể như là gram âm hay gram dương, trong khi kháng sinh phổ rộng tác động một phạm vi rộng hơn. Sau 40 năm con người không tìm ra nhóm hợp chất kháng khuẩn mới thì đến cuối thập niên 2000 đầu thập niên 2010 đã có thêm bốn nhóm được đưa vào sử dụng lâm sàng: lipopeptide mạch vòng (như là daptomycin), glycylcycline (như là tigecycline), oxazolidinone (như là linezolid), và lipiarmycin (như là fidaxomicin).[66][67]
Sự đề kháng

Vi khuẩn trở nên đề kháng lại kháng sinh là hiện tượng phổ biến. Hiện tượng này thường phản ánh quá trình tiến hóa diễn ra trong thời gian trị liệu bằng kháng sinh. Chữa trị bằng kháng sinh có thể chọn lọc ra các chủng vi khuẩn có năng lực sinh lý hay di truyền ưu trội để sống sót qua những liều kháng sinh cao. Dưới những điều kiện nhất định, việc làm này có thể dẫn đến kết quả vi khuẩn đề kháng ưu tiên sinh trưởng, trong khi vi khuẩn nhạy cảm bị ức chế bởi thuốc.[68] Kháng sinh như penicillin và erythromycin từng có hiệu quả cao chống nhiều loài và chủng vi khuẩn nay đã trở nên kém hiệu quả hơn do sức đề kháng gia tăng của nhiều chủng vi khuẩn.
Sự đề kháng có thể mang hình thức làm giảm phẩm chất dược phẩm, như vi khuẩn đất làm giảm giá trị sulfamethazine tiếp xúc với sulfamethazine qua phân lợn chứa thuốc.[69] Vi khuẩn có được tính đề kháng thường nhờ thừa hưởng[70] song còn một cách khác là chuyển gen ngang. Chuyển gen ngang dễ xảy ra hơn ở những vị trí sử dụng kháng sinh thường xuyên.[71]
Kháng kháng sinh có thể áp đặt chi phí sinh học, do đó làm giảm tính thích ứng của các chủng kháng, điều giúp hạn chế sự lây lan của vi khuẩn kháng kháng sinh (ví dụ như khi không có các chất kháng khuẩn). Tuy nhiên những đột biến bổ sung có thể bù đắp cho chi phí này và hỗ trợ vi khuẩn sinh tồn.[72]
Dữ liệu cổ sinh vật cho thấy cả kháng sinh lẫn kháng kháng sinh đều là những hợp chất và cơ chế cổ xưa.[73]
Tồn tại một số cơ chế phân tử của kháng kháng khuẩn. Kháng kháng khuẩn về bản chất có thể là một phần cấu tạo gen của chủng vi khuẩn.[74][75] Ví dụ, một mục tiêu kháng sinh có thể biến mất khỏi bộ gen vi khuẩn. Sự đề kháng thu được là kết quả từ một đột biến trong nhiễm sắc thể vi khuẩn hay việc kiếm được DNA ngoài nhiễm sắc thể.[74] Vi khuẩn sinh tính kháng đã phát triển những cơ chế đề kháng mà tỏ ra tương tự hay có thể được truyền cho những chủng kháng.[76][77] Sự lan truyền tính kháng thường xảy ra thông qua truyền đột biến dọc trong quá trình sinh trưởng và bởi tái tổ hợp di truyền DNA bằng hoán đổi gen ngang.[70] Chẳng hạn gen kháng kháng khuẩn có thể được hoán đổi giữa các loài hay các chủng vi khuẩn khác nhau qua plasmid, thứ mang những gen đề kháng này.[70][78] Plasmid mang một vài gen đề kháng khác nhau có thể trao sức đề kháng chống nhiều chất kháng khuẩn.[78] Sự đề kháng chéo trước một số chất kháng khuẩn còn có thể xảy ra khi một cơ chế đề kháng do một gen đơn mã hóa truyền tính kháng nhiều hơn một hợp chất kháng khuẩn.[78]
Các chủng và loài kháng kháng khuẩn, đôi khi được gọi là siêu khuẩn, giờ góp phần vào sự trở lại của những căn bệnh mà từng có thời gian con người kiểm soát tốt. Ví dụ, sự xuất hiện của chủng vi khuẩn gây bệnh lao kháng những phép điều trị kháng sinh hiệu quả trước kia đã đặt ra những thách thức về liệu pháp. Mỗi năm ước tính có gần nửa triệu ca lao kháng đa thuốc mới xảy ra trên toàn thế giới.[79] NDM-1 là một enzyme mới được biết đã trao sức đề kháng một phạm vi rộng kháng sinh beta-lactam cho vi khuẩn.[80] Cục Bảo vệ Sức khỏe Vương quốc Anh phát biểu rằng "đa số vi khuẩn phân lập có enzyme NDM-1 kháng mọi kháng sinh truyền tĩnh mạch tiêu chuẩn cho điều trị nhiễm trùng nặng".[81] Vào ngày 26 tháng 5 năm 2016 một siêu khuẩn E. coli được phát hiện ở Hoa Kỳ có khả năng kháng colistin, kháng sinh "hàng phòng vệ cuối cùng".[82][83]
Sử dụng không phù hợp

Theo The ICU Book "nguyên tắc đầu tiên về kháng sinh là cố gắng không sử dụng chúng, và nguyên tắc thứ hai là cố gắng không sử dụng chúng quá nhiều".[84] Chữa trị bằng kháng sinh không phù hợp và lạm dụng kháng sinh đã góp phần làm xuất hiện vi khuẩn kháng kháng sinh. Tự ý sử dụng kháng sinh là một ví dụ về dùng không đúng cách.[85] Nhiều kháng sinh thường xuyên được kê để điều trị những triệu chứng hay bệnh mà không đáp ứng với kháng sinh hay có xu hướng tự khỏi mà không cần chữa trị. Kháng sinh không chính xác hay không tối ưu cũng được kê cho những dạng nhiễm trùng nhất định.[28][85] Lạm dụng kháng sinh như penicillin và erythromycin liên hệ với sự nổi lên của kháng kháng sinh kể từ thập niên 1950.[86] Sử dụng kháng sinh rộng rãi trong bệnh viện cũng liên hệ với sự gia tăng các loài và chủng vi khuẩn mà đã không còn phản ứng với điều trị bằng những loại kháng sinh phổ biến nhất.[86]
Hình thức dùng sai kháng sinh phổ biến bao gồm người du hành sử dụng thừa thãi để phòng bệnh, chuyên gia y tế không kê được liều lượng chính xác trên cơ sở trọng lượng cơ thể và tiền sử sử dụng của bệnh nhân, và bệnh nhân không hoàn thành đơn thuốc mà bác sĩ đề nghị. Một nghiên cứu về nhiễm khuẩn đường hô hấp phát hiện "các bác sĩ có thiên hướng kê kháng sinh cho những bệnh nhân tỏ ra mong muốn chúng".[87] Những can thiệp nhiều yếu tố nhắm đến cả bác sĩ lẫn bệnh nhân có thể làm giảm hành vi kê đơn thuốc kháng sinh không phù hợp.[88][89] Việc thiếu điểm xét nghiệm chẩn đoán chăm sóc nhanh, đặc biệt trong những hoàn cảnh hạn chế nguồn lực, được xem là một trong những yếu tố dẫn lái hành vi dùng sai kháng sinh.[90]
Một số tổ chức lo ngại kháng kháng sinh đã vận động để xóa bỏ việc sử dụng kháng sinh không cần thiết.[85] Vấn đề ngộ dụng và lạm dụng kháng sinh đã được chú tâm với sự thành lập của Tổ công tác Liên ngành về Kháng kháng khuẩn Hoa Kỳ. Đội ngũ này hướng đến mục tiêu tích cực hành động đối phó kháng kháng sinh và được sự phối hợp của Trung tâm Kiểm soát và Phòng ngừa Bệnh tật, Cục quản lý Thực phẩm và Dược phẩm, Viện Y tế Quốc gia, cùng những cơ quan khác của Hoa Kỳ.[91] Tồn tại một nhóm chiến dịch tổ chức phi chính phủ là Keep Antibiotics Working (Giữ cho Kháng sinh còn Tác dụng).[92] Ở Pháp, một chiến dịch của chính phủ được phát động năm 2002 đã dẫn đến sự sụt giảm rõ rệt hành vi kê đơn kháng sinh không cần thiết, nhất là ở trẻ em.[93]
Sự xuất hiện của kháng kháng sinh đã thúc đẩy những hạn chế lên việc sử dụng kháng sinh ở Anh vào năm 1970 và Liên minh châu Âu đã cấm sử dụng kháng sinh làm chất kích thích tăng trưởng từ năm 2003.[94] Thêm vào đó, một số tổ chức (bao gồm Tổ chức Y tế Thế giới, Viện Hàn lâm Khoa học Quốc gia, và Cục quản lý Thực phẩm và Dược phẩm Hoa Kỳ) ủng hộ hạn chế lượng kháng sinh dùng trong sản xuất thực phẩm động vật.[95] Tuy nhiên, thường có sự trì hoãn trong những hành động lập pháp và điều chỉnh, một phần do các ngành công nghiệp sử dụng hoặc buôn bán kháng sinh phản đối quy định như vậy và cần có thời gian cho công tác nghiên cứu quan hệ nhân quả giữa sử dụng và kháng kháng sinh.
Kháng sinh được sử dụng rộng rãi trong chăn nuôi. Mặc cho những cam kết giảm hoặc loại bỏ thực phẩm từ động vật được dùng kháng sinh của các hãng thực phẩm và nhà hàng, hành vi mua kháng sinh để dùng cho động vật chăn nuôi đang tăng lên qua từng năm.[96] Ở Hoa Kỳ, Cục quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) đã khơi lên vấn nạn các chủng vi khuẩn kháng kháng sinh xuất hiện do sử dụng kháng sinh trong chăn nuôi vào năm 1977. Tháng 3 năm 2012 Tòa án Quận miền Nam New York ra lệnh cho FDA thu hồi giấy phép sử dụng kháng sinh ở vật nuôi.[97]
Các nghiên cứu chỉ ra quan niệm sai lầm phổ biến rằng kháng sinh hiệu quả và cần thiết để trị những bệnh nhẹ thông thường là một nguyên nhân dẫn đến việc lạm dụng.[98][99]
Lịch sử
Trước hồi đầu thế kỷ 20, chữa trị nhiễm trùng chủ yếu dựa vào y học dân gian. Con người đã mô tả những hỗn hợp có thuộc tính kháng khuẩn được sử dụng trong điều trị nhiễm trùng từ hơn 2.000 năm trước.[73][100] Nhiều nền văn hóa xa xưa như Ai Cập cổ đại và Hy Lạp cổ đại sử dụng những vật liệu thực vật và mốc được lựa chọn đặc biệt để trị nhiễm trùng.[101][102] Công tác nghiên cứu xác ướp người Nubia trong thập niên 1990 đã phát hiện hàm lượng tetracycline đáng kể. Theo phỏng đoán thì tetracycline đến từ loại bia được pha chế vào thời điểm đó.[103]
Việc sử dụng kháng sinh trong y học hiện đại bắt đầu với sự khám phá kháng sinh tổng hợp có nguồn gốc từ thuốc nhuộm.[64][104][105][106][107]
Kháng sinh tổng hợp có nguồn gốc thuốc nhuộm

Hóa trị liệu kháng sinh tổng hợp đóng vai một ngành khoa học và phát triển chất kháng khuẩn bắt đầu ở Đức với nhân vật là Paul Ehrlich vào cuối thập niên 1880.[64] Ehrlich nhận thấy những thuốc nhuộm nhất định sẽ nhuộm màu tế bào vi khuẩn, động vật, con người, trong khi số khác thì không. Tiếp theo ông đề xuất ý tưởng là có thể tạo ra những hóa chất hoạt động như thuốc chọn lọc sẽ bám vào và giết vi khuẩn mà không làm hại vật chủ người. Sau khi kiểm tra hàng trăm thuốc nhuộm chống những sinh vật khác nhau thì vào năm 1907 Ehrlich khám phá ra một loại hữu ích trong y khoa, hợp chất arsenic hữu cơ kháng khuẩn tổng hợp đầu tiên: salvarsan[64][104][105] mà nay được gọi là arsphenamine.

Sự kiện này đã báo trước kỷ nguyên chữa trị bằng chất kháng khuẩn bắt đầu với việc Alfred Bertheim và Ehrlich khám phá một loạt kháng sinh tổng hợp nguồn gốc arsenic vào năm 1907.[106][107] Ehrlich và Bertheim đã thử nghiệm những hóa chất khác nhau có nguồn gốc thuốc nhuộm để trị trypanosomiasis ở chuột và nhiễm spirochaeta ở thỏ nhưng những hợp chất ban đầu của họ quá độc. Trong khi đó Ehrlich và Sahachiro Hata, một nhà vi trùng học người Nhật Bản làm việc với Erlich để tìm thuốc chữa giang mai, đã thành công với hợp chất thứ 606 trong chuỗi thí nghiệm họ tiến hành. Vào năm 1910 Ehrlich và Hata công bố khám phá ra thứ mà họ gọi là thuốc 606 tại Hội nghị Y học Quốc tế ở Wiesbaden.[108] Công ty Hoechst bắt đầu đưa ra thị trường hợp chất dưới tên salvarsan, nay có tên arsphenamine, vào năm 1910.[108] Thuốc này được dùng để chữa giang mai trong nửa đầu thế kỷ 20. Vào năm 1908, Ehrlich nhận Giải Nobel Sinh lý học hoặc Y học vì những đóng góp cho miễn dịch học.[109] Hata được đề cử Giải Nobel Hóa học năm 1911 và Giải Nobel Sinh lý học hoặc Y học năm 1912 và 1913.[110]
Vào năm 1932 hay 1933, một nhóm nghiên cứu do Gerhard Domagk dẫn đầu đã phát triển thuốc kháng khuẩn hoạt động trong cơ thể đầu tiên và sulfonamide đầu tiên tại những phòng thí nghiệm của IG Farben ở Đức,[105][107][111] điều giúp Domagk đoạt giải Nobel Y Sinh 1939.[112] Sulfanilamide, thuốc prontosil hoạt tính, không thể được cấp bằng sáng chế vì vốn đã được sử dụng trong ngành công nghiệp thuốc nhuộm vài năm.[111] Prontosil có hiệu quả tương đối rộng chống cầu khuẩn gram dương nhưng không chống được họ vi khuẩn đường ruột. Thành công này đã mau chóng kích thích nghiên cứu. Công cuộc khám phá và phát triển chất sulfonamide này đã mở ra kỷ nguyên của chất kháng khuẩn.[113][114]
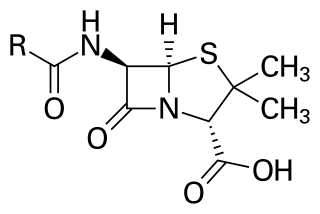
Penicillin và những kháng sinh tự nhiên khác
Kể từ cuối thế kỷ 19, con người đã tường thuật những quan sát về việc một số vi sinh vật sinh sôi làm kìm hãm sự sinh sôi của những vi sinh vật khác. Những quan sát về tính đối kháng giữa vi sinh vật đã dẫn đến việc khám phá chất kháng khuẩn tự nhiên. Louis Pasteur nhận xét: "nếu chúng ta có thể can thiệp vào sự đối địch đã thấy giữa một số vi khuẩn thì điều đó có lẽ mang đến hy vọng lớn nhất cho trị liệu".[115]
Vào năm 1874 bác sĩ William Roberts nhận thấy những mẻ cấy Penicillium glaucum được dùng trong chế tạo một số loại phô mai xanh không biểu hiện nhiễm vi khuẩn.[116] Hai năm sau nhà vật lý John Tyndall cũng có đóng góp cho lĩnh vực này.[117] Louis Pasteur đã tiến hành nghiên cứu chỉ ra Bacillus anthracis không sinh trưởng nếu có sự hiện diện của Penicillium notatum.
Vào năm 1895 bác sĩ người Ý Vincenzo Tiberio công bố một tài liệu về năng lực kháng khuẩn của một số chiết xuất mốc.[118]
Vào năm 1897 nghiên cứu sinh Ernest Duchesne đệ trình một luận án có tựa "Đóng góp cho nghiên cứu về cạnh tranh sống còn ở vi sinh vật: sự đối kháng giữa mốc và vi khuẩn",[119] tác phẩm học thuật đầu tiên bàn đến năng lực trị liệu của mốc bắt nguồn từ hoạt tính kháng khuẩn của chúng. Trong luận án này, Duchesne đề xuất rằng vi khuẩn và mốc tham gia vào một trận chiến vĩnh hằng vì sự tồn vong. Ông quan sát thấy khuẩn E. coli bị Penicillium glaucum tiêu diệt khi cả hai sinh sôi trong cùng mẻ cấy. Chưa dừng lại ở đó, ông còn quan sát được rằng với những động vật thí nghiệm bị tiêm những liều trực khuẩn thương hàn (liều lượng đủ gây tử vong) cùng với Penicillium glaucum thì sẽ không bị nhiễm thương hàn. Không may sau khi giành học vị, Duchesne đi nghĩa vụ quân sự nên không thể thực hiện thêm nghiên cứu nào.[120] Ông qua đời sau đó vì lao, một căn bệnh mà hiện có thể chữa được bằng kháng sinh.[120]
Vào năm 1928, Alexander Fleming công nhận sự tồn tại của penicillin, một phân tử do những loại mốc nhất định sản sinh có khả năng giết chết hoặc ngăn chặn sự sinh trưởng của những loại vi khuẩn nhất định. Trong khi làm việc với một mẻ cấy vi khuẩn gây bệnh, Fleming để ý thấy bào tử một loại mốc xanh là Penicillium chrysogenum ở một tấm cấy. Ông quan sát thấy sự hiện diện của mốc đã tiêu diệt hoặc ngăn vi khuẩn sinh sôi.[121] Fleming cho rằng mốc này phải tiết ra một chất kháng khuẩn mà ông đặt tên là penicillin vào năm 1928. Fleming tin con người có thể khai thác thuộc tính kháng khuẩn này cho hóa trị liệu. Ban đầu Fleming mô tả một số thuộc tính sinh học của nó rồi nỗ lực sử dụng một chế phẩm thô để điều trị một số dạng nhiễm trùng, tuy nhiên ông không thể tiến xa hơn nếu không có sự trợ giúp của những chuyên gia hóa học.[122][123]
Ernst Chain, Howard Florey và Edward Abraham đã tinh chế thành công penicillin G, penicillin đầu tiên vào năm 1942 nhưng nó chưa được phổ biến rộng rãi bên ngoài quân đội Đồng minh trước năm 1945. Sau này, Norman Heatley đã phát triển công nghệ chiết xuất ngược giúp tinh chế hiệu quả lượng lớn penicillin. Cấu trúc hóa học của penicillin được Abraham đề xuất lần đầu vào năm 1942[124] và được Dorothy Crowfoot Hodgkin xác minh năm 1945. Penicillin tinh chế thể hiện hoạt tính kháng khuẩn hiệu nghiệm chống một phạm vi rộng vi khuẩn và có độc tính thấp ở người. Hơn nữa, không như sulfonamide tổng hợp, hoạt tính của penicillin không bị hạn chế bởi những thành phần sinh học như mủ. Sự phát triển của penicillin đã làm vực lại mối quan tâm đến nghiên cứu những hợp chất kháng sinh có độ hiệu quả và an toàn tương tự.[125] Chain và Florey đã phát triển thành công penicillin làm thuốc điều trị, điều mà Fleming, người vô tình khám phá ra penicillin, không thể làm. Cả ba đã cùng nhau chia sẻ giải Nobel Y học năm 1945.[126]
Florey tín nhiệm Rene Dubos tiên phong tìm kiếm một cách thận trọng và có hệ thống các hợp chất kháng khuẩn mới, điều dẫn đến việc khám phá gramicidin và khôi phục nghiên cứu của Florey về penicillin.[127] Vào năm 1939, trùng thời điểm Chiến tranh thế giới thứ Hai bắt đầu, Dubos báo cáo phát hiện kháng sinh có nguồn gốc tự nhiên đầu tiên là tyrothricin, một hợp chất có 20% gramicidin và 80% tyrocidine từ Bacillus brevis. Đây là một trong những kháng sinh được sản xuất thương mại đầu tiên và rất hiệu quả trong điều trị vết thương và lở loét trong Chiến tranh thế giới thứ Hai.[127] Tuy nhiên gramicidin không thể sử dụng toàn thân vì độc tính. Tyrocidine cũng tỏ ra quá độc cho sử dụng toàn thân. Các kết quả nghiên cứu thu được không được hai phe Trục và Đồng minh chia sẻ trong Thế chiến II và bị hạn chế tiếp cận trong Chiến tranh Lạnh.[128]
Cuối thế kỷ 20
Vào giữa thế kỷ 20 số lượng chất kháng sinh mới được đưa vào sử dụng trong y tế gia tăng đáng kể. Có 12 nhóm kháng sinh mới được đưa vào từ năm 1935 đến 1968. Tuy nhiên, sau đó số nhóm mới sụt giảm rõ rệt khi mà trong khoảng 1969 đến 2003 chỉ có thêm hai nhóm.[129]
Tham khảo
Đọc thêm
Wikiwand - on
Seamless Wikipedia browsing. On steroids.
