Loading AI tools
онкологическое заболевание любого отдела желудка Из Википедии, свободной энциклопедии
Рак желудка — злокачественная опухоль, происходящая из эпителия слизистой оболочки желудка.
| Рак желудка | |
|---|---|
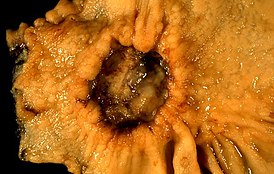 Язвенное образование желудка, по данным биопсии — аденокарцинома | |
| МКБ-11 | 2B72 |
| МКБ-10 | C16 |
| МКБ-10-КМ | C16.5, C16.6, C16.2, C16.9 и C16 |
| МКБ-9 | 151 |
| МКБ-9-КМ | 151[1], 151.6[1], 151.5[1], 151.9[1] и 151.4[1] |
| OMIM | 137215 |
| DiseasesDB | 12445 |
| MedlinePlus | 000223 |
| eMedicine | med/845 |
| MeSH | D013274 |
Рак желудка является одним из наиболее распространённых онкологических заболеваний. Может развиваться в любом отделе желудка и распространяться на другие органы, особенно пищевод, лёгкие и печень. От рака желудка в мире ежегодно умирает до 800 000 человек (данные на 2008 год)[2].
Во всём мире рак желудка занимает пятое по частоте рака и третье по причине смерти от рака, составляя 7% случаев и 9% случаев смерти[3]. Чаще рак желудка возникает у мужчин[4].
В России рак желудка стабильно занимает второе место в структуре онкологических заболеваний (15,8 % у мужчин и 12,4 % у женщин)[5], заболевание широко распространено в Корее, Японии, Великобритании, Южной Америке и Исландии. В Корее рак желудка занимает первое место в структуре онкологической заболеваемости (20,8 %) и второе место по смертности.
Метастазы возникают у 80—90 % больных раком желудка, шестимесячная выживаемость составляет 65 % в случае ранней диагностики заболевания и менее 15 % на поздних стадиях процесса. В среднем самая высокая выживаемость при раке желудка отмечается в Японии — 53 %, в других странах она не превышает 15—20 %[6].
В одном случае из пятидесяти у пациентов, обращающихся с жалобами на диспепсию, выявляется рак желудка[7].
Среди факторов, способствующих развитию рака желудка, называются особенности диеты и факторы окружающей среды, курение, инфекционный и генетический факторы[6]. Часто рак желудка возникает при малигнизации язвы желудка - доказана канцерогенность бактерии helicobacter pylori. Возможно развитие рака желудка и под действием внешнего и внутреннего облучения ионизирующей радиацией, как и у подавляющего большинства известных злокачественных опухолей.
Доказана зависимость частоты возникновения рака желудка от недостатка употребления аскорбиновой кислоты, избыточного употребления соли, маринованных, пережаренных, копчёных продуктов, острой пищи, животного масла. Среди причин рака желудка называется злоупотребление алкоголем, особенно водкой[8]. Отмечается прямая корреляционная связь частоты возникновения рака желудка с содержанием в почве меди, молибдена, кобальта и обратная — цинка и марганца[6].
Важным фактором развития рака желудка является дуоденогастральный рефлюкс, приводящий к хроническому рефлюкс-гастриту. Так, риск рака желудка увеличивается через 5—10 лет после операций на желудке, особенно после резекции по Бильрот II в модификации Гофмейстера-Финстерера, способствующих развитию рефлюкса.
Имеются убедительные данные о зависимости рака желудка от инфицированности бактерией Helicobacter pylori[9]. Считается статистически доказанным, что у инфицированных этой бактерией риск развития рака желудка существенно повышен (относительный коэффициент 2,5). В 1994 году Международным агентством по изучению рака (IACR) ВОЗ H. Pylori отнесена к канцерогенам 1-й группы. Эта бактерия вызывает гистологические изменения, приводящие к развитию рака — атрофию слизистой оболочки, кишечную метаплазию и дисплазию эпителия. Большинству случаев рака желудка предшествует длительный предраковый процесс, включающий в себя цепь событий: хронический гастрит — мультифокальная атрофия — кишечная метаплазия — интраэпителиальная неоплазия (подробнее см. в статье Helicobacter pylori).
Helicobacter pylori — наиболее постоянный фактор риска рака желудка. Доказано, что инфекция Helicobacter pylori является самым распространённым фактором риска рака некардиального отдела желудка у человека[10]. В то же время, кардиальной (проксимальный) рак желудка с инфекцией H. pylori не связан[11].
Эрадикация Helicobacter pylori может препятствовать развитию рака желудка, однако после определённого момента в процессе перехода хронического гастрита в аденокарциному, эрадикация H. pylori перестаёт быть фактором, способным предотвратить развитие рака желудка[12]. После того, как кишечная метаплазия уже развилась, эрадикация не предотвращает развитие рака желудка, хотя и способна затормозить её прогрессирование[10].
Риск рака желудка зависит от факторов вирулентности бактерий и от генетических факторов пациента, однако рекомендации в отношении конкретных маркеров вирулентности или маркеров для генетических исследований для применения в клинической практике в настоящее время отсутствуют[10].
Вместе с тем, имеются сведения, противоречащие инфекционной теории — так, в эндемичных по Helicobacter pylori районах северной Нигерии рак желудка развивается редко. Также обращает на себя внимание разница в частоте возникновения рака желудка у мужчин и женщин при равной инфицированности хеликобактером среди обоих полов[6]. Учёные, оспаривающие большую роль H.pylori в развитии рака желудка, утверждают, что участие H.pylori в развитии рака желудка не обязательно, что в его патогенезе важную роль играют и другие факторы, а также наследственная отягощённость. Они подчёркивают, что слизистую оболочку желудка колонизируют и другие микроорганизмы, в частности стрептококки, стафилококки, микрококки, грибы Candida и другие, обладающие адгезивностью, вирулентностью и, в отличие от H.pylori, инвазивностью. Некоторые из этих микроорганизмов, по их мнению, также могут играть определённую роль в развитии рака желудка, не менее существенную, чем H.pylori[11].
Также к числу предрасполагающих факторов заболеванию рака желудка можно отнести: атрофический гастрит, аденоматозные полипы в желудке и пернициозную анемию. Немаловажное влияние имеют наследственность и вредные привычки (курение, алкоголизм и тд).
Рак желудка на ранних стадиях, как правило, имеет невыраженные клинические проявления и неспецифические симптомы (диспепсия, снижение аппетита). Другие симптомы рака желудка (так называемый синдром «малых признаков») — астения, отвращение к мясной пище, анемия, потеря веса, «желудочный дискомфорт» чаще наблюдаются при распространённых формах процесса. Раннее насыщение, чувство переполнения желудка после принятия малого количества пищи наиболее характерно для эндофитного рака, при котором желудок становится ригидным, не растяжимым пищей[6]. Для рака кардии характерна дисфагия; рак пилорического отдела может нарушать эвакуацию содержимого желудка, приводя к рвоте.
На поздних стадиях присоединяются боли в эпигастрии, рвота, кровотечения при изъязвлении и распаде опухоли (изменение кала — мелена, рвота «кофейной гущей» или кровью). Характер болей может свидетельствовать о прорастании в соседние органы: опоясывающие боли характерны для прорастания опухоли в поджелудочную железу, схожие со стенокардией — при прорастании опухоли в диафрагму, вздутие живота, урчание в животе, задержка стула — при прорастании в поперечную ободочную кишку.
Наиболее часто применяемой классификацией рака желудка по макроскопической форме роста является классификация по Bormann (1926):
Последние две формы рака протекают особенно агрессивно, очень рано дают метастазы и имеют чрезвычайно плохой прогноз.

Каждый тип разделяется по степени дифференцировки на высоко-, умеренно- и низкодифференцированную аденокарциному.
T — первичная опухоль
Примечания:
(1) Соседними структурами для желудка являются селезёнка, поперечная ободочная кишка, печень, диафрагма, поджелудочная железа, брюшная стенка, надпочечники, почки, тонкая кишка, забрюшинное пространство.
(2) Интрамуральное (внутрипросветное) распространение на двенадцатиперстную кишку или пищевод классифицируют по глубине наибольшей инвазии в любой из органов, включая желудок.
(3) Опухоль, которая распространяется на желудочно-ободочную или желудочно-печёночную связку, большой или малый сальник, но не прорастает в висцеральную брюшину, классифицируют как T3.
N — регионарные лимфатические узлы
M — отдалённые метастазы
Примечание:
Отдалённые метастазы включают диссеминацию по брюшине, положительную цитологию перитонеальной жидкости и элементы опухоли в сальнике, не являющиеся частью непрерывного распространения.
| стадия | критерий T | критерий N | критерий M |
|---|---|---|---|
| Стадия 0 | Tis | N0 | М0 |
| Стадия IA | T1 | N0 | М0 |
| Стадия IB | T2 | N0 | М0 |
| T1 | N1 | M0 | |
| Стадия IIA | T3 | N0 | М0 |
| T2 | N1 | M0 | |
| T1 | N2 | M0 | |
| Стадия IIB | T4a | N0 | М0 |
| T3 | N1 | M0 | |
| T2 | N2 | M0 | |
| T1 | N3 | M0 | |
| Стадия IIIA | T4a | N1 | М0 |
| T3 | N2 | M0 | |
| T2 | N3 | M0 | |
| Стадия IIIB | T4b | N0, N1 | М0 |
| T4a | N2 | M0 | |
| T3 | N3 | M0 | |
| Стадия IIIC | T4a | N3 | М0 |
| T4b | N2, N3 | M0 | |
| Стадия IV | Любая T | Любая N | M1 |
Для рака желудка характерны метастазы в виде канцероматоза плевры, перикарда, диафрагмы, брюшины, сальника.
Метастазы рака желудка обнаруживаются в регионарных лимфатических узлах: по ходу левой и правой желудочных артерий, правой и левой желудочно-сальниковых, селезеночной — регионарных узлах первого этапа лимфооттока; чревных узлах (второго этапа лимфооттока); парааортальных, паракавальных и других.
Выделяют специфические формы лимфогенного метастазирования:
Первые два вида можно выявить пальпаторно и при УЗИ; для подтверждения используется пункционная биопсия. Рак Крукенберга выявляется при УЗИ и лапароскопии, может быть произведена лапароскопическая УЗИ и пункция[13].
Указанные виды метастазов свидетельствуют о поздней стадии рака, когда резектабельность опухоли сомнительна.
Наиболее часто происходит метастазирование в печень, по ходу воротной вены; при этом печень становится бугристой, развивается портальная гипертензия, печеночно-клеточная недостаточность. Возможны метастазы в лёгкие и другие органы (почки, кости, головной мозг, реже в надпочечники и поджелудочную железу).
Методами диагностики рака желудка являются:
Следует проводить с гастритом, язвенной болезнью, доброкачественными опухолями (полипами, лейомиомой, фибромой), другими злокачественными опухолями — MALT-лимфомой, саркомами (лейомиосаркома, фибросаркома), гастроинтестинальной стромальной опухолью (GIST) желудка. Клиническая картина начальных излечимых стадий рака желудка мало отличается от проявлений большинства заболеваний системы пищеварения, поэтому первостепенное значение в дифференциальной диагностике принадлежит эндоскопии с гистологическим исследованием биоптата из стенки желудка.
В настоящее время основной и практически единственный метод радикального лечения рака желудка — хирургическая операция. Резекция желудка также обеспечивает и лучшее паллиативное лечение: устраняется причина болей, дисфагии и кровотечений, уменьшается количество опухолевых клеток в организме, что способствует увеличению продолжительности жизни и значительному облегчению состояния больного. Лучевое воздействие и химиотерапия имеют вспомогательное значение.
Обычно удаляется весь желудок (гастрэктомия). Показанием к ней служит расположение опухоли выше угла желудка, субтотальном или тотальном поражении желудка.
Реже производится (на ранних стадиях болезни) его резекция (как правило, субтотальная): при раке антрального отдела — дистальная, при раке кардиального и субкардиального отделов I—II стадий — проксимальная. Помимо этого производится удаление большого и малого сальника, регионарных лимфатических узлов; при необходимости частично или полностью удаляются другие органы: яичники при метастазах Крукенберга, хвост поджелудочной железы, селезёнка, левая доля или сегмент печени, поперечная ободочная кишка, левая почка и надпочечник, участок диафрагмы и т. д.
При раке желудка показано удаление лимфатических узлов. По объёму различают следующие виды лимфодиссекции:
Радикальность операции обеспечивают варианты D2-D4.
Моноклональные антитела: рамуцирумаб, трастузумаб, трастузумаб дерукстекан, золбетуксимаб[англ.].
Для ранней диагностики рака большое значение имеет диспансеризация лиц, имеющих повышенный риск развития этого заболевания. В группу наблюдения должны быть включены больные старше 40 лет, имеющие следующие заболевания:
За этими пациентами необходимо вести активное наблюдение с ежегодным эндоскопическим и рентгенологическим контролем и исследованием кала на скрытую кровь каждые 6 месяцев.
Как и при многих других видах рака, исход и эффективность лечения рака желудка в настоящее время зависит от стадии заболевания[14].
В большинстве случаев рак желудка выявляется только на поздних стадиях и является уже распространённым, в этом случае общая 5-летняя выживаемость составляет лишь 15 %. Если человек прожил первые 5 лет, то дальнейшая выживаемость повышается — 10-летняя выживаемость составляет 11 %, что лишь на 4 % ниже 5-летней выживаемости.
Для лиц молодого возраста показатели выживаемости выше, чем у пожилых людей. У пациентов младше 50 лет пятилетняя выживаемость составляет 16-22 %, в то время как среди пациентов старше 70 лет этот показатель равен 5-12 %.
У пациентов с раком желудка I стадии высок шанс на полное выздоровление. Пятилетняя выживаемость составляет 80 %, из них 70 % полностью выздоравливают. На I стадии рак желудка выявляется очень редко и, как правило, случайно.
У пациентов с раком желудка II стадии пятилетняя выживаемость составляет 56 %, из них 48-50 % полностью выздоравливают. На момент диагностики только шесть случаев рака из ста (6 %) имеют вторую стадию.
У пациентов с раком желудка III стадии пятилетняя выживаемость составляет 38 %, из них около 26 % полностью выздоравливают. У пациентов с раком желудка стадии III b (метастазы) пятилетняя выживаемость составляет лишь 15 %, из них выздоравливают лишь 10 %. На III стадии выявление рака желудка встречается довольно часто.
У пациентов с раком желудка IV стадии пятилетняя выживаемость обычно не превышает 5 %, а 10-летняя выживаемость составляет 2,3 %. Из них только 1,4 % полностью выздоравливают. На IV стадии выявление рака желудка происходит у 80 % пациентов и является самым распространённым.
Seamless Wikipedia browsing. On steroids.
Every time you click a link to Wikipedia, Wiktionary or Wikiquote in your browser's search results, it will show the modern Wikiwand interface.
Wikiwand extension is a five stars, simple, with minimum permission required to keep your browsing private, safe and transparent.