尿路結石
尿路系に沈着する結石 ウィキペディアから
尿路結石(にょうろけっせき、英語: kidney stone disease, urolithiasis, urinary calculi)は、尿路系に沈着する結晶の石である結石のこと。もしくは、その石が詰まることにより起きる症状のこと。しばしば激痛を伴う。
要因は明確にはなっていないが、発症は動脈硬化と類似し、メタボリックシンドロームの病態の一つだと考えられ、予防法に共通点も多い[1]。体外衝撃波結石破砕術 (ESWL=Extracorporeal Shock Wave Lithotripsy[2]) の登場により尿路結石の治療は変化し[1]、患者の負担は少なくなった。
しかし再発予防は重要で、水分を多く摂る・肥満防止・食生活改善が予防の基本である[1]。脂肪・動物性たんぱく質・茶・紅茶・酒(特にビール)を減らし、ホウレンソウなどシュウ酸の豊富な野菜に気を付け、カルシウムは多すぎも少なすぎもせず摂取することである。
分類
部位による分類
- 上部尿路結石
- 腎結石 (Kidney stone)
- 尿管結石 (Ureteric stone)
- 下部尿路結石
- 膀胱結石 (Bladder stone)
- 尿道結石 (Urethra stone)

成分による分類
尿路結石成分の発見率[5]
| 尿路結石成分 | 発見率 |
|---|---|
| シュウ酸カルシウムとリン酸カルシウムの混合 | 44.3% |
| リン酸カルシウム | 16.8% |
| シュウ酸カルシウム1水塩 | 12.2% |
| 尿酸 | 7.6% |
| シュウ酸カルシウム1水塩と2水塩の混合 | 6.9% |
| シュウ酸カルシウム2水塩 | 6.1% |
| リン酸マグネシウムアンモニウム | 3.8% |
| シスチン | 2.3% |
尿のpHに関して、リン酸カルシウム結晶およびリン酸アンモニウムマグネシウム結晶はアルカリ性、尿酸結晶およびシュウ酸カルシウム結晶は酸性に多く出現している[6]。
症状
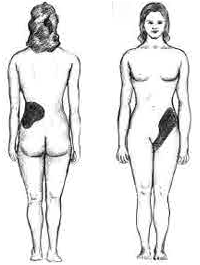
腎臓、尿管、膀胱、尿道に出来やすく、中年男性に多い。腎臓結石と尿管結石を「上部尿路結石」、膀胱結石と前立腺結石を「下部尿路結石」といい、日本人の場合上部尿路結石が96%を占める。日本人の生涯罹患率は15%程度である。男性の好発期は50歳代、女性は閉経後に多く発症し、60歳代が多い。 また、7~9月に疝痛発作が増加する[7][8][4]。
しばしば激痛の発作を伴い、結石の疝痛は「痛みの王様 (king of pain)」「結石の痛みはお産の次に痛い」[4]と言われるくらいに激烈である。腰周辺やわき腹、背中側あたりに感じられ、倒れこんだり、まれに失神する患者がいるほどの痛みである。しかし尿管結石の約3割は、痛みを伴わない[9]。大きな結石ほど痛みが強いと思われがちであるが、小さな結石の方が突然に強い痛みが出る。目で見てわかるほどの血尿が出る場合もあるが、血尿は出ないことの方が多い[4]。
結石は多くの人でしばしばできているものではあるが、できた結石の大きさが尿管よりも小さい場合は、自然に尿管内を移動して排尿とともに排出され、痛みも発生せず、本人は何ら問題を感じていない。しかし、結石の大きさが尿管と同等もしくはそれより大きい場合、尿管を塞いでしまい、腎臓で尿が作られるにつれ、腎臓から結石の位置までの圧力が高まってゆき激痛が発生する。この状態でCT撮影を行うと、腎臓の肥大が起きている。
尿管結石の症状のうち危険な症状は発熱である。結石が詰まって腎臓に尿が溜まるのを水腎症と言い、水腎症に細菌感染が起こると腎盂腎炎を起こし高熱が出る。重症化する可能性があるため、必ず泌尿器科を受診する[4]。
2015年の本邦の疫学調査では、1965年と比較すると、初発上部尿路結石はこの50年間において、3.2倍に増加しており、日本人では男性の約6.5人に1人、女性の13.2人に1人が罹患するという、もはや「国民病」とも呼べる疾患となっている。この50年で男女比は2.6:1から2.2:1に縮まり、2005年~2015年の間で、とくに女性患者の増加が著しい[8]。尿路結石の要因のひとつが『食の欧米化』だとされており、生活習慣病に分類される。肉の過食や塩分の過剰摂取が大きく関わり、男性結石患者の40.3%は肥満状態である[4]。尿路結石が起きる人は、やがて動脈硬化などの生活習慣病にもかかってゆく傾向があり、糖尿病患者の約20%には、尿路結石の合併が見られるとする研究がある[10]。
治療
要約
視点
- 保存的治療法
尿路結石は発症すると激痛を伴うことが多いので、早急な対処が求められる。また、5mm以下の尿路結石では結石が尿管を通過するとそれまでの激痛が急激に消失する。およそ10mm未満の結石は自然排出を期待して、水分および鎮痛剤、利尿剤を用いて自然排出されるまで経過観察することがある。なお、10mm程度の結石であれば約30%が自然排出されるとの報告がある[11]。
薬物療法
5mm以下の尿路結石が疑われる場合には、排石剤のウラジロガシエキス(ウロカルン)、鎮痛剤のチキジウム臭化物(チアトンカプセル他、後発医薬品あり)が投与されることがある。また尿をアルカリ性にして排石を促すために、排石促進剤としてクエン酸(ウラリット錠)が処方されることもある。結石が5mm以上で自然排出が期待できない場合には有効な薬剤は存在しない。
世界の治療ガイドライン (EAU,AUA) に準じて、α1遮断剤(タムスロシンなど)やカルシウム拮抗薬(ニフェジピンやアムロジピンなど)が使用される例も増えてきている[12][13]、しかしエビデンスが不足していると指摘されている[11](上記のいずれも日本では診療報酬適応外)。
激痛に対する鎮痛剤としては、NSAIDsのジクロフェナク筋注は、モルヒネ・オピオイド・アセトアミノフェン静注よりも効果があると報告された[14][15]。
体外衝撃波結石破砕術
体外衝撃波結石破砕術 (ESWL) は、負担の少ない治療法で、登場により尿路結石の治療は劇的に変化した[1]。体外の装置によって造られた衝撃波(音波の一種)を結石にむけて集中させて結石を砕き、砂状にして尿と一緒に体外へと排出させる治療法である。
1回当たり、約30-60分の治療時間で複数回行うこともある。膀胱や尿管に尿を溜めて、衝撃波を加えた方が効果的である。また、周辺の消化器にガスが溜まっていたり、肥満など脂肪によって衝撃が緩和され、効果が下がることもある。衝撃波を加えた直後には血尿が排泄されるが、心配はいらない。
3-4日の入院が必要になることもあるが、結石の種類や大きさによっては、一泊入院や日帰りでの体外衝撃波結石破砕術を行っている医療機関もあり、この治療方法のさらなる普及が望まれている。この際、ガーゼなどで覆った蓄尿瓶を使って、結石排出の有無を確認する。
この治療には診療報酬が適用される。しかし、費用は3割負担の場合でも8万円前後(高額療養費適用前)かかり、また一箇所の結石破砕を何回行っても一回分の点数請求しかできない。また、生命保険会社によっては、当該手術を保険金支払除外手術としている所もある。
当初は、潜水艦攻撃のための音響兵器として考案されたが実用化されず、医療機器に応用された[16]。西ドイツのドルニエ メドテックによって1980年代に初めて製品化され、その後破砕装置が一般化した。日本では1984年に、北海道札幌市にある三樹会病院で、丹田均らにより初めてESWL装置が導入され、治療が開始された。ESWL日本第一号機であるドルニエ製HM-3は、三樹会病院に現存している。
経尿道的尿管砕石術
経尿道的尿管砕石術(TUL、経尿道的結石破砕術[17])は、結石が比較的大きいために体外衝撃波結石破砕術 (ESWL) では治療困難な場合などに行なわれる治療である。全身麻酔[18]にて、尿道口から結石の直下までのワイヤーを留置し、そのワイヤーに沿って尿管鏡を挿入する。尿管鏡で結石を確認しながら、結石を鉗子・衝撃波・レーザーなどを用いて細かく破砕する。
手術療法
体外衝撃波結石破砕術登場以後は、その件数は激減している。
民間療法
再発予防
とりわけカルシウム結石の再発率は、5年で45%であり、再発予防は重要である[1]。発症には様々な要因があり明確にはなっていないが、動脈硬化とよく類似し、メタボリックシンドロームの病態のひとつだと考えられるようになってきており、予防法に共通点も多い[1]。
2013年の尿路結石の診療ガイドラインは、尿路結石の再発予防の基本を、以下の3点としている[1]。
- 水分を多く摂る。尿量が増加し結石の成分を問わず効果がある。
- 肥満防止
- 食生活改善
水の飲用では、2,000ミリリットル(2リットル)以上で結石が形成されにくくなるとの報告がある[21]。プリン体を含む酒、特にビールを控えることが重要である[1]。茶、紅茶もシュウ酸を含むが、緑茶の中でも「ほうじ茶」は最も少量である[22]。
脂肪の過剰摂取は避ける。本来シュウ酸と結合すべきだったカルシウムが脂肪酸と結合し、結果的にシュウ酸の吸収が増加すると考えられるためである[22]。
野菜はゆでることが重要である。特にほうれん草は3分間ゆでるとシュウ酸の除去量は37~51%になることが報告されている[22]。
クエン酸は、尿をアルカリ性へ傾け、結石を溶けやすくさせるが、クエン酸を多く含む野菜や果物を増やすことは、同時に結石形成を促進するシュウ酸の摂取過剰となってしまう可能性がある[23]。
カルシウムを適度に摂取する(サプリメントでも用法・容量を守り、決して過剰摂取しない)。シュウ酸と結合することで、腸内でのシュウ酸吸収を減らす効果がある[22]。
ビタミンCはカルシウムと結合するため、その遊離型は少なくなる傾向がある。これは、カルシウムが、シュウ酸カルシウム(結石)として分離する可能性が少なくなるということである。また、ビタミンCの利尿作用により、シュウ酸塩の尿中濃度が低くなる。このように、ビタミンCはシュウ酸塩を増やすが、カルシウムとシュウ酸塩の結合を阻止するのである。ビタミンCも代謝産物はシュウ酸であり、月余に渡る過剰摂取は、結石のリスクを高めると一般に言われているが、ガリー・カーハン博士らの論文ではビタミンCの低摂取/高摂取による結石リスクの有意差は見られなかったこともあり、現在では間違いとされる[24][25]。
炭水化物は穀物を主として摂取し、尿中に排泄されるカルシウムの量を減らすため砂糖の過剰摂取は控える[23]。
高インスリン血症 (インスリン抵抗性) は、腎尿細管におけるアンモニア産生を抑制し、尿pHを低下させる。結果、尿酸結石が形成されやすくなるので注意が必要である[26]。
結石の成長を阻害する薬の研究が行われている[27]。
結石の核は微生物か
微生物が尿路結石の核となりうるかどうか議論された。事のはじまりは、1998年にフィンランドの研究者らが、ヒトの腎臓結石からナノバクテリアと名付けた細菌を分離したと発表したことである。続いて2004年4月に、岡山大学病院泌尿器科の研究者らは、ヒトの尿路結石の中に、燐灰石(リン酸カルシウム)の殻を持つ微生物の存在を確認したと発表した。これは先のフィンランドの実験を踏襲した再実験であった。議論の焦点は、これらの実験手法の是非や、微生物がいたから、それが結石の核になったという、既存の学説を大きく揺るがす仮説であった。
後の2008年に、同じく岡山大学の公文祐巳らは、注目を集めてきた物体は生物ではないと発表した。この物体は、大きさが数十から数百ナノメートルと小さく、本当に生物かどうかの議論が続いていた。公文らは結石を培養しガンマ線を当てたところ、10ナノメートルぐらいの核となる部分に脂質が酸化して積み重なり、あたかも生物が自己増殖するように振る舞ったが、微生物説の根拠とするためのDNAは見つからなかった。
ローラーコースター療法
ミシガン州立大学のデービッド・ウォーティンジャーらは『アメリカ整骨医学会誌』にて、小さい腎臓結石はローラーコースター(ジェットコースター)に乗って排出できることを発表している。身体を揺さぶられると腎臓も揺さぶられ、結石が排出される。最初の論文は20回の試行が元であり、後に230回以上繰り返され、腎臓結石が出る確率は70%近かった。
これは、尿路結石患者の証言が元となっている。その患者は、アメリカ合衆国フロリダ州にあるディズニーリゾートのビッグサンダー・マウンテンに搭乗し、尿路結石が出たことを報告した。話はにわか信じがたかったが、実験では人工腎臓を用いて、ジェットコースターに乗り続けた結果、後部車両の方が結果がよかった。4mm以下の結石は、それほど苦もなく出すことができる筈と話している。この研究結果に対し、専門家の見解は賛否両論となっている[28]。
マルク・ミッチェルとデイヴィッド・ワーティンガーは、ジェットコースターに乗ることで、腎臓・尿管結石を除去する研究により、2018年のイグノーベル医学賞を受賞した。
動物の尿石症
- 猫
- 猫下部尿路疾患の20%に結石症の可能性がある。ストルバイト、シュウ酸カルシウム、尿酸アンモニウム、シスチン、リン酸カルシウムなどの混合物の結石に罹患しやすい。若い猫では、ストルバイト、老猫になるとシュウ酸カルシウムがメインの結石となる。品種・性別・年齢・食べ物などによって罹患する結石が変わってくる[29]。
- シュウ酸カルシウムよりストルバイト結石に圧倒的になりやすかったが、ペットフードメーカーがストルバイト結石を抑えるために尿が酸性になるようなフードを開発したため、代わりに尿が酸性になるとなりやすいシュウ酸カルシウム結石になる猫の割合が増えている[30]。
- ストルバイト結石に特になりやすい猫は、シャム猫である。またシュウ酸カルシウム結石になりやすい猫種は、ビルマ、ヒマラヤ、ペルシャ、シャムである[30]。水を多く摂取すると回避できる[30]。
- 再発を防止する注射薬の研究が行われている[27]。
- 犬
- 犬も同じくストルバイト結石、シュウ酸カルシウム結石に罹患し、こちらも尿のPHによって罹患する傾向が変わってくる。水を多く摂取すると回避できる。
- ウサギ
- カルシウム含有量の多い餌の摂取でなりやすい[31]。
出典
参考文献
関連項目
外部リンク
Wikiwand - on
Seamless Wikipedia browsing. On steroids.

