Epilepsija
neurološki poremećaj From Wikipedia, the free encyclopedia
Epilepsija (od starogrčkog glagola ἐπιλαμβάνειν što znači "zgrabiti, posjedovati ili pogoditi")[1] je skupina kroničnih neuroloških poremećaja koje obilježavaju epileptički napadaji.[2] Epileptični napadaji su epizode koje mogu varirati od kratkih i gotovo neopaženih do dugih vremenskih intervala snažnog trzanja.[3] Epileptički se napadaji obično ponavljaju bez nekog neposrednog temeljnog uzroka[2] dok napadaji koji se javljaju zbog sasvim specifičnog razloga ne moraju uvijek biti epilepsija.[4]
U većini slučajeva uzrok nije poznat, iako se kod nekih ljudi epilepsija razvije, između ostalog, i kao rezultat ozljede mozga, moždanog udara, tumora na mozgu te zloupotrebe lijekova, droge i alkohola. Epileptični napadaji su rezultat prekomjernog i nenormalnog djelovanja živčanih stanica moždane kore.[4] Dijagnosticiranje najčešće isključuje razne okolnosti koje bi mogle prouzročiti slične simptome (primjerice sinkopu), ali je isto tako potrebno odrediti jesu li prisutni bilo koji od drugih neposrednih uzroka. Epilepsiju je najčešće moguće potvrditi elektroencefalografijom.
Epilepsija se ne može izliječiti, ali u 70 % slučajeva, napade je moguće kontrolirati lijekovima.[5] Ako osoba ne reagira na lijekove, može se razmišljati o kirurškom zahvatu, neurostimulaciji ili promjenama u ishrani. Svi slučajevi epilepsije ne traju cijeli životni vijek i značajan broj ljudi može unaprijediti svoje stanje do te mjere da lijekovi više nisu potrebni.
Oko 1 % svjetskog stanovništva (oko 65 milijuna ljudi) boluje od epilepsije,[6] a skoro 80 % slučajeva se javlja u zemljama u razvoju.[3] Epilepsija postaje češća kako ljudi stare.[7][8] U razvijenom svijetu novi su slučajevi najčešći u male djece i starijih osoba,[9] dok su u zemljama u razvoju to najčešće starija djeca i mlađe odrasle osobe,[10] zbog razlika u učestalosti temeljnih uzroka. U oko 5 do 10 % svih ljudi javit će se neki od oblika neizazvanog napadaja do 80. godine,[11] s vjerojatnošću između 40 i 50 % da dožive drugi napadaj.[12] U mnogim dijelovima svijeta ljudima s epilepsijom je ograničeno ili im je zabranjeno upravljanje motornim vozilima,[13] no većina može opet voziti nakon određenog razdoblja u kojem nisu imali epileptične napadaje.
Znakovi i simptomi

Epilepsiju karakterizira dugotrajna opasnost da se napadaji ponove.[14] Ti se napadaji mogu prikazati na različite načine što ovisi o tome koji je dio mozga uključen i koliko je osoba stara.[14][15]
Napadaji
Najčešći epileptični napadaji (60 %) su oni grčeviti, u obliku konvulzija.[15] Od toga dvije trećine počinju kao žarišni napadaji (koji potom mogu postati generalizirani napadaji), dok jedna trećina napadaja odmah počinju kao generalizirani napadaj.[15] Preostalih 40 % napadaja nije konvulzivno. Jedan od primjera takvog napadaja je odsutnost ("apsans napadaji"), koja se očituje u smanjenoj razini svijesti i obično traje oko 10 sekundi.[16][17]
Žarišnim napadajima obično prethode određeni doživljaji poznati kao aura.[18] Mogu uključivati: osjetilne (vidne, slušne ili mirisne), psihičke, autonomske ili motoričke pojave.[16] Trzanje može početi u određenoj skupini mišića i raširiti se na okolne mišiće. U tom slučaju radi se o Jacksonovom maršu.[19] Mogu se pojaviti automatizmi, nesvjesno izazvane radnje i, u većini slučajeva, jednostavni pokreti koji se ponavljaju: npr. cmoktanje usnama ili složenije radnje, kao da se nešto želi podignuti s poda.[19]
Postoji šest glavnih tipova generaliziranih napadaja: tonično-klonični, tonični, klonični napadaj, mioklonični, odsutnost svijesti i atonički napadaj.[20] Svi uključuju gubitak svijesti i obično se javljaju bez posebnog upozorenja. Tonično-klonični napadaj se očituje u kontrakciji udova koju slijedi njihovo istezanje, a ujedno se leđa savijaju u luk. Sve traje oko 10–30 sekundi (tonična faza). Zbog kontrakcije mišića prsnog koša može se čuti i krik. Slijedi usklađeno trzanje udovima (klonična faza). Tonični napadaji izazivaju neprestano kontrahiranje mišića. Osoba obično poplavi, jer prestaje disati. U slučaju kloničnog napadaja, udovi se simultano trzaju, a nakon što trzanje prestane može proći 10 do 30 minuta da se osoba potpuno vrati u normalno stanje; to vrijeme nazivamo “postiktalna faza”.
Tijekom napadaja osoba često ne može kontrolirati mokraćni mjehur.[3] Isto se tako može ugristi za vršak jezika ili postrance.[21] Ugrizi sa strane jezika su češći kod tonično-kloničnog napadaja.[21] Ugrizi su relativno uobičajeni i kod psihogenih neepileptičnih napadaja.[21]
Miotonični napadaji izazivaju grčenje mišića u nekoliko dijelova tijela ili po cijelom tijelu.[22] Napadaji odsutnosti ("apsans") mogu biti neprimjetni, poput blagog okretanja glave ili treptanja očima.[16] Osoba ne gubi ravnotežu ni uspravno držanje i vraća se u normalno stanje čim napadaj prestane.[16] Atonični napadaj podrazumijeva gubitak mišićne aktivnosti u trajanju dužem od jedne sekunde.[19] Javlja se gotovo uvijek u obje polovice tijela.[19]
Oko 6 % osoba s epilepsijom imaju napadaje izazvane posebnim događajima i poznati su pod imenom refleksni napadaji.[23] Kod osoba s refleksnom epilepsijom napadaji se javljaju samo pod utjecajem specifičnih stimulansa.[24] Najčešći pokretači su treperava svjetla i nenadani zvukovi.[23] Kod nekih vrsta epilepsije napadaji se češće događaju za vrijeme sna,[25] a u nekima isključivo tijekom spavanja.[26]
Postiktalno razdoblje
Nakon aktivnog dijela napadaja, javlja se tipično razdoblje zbunjenosti, prije no što se vrati normalno stanje svijesti.[18] To razdoblje, kojeg nazivamo postiktalno razdoblje, obično traje od 3 do 15 minuta,[27] ali može trajati i satima.[28] Drugi uobičajeni simptomi uključuju: osjećaj umora, glavobolju, teškoće u govoru i nenormalno ponašanje.[28] Nakon napadaja je relativno uobičajena i psihoza koja se javlja u 6-10 % ljudi.[29] Ljudi se uglavnom ne sjećaju događaja za vrijeme napadaja.[28] Nakon fokalnog napadaja može se javiti i lokalizirana slabost poznata kao Toddova paraliza. Kad se pojavi, obično traje nekoliko sekundi do par minuta, ali vrlo rijetko može trajati dan ili dva.[30]
Psihosocijalni aspekti
Epilepsija može štetno utjecati na društveno i psihološko stanje.[15] Ti utjecaji mogu podrazumijevati društvenu izolaciju, stigmatizaciju ili invalidnost.[15] Mogu se također pokazati u slabijim obrazovnim uspjesima i lošijim rezultatima pri zapošljavanju.[15] Poteškoće pri učenju su uobičajena pojava u osoba s epilepsijom, naročito kod djece koja boluju od epilepsije.[15] Stigma epilepsije može pogoditi i obitelji oboljelih od te bolesti.[3]
Određeni poremećaji se češće javljaju kod ljudi s epilepsijom što djelomično ovisi i o tome koji je epileptični sindrom prisutan. Ti poremećaji uključuju: snažne depresivne poremećaje, anksiozne poremećaje i migrene.[31] Poremećaj hiperaktivnosti i deficita pažnje (ADHD) pogađa tri do pet puta češće djecu s epilepsijom nego djecu u ostalom dijelu populacije.[32] ADHD i epilepsija imaju značajan utjecaj na razvoj djetetovog ponašanja, na učenje i društveni razvoj.[33] Epilepsija se češće javlja i kod djece s autizmom.[34]
Uzroci
Epilepsija nije bolest, već simptom koji može nastati kao razultat više različitih poremećaja.[15] Po definiciji, epileptički napadaji se događaju spontano, bez jasnog uzročnog čimbenika, npr. kakve akutne bolesti.[6] Osnovni uzrok epilepsije može biti u genetici, ili strukturalnim i metaboličkim problemima, ali u 60 %[3][15] slučajeva uzrok ostaje nepoznat.[35] Genetski, kongenitalni, i razvojni poremećaj među češćim su uzrocima u mlađoj populaciji, dok su tumori mozga i moždani udar vjerojatniji uzroci u starijih osoba.[15] Epileptički napadaji također mogu biti i posljedica drugih zdravstvenih problema.[20] Ako se dogode vezano uz specifičan uzrok, primjerice moždani udar, ozljedu glave, trovanje ili metabolički poremećaj, tada ih nazivamo akutnim simptomatskim epileptičkim napadajima, te pripadaju široj klasifikaciji poremećaja povezanih s epileptičkim napadajima, a ne epilepsiji kao takvoj.[6][36] Mnogi od uzroka akutnih simptomatskih epileptičih napadaja mogu dovesti i do pravih epileptičkih napadaja, koji su u tom slučaju poznati kao sekundarna epilepsija.[3]
Genetika
Vjeruje se da je genetika povezana s većinom slučajeva epilepsije, bilo izravno ili neizravno.[37] Neke od epilepsija uzrokovane su defektom u jednom jedinom genu (1-2 %); većina ipak nastaje kao posljedica interakcije više gena i okolišnih čimbenika.[37] Svaki od defekata pojedinih gena je rijedak, a ukupno postoji više od 200 opisanih slučajeva.[38] Neki od gena povezanih s epilepsijom utječu na ionske kanale, enzime, GABA receptore, i receptore povezane s G-proteinima.[22]
U slučaju jednojajčanih blizanaca, ako jedan ima epilepsiju, vjerojatnost obolijevanja drugog blizanca je 50-60 %.[37] U dvojajčanih blizanaca rizik je 15 %.[37] Ovi rizici su veći u onih s generaliziranim u odnosu na one s fokalnim epileptičkim napadajima.[37] Ako su oba blizanca zahvaćena, u većini će slučajeva imati isti epileptički sindrom (70-90 %).[37] Druga bliska rodbina osobe s epilepsijom ima pet puta veći rizik za razvoj epilepsije u odnosu na opću populaciju. Između 1 i 10 % onih s Downovim sindromom i 90 % s Angelmanovim sindromom imaju epilepsiju.[39]
Sekundarna epilepsija
Epilepsija se može razviti kao posljedica više različitih bolesti i poremećaja, uključujući: tumore, moždani udar, ozljede glave, prethodne infekcije središnjeg živčanog sustava, genetske abnormalnosti, te kao rezultat oštećenja mozga oko vremena rođenja.[3][20] Od onih s tumorima mozga, gotovo 30 % ima epilepsiju, što čini tumore mozga uzrokom oko 4 % slučajeva epilepsije. Rizik je najveći uz tumore smještene u temporalnom režnju, te one koji rastu polako. Ostale velike lezije kao što su kavernozne malformacije mozga i arteriovenske malformacije nose rizik do 60 %. Od onih koji su pretrpjeli moždani udar, 2-4 % razvije epilepsiju.[39] U Ujedinjenom Kraljevstvu moždani udari su uzrok 15 % slučajeva epilepsije,[15] te se vjeruje da su uzrok 30 % slučajeva u starijih osoba. Vjeruje se da je između 6 i 20 % slučajeva epilepsije uzrokovano ozljedama glave: umjerena ozljeda mozga dvostruko povećava rizik razvoja epilepsije, dok teška ozljeda mozga povećava rizik sedam puta. U onih koji su pretrpjeli ozljedu glave nanesenu vatrenim oružjem visoke projektilne brzine, rizik je oko 50 %.[39]
Rizik razvoja epilepsije nakon meningitisa je manji od 10 %: ta bolest češće uzrokuje epileptičke napadaje za vrijeme trajanja infekcije. U encefalitisu izazvanom herpesom simpleksom rizik epileptičkog napadaja kreće se oko 50 %[39] s visokim rizikom kasnijeg razvoja epilepsije (do 25 %).[40][41] Infekcija parazitom svinjske trakavice, koja može rezultirati neurocisticerkozom, uzrok je čak do pola svih slučajeva epilepsije u područjima svijeta gdje se ovaj parazit uobičajeno nalazi. Epilepsija se također može javiti nakon drugih infekcija mozga, kao što su malarija mozga, toksoplazmoza i toksokariaza. Kronična zloporaba alkohola povećava rizik za razvoj epilepsije. U onih koji piju šest jedinica alkohola dnevno rizik je povećan za dva i pol puta. Drugi rizični čimbenici uključuju Alzheimerovu bolest, multiplu sklerozu, tuberoznu sklerozu, te autoimuni encefalitis. Cijepljenje ne povećava rizik za razvoj epilepsije.[39] Malnutricija je rizični factor najčešće prisutan u zemljama u razvoju, iako nije jasno ima li izravan utjecaj na razvoj epilepsije ili je tek neizravno povezana.[10]
Sindromi
Postoji više epileptičkih sindroma koji su tipično grupirani prema dobi početka bolesti u: novorođenački period, djetinjstvo, odraslu dob, te one bez bitne povezanosti s dobi. Uz to, postoje grupe s posebnim konstelacijama simptoma, one sa specifičnim metaboličkim i strukturalnim uzrocima, te grupe s nepoznatim uzrokom.[20] Mogućnost uvrštavanja slučaja epilepsije u određeni sindrom češća je u djece. Neke od vrsta su: benigna rolandska epilepsija (2,8 od 100.000 slučajeva), dječja apsans epilepsija (0,8 od 100.000 slučajeva) te juvenilna mioklonička epilepsija (0,7 od 100.000 slučajeva).[36] Febrilne konvulzije te benigne novorođenačke konvulzije nisu vrste epilepsije.[20]
Mehanizam
Normalna električna aktivnost mozga je nesinkronizirana.[16] U epileptičkim napadajima, kao posljedica strukturalnih ili funkcionalnih poremećaja u mozgu,[3] u grupi neurona električni signal počinje izbijati na abnormalni, pretjerani[15] i sinkronizirani način.[16] Rezultat toga je val depolarizacije poznat kao paroksizmalni depolarizacijski pomak.[42]
U normalnom slučaju, nakon što ekscitatorni neuron okine, on postaje otporniji na okidanje u određenom vremenskom razdoblju koje slijedi.[16] Razlog tome je dijelom u utjecaju inhibitornih neurona, električnim promjenama u ekscitatornom neuronu, te negativnom djelovanju adenozina. U epilepsiji je otpornost ekscitatornih neurona na okidanje u tom vremenskom periodu smanjena. Ovo se može dogoditi kao posljedica promjena u ionskim kanalima ili zbog nepravilne funkcije inhibitornih neurona. Tako se razvija određeno područje iz kojeg se napadaji pokreću, poznato i kao "žarište epileptičnog izbijanja".[16] Drugi mehanizam epilepsije mogao bi biti vezan uz pozitivnu regulaciju ekscitatornih neurona ili negativnu regulaciju inhibitornih neurona nakon ozljede mozga. Takve sekundarne epilepsije nastaju procesom poznatim kao epileptogeneza.[16][43] Neodržanje krvno moždane barijere također može biti uzročni mehanizam, jer bi omogućilo propuštanje tvari i njihov prijelaz iz krvi u mozak.[44]
Fokalni epileptički napadaji počinju u jednoj hemisferi mozga, dok generalizirani napadaji počinju u obje hemisfere.[20] Neke vrste napadaja mogu promijeniti strukturu mozga, a neke nemaju značajnijeg utjecaja. Glioza, gubitak neurona, te atrofija određenih područja mozga povezani su s epilepsijom, iako nije jasno uzrokuje li epilepsija ove promjene ili te promjene uzrokuju epilepsiju.[45]
Dijagnoza

Dijagnoza epilepsije tipično se temelji na opisu napadaja i vezanih događaja. Elektroencefalogram (EEG) i radiološke pretrage mozga također su obično dio dijagnostičke obrade. Iako se često pokušava svrstati napadaj u neki određeni epileptički sindrom, to nije uvijek moguće.[15] Dugotrajan video i EEG monitoring može biti koristan u težim slučajevima.[46]
Definicija
U praksi je epilepsija definirana kao dva ili više epileptička napadaja u razmaku od najmanje 24 sata, bez jasnog uzroka; dok je epileptički napadaj definiran kao privremeni znakovi i simptomi nastali kao posljedica abnormalne električne aktivnosti mozga. Epilepsija se također može promatrati i kao poremećaj u kojem je osoba imala barem jedan epileptički napadaj te postoji rizik ponavaljanja napadaja.[6]
Međunarodna liga protiv epilepsije i Međunarodni ured za epilepsiju, partneri koji surađuju sa Svjetskom zdravstvenom organizacijom[47] u svojoj izjavi iz 2005. definiraju epilepsiju kao “poremećaj mozga karakteriziran trajnom predispozicijom za generiranje epileptičkih napadaja te neurobiološkim, kognitivnim, psihološkim i socijalnim posljedicama ovog poremećaja. Za definiranje epilepsije potrebno je da se dogodi barem jedan epileptički napadaj."[48][49]
Klasifikacija
Osobe koje imaju epileptičke napadaje trebalo bi klasificirati prema vrsti napadaja, osnovnom uzroku, listi epileptičkih sindroma, te događajima za vrijeme i oko vremena kada se dogodio napadaj.[46] Vrste napadaja organizirane su prema tome je li izvor napadaja lokaliziran (fokalni napadaj) ili distribuiran (generalizirani napadaj) u mozgu.[20] Generalizirani napadaji dijele se prema načinu na koji utječu na tijelo, te uključuju: toničko-kloničke ("grand mal") i napadaje odsutnosti ili apsans napadaje ("petit mal"), miokloničke, kloničke, toničke, te atoničke napadaje.[20][50] Neki epileptički napadaji kao epileptički spazmi su nepoznate vrste.[20]
Fokalni epileptički napadaji (ranije poznati i kao parcijalni epileptički napadaji[15]) nekoć su se dijelili na jednostavne parcijalne i kompleksne parcijalne napadaje. Takva se podjela više ne preporuča, već se preferira opisivanje događaja za vrijeme napadaja.[20]
Laboratorijski nalazi
Za odrasle nalazi elektrolita, glukoze u krvi te razine kalcija važni su radi isključenja problema kojima oni mogu biti uzrok. Elektrokardiogram može služiti isključenju poremećaja srčanog ritma.[46] Lumbalna punkcija može biti korisna u dijagnozi infekcija središnjeg živčanog sustava, ali nije rutinski dio dijagnostike.[11] U djece mogu biti potrebni dodatni testovi, poput biokemijskog nalaza mokraće te nalaza krvi u kojima se traže metabolički poremećaji.[46][51]
Visoke razine prolaktina u krvi u prvih 20 minuta nakon epileptičkog napadaja mogu biti koristan pokazatelj u razlikovanju epileptičkog napadaja od psihogenog neepileptičkog napadaja.[52][53] Razina prolaktina u serumu je manje korisna u otkrivanju parcijalnih napadaja.[54] Ako je razina prolaktina normalna, i dalje je moguća dijagnoza epileptičkog napadaja,[53] ali ne i razlikovanje epileptičkog napadaja od sinkope[55] Stoga se ne preporučuje kao rutinski dio dijagnostike epilepsije.[46]
EEG
Elektroencefalogram (EEG) može poslužiti u prikazu moždane aktivnosti koja ukazuje na povećani rizik epileptičkih napadaja. Preporučuje se samo onima za koje je vjerojatno da su imali epileptički napadaj na temelju opisanih simptoma. U dijagnostici epilepsije, elektroencefalogram može pomoći u razlikovanju između vrsta napadaja ili sindroma. U djece je tipično potreban tek nakon drugog epileptičkog napadaja. Ne može se koristiti za isključivanje dijagnoze, te može biti lažno pozitivan u zdravih. U određenim situacijama može biti korisno učiniti EEG tijekom sna ili u neispavanog ispitanika.[46]
Slikovna dijagnostika
Slikovna dijagnostika pomoću računalne tomografije (CT) te magnetske rezonancije (MRI) preporuča se nakon prvog ne-febrilnog epileptičkog napadaja s ciljem otkrivanja strukturalnih problema u mozgu i oko njega.[46] MRI je općenito bolji test za slikovni prikaz osim u slučaju sumnje na krvarenje, kada je CT osjetljiviji i dostupniji. Ako se netko javi u hitnu ambulantu s epileptičkim napadajem, ali se brzo vrati u normalu, testovi slikovne dijagnostike mogu se odgoditi za kasnije.[11] Ako osoba već ima dijagnozu epilepsije s prethodnim nalazima slikovne dijagnostike, ponavljanje pretrage obično nije potrebno čak i u slučaju ponavljajućih napadaja.[46]
Diferencijalna dijagnoza
Dijagnoza epilepsije može biti teška, a pogrešne dijagnoze su česte (događaju se u oko 5 do 30 % slučajeva).[15] Različiti drugi poremećaji mogu imati slične simptome i znakove kao i epilepsija, uključujući sljedeće: sinkopa, hiperventilacija, migrena, narkolepsija, panični napadaji te psihogeni ne-epileptički napadaj (PNES).[56][57] Otprilike jedna od pet osoba kontroliranih u klinici za epilepsiju imaju PNES,[11] a od onih koji imaju PNES oko 10 % uz to imaju i epilepsiju. Razlikovanje te dvije vrste napadaja na osnovi same epizode napadaja, bez daljnje dijagnostike, često može biti vrlo teško.[58]
Djeca se mogu ponašati na način koji je lako zamijeniti za epileptički napadaj iako on to nije. Takva ponašanja uključuju: epizode zadržavanja daha, mokrenje u krevet, noćne more, tikove te tresavicu. Gastroezofagealni refluks u dojenčadi može uzrokovati uvijanje leđa te ukočenost vrata, zbog čega se može zamijeniti s toničko-kloničkim napadajima.[57]
Prevencija
Iako mnoge slučajeve nije moguće prevenirati, uspjeh mogu polučiti metode poput pokušaja smanjenja učestalosti ozljeda glave, pružanja dobre skrbi nakon rođenja, te smanjenja parazita iz okoliša poput svinjske trakavice.[3] Smanjenje pojavnosti svinjske trakavice u jednom dijelu Srednje Amerike dovelo je do 50 % pada incidencije epilepsije.[10]
Liječenje
Epilepsija se obično liječi svakodnevnim uzimanjem lijekova nakon pojave drugoga epileptičkog napadaja,[15][46] ali za one s visokim rizikom liječenje može početi nakon prvoga napadaja.[46] U nekim slučajevima može biti potrebna posebna dijeta, ugradnja neurostimulatora ili neurokirurški zahvat.
Prva pomoć
Okretanje osobe tijekom toničko-kloničkog napadaja na bok, u bočni položaj, pomaže u sprečavanju ulaska tekućine u pluća.[59] Stavljanje prstiju, zagrizne pločice ili depresora jezika u usta se ne preporučuje jer može potaknuti povraćanje ili dovesti do ugrizne ozljede spasioca.[18][59] Potrebno je poduzeti mjere za smanjenje samoozljeđivanja.[18] Stabilizacija kralježnice obično nije potrebna.[59]
Ako epileptički napadaj traje dulje od 5 minuta ili se javi više od dva napadaja u jednom satu bez povratka u normalu u intervalu između njih, to se smatra hitnim stanjem poznatim kao epileptički status.[46][60] Tada može biti potrebna medicinska pomoć za održanje dišnog sustava otvorenim i zaštićenim;[46] u tom slučaju može biti koristan nazofaringealni tubus.[59] Kod kuće, za liječenje napadaja dugog trajanja preporuča se započeti s midazolamom uzetim oralno (na usta). Diazepam se može dati i rektalno (u čepićima).[61] U bolnici se preferira intravenski primijenjen lorazepam. Ako dvije doze benzodiazepina nisu učinkovite, preporučuju se drugi lijekovi, poput fenitoina. Epileptički status koji ne reagira na početnu terapiju obično zahtjeva prijem na jedinicu intenzivne njege te liječenje jačim lijekovima, poput tiopentona ili propofola.[46]
Lijekovi
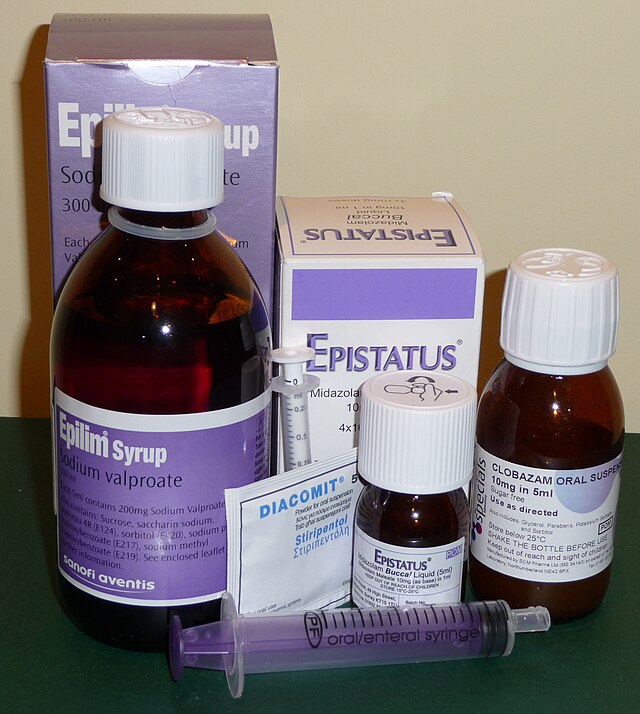
Glavna i osnovna terapija epilepsije su antikonvulzivni lijekovi, koje je ponekad potrebno uzimati do kraja života.[15] Izbor antikonvulziva zasniva se na vrsti epileptičkih napadaja, epileptičkog sindroma, drugih lijekova koje osoba koristi, drugih zdravstvenih problema, te dobi i životnom stilu.[61] U početku se preporučuje jedan lijek;[62] pa ako se taj ne pokaže učinkovitim, preporučuje se prijelaz na drugi lijek. Dva lijeka u isto vrijeme preporučuju se samo u slučaju da jedan lijek ne postiže učinak.[46] U oko pola slučajeva, prvi lijek je učinkovit, dok drugi lijek uzet sam pomaže u oko 13 % slučajeva, a treći lijek ili kombinacija dva lijeka istovremeno mogu pomoći u još 4 % slučajeva.[63] Oko 30 % ljudi i dalje ima epileptičke napadaje, bez obzira na uvedenu terapiju antikonvulzivima.[5]
Postoji velik broj dostupnih lijekova. Fenitoin, karbamazepin i valproat se čine jednako učinkovitima u slučaju fokalnih i generaliziranih napadaja.[64][65] Sporodjelujući karbamazepin djeluje jednako dobro kao i brzodjelujući, te može imati manje nuspojava.[66] U Ujedinjenom Kraljevstvu, karbamazepin ili lamotrigin preporučuju se kao prva linija liječenja fokalnih napadaja, a levetiracetam i valproat kao druga linija zbog cijene i nuspojava. Valproat se preporuča kao prva linija liječenja generaliziranih napadaja, uz lamotrigin kao drugu liniju. U pacijenata s apsans napadajima, preporučuju se etosukcimid ili valproat, koji je posebno učinkovit u slučaju miokloničkih napadaja te toničkih ili atoničkih napadaja. Ako su epileptički napadaji dobro kontrolirani određenom terapijom, obično nije potrebno rutinski provjeravati koncentraciju lijekova u krvi.[46]
Najjeftiniji antikonvulzivni lijek je fenobarbital, po cijeni oko 5 USD godišnje.[10] Svjetska zdravstvena organizacija navodi ga kao lijek prve linije u smjernicama za zemlje u razvoju, te se tamo često koristi.[67][68] No pristup tom lijeku može biti otežan, jer ga neke zemlje označavaju kao kontrolirani lijek.[10]
Neželjeni učinci lijekova zabilježeni su u 10 do 90 % ljudi, ovisno o načinu prikupljanja i izvoru podataka. Većina neželjenih učinaka povezana je s dozom lijeka te je blaga. Neki od primjera uključuju promjene raspoloženja, pospanost, ili nesigurnost u hodu. Neki lijekovi imaju nuspojave koje nisu povezane s dozom, primjerice osip, toksičnost za jetru, ili supresije koštane srži, a skoro četvrtina pacijenata prekida liječenje zbog nuspojava.[69] Neki su lijekovi povezani s kongenitalnim poremećajima kada se koriste za vrijeme trudnoće.[46] Valproat zahtjeva poseban oprez, osobito tijekom prvog tromjesečja trudnoće. Unatoč tome, liječenje se često nastavlja jednom kada se postigne učinak, jer se smatra da je rizik neliječene epilepsije veći od rizika koji predstavljaju lijekovi.[70]
Polako prestajanje uzimanja lijekova može biti razumno u nekih ljudi u slučaju da se napadaji ne pojave tijekom dvije do četiri godine. Ipak, u oko trećine ljudi se ponovno javljaju napadaji, najčešće tijekom prvih šest mjeseci.[46][71] Prestanak liječenja je moguć u oko 70 % djece i 60 % odraslih.[3]
Kirurgija
Kirurško liječenje epilepsije može biti mogućnost u onih pacijenata s fokalnim napadajima koji predstavljaju problem unatoč drugom liječenju.[72] To drugo liječenje uključuje probu barem dva ili tri lijeka.[73] Cilj kirurškog liječenja je potpuna kontrola napadaja[74] što se postiže u 60-70 % slučajeva. Uobičajeni postupci uključuju: izrezivanje hipokampusa kroz resekciju prednjeg dijela temporalnog režnja, uklanjanje tumora te uklanjanje dijelova neokorteksa. Neki postupci poput korpus kalosotomije pokušavaju se s ciljem smanjenja broja napadaja, umjesto izlječenja poremećaja. Nakon kirurškog zahvata, lijekovi se u puno slučajeva mogu polako ukinuti.[73]
Neurostimulacija može biti još jedna mogućnost za one pacijente koji nisu kandidati za kirurški zahvat.[46] Tri vrste su se pokazale učinkovitima u onih koji ne reagiraju na lijekove: stimulacija vagusa, anteriorna talamička stimulacija te responzivna neurostimulacija.[75]
Ostale mogućnosti
Ketogena dijeta (visok unos masti, nizak unos ugljikohidrata, adekvatan unos bjelančevina), čini se, djeluje na smanjenje broja napadaja za pola u oko 30-40 % djece. Oko 10 % uspiju ostati na dijeti nekoliko godina, 30 % ima zatvor, a i ostale nuspojave su česte. Manje radikalne dijete, koje je lakše podnijeti bi također mogle biti učinkovite.[76] Nije objašnjeno zašto dijeta pomaže.[77] Vježba je predložena kao mogući korisni čimbenik u prevenciji napadaja,[78] a postoje i podatci koji podržavaju tu izjavu.[79]
Terapija izbjegavanja sastoji se od smanjenja ili eliminacije okidača napadaja. Na primjer, za one koji su osjetljivi na svjetlo, od koristi može biti korištenje malog televizora, izbjegavanje videoigara ili nošenje zatamnjenih naočala.[80] Neki tvrde da psi osjetljivi na napadaje, vrsta psa pomagača, mogu predvidjeti napadaje. Dokazi za ovu tvrdnju su, ipak, slabi.[81] Metoda koja se temelji na proučavanju fiziologije, ponašanja i reakcija čovjeka uz pomoć EEG valova također ima svoje pristaše, a vezana je uz slučajeve pacijenata koji ne reagiraju na lijekove.[82] Psihološke se metode se (ipak) ne bi smjele koristiti kao zamjena za lijekove.[46]
Alternativno liječenje
Alternativne metode liječenja – uključujući akupunkturu,[83] psihološke intervencije,[84] vitamine,[85] te jogu[86] – nemaju pouzdanih dokaza koji bi potvrdili njihovu djelotvornost u liječenju epilepsije. Također je nedovoljno dokaza koji bi u tu svrhu potvrdili djelotvornost kanabisa[87] i melatonina.[88]
Prognoza

██ bez podataka ██ <50 ██ 50-72.5 ██ 72.5-95 ██ 95-117.5 ██ 117.5-140 |
██ 140-162.5 ██ 162.5-185 ██ 185-207.5 ██ 207.5-230 ██ 230-252.5 ██ 252.5-275 ██ >275 |
Epilepsija nije izlječiva, ali sami lijekovi mogu učinkovito kontrolirati napadaje u oko 70 % slučajeva.[5] Od onih s generaliziranim napadajima, više od 80 % mogu biti dobro kontrolirani pomoću lijekova, dok isto vrijedi za samo 50 % ljudi s fokalnim napadajima.[75] Jedan predskazatelj dugotrajnog ishoda je broj napadaja koji se dogodi u prvih šest mjeseci.[15] Ostali čimbenici koji povećavaju rizik lošeg ishoda uključuju: slab odgovor na početno liječenje, generalizirane napadaje, obiteljsku povijest epilepsije, psihijatrijske probleme te valove na EEG-u koji predstavljaju generaliziranu epileptiformnu aktivnost.[89] U zemljama u razvoju, 75 % ljudi se ne liječi ili se pak liječi neprimjereno.[3] U Africi se 90 % ljudi ne liječi, što je dijelom posljedica nedostupnosti ili skupoće lijekova.[3]
Smrtnost
Ljudi s epilepsijom imaju povećan rizik od smrti.[90] Ovo povećanje je između 1,6 i 4,1 puta veće od onog za opću populaciju[91] te je često povezano sa: temeljnim uzrokom napadaja, epileptičkim statusom, samoubojstvom, traumom te iznenadnom neočekivanom smrti kod epilepsije (eng.: SUDEP - Sudden Unexplained Death in Epilepsy).[90] Smrt od epileptičkog statusa je uglavnom posljedica temeljnog problema, a ne propuštenih doza lijeka.[90] Rizik samoubojstva je u ljudi s epilepsijom povećan dva do šest puta,[92][93] a uzrok tome je nepoznat.[92] Čini se da je SUDEP djelomično povezan s učestalošću generaliziranih toničko-kloničkih napadaja,[94] te ima za posljedicu oko 15 % smrti vezanih uz epilepsiju.[89] Nije poznato kako smanjiti rizik za iznenadnu neočekivanu smrt kod epilepsije.[94] Najveći porast smrtnosti od epilepsije primjećuje se kod starijih.[91] Oni s epilepsijom nepoznatog uzroka imaju malo povećan rizik.[91] U Ujedinjenom Kraljevstvu se procjenjuje da je 40-60 % smrti moguće spriječiti.[15] U zemljama u razvoju mnoge smrti su posljedica neliječenja epilepsije što dovodi do padova ili epileptičkih statusa.[10]
Epidemiologija
Epilepsija je jedan od najčešćih ozbiljnih neuroloških poremećaja[95] koji pogađa oko 65 milijuna ljudi u svijetu.[6] Pogađa 1 % stanovništva u starosti do 20 godina, te 3 % stanovništva do 75 godina starosti.[8] Češća je u muškaraca nego u žena, ali uz malu razliku.[10][36] Većina ljudi s epilepsijom (80 %) je iz zemalja u razvoju.[3]
Broj ljudi koji trenutno imaju aktivnu epilepsiju kreće se od 5 do 10 na 1 000, uz aktivnu epilepsiju definiranu kao barem jedan napadaj u posljenjih pet godina.[36][96] Epilepsiju svake godine razvije 40–70 na 100 000 ljudi u razvijenim zemljama te 80–140 na 100 000 u zemljama u razvoju.[3] Siromaštvo predstavlja faktor rizika, te uključuje ljude iz siromašnih zemalja kao i one koji su siromašni u odnosu na druge stanovnike svoje zemlje. U razvijenim zemljama epilepsija najčešće počinje u ranoj ili starijoj dobi. U zemljama u razvoju najčešće počinje u starije djece i mladih odraslih zbog veće stope trauma i zaraznih bolesti.[10] U razvijenim zemljama broj slučajeva godišnje je pao u djece, a narastao u starijih ljudi u razdoblju od 1970-ih do 2003. godine,[96] što se djelomično pripisuje boljem preživljavanju moždanog udara u starijih osoba.[36]
Povijest
Najstariji medicinski zapisi pokazuju da su ljudi bolovali od epilepsije od početaka povijesnih zapisa.[97] Kroz pretpovijest se smatralo da je epilepsija duhovni poremećaj.[97] Najstariji opis epileptičkog napadaja na svijetu zapisan je na akadskom jeziku u staroj Mezopotamiji oko 2000. pr. Kr.[1] Osobi opisanoj u tom zapisu "dijagnosticiran" je utjecaj boga mjeseca, te je podvrgnuta egzorcizmu.[1] Epileptički napadaji spominju se i u Hamurabijevom zakoniku (otprilike 1790. pr. Kr.) kao razlog zbog kojeg je kupljeni rob mogao biti vraćen uz povrat novca,[1] te u Papirusu Edwina Smitha (otprilike 1700. pr. Kr.) gdje su opisani slučajevi pojedinaca s epileptičkim napadajima.[1]
Najstariji poznati detaljni zapis samog poremećaja nalazi se u Sakikkū, babilonskom kuneiformnom medicinskom zapisu iz 1067. – 1046. pr. Kr.[97] Taj zapis navodi znakove i simptome, detalje liječenja i moguće ishode,[1] te opisuje mnoga obilježja različitih vrsta napadaja.[97] Budući da Babilonci nisu ništa znali o biomedicinskom razumijevanju prirode bolesti, povezivali su napadaje s opsjednutošću zlim duhovima te pozivali na liječenje poremećaja duhovnim putem.[97] Oko 900. pr. Kr., Punarvasu Ātreya opisao je epilepsiju kao gubitak svijesti,[98] a ta se definicija zadržala kroz ajurvedski zapis Charaka Samhita (oko 400. pr. Kr).[99]

Stari Grci su imali proturječne poglede spram epilepsije. Mislili su da je ona oblik opsjednutosti duhovima, ali i da je usko povezana s božanskim i s genijalnošću. Jedan od imena kojim su ovu bolest nazivali je „sveta bolest“. Epilepsija se pojavljuje u grčkoj mitologiji kao oblik božje kazne: božica Mjeseca Selena i Artemida, kažnjavale su epileptičnim napadima one koji su ih razgnjevili. Grci su vjerovali da su Julije Cezar i Heraklo bolovali od te bolesti.[1] Značajni izuzetak takvom razmišljanju o epilepsiji kao bolesti uzrokovanoj božanstvima ili duhovima, bilo je učenje Hipokratove škole. U 5. stoljeću pr. Kr. Hipokrat je odbacio ideju da je bolest uzrokovana duhovima. U svom djelu O svetoj bolesti on je iznio tezu da epilepsija nema božanski uzrok, već da je to medicinski problem čiji se uzrok nalazi u mozgu pacijenta.[1][97] Optuživao je neistomišljenike koji su pripisivali uzrok bolesti nadnaravnim silama, da šire neznanje kroz praznovjerje i vjerovanje u magiju.[1] Hipokrat je spoznao da naslijeđe može biti važan uzrok bolesti: također je primijetio da su posljedice bolesti teže ako se bolest pojavi kod pacijenata mlađe životne dobi, te je zabilježio fizičke karakteristike bolesti kao i socijalnu stigmu vezanu za epilepsiju.[1] Odbacio je naziv sveta bolest, te ju je nazivao velika bolest, što je bila preteča modernog pojma grand mal, koji se i danas koristi za generalizirane napadaje.[1] Unatoč njegovom radu u kojemu podrobno objašnjava fizičke uzroke bolesti, njegovo mišljenje u to doba nije bilo prihvaćeno, a zle duhove se za tu bolest okrivljavalo sve do 17. stoljeća.[97]
U većini kultura su osobe s epilepsijom bile stigmatizirane, izolirane od zajednice, pa čak i zatvarane. U gradu Salpêtrière, mjestu rođenja moderne neurologije, Jean-Martin Charcot je tretirao epileptičare u istim ustanovama sa psihijatrijskim bolesnicima, pacijentima s kroničnim sifilisom i kriminalcima.[100] U Starom Rimu se epilepsija nazivala Morbus Comitialis ("bolest skupština") i smatrali su ju božjim prokletstvom. U sjevernoj Italiji je tradicionalno bila poznata pod nazivom „bolest svetog Valentina“.[101]
Prvi učinkoviti lijek protiv konvulzija, bromid, proizveden je sredinom 1800-ih.,[69] a prva moderna farmakološka terapija fenobarbitalom razvijena je 1912., dok je fenitoin ušao u uporabu 1938.[102]
Društvo i kultura
Stigmatizacija
Svojevrsna stigmatizacija pacijenata s epilepsijom uobičajena je diljem svijeta,[103] te često utječe na njihov život u ekonomskom, društvenom i kulturnom smislu.[103] U Indiji se epilepsija može navesti kao razlog za odbijanje bračne ponude.[3] U nekim dijelovima svijeta ljudi još uvijek misle da su oboljeli od epilepsije "prokleti".[10] U Tanzaniji, kao i u drugim dijelovima Afrike, epilepsiju povezuju s opsjednutošću zlim duhovima, vještičjim ritualima ili trovanjem, a mnogi je čak smatraju zaraznom bolešću,[100] iako za to nema nikakvog dokaza.[10] Prije 1970. u Ujedinjenom Kraljevstvu su na snazi bili zakoni koji su epileptičarima branili sklapanje braka.[3] Takva stigmatizacija može imati za posljedicu da mnogi pacijenti s epilepsijom negiraju da su uopće imali napadaje konvulzija.[36]
Gospodarstvo
Konvulzije epileptičara uzrokuju, primjerice, samo u SAD-u izravan gospodarski trošak od oko milijardu američkih dolara godišnje.[11] Gospodarski trošak Europske unije izravno vezan uz liječenje epilepsije iznosio je oko 15,5 milijardi eura u 2004.[15] Procijenjuje se da epilepsija izaziva gospodarski trošak u Indiji od oko 1,7 milijardi američkih dolara ili 0,5 % BDP.[3] Epilepsija je uzrok oko 1 % svih posjeta strukturama hitne pomoći (2 % za djecu) u Sjedinjenim Američkim Državama.[104]
Upravljanje motornim vozilima
Oboljeli od epilepsije ima dvostruko veću vjerojatnost biti žrtvom prometnih nesreća u odnosu na prosječnog vozača, stoga je epileptičarima u mnogim djelovima svijeta zabranjeno upravljanje motornim vozilima ili im je dozvoljeno samo pod posebnim uvjetima.[13] U nekim državama liječnici imaju zakonsku obavezu prijavljivanja osobe koja je imala napadaj instituciji nadležnoj za izdavanje dozvola za upravljanje motornim vozilima, dok se u nekima sam pacijent mora prijaviti.[13] Države u kojima liječnik po zakonu prijavljuje pojavu napadaja su: Švedska, Austrija, Danska i Španjolska.[13] Države u kojima sam oboljeli ima obavezu prijave su: Ujedinjeno Kraljevstvo i Novi Zeland, ali liječnik može i sam podnijeti prijavu ako misli da to pacijent nije učinio. U Kanadi, Sjedinjenim Američkim Državama i Australiji obaveza prijave se razlikuje među pokrajinama ili državama.[13] Ako su napadaji terapijski dobro kontrolirani, u većini se slučajeva smatra da je razumo dopustiti pacijentu upravljanje motornim vozilom. Vrijeme koje mora proći da pacijent nema napadaje prije nego što mu se dopusti vožnja varira od države do države. Mnoge zemlje traže jednu do tri godine bez napadaja. U SAD-u je vrijeme bez napadaja potrebno za izdavanje dozvola različito ovisno o državi i varira od tri mjeseca do godine dana.[105]
Osobama s napadajima obično nije dopušteno izdavati dozvole upravljanja zrakoplovom.[106] Prema kanadskom zakonu, ako je osoba imala samo jednu epizodu napadaja, može se uzeti u obzir izdavanje ograničene dozvole za pilota pet godina nakon napadaja i ako su nalazi svih potrebnih medicinskih pretraga uredni. Isto vrijedi i za osobe s prethodnim epizodama febrilnih konvulzija i konvulzija izazvanih lijekovima.[107] U Sjedinjenim Američkim Državama Federalni ured za zrakoplovstvo (engl. Federal Aviation Administration) ne dopušta izdavanje komercijalne dozvole za pilota osobama s epilepsijom.[108] U rijetkim slučajevima dozvola se može izdati osobama koje su imale samo jedan napadaj ili febrilne napadaje i kojima se napadaj nije pojavio bar pet godina u odrasloj dobi i bez liječenja.[109] U Ujedinjenom Kraljevstvu se punopravna dozvola pilota za osobne potrebe izdaje pod istim kriterijima kao i za profesionalne pilote putničkih zrakoplova.[110] Za izdavanje je potrebno deset godina bez epizoda napadaja i bez ikakve terapije.[111] Osobe koje ne zadovoljavaju te uvjete mogu dobiti ograničenu dozvolu, ako nemaju napadaje bar pet godina.[110]
Udruge za podršku
Postoji velik broj građanskih udruga koje pružaju podršku oboljelima od epilepsije i njihovim obiteljima. Jedna od njih je, primjerice, udruga Joint Epilepsy Council of the UK and Ireland u Ujedinjenom kraljevstvu.[46] Godine 2008. donijeta je odluka da se 28. ožujka obilježava „Purpurni dan“ (engl.: Purple day) kako bi se povećala osjetljivost javnosti prema problematici epilepsije.[112] Slične inicijative povećanja osjetljivosti prema epilepsiji jesu kampanja „Izađi iz sjene“ (engl.: Out of the Shadows), udružena inicijativa Svjetske zdravstvene organizacije, Međunarodne lige za borbu protiv epilepsije (engl.: International League Against Epilepsy) i Međunarodnog ureda za epilepsiju (engl.: International Bureau for Epilepsy).[3]
Istraživanje
Predviđanje budućih napadaja podrazumjeva pokušaje prognoziranja epileptičkog napadaja pomoću elektroencefalograma prije nego što se napadaj dogodi. No do 2011. nije, nažalost, razvijen ni jedan učinkoviti način predviđanja epileptičkih napadaja.[113] Kindlingov model je tehnika kojom se ponavljaju stimulusi koji lako mogu izazvati napadaje i koristi se za stvaranje animalnog modela epilepsije.[114]
Genska terapija se proučava kao jedan od načina izliječenja od nekih vrsta epilepsije.[115] Lijekovi koji utječu na imunosne funkcije, kao intravenozni imunoglobulini, nisu se pokazali učinkovitima.[116] Neinvazivna stereotaksička radiokirurgija se do 2012. godine uspoređivala kao terapija kod nekih vrsta epilepsije u odnosu na standardne kirurške metode.[117]
Epilepsija kod životinja
Epilepsija se pojavljuje i kod mnogih životinja, osobito kod pasa i mačaka, a najčešći je neurološki poremećaj baš kod pasa.[118] Uobičajena terapija predviđa tretman antikonvulzivnim lijekovima kao fenobarbitalom i bromidom u pasa i fenobarbitalom u mačaka.[119] Generalizirani napadaji kod konja su prilično jednostavni za dijagnosticiranje, no zato je teže dijagnosticirati one negeneralizirane. U takvim slučajevima uporaba EEG-a može biti vrlo korisna.[120]
Literatura
Vanjske poveznice
Wikiwand - on
Seamless Wikipedia browsing. On steroids.