תאי גזע הם תאים בגופם של יצורים רב-תאיים, הנבדלים מתאים אחרים בכך שעדיין לא עברו תהליכי התמיינות סופיים לסוג רקמה. תאים אלו יכולים להתמיין ולהפוך לתאים ספציפיים או להמשיך ולהתחלק כתאי גזע.
 | |
| תאי גזע עובריים של עכבר מצוי, צבועים בסמן פלואורסצנטי | |
| שיוך |
תא סומטי |
|---|---|
| תיאור ב |
Belarusian encyclopedia (vol. 15) (184) |
| מזהים | |
| טרמינולוגיה היסטולוגיקה |
H1.00.01.0.00028 |
| FMA |
63368 |
| קוד MeSH |
A11.872 |
| מזהה MeSH |
D013234 |
תאי גזע מסווגים בהתאם ליכולת ההתמיינות שלהם וניתן למצוא תאי גזע שיכולים להתמיין לכל תא בגוף (פלוריפוטנטיים) או להתמיין למספר מצומצם של סוגי תאים. בנוסף, ניתן לסווג את תאי הגזע בהתאם למקורם – אדם בוגר (תאי גזע סומטיים) או עובר (תאי גזע עובריים). תאי גזע עובריים הם התאים הראשונים של הבלסטוציסט אשר מהם מתמיינים כל תאי הגוף השונים במהלך ההתפתחות העוברית. תאי גזע סומטיים נמצאים ברקמות שונות בגוף, ומשמשים מקור להתחדשות הרקמה במקרה של נזק כלשהו. תאים אלו יהיו לרוב פלוריפוטנטים. לצמחים יכולת התחדשות טובה ביחס לבעלי חיים עקב היות תאי הגזע שלהם, המריסטמות, יעילים יותר.
במחקר המדעי וברפואה נודעת חשיבות רבה לגידול תאי גזע בתרבית תאים, עקב יכולתם להתחלק ללא הגבלה ולהתמיין לכל תא שהוא. המחקר מסתייע בתאי גזע לחקר נושאים כמו התמיינות תאים והתפתחות עוברית. ברפואה נעשה שימוש בתאי גזע למטרות שונות, כגון השתלת מח עצם ודם טבורי, אולם שימושים רבים עודם בפיתוח, והנושא נחקר רבות עקב חשיבותו. ישנה תקווה שבעתיד אפשר יהיה ליצור איברים שלמים מתאי גזע וכך לחסוך את הצורך בתרומת איברים.
מחקר בתאי גזע עובריים נעשה על ידי שימוש בתרומת עוברים עודפים מהפריה חוץ-גופית, שהכוונה להשמיד אותם לאחר היריון מוצלח. בעת המחקר, נלקחים תאים מעוברים בני חמישה ימים, כך שבפועל עוברים אלו לא מתפתחים. על אף שממילא אין כוונה לאפשר לעוברים אלו להתפתח מעלה המחקר בתאי גזע שאלות של ביואתיקה ואתיקה רפואית הקשורות להגדרת היותו של עובר אדם חי.
שימוש נוסף בתאי גזע נעשה במחקר העוסק בפיתוח בשר מתורבת, שהוא למעשה בשר הנוצר מהתרבות של תאים המתחלקים מתא גזע בודד הנלקח מבעל חיים. באופן זה ניתן לייצר נתחי בשר למאכל ללא צורך בשחיטת בהמה, ובכל אופן ניתן לצמצם במידה רבה את כמות בעלי החיים המומתים במסגרת תעשיית המזון.
סוגים של תאי גזע
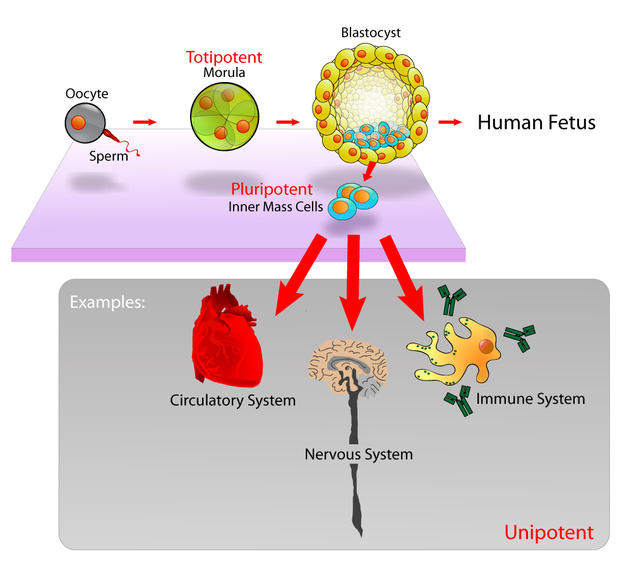
ישנם מספר סוגים של תאי גזע הנבדלים ביכולת ההתמיינות שלהם:
- תא גזע טוטיפוטנטי (totipotent) – תא גזע שיכול להתפתח לכל תא בעובר ובשליה.
- תא גזע פלוריפוטנטי (pluripotent) – תא גזע שיכול להתפתח לכל תא בגוף.
- תא גזע מולטיפוטנטי (multipotent) – תא גזע שיכול להתפתח לתא מתוך קבוצה של סוגי תאים, למשל תאי דם שונים.
בנוסף, קיימים בגוף תאי גזע בעלי פוטנציה נמוכה יותר, כלומר כאלו שיכולים להתפתח לסוג אחד של תאים או למספר קטן של סוגי תאים.
תא גזע טוטיפוטנטי
תא גזע טוטיפוטנטי (total potential, בעל פוטנציאל מקסימלי) – מכונה גם אומניפוטנטי (omnipotent), הוא תא גזע היכול להתחלק ועל ידי כך לייצר את כל סוגי התאים המרכיבים יצור חי (כולל תאים חוץ עובריים כגון שליה).
התפתחות עובר מתחילה כביצית מופרית (זיגוטה) ההופכת לתא טוטיפוטנטי יחיד. בשעות הראשונות, תא זה יתחלק לשני תאים טוטיפוטנטיים זהים. תוך כ-4 ימי התחלקות, התאים מתחילים לקבל התמחויות ובכך הופכים לתאי גזע פלוריפוטנטיים שיכולים להפוך גם הם לסוגים רבים של תאים ולאחר התמחות נוספת הם הופכים לתאי גזע מולטיפונטניים שיכולים להפוך לכמה סוגי תאים ספציפיים בלבד. בשונה מתאי גזע אחרים, רק תא טוטיפוטנטי יכול ליצור רקמה חוץ גופית (כגון שליה) שהיא לא חלק מהעובר.
תא גזע פלוריפוטנטי
תא גזע פלוריפוטנטי הוא תא הנוצר לאחר התמחות של תא גזע טוטיפוטנטי והוא יכול להפוך לתא באחת משלוש קבוצות הרקמות הנ"ל: אנדודרם (תאי דופן וחלל הקיבה, תאי מערכת העיכול (כבד, מעי) וריאות), מזודרם (תאי שריר, תאי עצם, תאי דם ותאי מערכת השתן) או אקטודרם (תאי עור ותאי עצב). תאי גזע פלוריפוטנטיים יכולים להתמחות ברקמה מסוימת אך הם לא יכולים להיהפך לאדם שלם וזאת משום שהם לא יכולים ליצור רקמה חוץ עוברית (כגון שליה). לאחר התמחות נוספת, תאי גזע פלוריפוטנטיים הופכים לתאי גזע מולטיפוטנטיים.
תא גזע מולטיפוטנטי
תא גזע מולטיפוטנטי יכול להיהפך למספר מוגבל של סוגי תאים. לדוגמה, תא גזע המטופיוזיס (יצרן דם) יכול להתפתח למספר סוגי תאי דם (תא דם לבן, תא דם אדום או טסית דם), אך לא יכול להתפתח לתא מסוג אחר כגון תא שריר. מרגע שתא מולטיפוטנטי הופך לתא ספציפי, הוא כבר לא נחשב לתא גזע והוא לא יכול לשנות יותר את תפקודו או את יעודו.
שימושים ברפואה

איסוף דם מחבל הטבור (דם טבורי), שעשיר במיוחד בתאי גזע שעדיין לא ביצעו מיון, היא פעולה שמתבצעת בחלק מהלידות ברחבי העולם. הדם נשמר בבנקי דם המציעים שימור של תאי הגזע מהדם הטבורי בהקפאה. מטרת שמירת הדם היא שימוש עתידי בתאי הגזע לצורך ריפוי מחלות שונות.
הליך רפואי נפוץ יותר הוא השתלת מח עצם, שהיא בעצם השתלה של תאי גזע לצורך טיפול במחלות דם מסוימות. לרוב, כאשר יש בעיה במח העצם, וכתוצאה מכך אין התמיינות תקינה של תאי דם, מבצעים הרס של מח העצם על ידי הקרנה, ובמקומה משתילים תאי מח עצם חדשים, על מנת שיתרבו ויחליפו את הרקמה הקודמת.
חוקרים מקווים לפתח בצורה דומה טיפולים בעזרת תאי גזע ממוינים למחלות אחרות, כמו מחלת אלצהיימר או מחלת פרקינסון, ובעתיד הרחוק אף להשתמש בתאים אלו לצורך שיקום מלא של רקמות שנפגעו, או אפילו להצמחת איברים מחדש. בנוסף לכך משמשים תאי גזע לחקר התפתחות העובר, לחקר מחלות גנטיות ולחקר השיבוט.
דם טבורי
 ערך מורחב – דם טבורי
ערך מורחב – דם טבורי
תאי גזע הנלקחים בתום הלידה מדם הנשאר בשליה מכונים תאי גזע מדם טבורי. במהלך התפתחות העובר בהריון, מיוצרים תאי הגזע בעיקר בכבד ובטחול. בשליש האחרון של ההיריון, "נודדים" תאי הגזע במחזור הדם, "מתמקמים" במח העצם, ולאחר מכן מגיעים לחבל הטבור ונמצאים בו במועד הלידה. בתום הלידה ניתן, בהליך רפואי פשוט, לאסוף את הדם הטבורי ולשמור את תאי הגזע למשך שנים רבות. כיום, תאי גזע המיועדים להשתלה נלקחים בדרך כלל ממח העצם, אולם הדם הטבורי הוא מקור חלופי יעיל יותר לתאי גזע, בשל תכונותיהם הייחודיות של תאי גזע מדם טבורי:
- תאי הדם הטבורי הם תאים ראשוניים יותר, מבחינת שלב ההתמיינות שלהם, ובעלי יכולת התחדשות טובה יותר. ולכן הם יכולים להתפתח לסוגים רבים יותר של תאים.
- ניתן לשמר את תאי הגזע מחבל הטבור לזמן ממושך מאד.
- השימוש בתאי הגזע מחבל הטבור מונע את הצורך באיתור תורם ובפרוצדורות נוספות הנדרשות במקרה של תרומת תאי גזע מתורם בוגר.
- בהשתלה עצמית (השתלת תאי גזע לאדם ממנו נאסף הדם הטבורי) תאי הגזע מדם טבורי יתאימו ב-100% לילוד, ונמנעת דחיית שתל, שעלולה להתרחש כשמתבצעת השתלה מתורם זר. עם זאת, יש יותר חשש שהבעיה לא תיפתר מאחר שגם התאים החדשים הם בעלי פוטנציאל לחלות.
- שתל תאי גזע מדם חבל הטבור אינו מזוהם בוירוסים או בתאי גידול.
- הסבירות להתפתחות סיבוכים לאחר השתלת תאי גזע מדם טבורי קטנה יותר, מכיוון שהמערכת החיסונית של התינוק ממנו נאסף הדם צעירה מאד.
- מקובל להשתיל תאי גזע מדם טבורי גם כשקיימת התאמה חלקית בלבד של סיווג הרקמות (3–4 מתוך 6 מולקולות), בניגוד להשתלת מח עצם המחייבת התאמה מושלמת בסיווג הרקמות (6 מתוך 6 המולקולות). השתלת תאי גזע מדם טבורי מאפשרת, אם כן, להרחיב בצורה משמעותית את מאגר התורמים הפוטנציאלים. הסיכוי להצלחת השתלת תאי גזע מדם טבורי בין אחים (וקרובי משפחה מדרגה ראשונה) הוא 25%–50%.
- תאי גזע מדם טבורי נאספים בהליך רפואי פשוט, לא מכאיב ונטול סיכון ליולדת ולתינוק.
- תאי הגזע מדם טבורי דומים בתכונותיהם לתאי גזע עובריים (תאי גזע של עוברים ברחם אמם), אולם השימוש בתאי גזע מדם טבורי אינו כרוך בלבטים אתיים האופייניים לאיסוף תאי גזע מעוברים במהלך ההיריון.
עד היום [דרושה הבהרה] בוצעו כ-6,000 השתלות תאי גזע מדם טבורי ברחבי העולם, בילדים ובמבוגרים החולים במחלות ממאירות ומחלות גנטיות.[דרוש מקור] במדינות מסוימות, בייחוד ביפן, קיימת עדיפות מובהקת להשתלת תאי גזע מדם טבורי. השתלת תאי גזע מדם טבורי היא הליך רפואי מקובל המתבסס בהתמדה, ועל כן נשמרות מאות אלפי מנות דם טבורי, רובן בבנקים פרטיים לשימור דם טבורי, שהוקמו בארצות הברית ובאירופה.
בישראל נמכרים שירותי דם טבורי על ידי עמותות ציבוריות (כגון בדמייך חיי), המייעדות את התאים לשימוש כלל הציבור, ועל ידי מספר בנקים פרטיים שבהם עלות השירותים גבוהה יחסית. השירות כולל אספקת האמצעי לשאיבת הדם מחבל הטבור לאחר הלידה, מיצוי תאי הגזע, שימורם ואף השתלתם בעתיד.
מחקרים מגלים כי הודות לסגולותיו הייחודיות של הדם הטבורי, ייתכן שניתן יהיה בעתיד לעשות בו שימוש נרחב יותר, למשל לתיקון וליצירת רקמות לצורך ריפוי מחלות וכתחליף (חלקי או מלא) להשתלת איברים כגון: תאי לב ושריר הלב, תאי עצב, תאי כבד ותאי לבלב מייצרי האינסולין.
תא גזע מושרה
תאי גזע מושרים הם תאי גזע שמקורם מתאים שאינם תאי גזע, בדרך כלל תא סומטי בוגר ש"תוכנת" מחדש כדי לבטא גנים מסוימים. תאי גזע פלוריפוטנטים מושרים (Induced pluripotent stem cells; iPS) נוצרו לראשונה מתאי עכבר ב-2006,[דרוש מקור] וב-2007 הצליחו ליצור תאים אנושיים כאלו במעבדתו של שיניה יאמאנקה באוניברסיטת קיוטו ביפן.[1][2] התפתחות זו עשויה לייתר את הצורך בתאים עובריים לצורך יצירת תאי גזע. מגלי התחום זכו בשנת 2012 בפרס נובל לרפואה.[3]
חלק מהשיטות ליצירת תאי iPS, ובפרט השינויים הגנטיים הנעשים בתאים הבוגרים המתוכנתים מחדש עשויות להיות מסוכנות ובעייתיות לשימוש באדם. לדוגמה נגיפים המשמשים לשינוי הגנום של התאים, עשויים להשפיע על ביטוי גנים אונקוגנים (מסרטנים). במחקר מאפריל 2009 הראו כי ניתן ליצור תאי iPS ללא שינוי גנטי בתא הבוגר: די לחשוף את התאים הבוגרים לחלבונים מהונדסים, אשר חודרים לתאים באמצעות שרשראות פולי-ארגינין כדי להקנות לתאים פלוריפוטנטיות.[4]
ניתן להשיג תאי iPS באמצעות החדרה (טרנספקציה) של גנים האופייניים לתאי גזע אל תאים לא פלוריפוטנטיים, כדוגמת תאי פיברובלסט. בשיטה זו גלומות בעיות, שכן ידוע כי היא עלולה לגרום לסרטן בתאים. הטרנספקציה יכולה להיעשות באמצעות נגיפים נשאים (וקטור ויראלי), כדוגמת רטרווירוס, שעליהם נמצאים הגנים Oct-3/4 (Pou5f1) ו-Sox2. חלבונים אלו הם פקטורי שעתוק המשפיעים על ביטוי של גנים שונים ולעיתים מוכנסים גנים נוספים. לאחר כ-3–4 שבועות חלק מהתאים מותמרים ומתחילים לגלות תכונות מורפולוגיות וביוכימיות האופייניות לתאי גזע, ואלו בדרך כלל מופרדים מיתר התאים באמצעות סלקציה מורפולוגית, זמן הכפלה, גן מדווח או אנטיביוטיקה.
תאי iPS נוצרו לראשונה על ידי קבוצת המחקר של שיניה יאמאנקה באוניברסיטת קיוטו שביפן ב-2006. יאמאנקה השתמש בגנים שזוהו כבעלי חשיבות מיוחדת בתאי גזע עובריים, ובאמצעות רטרווירוסים הותמרו פיברופלסטים עכבריים כדי לבטא את הגנים. ארבעה גנים זוהו כהכרחיים לפלוריפוטנטיות: Oct-3/4, SOX2, c-Myc, ו-Klf4. התאים בודדו באמצעות סלקציה אנטיביוטית Fbx15+. שורת התאים שבודדו הכילו טעויות במתילציית ה-DNA בהשוואה לתאי הגזע העובריים המקוריים וחסרו את היכולת ליצור כימרות.
ב-2007 פרסמה אותה קבוצת חוקרים מחקר יחד עם שתי קבוצות מחקר בלתי תלויות מהרווארד, MIT ואוניברסיטת קליפורניה בלוס אנג'לס שבו הצליחו לתכנת מחדש פיברופלסטים עכבריים לתאי iPS ואף ליצור כימרות. גם הפעם שורת התאים נוצרה מפיברופלסטים עכבריים שבהם הופעלו מחדש באמצעות רטרווירוס ארבעת הגנים ההכרחיים לפלוריפוטנטיות, אולם הפעם עשו החוקרים שימוש בסמן אחד לזיהוי התאים, ובמקום ב-Fbx15 השתמשו ב-NANOG, שהוא גן חשוב בתאי גזע עובריים. שניים מהגנים שבהם נעשה שימוש, c-Myc ו-KLF4 ידועים כאונקוגנים, גנים העשויים לתרום להתפתחות של סרטן. ב-20% מהעכברים הכימריים התפתח סרטן. במחקר מאוחר יותר דיווח יאמאנקה כי ניתן ליצור תאי גזע פלוריפוטנטיים מושרים אף ללא c-Myc, בתהליך איטי ופחות יעיל, העכברים הכימריים לא פיתחו סרטן.
בנובמבר 2007 הושגה אבן דרך בתחום כשתאי iPS נוצרו מתאים אנושיים בוגרים, ושתי קבוצות חוקרים בלתי תלויות, ג'יימס תומסון מאוניברסיטת ויסקונסין–מדיסון ושיניה יאמאנקה מאוניברסיטת קיוטו דיווחו על גילויים בתחום זה. קבוצת המחקר של יאמאנקה עשתה שימוש באותם העקרונות שנעשו במחקרים הקודמים לשם התמרת פיברופלסטים אנושיים לתאי גזע פלוריפוטנטיים באמצעות ארבעת הגנים שנעשה בהם שימוש במחקר קודם (Oct3/4, Sox2, Klf4, ו-c-Myc), ותוך שימוש במערכת רטרוויראלית. לעומתם קבוצת המחקר של תומסון השתמשו ב-OCT4, SOX2, NANOG וגן שונה LIN28, תוך שימוש ב-Lentivirus להדבקה.
ב-2008 הצליחו חוקרים לשפר את תפוקתם התאים שעוברים תכנות מחדש באמצעות שימוש בחומצה ולפרואית ששימשה כמעכב לאנזים היסטון דה-אצטילאז. החומצה הוולפרואית מחקה את האיתות שעליו אחראי c-Myc.[5] קבוצת חוקרים אחרת השתמשה בתערובת של שתי מולקולות BIX-01294 ו-BayK8644, והראתה כי ניתן להחליף את השימוש ב-Sox2.[6]
טיפולים במחלות נוירולוגיות בעזרת תאי גזע
שבץ
שבץ מהווה את אחד מגורמי המוות השכיחים במדינות מפותחות,[7] עם זאת הטיפולים הקיימים מתמקדים בייצוב מצב החולה בלבד ולא בשיפורו, ומכוונים למניעת קרישה שתוביל לפגיעות נוספות או לתיקון אבנורמליות של מערכות כלי הדם.[8] ספרות התחום מעלה מספר אופציות פוטנציאליות לשימוש בתרפיות מבוססות תאי גזע ותאים פלוריפוטנטיים, אך נראה כי טיפולים הנשענים על תאי גזע מסוג מיזנכימה (MSC) ותאי דם טבורי (HUBC) מראים פוטנציאל גדול יותר משאר הטיפולים הקיימים. בעוד שחלון הזמן בין אירוע השבץ למתן טיפול הנחשב כאפקטיבי ביותר מהקיימים בשוק – " tissue plasminogen activator" (חומר המשמש לפירוק קרישי דם) יכול להינתן בחלון של עד 3 שעות מאירוע השבץ, טיפולים הנשענים על תאי HUCB ו-MSC נמצאו במחקרים כיעילים עד חלון זמן של 48 שעות ואף במחקרים מסוימים נמצאו יעילים בחלון זמן של עד חודש מאירוע השבץ. תאים אלו ניתנים להחדרה ורידית ולכן מהווים טיפול נוח המאפשר יישום במרפאות קטנות וחסרות משאבים.[7]
מחקרים שנעשו עד כה מראים כי לאחר החדרת תאי גזע ותאים פלוריפוטנטים למקרים של שבץ, התא המושתל אינו מתמיין ומחליף את התאים שנפגעו בשבץ, אלא תאים אלו יוצרים שיפור במצב המטופל בעקבות השפעה אימונוסופרסיבית (הפחתת פעילות מערכת החיסון) המפחיתה דלקת. בנוסף, לתאי ה-MSC ותאי HUCB ישנה השפעה המעודדת הפעלה של מנגנוני תיקון פנימיים של המוח.[8] שימוש בתאי דם טבורי נמצא יעיל במחקרים שבוצעו על מודלים של שבץ בחיות, עם זאת לא הייתה הצלחה בשחזור תוצאות אלו. מספר מחקרים שבחנו את שרידות התאים לאחר השתלתם, מצאו כי התאים אינם מתמיינים ותופסים צורה נוירונלית, אך אכן מובילים לשיפור של מדדים פונקציונליים. מכאן הסיקו החוקרים שתא הדם הטבורי ככל הנראה אינו גורם הכרחי ליצירת האפקט החיובי, אלא חלבון ספציפי הנמצא בו בשם (CD34).[7] אם כן, ככל הנראה סוג חלבון זה הוא שמוביל לשיפור המשמעותי. מקורות עתירים בחלבון זה הם תאי HUCB ותאי MSC.[7]
טרשת נפוצה
טרשת נפוצה היא מחלה כרונית מסוג דלקתי ואימונולוגי. הליך המחלה לרוב מאופיין במסלול של הישנות או רמסיה (הקלה בתסמינים לתקופה מסוימת ולאחר מכן חזרתם), כאשר תחילת המחלה מאופיינת בדלקת, ובהמשך דגרדציה (תהליך של פירוק וירידה בטיב) מעטפת המיאלין של אקסוני הנוירונים. טיפולים הנשענים על תאי גזע הם מרכזיים בחקר הטיפול בחלקה הראשוני של הפרעת הטרשת הנפוצה (דלקת); זאת בעקבות הגילוי כי רוב תאי הגזע נוטים ליצור השפעה אנטי דלקתית ואימונוסופרסיבית. השפעות אלו נמצאו כחזקות ביותר בקרב שני סוגי תאים: תאי מח עצם (BMSC) ו תאי גזע נוירונלים (NSC), בנוסף תאים אלו מותאמים לטיפול בחלקה השני של המחלה (דגנרציה) בעקבות יכולתם להתמיין לאוליגודנדרוציטים.
תאי גזע נוירונלים NSC – נמצא כי החדרה של תאי ה-NSC לחיות הלוקות במודל של טרשת נפוצה בעכברים מובילה לתת תגובתיות של תאי T המעורבים בדלקת, הקהיית התגובה הדלקתית, עלייה בהתחלקות של נוירונים ואוליגודנדרוציטים, חידוש מעטפת המיאלין של אקסוני הנוירונים ושיפור משמעותי במדדים התנהגותי.[7] עם זאת, ישנם מספר חסרונות בשימוש ב-NSC: ראשית, תהליך הפקת ומיון התאים המוחיים, אשר לרוב אינם נוטים לבצע התחדשות, הוא ארוך ויקר. בנוסף, תאים אלו נוטים להפסיק את פעילותם כתאי גזע כאשר הם מוחזרים למוח המטופל, והם נוטים להידחות על ידי מערכת החיסון או ולייצר גידולים.[9]
תאי גזע ממקור מח עצם BMSC – תאים אלו מועילים לטיפול בטרשת נפוצה ממספר סיבות: תאים אלו הם בעלי פוטנציאל התמיינות לנוירונים ותאי גליה, פוטנציאל להשפעה אימונוסופרסיבית בעקבות שינוי פעולת תאי T ותאי B (תאים של מערכת חיסון), לעידוד נוירוגנזה ולהפחתה משמעותית של סימפטומטי המחלה. יתרון נוסף של תאים אלו, הוא שלעומת תאי ה-NSC, תאי ה-BMSC נוטים לייצר פחות מוטציות וגידולים לאחר השתלתם במטופל. שימוש בתאים אלו הוא יעיל וזול כיוון שניתן לייצרם מהמטופל עצמו ולכן ייצור תאים אלו אינו מוביל לבעיות אתיות. בנוסף, כיוון שהתאים שייכים למטופל, פוחת הסיכוי לדחיית התאים על ידי מערכת החיסון. כיום, [דרושה הבהרה] שימוש בתאי גזע לטיפול בטרשת נפוצה נמצא בחיתוליו והמחקרים על שיטה זו נמצאים בשלבים פרה קליניים, אך לפי התוצאות הראשוניות נראה כי הוא בעל פוטנציאל רב לטיפול במחלה.[10]
מחלת פרקינסון
מחלת פרקינסון היא אחת מהמחלות הנוירודגנרטיביות הנפוצות בעולם ושכיחותה באוכלוסייה עומדת על כ-2%. המחלה מאופיינת בשלושה סימפטומים קלאסיים: רטט או רעד בעת מנוחה, קשיחות בתנועה והיפוקינזיה (מיעוט תנועה). בשלביה המאוחרים של המחלה ניתן לראות סימפטומים של הליכה שפופה, קושי באיזון, כשלים של המערכת האוטונומית, דיכאון ודמנציה. ברמה הפתולוגית, המחלה מאופיינת באובדן פרוגרסיבי של נוירוני דופמין מאזור החומר השחור הנשלחים לסטריאטום, שהם נוירונים האחראים על יכולות מוטוריות. בנוסף, ניתן לראות פגיעה במספר אזורי מוח נוספים, ומשקעים תוך תאיים של גופיפי לואי המובילים להפרעות בפעילות מערכת העצבים המרכזית והפריפריאלית.[11]
כיום, חוקרים שלושה סוגי תאים לטיפול במחלה:
- תאים מסאנצפלים (FM) – תאים אלו מופקים מעוברים המופלים בין שבוע 6 ל-7. במספר ניסויים פתוחים ניסו חוקרים להשתיל תאים דופמינרגים המופקים מ-FM במוחם של הסובלים מפרקינסון. ממצאי המחקר הצביעו על שיפור משמעותי ביכולות המוטוריות של המשתתפים ושרידות גבוהה של התא במשך מספר שנים. עם זאת, מחקרים נוספים שהשתמשו ברנדומיזציה וקבוצות ביקורת לא הצליחו לשחזר את התוצאות הקודמות, ואף יותר מכך, [דרושה הבהרה] בקרב הנבדקים שעברו השתלה, זוהו תופעות לוואי של דיסקינזיה, כלומר תנועות חוזרות בלתי רצוניות. בעקבות תופעות הלוואי והבעיות האתיות שבשימוש בתאים אלו חקר תאי ה-FM פחת.[7]
- תאים עובריים בלתי ממוינים (ESC) – תאים אלו נלקחים טרם התמיינותם בשלבי ההיריון המוקדמים מהבלסטוציסט (עובר בן 5 ימים). מספר מחקרים שבוצעו על בעלי חיים בחנו את האפשרות של החלפת התאים המנוונים בתאים אלו. כך למשל, חוקרים השתילו את תאי גזע אלו בעכברים ופרימטים הסובלים ממודל של פרקינסון ומצאו שהתאים עברו התמיינות לתאים דופמינרגים ושיפרו את התפקוד המוטורי של החיות. במחקר נוסף בו החוקרים יצרו נוירונים דופמינרגים מתאי גזע עובריים והשתילו אותם בבני אדם הסובלים מפרקינסון המטופלים הציגו שיפור מוטורי משמעותי. עם זאת, שימוש בתאים אלו בעל מספר חסרונות, ביניהם: קשיים אתיים, נטייה להתמיינות בצורה לקויה ויצירת טרטומות.[7]
- תאי גזע בוגרים (ASC) – תאים אלו מופקים מהאדם הבוגר ומהווים אלטרנטיבה מוצלחת לתאים הקודמים שצוינו (ESC, FM) כיוון שאינם מצריכים שימוש בעוברים. חוקרים מצאו כי ניתן לגדל תאים אלו בתוך תרבית ולמיינם לנוירונים דמוי דופמינרגים. כאשר תאים אלו הוחדרו למוח מכרסם הלוקה במודל פרקינסון נמצא כי התאים הצליחו לבטא גנים שמאפיינים נוירוני דופמין, גנים מנחים את יצור החלבון טירוזין הידרוקסילז (חומר המהווה את אחד מאבני הבנייה של הדופמין). בנוסף, בקרב עכברים שעברו את השתלת התאים, נצפה שיפור ביכולות המוטוריות.[7]
פגיעות בעמוד השידרה
בשנים האחרונות עלתה השקעת המשאבים בחקר תרפיות תאי גזע המתמקדות בהחזרת סובלים מפגיעות בחוט השדרה לתפקוד תקין; זאת כיוון שתאי גזע בעלי מספר השפעות חיוביות על אזור הפגיעה, ביניהם: יצור מיאלין (מעטפת של אקסוני הנוירונים), עידוד גדילה והכוונה של אקסונים וכך גישור על אזורי הפציעה ויצור של חומרים נוירוטרופים (החיוניים לפעילות תקינה של מערכת העצבים). טיפולים בפגיעות עמוד שידרה מתמקדים בשני תאים מרכזיים:
- תאי גזע פלוריפוטנטים מושרים (IPSC) – תאים אלו ניתנים להפקה מאזורים סאב ונטריקלרים (ראו חדרי המוח) של מערכת העצבים המרכזית והפריפריאלית. לאחר הפקתם התאים מועברים לנוירוספיר – תרבית המכילה אשכולות תאי גזע, חומרים נוירוטרופים (Neurotrophic factors) ולעיתים תאים בוגרים. בנוירוספיר ניתן להפוך את תא הגזע הנוירונלי לתא מסוג אוליגודנדרוציט, אסטרוגליה, ונוירון שלם. לאחר שינוי תא הגזע ניתן לבצע השתלה של התא במקום הפגיעה או באופן עקיף, דרך החדרה תוך-ורידית. כיום, [דרושה הבהרה] מרבית המחקרים נמצאים בשלב הפרה קליני ומבוצעים על חיות מעבדה, אך ישנן תוצאות מבטיחות. הטיפולים הנחקרים כיום לרוב עוסקים בהחדרה של התאים בשלב הפוסט אקוטי (כ-9 ימים לאחר הפגיעה) כיוון שמערכת החיסון העובדת לאחר הפגיעה נוטה לפגוע בתאים המוחדרים. כיום, המחקרים מראים תוצאות מבטיחות בקרב עכברים פגועי עמוד שידרה: ברמה התאית מרבית המחקרים מצאו שלאחר החדרת תאי האוליגודנדרוציט, התאים מסוגלים לעבור תהליך של התבגרות והשתלבות תאי באזור הפציעה. אך ישנן תוצאות מגוונות בקשר ליכולת של תאים אלו למלא את תפקידם בייצור מיאלין. עם זאת ברמה ההתנהגותית, במרבית המחקרים מצאו, שלאחר החדרת התאים ישנה הפחתה בסף הגירוי התחושתי של העכברים או החולדות, ויכולת המוטוריקה במספר מדדים עולה באופן דרסטי. תוצאות מחקרים אלו נראות מבטיחות.
- תאי גזע ממקור מח עצם (BMSC) – תאים אלו לרוב מכילים שילוב של, תאים מערכת החיסון ותאי (HSC) ולעיתים תאים אחרים. הגיוון הרב מוביל כיום את המחקר בתאים אלו לשונות גדולה בתוצאות. מספר מחקרים הציגו הצלחה בשילוב התאים באזור הפגוע בעוד אחרים לא. עם זאת בפן ההתנהגותי נראה כי תאים אלו מובילים לשיפור רב ביכולות מוטוריות ותחושתיות.[12]
שימושים של תאי גזע בתחום הפסיכולוגיה
שימוש בתאי גזע פלוריפוטנטים מושרים IPSC לחקר הבסיס התאי של הפרעות נפשיות
בשנים האחרונות מתפתחת שיטה חדשה המאפשרת לחקור את הבסיס הגנטי והמבני הלקוי של נוירונים במספר הפרעות פסיכולוגיות, וכך לבודד את השפעת הסביבה על התא ולבחון אותו בתנאים מבוקרים. בשיטה זו נלקחים מהסובל מההפרעה תאים פיברובלסטים בוגרים ועל ידי תהליך של קידוד מחדש תאים אלו חוזרים למצב פלוריפוטנטי. לאחר מכן תאים אלו יעברו גדילה ומיון לנוירונים,[13] ונוירונים אלו יכילו את אותם הליקויים הגנטיים של האדם ממנו נלקחו. עם זאת לא כל הפרעה פסיכולוגית מתאימה לחקירה על ידי שיטה זו. על ההפרעות לעמוד בשני קריטריונים מרכזיים:
- ההפרעה צריכה להיות בעלת בסיס גנטי חזק;
- ההפרעה צריכה להשפיע על סוג תא בעל יכולת הישרדות והתרבות על גביי תרבית.[14] שלוש ההפרעות הפסיכולוגיות המתאימות בצורה הטובה ביותר לתנאי מחקר זה הן: הפרעות על הספקטרום האוטיסטי, סכיזופרניה, והפרעה ביפולרית. הפרעות אלו מתאימות שכן הן בעלות השפעה גנטית של כ-70%–90%. בנוסף, בעקבות התקדמות בשיטות המאפשרות להחזיר תאים למצב פלוריפוטנטי ולאחר מכן להתעצב לתאי עצב, מרבית התאים המעורבים בהפרעות אלו ניתנים לחקירה.[14] נראה כי ישנה הצלחה ביצור תאים אלו ואכן התאים מראים פנוטיפ המכיל את הליקויים הקיימים בתאי המקור אצל הסובלים מההפרעה.[8] עם זאת לשיטה זו יש מספר מגבלות; ראשית, התאים אכן יצרו פנוטיפ הדומה לנוירונים המקורים והראו ליקויים דומים אך לא את כלל הליקויים. מספר בעיות במחקר מסוג זה נובעות מהקושי המתודולוגי שביצור תאים אלו למחקר, זאת כיוון שכיום החוקרים מתקשים לפתח את התא בצורה מדויקת ועקבית, ולכן התאים המיוצרים מאותו אדם מציגים שונות גדולה במאפייניהם.[14]
נוירוגנזה בהפרעות נפשיות
דחק הוא מאפיין מרכזי בהפרעות פסיכולוגיות, ביניהן הפרעות אובססיביות קומפולסיביות, הפרעות חרדה שונות, דיכאון, פוסט-טראומה והפרעות נוספות רבות.[15] הורמוני הסטרס בכלל וגלוקוקורטיקואיד בפרט, נמצאו כבעלי השפעה אינהיביטורית על התפתחות וצמיחת תאים בכלל הגוף והמוח. תחום מחקר זה בוחן כיום את השפעת הורמוני הסטרס על פרוליפרציה (התחלקות תאים) ונוירוגנזה ב-dentate gyrus של ההיפוקמפוס. ככל הנראה, ההשפעה של הורמוני הדחק מופיעה במספר יונקים (עכברים, מרמוסטים, חדפי העץ ועכברושים), בשלבי חיים שונים (ינקות, התבגרות, בגרות מוקדמת) תחת גורמי לחץ מגוונים, ואורכי סטרס משתנים. אף על פי ששלבי התהליך[16] המקשרים בין הדחק בתחילתו להפחתה של נוירוגנזה ופרוליפרציה ב-dentate gyrus בסופה אינם מובנים לגמרי, עדויות רבות מצביעות על הורמוני הדחק כשחקנים מרכזיים, כיוון שנמצא כי ההיפוקמפוס עתיר רצפטורים לסטרואידי אדרנל וכי ביניהם גלוקוקורטיקואיד משפיע בצורה חזקה על מבנה של אזור מוח זה. נראה כי קטיעה של בלוטת האדרנל וכך הפחתה של אדרנל במחזור הדם מובילה לעליה בפרוליפרציה ונוירוגנזה. לתהליך זה יש מספר יוצאים מן הכלל אך נראה כי מתח כרוני, הדומה למתח הנפוץ בהפרעות נפשיות, מוביל להפחתה בנוירגנזה ופרוליפרציה של תאי גזע נוירונלים.[16]
נראה כי עליה ברמות קורטיזול, אשר מופרש כתוצאה ממתח, מובילה להפחתה של יצור BDNF שתפקידו לעודד צמיחה והתפתחות של נוירונים. חוסר בחומר זה במוח היונק מוביל למחלות ניוון עצבי (נוירודגנרציה), וחוקרים משערים שעשוי להסביר תופעות נפוצות בדיכאון מג'ורי. מחקרים גילו כי תרופות אנטי דיכאוניות מובילות לעידוד מחדש של יצור גורם נוירוטרופי מוחי, BDNF, וכך לחידוש נוירוגנזה.
התגלה כי תרופות אנטי דיכאוניות יוצרות אינטראקציה עם קולטני גלוקוקורטיקואיד ומובילות לסנסיטיזציה (Sensitization) של אותם רצפטורים. הסנסיטיזציה המחודשת מובילה לתיקון המשוב השלילי של גלוקוקורטיקואיד וכך מפחית את רמותיו במוח. חוקרים משערים כי ההשפעות החיובית של תרופות אנטי דיכאוניות נובעות ברובן מחידוש הנוירוגנזה במוח. תמיכה במודל זה באה לידי ביטוי בכך שכלל התרופות האנטי דיכאוניות, כולל טיפול בשוק חשמלי, מובילות לעליה בנוירוגנזה וכי נוירוגנזה מחודשת נמצאת בקורלציה גבוהה עם הפחתה של סימפטומי דיכאון. עם זאת, חוקרים אחרים טוענים כי דיכאון מג'ורי הוא הפרעה מורכבת בעלת השפעות סביבתיות גנטיות ואפיגנטיות ולכן סביר שההסבר הפשוט של נוירוגנזה אינו מספק כדי לכסות את כלל ההפרעה.[17]
מודל של עובר מתאי גזע
בשנת 2021 הצליחה קבוצתו של יעקוב חנא במכון ויצמן ליצור עובר עכבר מתאי גזע, שהחזיק מעמד 8 ימים[18].
בשנת 2023 הכריזו שתי קבוצות מדענים, האחת מקיימברידג' ומקלטק והשניה ממכון ויצמן על יצירת מודל של עובר אנושי מתאי גזע, שהגיע לגיל המקביל ל-14 יום[19][20].
ראו גם
קישורים חיצוניים
- תא גזע, באתר אנציקלופדיה בריטניקה (באנגלית)
- עפרי אילני, מדענים הצליחו לשכפל לראשונה תאי גזע ללא שימוש בעוברים, באתר הארץ, 3 במרץ 2009
- תאי גזע, אתר הידען
- תאי גזע - לפני הזרע ולפני הביצית, באתר News1 מחלקה ראשונה, 24 בדצמבר 2014
- תאי גזע – כי לגוף יש חלקי חילוף?, באתר "מדע גדול, בקטנה"
- הרצאה של הלן בלאו על תאי גזע
- חיים סידר ורזי גרינפלד, להתחיל מבראשית, אודיסאה 3, אפריל 2009
 תאי גזע, דף שער בספרייה הלאומית
תאי גזע, דף שער בספרייה הלאומית
הערות שוליים
Wikiwand in your browser!
Seamless Wikipedia browsing. On steroids.
Every time you click a link to Wikipedia, Wiktionary or Wikiquote in your browser's search results, it will show the modern Wikiwand interface.
Wikiwand extension is a five stars, simple, with minimum permission required to keep your browsing private, safe and transparent.
