comparaison des systèmes de santé entre le Canada et les États-Unis De Wikipédia, l'encyclopédie libre
Une comparaison des systèmes de santé au Canada et aux États-Unis est souvent effectuée par des analystes du gouvernement, de la santé publique et des politiques publiques[3]. Les deux pays avaient des systèmes de santé similaires avant que le Canada ne modifie son système dans les années 1960 et 1970. Les États-Unis dépensent beaucoup plus d’argent en soins de santé que le Canada, tant par habitant qu’en pourcentage du PIB[4]. En 2006, les dépenses de santé par habitant au Canada s'élevaient à 3 678 $ US ; aux États-Unis, 6 714 $ US. Les États-Unis ont dépensé 15,3 % de leur PIB en soins de santé cette année-là ; le Canada 10,0 %[4]. En 2006, 70 % des dépenses de santé au Canada étaient financées par le gouvernement, contre 46 % aux États-Unis. Les dépenses totales du gouvernement américain par habitant en matière de soins de santé étaient 23 % plus élevées que les dépenses du gouvernement canadien. Les dépenses du gouvernement américain en matière de soins de santé représentaient un peu moins de 83 % des dépenses totales du Canada (publiques et privées).




| Coût des soins de santé par personne. Dollars américains PPA[1]. | |
|---|---|
| Canada | 6 319 $ (2022) |
| États-Unis | 12 555 $ (2022) |
| Espérance de vie. 2021 | |
|---|---|
| Canada | 82, 6 ans |
| Etats-Unis | 76, 3 ans |
| Taux de mortalité maternelle pour 100 000 naissances | |
|---|---|
| Canada | 11 (2020) |
| Etats-Unis | 33 (2021) [2] |
| Taux de mortalité des moins de 5 ans pour 1 000 naissances vivantes. 2020 | |
|---|---|
| Canada | 5.0 |
| Etats-Unis | 6.3 |
Les études sont parvenues à des conclusions différentes sur le résultat de cette disparité des dépenses. Un examen de 2007 de toutes les études comparant les résultats en matière de santé au Canada et aux États-Unis dans une revue médicale canadienne à comité de lecture a révélé que « les résultats en matière de santé peuvent être supérieurs chez les patients soignés au Canada par rapport aux patients soignés aux États-Unis, mais que les différences ne sont pas constantes »[5]. Certaines des différences notées étaient une espérance de vie plus élevée au Canada, ainsi qu'un taux de mortalité infantile plus faible qu'aux États-Unis.
Une comparaison fréquemment citée, les notations de 2000 de l'Organisation mondiale de la santé sur la « performance globale des services de santé », qui utilisaient une « mesure composite des résultats en termes de niveau de santé, de répartition de la santé, de niveau de réactivité et d'équité de la contribution financière », classaient le Canada 30e et les États-Unis 37e parmi 191 pays membres. Cette étude a classé la « réactivité », ou la qualité du service offert aux personnes recevant un traitement, au premier rang aux États-Unis, contre le septième au Canada. Cependant, l'espérance de vie moyenne des Canadiens était de 80,34 ans, contre 78,6 ans pour les résidents des États-Unis[6].
Les méthodes d'étude de l'OMS ont été critiquées par certaines analyses. Bien que l'espérance de vie et la mortalité infantile soient couramment utilisées pour comparer les soins de santé à l'échelle nationale, elles sont en fait affectées par de nombreux facteurs autres que la qualité du système de santé d'un pays, notamment le comportement individuel et la composition de la population[7]. Un rapport de 2007 du Congressional Research Service résume soigneusement certaines données récentes et souligne les « problèmes de recherche difficiles » auxquels sont confrontées les comparaisons internationales.
En 2004, le financement gouvernemental des soins de santé au Canada équivalait à 1 893 $ par personne. Aux États-Unis, les dépenses publiques par personne s'élevaient à 2 728 dollars[8].
Le système de santé canadien est composé d'au moins 10 systèmes de santé provinciaux pour la plupart autonomes qui relèvent de leurs gouvernements provinciaux, et d'un système fédéral qui couvre les militaires et les Premières Nations. Cela entraîne un degré important de variation dans le financement et la couverture au sein du pays[réf. nécessaire].
Le Canada et les États-Unis avaient des systèmes de santé similaires au début des années 1960 , mais ils disposent désormais d’une combinaison différente de mécanismes de financement. Le système de santé universel à payeur unique du Canada (Single-payer healthcare (en)) couvre environ 70 % des dépenses, et la Loi canadienne sur la santé exige que toutes les personnes assurées soient entièrement assurées, sans quote-part ni frais d'utilisation, pour tous les soins hospitaliers et médicaux médicalement nécessaires[réf. nécessaire]. Environ 91 % des dépenses hospitalières et 99 % du total des services médicaux sont financés par le secteur public[9]. Aux États-Unis, avec un système mixte public-privé, 16 %, soit 45 millions de résidents américains, ne sont jamais assurés[10]. Les États-Unis sont le seul pays de l’OCDE à ne pas disposer d’une certaine forme de couverture maladie universelle (derniers en date à ne pas en être pourvu la Turquie a mis en place une couverture universelle des soins de santé à partir de 2003[11]. Le Mexique a établi un programme de santé universel en novembre 2008[12].)
Les gouvernements des deux pays sont étroitement impliqués dans les soins de santé. La principale différence structurelle entre les deux réside dans l'assurance maladie. Au Canada, le gouvernement fédéral s'engage à fournir un soutien financier aux gouvernements provinciaux pour les dépenses de santé tant que la province en question respecte les garanties d'accessibilité énoncées dans la Loi canadienne sur la santé, qui interdit explicitement de facturer aux utilisateurs finaux des procédures couvertes. par Medicare (en) [réf. nécessaire]. Alors que certains qualifient le système canadien de médecine socialisée (« socialized medicine »[13], excroissance socialiste ont dit d'autres[14]), les économistes de la santé n'utilisent pas ce terme. Contrairement aux systèmes de prestation publique, comme celui du Royaume-Uni, le système canadien offre une couverture publique pour une combinaison de prestation publique et privée. Uwe E. Reinhardt (en), économiste de la santé à l'Université de Princeton, affirme que les systèmes à payeur unique ne sont pas des systèmes de médecine socialisée mais d'assurance sociale (« social insurance »), puisque les prestataires (tels que les médecins) appartiennent en grande partie au secteur privé[15]. de même, les hôpitaux canadiens sont contrôlés par des conseils d’administration privés ou des autorités sanitaires régionales, plutôt que par le gouvernement[16].
Aux États-Unis, le financement gouvernemental direct des soins de santé se limite à Medicare, Medicaid et au State Children's Health Insurance Program (SCHIP), qui couvrent les personnes âgées éligibles, les pauvres, les personnes handicapées et les enfants. Le gouvernement fédéral gère également la Veterans Health Administration (en), qui fournit des soins directement aux anciens combattants retraités ou handicapés, à leurs familles et aux survivants par l'intermédiaire de centres médicaux et de cliniques[17].
Le gouvernement américain gère également le Système de santé militaire (Military Health System (en), MHS). Au cours de l'exercice 2007, le MHS disposait d'un budget total de 39, 4 milliards de dollars et servait environ 9,1 millions de bénéficiaires, y compris le personnel en service actif et leurs familles, ainsi que les retraités et leurs familles. Le MHS comprend 133 000 personnes, 86 000 militaires et 47 000 civils, travaillant sur plus de 1 000 sites dans le monde, dont 70 établissements de soins hospitaliers et 1 085 cliniques médicales, dentaires et pour anciens combattants[18].
Une étude estime qu'environ 25 pour cent des personnes non assurées aux États-Unis sont éligibles à ces programmes mais ne sont pas inscrites ; cependant, étendre la couverture à tous ceux qui y sont éligibles reste un défi budgétaire et politique[19].
Pour tous les autres, l’assurance maladie doit être payée à titre privé. Quelque 59 % des résidents américains ont accès à une assurance maladie par l'intermédiaire de leur employeur, bien que ce chiffre soit en baisse et que les couvertures ainsi que les cotisations attendues des travailleurs varient considérablement[20]. Ceux dont les employeurs ne proposent pas d’assurance maladie, ainsi que ceux qui sont indépendants ou au chômage, doivent la souscrire eux-mêmes. Près de 27 millions des 45 millions de résidents américains non assurés travaillaient au moins à temps partiel en 2007, et plus d'un tiers appartenaient à des ménages gagnant 50 000 dollars ou plus par an[20].
Malgré le rôle plus important des entreprises privées aux États-Unis, les agences fédérales et étatiques sont de plus en plus impliquées, payant environ 45 % des 2 200 milliards de dollars dépensés par le pays en soins médicaux en 2004 [21]. Le gouvernement américain dépense plus en soins de santé qu’en sécurité sociale et en défense nationale réunies, selon la Brookings Institution [22].
Au-delà de ses dépenses directes, le gouvernement américain est également fortement impliqué dans les soins de santé à travers la réglementation et la législation. Par exemple, le Health Maintenance Organization Act of 1973 (en) prévoyait des subventions et des prêts pour subventionner la Health maintenance organization, les organisations de maintien de la santé et contenait des dispositions visant à stimuler leur popularité. Les HMO étaient en déclin avant la loi ; en 2002, il existait 500 plans de ce type, regroupant 76 millions de personnes[23].
Le système canadien a été financé à hauteur de 69 à 75 % par des fonds publics (en) [24], bien que la plupart des services soient fournis par des prestataires privés, y compris des médecins (bien qu'ils puissent tirer leurs revenus principalement de la facturation gouvernementale). Bien que certains médecins travaillent uniquement sur la base d’une rémunération à l’acte (généralement les médecins de famille), certains médecins de famille et la plupart des spécialistes sont rémunérés au moyen d’une combinaison de rémunération à l’acte et de contrats fixes avec des hôpitaux ou des organismes de gestion de services de santé.
Les régimes de santé universels du Canada ne couvrent pas certains services. Les soins dentaires non esthétiques sont couverts pour les enfants jusqu'à 14 ans dans certaines provinces. Il n’est pas obligatoire de couvrir les médicaments sur ordonnance pour les patients externes, mais certaines provinces disposent de programmes de remboursement des médicaments qui couvrent la plupart des coûts des médicaments pour certaines populations. Dans chaque province, les personnes âgées bénéficiant du Supplément de revenu garanti bénéficient d'une couverture supplémentaire importante ; Certaines provinces étendent les formes de couverture des médicaments à toutes les personnes âgées [25], aux familles à faible revenu[26], à celles qui bénéficient de l'aide sociale[27], ou à celles souffrant de certains problèmes de santé[28]. Certaines provinces couvrent toutes les ordonnances de médicaments sur une certaine partie du revenu familial[29]. Les prix des médicaments sont également réglementés, de sorte que les médicaments d'ordonnance de marque sont souvent nettement moins chers qu'aux États-Unis[30]. L'optométrie est couverte dans certaines provinces et n'est parfois couverte que pour les enfants de moins d'un certain âge[31]. Les visites chez des spécialistes non médecins peuvent nécessiter des frais supplémentaires. De plus, certaines procédures ne sont couvertes que dans certaines circonstances. Par exemple, la circoncision n'est pas couverte et des frais sont généralement facturés lorsqu'un parent demande la procédure ; cependant, en cas d'infection ou de nécessité médicale (en) , la procédure serait couverte.
Selon le Dr Albert Schumacher, ancien président de l'Association médicale canadienne, environ 75 pour cent des services de santé au Canada sont fournis par le secteur privé, mais financés par l'État.
Les praticiens de première ligne, qu'ils soient médecins généralistes ou spécialistes, ne sont généralement pas salariés. Ce sont de petites accessoires. Même chose avec les laboratoires et les cliniques de radiologie... La situation à laquelle nous assistons actuellement est que davantage de services ne sont pas financés par des fonds publics, mais que ce sont les gens qui doivent les payer, ou leurs compagnies d'assurance. Nous avons une sorte de privatisation passive.
Il existe une différence significative dans la couverture des soins médicaux au Canada et aux États-Unis. Au Canada, tous les citoyens et résidents permanents sont couverts par le système de santé, tandis qu'aux États-Unis, des études suggèrent que 7 % des citoyens américains ne disposent pas d'une assurance maladie adéquate, voire pas du tout
Au Canada comme aux États-Unis, l'accès peut poser problème. Au Canada, 5 % des résidents canadiens n'ont pas réussi à trouver un médecin régulier, et 9 % n'en ont jamais cherché. Dans de tels cas, cependant, ils continuent de bénéficier d’une couverture pour des options telles que les cliniques sans rendez-vous ou les salles d’urgence. Les données américaines sont mises en évidence dans une étude de 2007 de Consumer Reports sur le système de santé américain, qui a montré que les personnes sous-assurées représentent 4 % de la population américaine et vivent avec une assurance maladie squelettique qui couvre à peine leurs besoins médicaux et les laisse non préparés à payer des dépenses majeures. frais médicaux. Les données canadiennes proviennent de l'Enquête sur la santé dans les collectivités canadiennes de 2003.
Aux États-Unis, le gouvernement fédéral ne garantit pas des soins de santé universels à tous ses citoyens, mais les programmes de santé financés par l’État (en) contribuent à subvenir aux besoins des personnes âgées, des handicapés, des pauvres et des enfants[32]. La loi sur le traitement médical d'urgence et le travail actif (Emergency Medical Treatment and Active Labor Act (en) ou EMTALA) garantit également l'accès du public aux services d'urgence. La loi EMTALA oblige les prestataires de soins de santé d’urgence à stabiliser une crise sanitaire d’urgence et ne peut refuser un traitement faute de preuve de couverture d’assurance ou d’autres preuves de la capacité de payer[33]. EMTALA ne dispense pas la personne recevant des soins d'urgence de l'obligation de prendre en charge le coût des soins d'urgence non payés à ce moment-là et l'hôpital a toujours le droit de poursuivre tout débiteur pour le coût des soins d'urgence fournis. Au Canada, les soins aux urgences pour les résidents légaux du Canada ne sont pas facturés au patient au moment du service, mais sont pris en charge par le gouvernement.
Selon le Bureau du recensement des États-Unis, 59, 3 % des citoyens américains bénéficient d' une assurance maladie liée à l'emploi, 27, 8 % bénéficient d'une assurance maladie fournie par le gouvernement ; près de 9 % souscrivent directement une assurance maladie (il y a un certain chevauchement entre ces chiffres) et 15, 3 % (45, 7 millions) n'étaient pas assurés en 2007[20]. On estime que 25 pour cent des personnes non assurées sont éligibles aux programmes gouvernementaux mais ne sont pas inscrites[19]. Environ un tiers des personnes non assurées appartiennent à des ménages gagnant plus de 50 000 dollars par an[20]. Un rapport de 2003 du Congressional Budget Office a révélé que de nombreuses personnes ne sont privées d'assurance maladie que temporairement, par exemple après avoir quitté un employeur ou avant un nouvel emploi. Le nombre de personnes chroniquement non assurées (non assurées toute l'année) était estimé entre 21 et 31 millions en 1998[34]. Une autre étude, réalisée par la Commission Kaiser sur Medicaid et les non-assurés, estime que 59 pour cent des adultes non assurés ne le sont pas depuis au moins deux ans[35]. Un indicateur des conséquences de l'incohérence de la couverture santé des Américains est une étude publiée dans Health Affairs qui conclut que la moitié des faillites personnelles concernaient des frais médicaux[36]. Bien que d'autres sources contestent cette affirmation , il est possible que la dette médicale (en) soit la principale cause de faillite aux États-Unis (en)[37].
Un certain nombre de cliniques gratuites (en) fournissent des soins non urgents gratuits ou à faible coût aux patients pauvres et non assurés. L'Association nationale des cliniques gratuites affirme que ses cliniques membres fournissent trois milliards de dollars de services à quelque 3,5 millions de patients par an[38].
Une étude comparative évaluée par des pairs sur l'accès aux soins de santé dans les deux pays publiée en 2006 a conclu que les résidents américains sont un tiers moins susceptibles d'avoir un médecin régulier (80 % contre 85 %), et un quart plus susceptibles d'avoir des besoins de santé non satisfaits (13 % contre 11 %), et sont plus de deux fois plus susceptibles de renoncer aux médicaments dont ils ont besoin (1, 7 % contre 2, 6 %)[39]. L'étude a noté que les problèmes d'accès « étaient particulièrement graves pour les Américains non assurés ». Ceux qui n'ont pas d'assurance aux États-Unis étaient beaucoup moins satisfaits, moins susceptibles d'avoir consulté un médecin et plus susceptibles de n'avoir pas pu recevoir les soins souhaités que les Canadiens et les Américains assurés[39].
Une autre étude transnationale a comparé l'accès aux soins en fonction du statut d'immigrant au Canada et aux États-Unis[40]. Les résultats ont montré que dans les deux pays, les immigrants avaient un accès aux soins plus difficile que les non-immigrants. Plus précisément, les immigrants vivant au Canada étaient moins susceptibles de subir un test de Pap en temps opportun que les Canadiens de naissance ; en outre, les immigrants aux États-Unis étaient moins susceptibles d'avoir un médecin régulier et une consultation annuelle avec un prestataire de soins de santé que les Américains nés dans le pays. En général, les immigrants au Canada avaient un meilleur accès aux soins que ceux aux États-Unis, mais la plupart des différences s'expliquaient par des différences de statut socio-économique (revenu, éducation) et de couverture d'assurance entre les deux pays. Toutefois, les immigrants aux États-Unis étaient plus susceptibles de subir un test de Pap en temps opportun que les immigrants au Canada.
Le Cato Institute a exprimé ses inquiétudes quant au fait que le gouvernement américain ait restreint la liberté des patients de Medicare de dépenser leur propre argent pour leurs soins de santé, et a comparé ces développements avec la situation au Canada, où en 2005 la Cour suprême du Canada a statué que la province de Québec ne pourrait interdire à ses citoyens d’acheter des services couverts par une assurance maladie privée. L'institut a exhorté le Congrès à rétablir le droit des personnes âgées américaines de dépenser leur propre argent en soins médicaux.
La Loi canadienne sur la santé couvre les services des psychiatres, qui sont des médecins ayant une formation supplémentaire en psychiatrie, mais ne couvre pas le traitement par un psychologue [41],[42],[43] ou un psychothérapeute à moins que le praticien ne soit également un médecin. La taxe sur les produits et services ou taxe de vente harmonisée (selon la province) s'applique aux services des psychothérapeutes [44]. Certains programmes provinciaux ou territoriaux et certains régimes d'assurance privés peuvent couvrir les services de psychologues et de psychothérapeutes, mais il n'existe aucun mandat fédéral pour de tels services au Canada. Aux États-Unis, l'Affordable Care Act (Obamacare) inclut la prévention, l'intervention précoce et le traitement des troubles mentaux et/ou liés à l'usage de substances comme une « prestation de santé essentielle » (EHB) qui doit être couverte par les plans de santé proposés sur le marché de l'assurance maladie (en) . En vertu de la loi sur les soins abordables, la plupart des régimes de santé doivent également couvrir certains services préventifs sans quote-part, coassurance ou franchise[45]. En outre, la loi américaine sur la parité en matière de santé mentale et d'équité en matière de toxicomanie (U.S. Mental Health Parity and Addiction Equity Act, MHPAEA) de 2008 impose la « parité » entre les prestations en matière de santé mentale et/ou de troubles liés à l'usage de substances (MH/SUD) et les prestations médicales/chirurgicales couvertes par un plan de santé. En vertu de cette loi, si un régime de soins de santé offre des prestations en matière de santé mentale et/ou de troubles liés à l’usage de substances, il doit offrir des prestations équivalentes aux autres prestations médicales/chirurgicales qu’il couvre[46].
L'une des plaintes formulées à l'égard des systèmes américain et canadien concerne les délais d'attente, qu'il s'agisse d'un spécialiste, d'une intervention chirurgicale majeure non urgente, comme l'arthroplastie de la hanche, ou de traitements spécialisés, comme la radiothérapie pour le cancer du sein ; les temps d’attente dans chaque pays dépendent de divers facteurs. Aux États-Unis, l'accès est principalement déterminé par l'accès ou non d'une personne au financement nécessaire pour payer le traitement, par la disponibilité des services dans la région et par la volonté du prestataire de fournir le service au prix fixé par l'assureur. Au Canada, le temps d'attente est fixé en fonction de la disponibilité des services dans la région et du besoin relatif de la personne nécessitant un traitement[réf. nécessaire].
Comme l'a rapporté le Conseil canadien de la santé (en) , une enquête du Commonwealth de 2010 a révélé que 39 % des Canadiens ont attendu 2 heures ou plus à l'urgence, contre 31 % aux États-Unis ; 43 % ont attendu quatre semaines ou plus pour consulter un spécialiste, contre 10 % aux États-Unis. La même enquête indique que 37 % des Canadiens déclarent qu'il est difficile d'accéder à des soins en dehors des heures normales (le soir, le week-end ou les jours fériés) sans se rendre aux urgences, comparativement à plus de 34 % des Américains. De plus, 47 % des Canadiens et 50 % des Américains qui se sont rendus aux urgences au cours des deux dernières années estiment qu'ils auraient pu être traités dans leur lieu de soins habituel s'ils avaient pu obtenir un rendez-vous[47].
Une enquête menée en 2018 par l'Institut Fraser, un groupe de réflexion conservateur-libertaire (voir aussi Conservatism in Canada) sur les politiques publiques, a révélé que les temps d'attente au Canada pour diverses procédures médicales atteignaient « un niveau record »[réf. nécessaire]. La durée du rendez-vous (réunion avec les médecins) était en moyenne inférieure à deux minutes[Information douteuse]. Ces rendez-vous très rapides sont le résultat de la tentative des médecins de s'adapter au nombre de patients utilisant le système médical. Cependant, lors de ces rendez-vous, des diagnostics ou des prescriptions étaient rarement posés, les patients étant presque toujours orientés vers des spécialistes pour recevoir un traitement pour leurs problèmes médicaux. Selon l'Institut Fraser, les patients au Canada ont attendu en moyenne 19, huit semaines pour recevoir un traitement, qu'ils aient ou non pu consulter un spécialiste[48]. Aux États-Unis, le temps d'attente moyen pour un premier rendez-vous est de 24 jours (≈3 fois plus rapide qu'au Canada) ; les temps d'attente pour les services aux urgences étaient en moyenne de 24 minutes (plus de quatre fois plus rapides qu'au Canada); les temps d’attente pour les spécialistes étaient en moyenne de trois à six, quatre semaines (plus de six fois plus rapides qu’au Canada)[49]. En réponse à ces résultats, le Physicians for a National Health Program (en) (PNHP), une organisation de défense regroupant plus de 20 000 professionnels de la santé américains, a identifié des problèmes statistiques dans les rapports de l'Institut Fraser. À savoir, le rapport s'appuie sur une enquête auprès des médecins canadiens avec un taux de réponse de seulement 15, 8 %. La répartition de ces réponses entre les 12 spécialités et les dix provinces donne des résultats à un chiffre pour 63 pour cent des catégories, et souvent un seul médecin appartenant à une catégorie donnée. À l’inverse, une étude menée par l’Institut canadien d’information sur la santé a indiqué que le Canada a réussi à prodiguer des soins dans les délais d’attente médicalement recommandés[50].
Aux États-Unis, les patients bénéficiant de Medicaid, les programmes gouvernementaux à faible revenu, peuvent attendre jusqu'à un maximum de douze semaines pour consulter un spécialiste (12 semaines de moins que le temps d'attente moyen au Canada). Étant donné que les paiements Medicaid sont faibles, certains ont affirmé que certains médecins ne voulaient pas voir de patients Medicaid au Canada. Par exemple, à Benton Harbor, Michigan, les spécialistes ont accepté de passer un après-midi chaque semaine ou deux dans une clinique Medicaid, ce qui signifiait que les patients Medicaid devaient prendre rendez-vous non pas au cabinet du médecin, mais à la clinique, où les rendez-vous devaient être pris des mois à l'avance. Une étude de 2009 a révélé qu'aux États-Unis, l'attente moyenne pour consulter un médecin spécialiste est de 20,5 jours.
Dans une enquête de 2009 sur les temps d'attente pour les rendez-vous chez les médecins aux États-Unis, le temps d'attente moyen pour un rendez-vous avec un chirurgien orthopédiste dans l'ensemble du pays était de 17 jours. À Dallas, au Texas, l'attente était de 45 jours (la plus longue attente étant de 365 jours). Aux États-Unis, le temps d’attente moyen pour consulter un médecin de famille était de 20 jours. Le temps d'attente moyen pour consulter un médecin de famille à Los Angeles, en Californie, était de 59 jours et à Boston, dans le Massachusetts, de 63 jours[51].
Des études menées par le Fonds du Commonwealth (en) ont révélé que 42 % des Canadiens ont attendu 2 heures ou plus aux urgences, contre 29 % aux États-Unis ; 57 % ont attendu 4 semaines ou plus pour consulter un spécialiste, contre 23 % aux États-Unis, mais les Canadiens avaient plus de chances d'obtenir des soins médicaux la nuit, ou les fins de semaine et les jours fériés, que leurs voisins américains sans avoir besoin de se rendre aux urgences (54 % contre 61 %)[52]. Les statistiques de l'Institut Fraser de 2008 indiquent que le temps d'attente moyen entre le moment où un médecin généraliste recommande un patient pour des soins et la réception du traitement était de près de quatre mois et demi en 2008, soit environ le double de ce qu'il était 15 ans auparavant[53].
Une enquête menée en 2003 auprès des administrateurs d'hôpitaux au Canada, aux États-Unis et dans trois autres pays a révélé un mécontentement à l'égard des systèmes américain et canadien. Par exemple, 21 % des administrateurs d'hôpitaux canadiens, mais moins de 1 % des administrateurs américains, ont déclaré qu'il faudrait plus de trois semaines pour effectuer une biopsie sur un éventuel cancer du sein chez une femme de 50 ans ; 50 % des administrateurs canadiens, contre aucun de leurs homologues américains, ont déclaré qu'il faudrait plus de six mois à une personne de 65 ans pour subir une arthroplastie de routine de la hanche. Toutefois, les administrateurs américains se sont montrés les plus négatifs à l'égard du système de leur pays. Les dirigeants d’hôpitaux des cinq pays ont exprimé leurs inquiétudes concernant la pénurie de personnel ainsi que les délais d’attente et la qualité des services d’urgence[54].
Dans une lettre au Wall Street Journal, Robert Bell, président-directeur général du University Health Network de Toronto, a déclaré que le film Sicko de Michael Moore « exagérait la performance du système de santé canadien ». — il ne fait aucun doute que trop de patients restent encore dans nos services d'urgence en attendant d'être admis dans des lits d'hôpitaux rares. » Cependant, « les Canadiens dépensent environ 55 % de ce que les Américains dépensent en soins de santé et ont une espérance de vie plus longue et des taux de mortalité infantile plus faibles. De nombreux Américains ont accès à des soins de santé de qualité. Tous les Canadiens ont accès à des soins similaires à un coût considérablement inférieur. » Il ne fait « aucun doute » que la baisse des coûts s'est faite au prix d'une « restriction de l'offre avec un accès sous-optimal aux services », a déclaré Bell. Une nouvelle approche cible les temps d'attente, qui sont signalés sur les sites Web publics[55].
En 2007, Shona Holmes, une femme de Waterdown, en Ontario, qui s'est fait enlever un kyste de Rathke (en) à la clinique Mayo en Arizona, a poursuivi le gouvernement de l'Ontario pour ne pas lui avoir remboursé 95 000 $ de frais médicaux[56],[57],[58],[59],[60],[61],[62]. Holmes avait qualifié son état d'urgence, avait déclaré qu'elle perdait la vue et avait décrit son état comme un cancer du cerveau potentiellement mortel. En juillet 2009, Holmes a accepté d'apparaître dans des publicités télévisées diffusées aux États-Unis pour avertir les Américains des dangers d'adopter un système de santé à l'image du Canada. Les publicités dans lesquelles elle est apparue ont déclenché des débats des deux côtés de la frontière. Après la parution de sa publicité, les critiques ont souligné des divergences dans son histoire, notamment que le kyste de Rathke (en), la maladie pour laquelle elle a été traitée, n'était pas une forme de cancer et ne mettait pas sa vie en danger[63],[64].
Les soins de santé constituent l'un des postes les plus coûteux des budgets des deux pays. Aux États-Unis, les différents niveaux de gouvernement dépensent plus par habitant qu'au Canada. En 2004, les dépenses du gouvernement canadien s'élevaient à 2 120 $ (en dollars américains) par personne, tandis que celles du gouvernement américain étaient de 2 724 $[65].
Les coûts administratifs sont également plus élevés aux États-Unis qu'au Canada[66]. Un rapport de 1999 a révélé qu'après exclusions, l'administration représentait 31,0 % des dépenses de santé aux États-Unis, comparativement à 16,7 % au Canada. En ce qui concerne l'élément assurance, au Canada, le système d'assurance provincial à payeur unique fonctionnait avec des frais généraux de 1,3 %, se comparant favorablement aux frais généraux des assurances privées (13,2 %), aux frais généraux des assurances privées américaines (11, 7 %) et aux frais généraux des programmes américains Medicare et Medicaid. (respectivement 3, 6 % et 6, 8 %). Le rapport concluait en observant que l'écart entre les dépenses administratives des États-Unis et du Canada s'était accru jusqu'à 752 $ par habitant et qu'une somme importante pourrait être économisée aux États-Unis si les États-Unis mettaient en œuvre un système de type canadien[67].
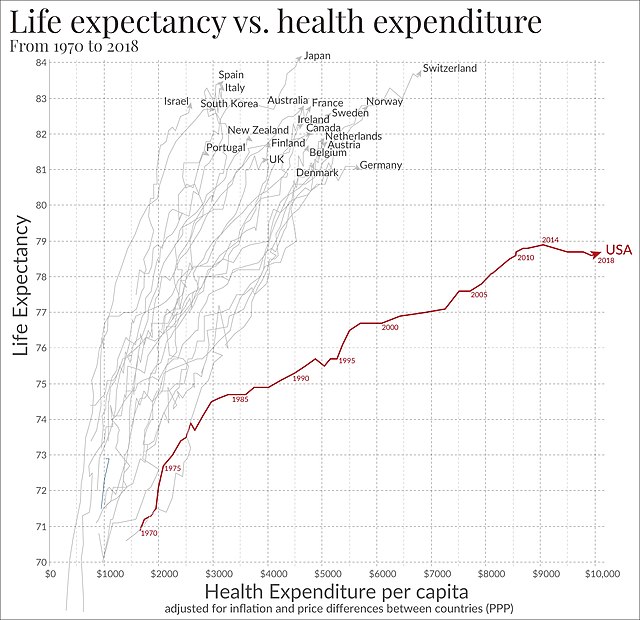
Toutefois, les dépenses du gouvernement américain couvrent moins de la moitié de tous les coûts de santé. Les dépenses privées sont également bien plus importantes aux États-Unis qu’au Canada. Au Canada, les particuliers ou les compagnies d'assurance privées dépensaient en moyenne 917 $ chaque année pour les soins de santé, y compris les soins dentaires, les soins oculaires et les médicaments. Aux États-Unis, cette somme s'élève à 3 372 dollars[65]. En 2006, les soins de santé représentaient 15, 3 % du PIB annuel américain. Au Canada, 10 % du PIB a été consacrés aux soins de santé[4]. Cette différence est une évolution relativement récente. En 1971, les nations étaient beaucoup plus proches, le Canada dépensant 7, 1 % de son PIB tandis que les États-Unis en dépensaient 7, 6 %.[réf. nécessaire]
Certains opposants à une plus grande implication du gouvernement dans les soins de santé ont affirmé que la différence de coûts entre les deux pays s’explique en partie par les différences démographiques. Les immigrants illégaux, plus répandus aux États-Unis qu'au Canada, [réf. nécessaire] ajoute également un fardeau au système, car beaucoup d'entre eux ne disposent pas d'assurance maladie et dépendent des salles d'urgence — qui sont légalement tenus de les traiter dans le cadre d'EMTALA (en) — comme principale source de soins[68]. Au Colorado, par exemple, on estime que 80 % des immigrés sans papiers ne disposent pas d’assurance maladie[68].
À travers toutes les entités de leur système public-privé, les États-Unis dépensent plus par habitant que n'importe quel autre pays au monde[65], mais ils sont le seul pays industrialisé riche au monde qui manque d'une certaine forme de soins de santé universels. En mars 2010, le Congrès américain a adopté une réforme réglementaire du système d'assurance maladie américain. Cependant, étant donné que cette législation ne constitue pas une réforme fondamentale des soins de santé, on ne sait pas exactement quel sera son effet et, comme la nouvelle législation est mise en œuvre par étapes, la dernière disposition étant entrée en vigueur en 2018, il faudra quelques années avant qu'une évaluation empirique des effets complets sur la comparaison puisse être déterminée.
Les coûts des soins de santé dans les deux pays augmentent plus vite que l’inflation . Alors que les deux pays envisagent de modifier leurs systèmes, un débat fait rage sur la question de savoir si des ressources devraient être ajoutées au secteur public ou privé. Bien que les Canadiens et les Américains se soient tournés vers les autres pour trouver des moyens d'améliorer leurs systèmes de santé respectifs, il existe une quantité importante d'informations contradictoires concernant les mérites relatifs des deux systèmes[69]. Aux États-Unis, le système de santé canadien, essentiellement monopsonique, est considéré par différents côtés du spectre idéologique comme un modèle à suivre ou à éviter[39],[70].
Une partie de l’argent supplémentaire dépensé aux États-Unis va aux médecins, aux infirmières et à d’autres professionnels de la santé. Selon les données sur la santé recueillies par l'OCDE, le revenu moyen des médecins aux États-Unis en 1996 était près du double de celui des médecins au Canada. En 2012, le salaire brut moyen des médecins au Canada était de 328 000 $ CAN. Sur le montant brut, les médecins paient les impôts, le loyer, les salaires du personnel et l'équipement[71]. Au Canada, moins de la moitié des médecins sont des spécialistes alors qu'aux États-Unis, plus de 70 % des médecins sont des spécialistes[72].
Le Canada compte moins de médecins par habitant que les États-Unis. Aux États-Unis, il y avait 2,4 médecins pour 1 000 habitants en 2005 ; au Canada, il y en avait 2,2[73]. Certains médecins quittent le Canada pour poursuivre des objectifs de carrière ou obtenir un salaire plus élevé aux États-Unis, bien qu'un nombre important de médecins provenant de pays comme la Chine, l'Inde, le Pakistan et l'Afrique du Sud immigrent pour exercer au Canada[réf. nécessaire]. De nombreux médecins canadiens et nouveaux diplômés en médecine se rendent également aux États-Unis pour suivre une formation postuniversitaire en résidence en médecine. Comme il s’agit d’un marché beaucoup plus vaste, de nouvelles sous-spécialités de pointe sont plus largement disponibles aux États-Unis qu’au Canada. Cependant, les statistiques publiées en 2005 par l'Institut canadien d'information sur la santé (ICIS) montrent que, pour la première fois depuis 1969 (période pour laquelle les données sont disponibles), plus de médecins sont revenus au Canada que n'ont déménagé à l'étranger[74].
Le Canada et les États-Unis disposent de programmes limités pour fournir des médicaments sur ordonnance aux nécessiteux. Aux États-Unis, l’introduction du Medicare Part D (en) a étendu la couverture partielle des produits pharmaceutiques aux bénéficiaires de Medicare. Au Canada, tous les médicaments administrés dans les hôpitaux sont couverts par Medicare, mais pas les autres médicaments sur ordonnance. Les provinces ont toutes des programmes pour aider les pauvres et les personnes âgées à avoir accès aux médicaments, mais même si certains ont réclamé la création d'un tel programme, aucun programme national n'existe[75]. Environ les deux tiers des Canadiens bénéficient d'une couverture privée pour leurs médicaments sur ordonnance, principalement par l'intermédiaire de leur employeur. Dans les deux pays, une population importante n’est pas entièrement couverte par ces programmes. Une étude de 2005 a révélé que 20 % des adultes les plus malades au Canada et 40 % aux États-Unis ne faisaient pas exécuter une ordonnance en raison du coût[76].
De plus, l'enquête internationale de 2010 du Fonds du Commonwealth sur les politiques de santé indique que 4 % des Canadiens ont indiqué qu'ils n'ont pas consulté un médecin en raison du coût, comparativement à 22 % des Américains. De plus, 21 % des Américains ont déclaré qu’ils n’avaient pas exécuté une ordonnance de médicament ou qu’ils avaient sauté des doses en raison du coût. Cela se compare à 10 % des Canadiens[réf. nécessaire].
L’une des différences les plus importantes entre les deux pays est le coût beaucoup plus élevé des médicaments aux États-Unis. Aux États-Unis, 728 $ par habitant sont dépensés chaque année en médicaments, tandis qu'au Canada, c'est 509 $. Parallèlement, la consommation est plus élevée au Canada, avec environ 12 ordonnances exécutées par personne chaque année au Canada et 10, 6 aux États-Unis. La principale différence est que les prix des médicaments brevetés au Canada sont en moyenne entre 35 % et 45 % inférieurs à ceux des États-Unis, bien que les prix des génériques soient plus élevés . L'écart de prix des médicaments de marque entre les deux pays a amené les Américains à acheter pour plus d'un milliard de dollars américains de médicaments par année dans les pharmacies canadiennes[77].
Il y a plusieurs raisons à cette disparité. Le système canadien profite des achats centralisés effectués par les gouvernements provinciaux qui ont plus de poids sur le marché et achètent en gros, ce qui fait baisser les prix. En revanche, les États-Unis ont des lois explicites qui interdisent à Medicare ou Medicaid de négocier les prix des médicaments. De plus, les négociations des prix par les assureurs-maladie canadiens sont fondées sur des évaluations de l'efficacité clinique des médicaments d'ordonnance , ce qui permet de considérer dans leur contexte les prix relatifs de médicaments thérapeutiquement similaires. Le Conseil canadien d'examen du prix des médicaments brevetés a également le pouvoir de fixer un prix juste et raisonnable pour les produits brevetés, soit en le comparant à des médicaments similaires déjà sur le marché, soit en prenant le prix moyen en vigueur dans sept pays développés[78],[79]. Les prix sont également réduits grâce à une protection par brevet plus limitée au Canada. Aux États-Unis, le brevet d'un médicament peut être prolongé de cinq ans pour rattraper le temps perdu dans le développement. Certains médicaments génériques sont ainsi disponibles plus tôt sur les étalages canadiens[80].
L’industrie pharmaceutique est importante dans les deux pays, même si tous deux sont des importateurs nets de médicaments. Les deux pays consacrent à peu près le même montant de leur PIB à la recherche pharmaceutique, soit environ 0,1 % par an
Les États-Unis dépensent plus en technologie que le Canada. Dans une étude de 2004 sur l'imagerie médicale au Canada, il a été constaté que le Canada disposait de 4,6 appareils d'IRM par million d'habitants, tandis que les États-Unis en avaient 19,5 par million. Le Canada compte également 10,3 tomodensitomètres par million, derrière celui des États-Unis, qui en comptent 29, 5 par million[81]. L'étude n'a pas tenté d'évaluer si la différence entre le nombre d'appareils d'IRM et de tomodensitométrie avait un effet sur les résultats médicaux ou était le résultat d'une surcapacité, mais elle a observé que les appareils d'IRM sont utilisés de manière plus intensive au Canada qu'aux États-Unis ou en Grande-Bretagne Selon certains, cette disparité dans la disponibilité de la technologie entraîne des temps d’attente plus longs. En 1984, des temps d'attente allant jusqu'à 22 mois pour une IRM ont été allégués en Saskatchewan[82]. Cependant, selon des statistiques officielles plus récentes (2007), tous les patients urgents reçoivent une IRM dans les 24 heures, ceux classés comme urgents les reçoivent en moins de 3 semaines et le temps d'attente électif maximum est de 19 semaines à Regina et de 26 semaines à Saskatoon, la capitale de la province. deux plus grandes zones métropolitaines[83].
Selon le rapport de 2010 du Conseil canadien de la santé « Décisions, décisions : Les médecins de famille comme gardiens des médicaments d'ordonnance et de l'imagerie diagnostique au Canada », le gouvernement fédéral canadien a investi 3 milliards de dollars sur 5 ans (2000-2005) dans le domaine de l'imagerie diagnostique et a accepté d'investir 2 milliards de dollars supplémentaires pour réduire les temps d'attente. Ces investissements ont entraîné une augmentation du nombre de scanners partout au Canada ainsi que du nombre d'examens effectués. Le nombre de tomodensitomètres est passé de 198 à 465 et le nombre d’appareils d’IRM de 19 à 266 (soit plus de dix fois) entre 1990 et 2009. De même, le nombre d’examens CT a augmenté de 58 % et celui d’examens IRM de 100 % entre 2003 et 2009. En comparaison avec d'autres pays de l'OCDE, y compris les États-Unis, les taux d'examens d'IRM et de tomodensitométrie au Canada se situent quelque part au milieu. Néanmoins, l'Association canadienne des radiologistes affirme que jusqu'à 30 % des examens d'imagerie diagnostique sont inappropriés et n'apportent aucune information utile[84].
Le coût supplémentaire des poursuites pour faute professionnelle (en) représente une proportion des dépenses de santé aux États-Unis (1,7 % en 2002)[85] et au Canada (0, 27 % en 2001, soit 237 millions de dollars). Au Canada, le coût total des règlements, des frais juridiques et de l'assurance s'élève à 4 $ par personne chaque année [86], mais aux États-Unis, il dépasse 16 $. Les indemnités moyennes versées aux plaignants américains étaient de 265 103 $, tandis que celles versées aux plaignants canadiens étaient un peu plus élevées, s'établissant en moyenne à 309 417 $[87]. Cependant, les poursuites pour faute professionnelle sont beaucoup plus fréquentes aux États-Unis, avec 350 % de poursuites supplémentaires déposées chaque année par personne[86]. Même si les coûts des fautes professionnelles sont nettement plus élevés aux États-Unis, ils ne représentent qu’une faible proportion des dépenses médicales totales. Le coût total de la défense et du règlement des poursuites pour faute professionnelle aux États-Unis en 2004 s'élevait à plus de 28 milliards de dollars[88]. Les critiques affirment que la médecine défensive (en) consomme jusqu’à 9 % des dépenses de santé américaines [89], mais les études du CBO suggèrent qu'il est beaucoup plus petit[86].
Il existe un certain nombre de coûts accessoires qui sont plus élevés aux États-Unis. Les coûts administratifs sont nettement plus élevés aux États-Unis ; les mandats gouvernementaux en matière de tenue de dossiers et la diversité des assureurs, des régimes et des niveaux administratifs impliqués dans chaque transaction entraînent un effort administratif plus important. Une étude récente comparant les coûts administratifs dans les deux pays a révélé que ces coûts aux États-Unis sont à peu près le double de ce qu'ils sont au Canada[90]. Un autre coût accessoire est celui du marketing, tant de la part des compagnies d’assurance que des prestataires de soins de santé. Ces coûts sont plus élevés aux États-Unis, contribuant ainsi à des coûts globaux plus élevés dans ce pays.[réf. nécessaire]
Dans le classement de l'Organisation mondiale de la santé sur la performance des systèmes de santé (World Health Organization ranking of health systems in 2000 (en)) parmi 191 pays membres publié en 2000, le Canada se classait au 30e rang et les États-Unis au 37e, tandis que la santé globale des Canadiens était classée au 35e rang et les Américains au 72e[6],[92]. Cependant, les méthodologies de l'OMS, qui tentaient de mesurer l'efficacité avec laquelle les systèmes de santé traduisent les dépenses en santé, ont suscité de larges débats et critiques.
Les chercheurs mettent en garde contre la déduction de la qualité des soins de santé à partir de certaines statistiques sur la santé. June O'Neill et Dave O'Neill soulignent que "... L'espérance de vie et la mortalité infantile sont toutes deux de mauvaises mesures de l'efficacité d'un système de santé car elles sont influencées par de nombreux facteurs sans rapport avec la qualité et l'accessibilité des soins médicaux. » [7]
En 2007, Gordon H. Guyatt et coll. a mené une méta-analyse, ou une revue systématique, de toutes les études comparant les résultats de santé pour des conditions similaires au Canada et aux États-Unis, dans Open Medicine, une revue médicale canadienne à comité de lecture en libre accès. Ils ont conclu : « Les études disponibles suggèrent que les résultats en matière de santé pourraient être supérieurs chez les patients soignés au Canada par rapport aux États-Unis, mais les différences ne sont pas constantes. » Guyatt a identifié 38 études portant sur des pathologies telles que le cancer, les maladies coronariennes, les maladies chroniques et les interventions chirurgicales. Sur les dix études présentant la validité statistique la plus forte, cinq étaient en faveur du Canada, deux en faveur des États-Unis et 3 étaient équivalentes ou mixtes. Sur les 28 études les plus faibles, neuf étaient en faveur du Canada, 3 en faveur des États-Unis et 16 étaient équivalentes ou mixtes. Dans l'ensemble, les résultats en matière de mortalité ont favorisé le Canada avec un avantage de 5 %, mais les résultats étaient faibles et variés. La seule tendance constante était que les patients canadiens s'en sortaient mieux en cas d'insuffisance rénale[5].
En termes de santé de la population, l'espérance de vie en 2006 était d'environ deux ans et demi plus longue au Canada, les Canadiens vivant en moyenne 79, 9 ans et les Américains 77, 5 ans[93]. Les taux de mortalité infanto-juvénile sont également plus élevés aux États-Unis[93]. Certaines comparaisons suggèrent que le système américain est sous-performant par rapport au système canadien ainsi qu'à ceux d'autres pays industrialisés dotés d'une couverture universelle[94]. Par exemple, un classement de l'Organisation mondiale de la santé sur la performance du système de santé de 191 pays membres, publié en 2000, classe le Canada au 30e rang et les États-Unis au 37e rang, et la santé globale du Canada au 35e rang contre le 72e rang des États-Unis[6]. L’OMS ne s’est pas contentée de considérer les résultats des soins de santé, mais a également mis fortement l’accent sur les disparités en matière de santé entre riches et pauvres, sur le financement des besoins de santé des pauvres et sur la mesure dans laquelle un pays atteignait les résultats potentiels en matière de soins de santé qu’il croyait. étaient possibles pour cette nation. Dans une comparaison internationale de 21 indicateurs de qualité plus spécifiques menée par le groupe de travail international du Fonds du Commonwealth sur les indicateurs de qualité, les résultats étaient plus partagés. L'un des indicateurs était à égalité et dans trois autres, les données n'étaient pas disponibles pour un pays ou pour l'autre. Le Canada a obtenu de meilleurs résultats sur 11 indicateurs ; comme les taux de survie au cancer colorectal, à la leucémie infantile (en) et aux transplantations rénales et hépatiques. Les États-Unis ont obtenu de meilleurs résultats sur 6 indicateurs, notamment les taux de survie au cancer du sein et du col de l'utérus et la prévention des maladies infantiles telles que la coqueluche et la rougeole. Les 21 indicateurs ont été distillés à partir d’une liste de départ de 1000. Les auteurs déclarent qu'« il s'agit d'une liste opportuniste plutôt que d'une liste exhaustive »[95].
Une partie de la différence dans les résultats peut également être liée aux choix de mode de vie. L'OCDE a constaté que les Américains ont des taux de tabagisme et de consommation d'alcool légèrement plus élevés que les Canadiens [93] ainsi que des taux d'obésité significativement plus élevés[96]. Une étude conjointe canado-américaine a révélé des taux de tabagisme légèrement plus élevés chez les Canadiens. Une autre étude a révélé que les Américains ont des taux plus élevés non seulement d'obésité, mais également d'autres facteurs de risque pour la santé et de maladies chroniques, notamment l'inactivité physique, le diabète, l'hypertension, l'arthrite et la maladie pulmonaire obstructive chronique[39].
Même si une revue systématique canadienne a déclaré que les différences entre les systèmes du Canada et des États-Unis ne pouvaient pas à elles seules expliquer les différences dans les résultats des soins de santé, l'étude n'a pas pris en compte le fait que plus de 44 000 Américains meurent chaque année à cause de l'absence d'un système de paiement unique pour les soins de santé aux États-Unis et il n'a pas pris en compte les millions d'autres qui vivent sans soins médicaux appropriés en raison d'un manque d'assurance[97].
Les États-Unis et le Canada ont des caractéristiques raciales différentes, des taux d’obésité et d’alcoolisme différents, ce qui entraînerait probablement une espérance de vie moyenne plus courte et une mortalité infantile plus élevée aux États-Unis, même avec des soins de santé égaux. La population américaine comprend 12,2 % d'Afro-Américains et 16,3 % d'Hispaniques américains (recensement de 2010), tandis que le Canada compte 2, 5 % d'Afro-Canadiens et 0,97 % d'Hispaniques (recensement de 2006). Les Afro-Américains ont des taux de mortalité plus élevés que tout autre groupe racial ou ethnique pour huit des dix principales causes de décès[98]. Le taux d’incidence du cancer chez les Afro-Américains est 10 % plus élevé que chez les Américains d’origine européenne[99]. Les Latinos américains ont des taux de décès dus au diabète, aux maladies du foie et aux maladies infectieuses plus élevés que les non-Latinos[100]. Les adultes afro-américains et latinos courent environ deux fois plus de risques que les Européens-Américains de développer un diabète[99]. Le taux de mortalité infantile des Afro-Américains est le double de celui des Blancs[101]. Malheureusement, il est difficile de comparer directement les taux de mortalité infantile entre les pays, car les pays ont des définitions différentes de ce qui constitue un décès infantile.
Un autre problème lié à la comparaison des deux systèmes est l’état de santé de base des patients que les systèmes doivent traiter. Le taux d'obésité au Canada, de 14,3 %, représente environ la moitié de celui des États-Unis, qui est de 30,6 %[102]. En moyenne, l’obésité réduit l’espérance de vie de 6 à 7 ans[103].
Une étude de 2004 a révélé que le Canada avait un taux de mortalité légèrement plus élevé pour l'infarctus aigu du myocarde (crise cardiaque) en raison de l'approche canadienne plus conservatrice en matière de revascularisation (ouverture) des artères coronaires[104].
De nombreuses études ont tenté de comparer les taux d'incidence et de mortalité par cancer au Canada et aux États-Unis, avec des résultats variables. Les médecins qui étudient l’épidémiologie du cancer préviennent que le diagnostic du cancer est subjectif et que l’incidence déclarée d’un cancer augmentera si le dépistage est plus agressif, même si l’incidence réelle du cancer est la même. Les statistiques provenant de différentes sources peuvent ne pas être compatibles si elles ont été collectées de différentes manières. L’interprétation correcte des statistiques sur le cancer est une question importante depuis de nombreuses années[105]. Le Dr Barry Kramer des National Institutes of Health souligne le fait que l'incidence du cancer a fortement augmenté au cours des dernières décennies à mesure que le dépistage devenait plus courant. Il attribue cette augmentation à la détection accrue de cancers bénins à un stade précoce qui présentent peu de risque de métastases. De plus, même si les patients traités pour ces cancers bénins couraient peu de risques, ils ont souvent du mal à trouver une assurance maladie après coup.[réf. nécessaire]
La durée de survie au cancer augmente avec les années suivant le diagnostic, car le traitement du cancer s'améliore, de sorte que les statistiques de survie au cancer ne peuvent être comparées que pour les cohortes de la même année de diagnostic. Par exemple, à mesure que les médecins de la Colombie-Britannique ont adopté de nouveaux traitements, la durée de survie des patientes atteintes d’un cancer du sein métastatique est passée de 438 jours pour celles diagnostiquées en 1991-1992 à 667 jours pour celles diagnostiquées en 1999-2001[106].
Une évaluation de Santé Canada a révélé que les taux de mortalité par cancer sont presque identiques dans les deux pays[107]. Une autre comparaison internationale réalisée par l'Institut national du cancer du Canada a révélé que les taux d'incidence de la plupart des cancers, mais pas de tous, étaient plus élevés aux États-Unis qu'au Canada au cours de la période étudiée (1993-1997). Les taux d'incidence de certains types, comme le cancer colorectal et le cancer de l'estomac, étaient en fait plus élevés au Canada qu'aux États-Unis[108]. En 2004, des chercheurs ont publié une étude comparant les résultats en matière de santé dans les pays anglophones. Leur analyse indique que le Canada a des taux de survie plus élevés pour le cancer colorectal et la leucémie infantile, tandis que les États-Unis ont des taux de survie plus élevés pour le lymphome non hodgkinien ainsi que pour le cancer du sein et du col de l'utérus[95].
Une étude basée sur des données de 1978 à 1986 a révélé des taux de survie très similaires aux États-Unis et au Canada[109]. Cependant, une étude basée sur des données de 1993 à 1997 a révélé des taux de survie au cancer plus faibles chez les Canadiens que chez les Américains [110].
Quelques études comparatives ont révélé que les taux de survie au cancer varient plus considérablement entre différentes populations aux États-Unis qu'au Canada. Mackillop et ses collègues ont comparé les taux de survie au cancer en Ontario et aux États-Unis. Ils ont constaté que la survie au cancer était plus fortement corrélée à la classe socio-économique aux États-Unis qu'en Ontario. En outre, ils ont constaté que l’avantage américain en matière de survie dans les quatre quintiles les plus élevés était statistiquement significatif. Ils soupçonnaient fortement que la différence due au cancer de la prostate était le résultat d'une plus grande détection de cas asymptomatiques aux États-Unis. Leurs données indiquent que négliger les données sur le cancer de la prostate réduit l'avantage américain dans les quatre quintiles les plus élevés et donne au Canada un avantage statistiquement significatif dans le quintile le plus bas de même, ils pensent que les différences dans les mammographies de dépistage pourraient expliquer en partie l’avantage américain en matière de cancer du sein. L’exclusion des données sur le cancer du sein et de la prostate entraîne des taux de survie très similaires dans les deux pays[111].
Hsing et coll. ont découvert que les taux d'incidence de mortalité par cancer de la prostate étaient plus faibles chez les Américains blancs que parmi toutes les nationalités incluses dans leur étude, y compris les Canadiens. Les Afro-Américains américains participant à l'étude avaient des taux inférieurs à ceux de n'importe quel groupe, à l'exception des Canadiens et des Blancs américains[112]. Faisant écho aux préoccupations du Dr Kramer et du professeur Mackillop, Hsing a écrit plus tard que l'incidence déclarée du cancer de la prostate dépend du dépistage. Chez les Blancs aux États-Unis, le taux de mortalité par cancer de la prostate est resté constant, même si l'incidence a augmenté, de sorte que les cancers de la prostate supplémentaires signalés ne représentent pas une augmentation des cancers de la prostate réels, a déclaré Hsing. De même, les taux de mortalité dus au cancer de la prostate aux États-Unis ont augmenté au cours des années 1980 et ont culminé au début des années 1990. Cela est dû au moins en partie au « biais d'attribution » sur les certificats de décès, où les médecins sont plus susceptibles d'attribuer un décès au cancer de la prostate qu'à d'autres maladies qui ont touché le patient, en raison d'une plus grande connaissance du cancer de la prostate ou d'autres raisons [113].
Parce que l'état de santé est « considérablement affecté » par les caractéristiques socioéconomiques et démographiques, telles que le niveau d'éducation et le revenu, « la valeur des comparaisons pour isoler l'impact du système de santé sur les résultats est limitée », selon les analystes des soins de santé[114]. Les experts affirment que les taux d’incidence et de mortalité du cancer ne peuvent pas être combinés pour calculer la survie au cancer. Néanmoins, les chercheurs ont utilisé le rapport entre les taux de mortalité et les taux d’incidence comme mesure de l’efficacité des soins de santé[7]. Les données des deux études ont été collectées auprès de registres membres de la Association nord-américaine des registres centraux du cancer (en), une organisation dédiée au développement et à la promotion de normes uniformes de données pour l'enregistrement du cancer en Amérique du Nord[115].
Les données démographiques des États-Unis et du Canada diffèrent considérablement, et ces différences peuvent contribuer aux différences dans les résultats en matière de santé entre les deux pays[116]. Bien que les deux pays aient une majorité blanche, le Canada compte une population minoritaire immigrante proportionnellement plus importante[117]. En outre, la taille relative des différents groupes ethniques et raciaux varie considérablement d’un pays à l’autre. Les Hispaniques et les personnes d’ascendance africaine constituent une proportion beaucoup plus importante de la population américaine. Les peuples autochtones non hispaniques d'Amérique du Nord constituent une proportion beaucoup plus grande de la population canadienne.[réf. nécessaire]. Le Canada compte également une population proportionnellement plus importante d'Asie du Sud et d'Asie de l'Est. De plus, la proportion d'immigrants dans chaque population est plus élevée au Canada.[réf. nécessaire]
Une étude comparant les taux de mortalité des autochtones au Canada, aux États-Unis et en Nouvelle-Zélande a révélé que les autochtones des trois pays avaient des taux de mortalité plus élevés et une espérance de vie plus courte que la majorité blanche[118]. Cette étude a également révélé que les autochtones du Canada avaient à la fois une espérance de vie plus courte et des taux de mortalité infantile plus élevés que les autochtones des États-Unis et de la Nouvelle-Zélande. Les différences en matière de résultats en matière de santé entre les Autochtones et les Blancs au Canada étaient également plus importantes qu'aux États-Unis.[réf. nécessaire].
Bien que peu d'études aient été publiées sur la santé des Canadiens noirs, les disparités en matière de santé entre les Blancs et les Afro-Américains (en) aux États-Unis ont fait l'objet d'un examen minutieux[119]. Aux États-Unis, les Afro-Américains ont des taux d’incidence et de mortalité par cancer nettement plus élevés. Drs. Singh et Yu ont découvert que les taux de mortalité néonatale et postnatale chez les Afro-Américains sont plus du double du taux blanc non hispanique[116]. Cette différence persistait même après contrôle du revenu du ménage et était plus importante dans le quintile de revenu le plus élevé. Une étude canadienne a également révélé des différences dans la mortalité néonatale entre différents groupes raciaux et ethniques[120]. Bien que les Canadiens d'ascendance africaine aient eu un taux de mortalité plus élevé que les Blancs dans cette étude, le taux était légèrement inférieur au double du taux des Blancs[réf. nécessaire].
La population hispanique racialement hétérogène aux États-Unis a également fait l’objet de plusieurs études. Bien que les membres de ce groupe soient nettement plus susceptibles de vivre dans la pauvreté que les Blancs non hispaniques, ils ont souvent des taux de maladie comparables, voire meilleurs, à ceux de la majorité blanche non hispanique. Les Hispaniques ont une incidence et une mortalité par cancer plus faibles, une mortalité infantile plus faible et des taux d'anomalies du tube neural plus faibles[116],[121],[122]. Singh et Yu ont constaté que la mortalité infantile parmi les sous-groupes hispaniques variait en fonction de la composition raciale de ce groupe. La population cubaine, majoritairement blanche, avait un taux de mortalité néonatale (NMR) presque identique à celui des Blancs non hispaniques et un taux de mortalité postnatale (PMR) légèrement inférieur. Les populations hispaniques en grande partie métisses, mexicaines, centrales et sud-américaines avaient un NMR et un PMR quelque peu inférieurs. Les Portoricains (en) qui ont un mélange d’ascendance blanche et africaine avaient des taux de NMR et de PMR plus élevés[réf. nécessaire].

En 2002, les constructeurs automobiles ont affirmé que le système universel au Canada réduisait les coûts de main-d'œuvre. En 2004, les soins de santé ont coûté 5, 8 milliards de dollars à General Motors, et ont augmenté jusqu'à 7 milliards de dollars[123]. L'UAW a également affirmé que l'augmentation des primes de santé qui en a résulté réduisait le pouvoir de négociation des travailleurs[124].
Au Canada, la demande croissante de soins de santé, due au vieillissement de la population, doit être satisfaite soit en augmentant les impôts, soit en réduisant d'autres programmes gouvernementaux.. Aux États-Unis, dans le système actuel, une plus grande part du fardeau sera supportée par le secteur privé et les particuliers.[réf. nécessaire]
Depuis 1998, les excédents budgétaires successifs de plusieurs milliards de dollars du Canada ont permis une injection importante de nouveaux fonds dans le système de santé, dans le but déclaré de réduire les délais d'attente pour les traitements[réf. nécessaire]. Cependant, cela pourrait être entravé par le retour aux dépenses déficitaires à partir du budget fédéral canadien de 2009 (en) [réf. nécessaire].
Un problème historique du système américain était connu sous le nom de « job lock (en) », dans lequel les gens se retrouvaient liés à leur emploi par crainte de perdre leur assurance maladie. Cela réduit la flexibilité du marché du travail . Les lois fédérales adoptées depuis le milieu des années 1980, en particulier la COBRA (Consolidated Omnibus Budget Reconciliation Act of 1985 (en)) et la HIPAA, visent à réduire le blocage des emplois. Cependant, dans de nombreux États, les prestataires d'assurance maladie collective sont autorisés à utiliser la tarification par expérience (Experience modifier (en)) et il reste légal aux États-Unis pour les employeurs potentiels d'enquêter sur l'état de santé et les réclamations antérieures d'un candidat dans le cadre d'une décision d'embauche[réf. nécessaire]. Une personne qui a récemment reçu un diagnostic de cancer, par exemple, peut se retrouver confrontée à un job lock (en) non pas par crainte de perdre son assurance maladie, mais parce que les employeurs potentiels ne souhaitent pas ajouter le coût du traitement de cette maladie à leur propre pool d'assurance maladie, par crainte de futures augmentations des tarifs d’assurance. Ainsi, le diagnostic d’une maladie peut obliger une personne à conserver son emploi actuel[réf. nécessaire].
Au Canada, le Parti réformiste de droite, aujourd'hui disparu, et son successeur, le Parti conservateur du Canada, ont envisagé d'accroître le rôle du secteur privé dans le système canadien. La réaction du public a entraîné l’abandon de ces projets, et le gouvernement conservateur qui a suivi a réaffirmé son engagement en faveur d’une médecine publique universelle.
Au Canada, c'est l'Alberta, sous le gouvernement conservateur, qui a le plus expérimenté l'augmentation du rôle du secteur privé dans les soins de santé. Les mesures comprenaient l'introduction de cliniques privées autorisées à facturer aux patients une partie du coût d'une procédure, ainsi que des cliniques « boutique » offrant des soins personnels sur mesure moyennant des frais annuels préliminaires fixes[réf. nécessaire].
Aux États-Unis, le président Bill Clinton a tenté une restructuration significative des soins de santé (Clinton health care plan of 1993 (en)), mais ses efforts ont échoué sous la pression politique malgré un énorme soutien public[125]. Les élections américaines de 2000 ont vu les médicaments sur ordonnance devenir une question centrale, même si le système n’a pas fondamentalement changé. Lors des élections américaines de 2004, les soins de santé se sont révélés être une question importante pour certains électeurs, même si ce n’était pas une question primordiale[126].
En 2006, le Massachusetts a adopté un plan (Massachusetts health care reform (en)) qui a considérablement réduit le nombre de personnes non assurées, ce qui en fait l'État ayant le plus faible pourcentage de résidents non assurés de l'Union. Il oblige tout le monde à souscrire une assurance et subventionne les frais d’assurance des personnes à faible revenu sur une échelle mobile. Certains[Qui ?] ont affirmé que le programme de l'État était inabordable, ce que l'État lui-même considère comme « un mythe communément répété »[127]. En 2009, dans le cadre d’un amendement mineur, le plan a supprimé les soins dentaires, palliatifs et infirmiers qualifiés pour certaines catégories de non-citoyens couvrant 30 000 personnes (victimes de traite des êtres humains et de violence domestique, demandeurs d’asile et réfugiés) qui paient des impôts[128],[129].
En juillet 2009, le Connecticut a adopté un plan appelé SustiNet (en), dans le but d'atteindre une couverture de soins de santé de 98 % de ses résidents d'ici 2014.
Le président américain Donald Trump avait déclaré son intention d'abroger l'Affordable Care Act(Obamacare), mais sans succès[130],[131].
La Loi canadienne sur la santé de 1984 « n'interdit pas directement la prestation privée ou l'assurance privée pour les services assurés par le secteur public », mais prévoit des mesures financières dissuasives à cet égard. "Bien qu'il existe des lois interdisant ou restreignant les soins de santé privés dans certaines provinces, elles peuvent être modifiées", selon un rapport du New England Journal of Medicine[132]. Les gouvernements tentent de contrôler les coûts des soins de santé en étant les seuls acheteurs et ils ne permettent donc pas aux patients privés de faire monter les prix[réf. nécessaire]. Les personnes atteintes de maladies non urgentes telles que le cancer ne peuvent pas payer de leur poche des interventions chirurgicales urgentes et doivent attendre leur tour sur des listes d'attente. Selon la Cour suprême du Canada dans son arrêt Chaoulli c. Québec de 2005, les retards sur les listes d'attente « augmentent le risque de mortalité du patient ou le risque que ses blessures deviennent irréparables »[133]. La décision a conclu qu'une interdiction provinciale québécoise sur l'assurance maladie privée était illégale, car elle était contraire à la loi législative du Québec, la Charte des droits et libertés de la personne de 1975[134].
Aux États-Unis, le Congrès a promulgué des lois visant à promouvoir des soins de santé axés sur le consommateur (en) grâce aux comptes d'épargne santé (Health savings account (en), HSA), créés par le projet de loi Medicare signé par le président George W. Bush le 8 décembre 2003. Les HSA sont conçus pour offrir des incitations fiscales aux particuliers afin qu’ils épargnent pour de futures dépenses médicales et de santé admissibles pour les retraités. L’argent placé sur ces comptes est exonéré d’impôt. Pour être admissible aux HSA, les individus doivent avoir un plan de santé à franchise élevée (High-deductible health plan (en), HDHP). La franchise plus élevée transfère une partie de la responsabilité financière des soins de santé des assureurs vers le consommateur. Cette évolution vers un système fondé sur le marché et assorti d'une plus grande responsabilité individuelle a accru les différences entre les systèmes américain et canadien[réf. nécessaire].
Certains économistes qui ont étudié les propositions en faveur d’un système de santé universel craignent que le mouvement de soins de santé dirigé par le consommateur ne réduise les effets redistributifs sociaux de l’assurance qui regroupe les personnes à haut risque et à faible risque. Cette préoccupation était l'un des facteurs déterminants d'une disposition de la loi sur la protection des patients et les soins abordables, officieusement connue sous le nom d' Obamacare, qui limitait les types d'achats pouvant être effectués avec les fonds de la HSA. Par exemple, depuis le 1er janvier 2011, ces fonds ne peuvent plus être utilisés pour acheter des médicaments en vente libre sans prescription médicale[135].
Seamless Wikipedia browsing. On steroids.