Loading AI tools
proceso por el cual la sangre pierde su liquidez convirtiéndose en un gel, para formar un coágulo De Wikipedia, la enciclopedia libre
La coagulación es el proceso por el cual la sangre pierde su liquidez convirtiéndose en un gel, para formar un coágulo. Este proceso potencialmente desemboca en la hemostasis, es decir, en el cese de la pérdida de sangre desde un vaso dañado, seguida por su reparación. El mecanismo de coagulación involucra la activación, adhesión y agregación plaquetaria, junto con el depósito y maduración de la fibrina. Los trastornos de la coagulación son estados de enfermedad que pueden provocar hemorragias espontáneas, formación de hematomas o coagulación obstructiva (trombosis).[1]

El mecanismo de coagulación se encuentra altamente conservado a través de diferentes especies en la biología; en todos los mamíferos, la coagulación involucra a factores celulares (plaquetas) y factores proteicos (factores de coagulación).[2] El sistema ha sido extensamente estudiado en humanos, especie donde es mejor comprendido.[3]
La coagulación comienza casi instantáneamente después de que una herida daña el endotelio de un vaso sanguíneo. La exposición de la sangre al espacio que se encuentra debajo del endotelio inicia dos procesos: cambios en las plaquetas, y exposición del factor tisular subendotelial al factor VII del plasma, lo cual conduce finalmente a la formación de fibrina. Las plaquetas inmediatamente forman un tapón en el sitio de la lesión; este proceso se denomina hemostasis primaria. La hemostasis secundaria ocurre en simultáneo; los factores de coagulación proteicos más allá del factor VII responden en una compleja cascada de reacciones enzimáticas para formar fibras de fibrina, que fortalecen el tapón de plaquetas.[4]
Cuando se daña el endotelio, el colágeno subyacente, normalmente aislado, queda expuesto a las plaquetas circulantes, las cuales se unen directamente al colágeno por medio de receptores de superficie específicos para colágeno (glicoproteína Ia/IIa). Esta adhesión se fortalece posteriormente por medio del factor de von Willebrand (FvW), el cual se libera desde el endotelio y desde las plaquetas. El FvW forma enlaces adicionales entre las glicoproteínas Ib/iX/V[5] de las plaquetas y las fibrillas de colágeno. Esta localización de las plaquetas hacia la matriz extracelular promueve las interacciones del colágeno con la glicoproteína VI plaquetaria. La unión del colágeno con la glicoproteína VI desencadena una cascada de señalización que resulta en la activación de las integrinas plaquetarias. Las integrinas activadas median la unión fuerte de las plaquetas a la matriz extracelular. Este proceso adhiere las plaquetas al sitio de la lesión.[6]
Las plaquetas activadas, liberan el contenido de los gránulos que tienen almacenados hacia el plasma sanguíneo. Los gránulos contienen ADP, serotonina, factor activador de plaquetas (FAP), factor de von Willebrand, factor plaquetario 5 y tromboxano A
2 (TXA
2), los cuales, a su vez, activa a plaquetas adicionales. El contenido de los gránulos activan una cascada de señalización iniciada por un receptor proteico acoplado a una proteína G
q, lo que provoca un aumento en la concentración de calcio en el citosol de las plaquetas. El calcio activa una proteína quinasa C, la cual a su vez, activa a la fosfolipasa A
2 (PLA
2). La PLA
2 posteriormente modifica a la glicoproteína IIb/IIIa (una integrina de membrana) aumentando su afinidad por el fibrinógeno. Las plaquetas activadas cambian su forma esférica por una estrellada, y el fibrinógeno forma enlaces entrecruzados con la glicoproteína IIb/IIIa, lo cual contribuye a la agregación de las plaquetas adyacentes (completando de esta forma la hemostasis primaria).[7]

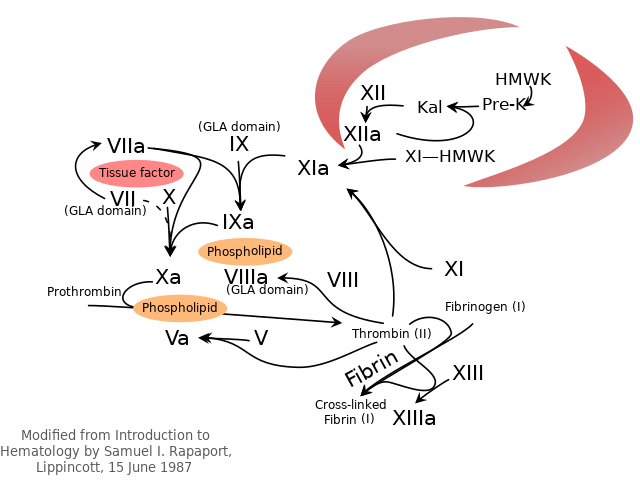
El proceso de coagulación implica toda una serie de reacciones enzimáticas encadenadas de tal forma que actúan como un alud o avalancha, amplificándose en cada paso: un par de moléculas iniciadoras activan un número algo mayor de otras moléculas, las que a su vez activan un número aún mayor de otras moléculas, etc. En estas reacciones un zimógeno (precursor enzimático inactivo) y su cofactor glicoproteico son activados para convertirse en componentes activos que luego catalizan la siguiente reacción en la cascada, una enzima activa "recorta" una porción de la siguiente proteína inactiva de la cascada, activándola; finalizando en la formación de fibrina entrecruzada.[8]
En esta serie de reacciones intervienen más de 12 proteínas, iones de Ca2+ y algunos fosfolípidos de membranas celulares.
A cada uno de estos compuestos participantes en la cascada de coagulación se les denomina "Factor" y comúnmente se lo designa por un número romano elegido de acuerdo al orden en que fueron descubiertos y con una a minúscula para indicar la forma activa.[8]
Siete de los factores de coagulación (preacelerina —factor V—, protrombina —Factor II—, proconvertina —factor VII—, factor antihemofílico beta —IX—, factor Stuart —X—, tromboplastina plasmática —XI— y factor Hageman —XII—) son zimógenos sintetizados en el hígado, esto es, proenzimas que normalmente, cuando circulan en el plasma, no tienen una actividad catalítica importante, pero que pueden convertirse en enzimas activas cuando se hidrolizan determinadas uniones peptídicas de sus moléculas.
La mayoría de los factores de coagulación son serina proteasas que actúan recortando a las proenzimas que se encuentran por debajo de la cascada, activándolas. Sin embargo, hay algunas excepciones. Por ejemplo los FVIII y FV son glicoproteínas, y el factor XIII es una transglutaminasa.[8]
Algunos factores de coagulación requieren vitamina K durante su síntesis en el hígado para convertirse en biológicamente activos, entre ellos los factores II (protrombina), VII (proconvertina), IX (antihemofílico beta) y X (Stuart).
Cada reacción de estas vías da como resultado el ensamblado de un complejo compuesto por una enzima (factor de coagulación activado), un sustrato (proenzima de un factor de coagulación) y un cofactor que actúa posibilitando la reacción.
Estos componentes se ensamblan en general sobre una superficie fosfolipídica y se mantienen unidos por medio de puentes formados por iones Ca2+. Por lo tanto la reacción en cascada tiende a producirse en un sitio donde este ensamblaje puede ocurrir; por ejemplo sobre la superficie de plaquetas activadas.
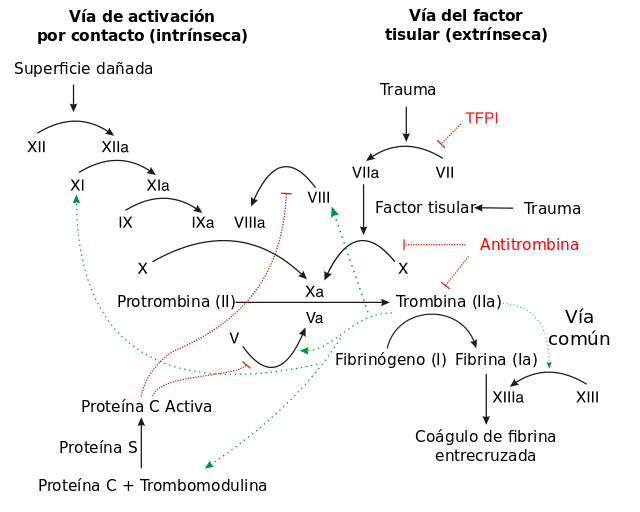
La cascada de coagulación se divide para su estudio, clásicamente en tres vías: la vía de activación por contacto (también conocida como vía intrínseca), la vía del factor tisular (también conocida como vía extrínseca) y la vía común.
Las vías de activación por contacto y del factor tisular son las vías de iniciación de la cascada, mientras que la vía común es hacia donde confluyen las otras dos desembocando en la conversión de fibrinógeno en fibrina. Tanto la vía intrínseca como la vía extrínseca desembocan en la conversión del factor X en Xa (la letra "a" como subíndice "a" significa "activado"), punto en el que se inicia la vía común.

Esta división es un tanto arbitraria y tiene más que ver con las deficiencias de las técnicas que en su momento se utilizaron para desentrañar los mecanismos implicados, que con lo que ocurre realmente en una lesión vascular; ya que en este último caso se establecen varias interrelacciones entre las vías de iniciación. Antiguamente se pensaba que las dos vías de la cascada de coagulación tenían igual importancia, pero ahora se sabe que la vía primaria para la iniciación de la coagulación de la sangre es la vía del factor tisular (extrínseca).[9]
Recibió este nombre debido a que fue posible notar desde un primer momento que la iniciación de esta vía requería de factores ajenos a la sangre para ocurrir.
Cuando la sangre entra en contacto con tejidos lesionados o se mezcla con extractos de tejidos, se genera muy rápidamente factor Xa. En este caso la activación de la proenzima X es mediada por un complejo formado por factor VII, Ca2+ y factor tisular (antiguamente este complejo factor tisular-fosfolípidos era conocido como tromboplastina).
El factor tisular es una lipoproteína sintetizada en el endotelio de los vasos sanguíneos de todos los tejidos, aunque es especialmente abundante en pulmón, cerebro y placenta. El factor tisular se encuentra normalmente "secuestrado" en el interior de las células endoteliales y es secretado en respuesta a una lesión, o bajo el efecto de algunas citoquinas tales como el factor de necrosis tumoral (TNF), InterLeucina 1 (IL-1); o por endotoxinas bacterianas.
La vía extrínseca es muy rápida, se cumple en apenas unos segundos y comprende dos pasos; mientras que la intrínseca insume varios minutos.
El principal rol de la vía del factor tisular es la de generar una "ráfaga de trombina", un proceso por el cual la trombina, —el más importante constituyente de la cascada de coagulación en términos de los papeles en las vías de retroalimentación que desempeña— se libera rápidamente. El FVIIa circula en una concentración mucho mayor a la de cualquier otro factor de coagulación activado. El proceso incluye los siguientes pasos:[8]
Recibe este nombre debido a que antes se pensaba que la sangre era capaz de coagular "intrínsecamente" por esta vía sin necesidad de contar con la ayuda de factores externos. Actualmente se sabe que esto no es exactamente así. De hecho la vía extrínseca es la que realmente inicia el proceso y la vía intrínseca sirve como mecanismo de amplificación y red de seguridad del proceso hemostático, además de que parece desempeñar un cierto papel en los mecanismos inflamatorio y de inmunidad innata.
El proceso de coagulación en esta vía se desencadena cuando la sangre entra en contacto con una superficie "extraña", es decir, diferente al endotelio vascular. En el caso de una lesión vascular, la membrana basal del endotelio o las fibras colágenas del tejido conectivo, proporcionan el punto de iniciación. En general las superficies polianiónicas (cargadas negativamente) pueden cumplir el mismo papel, tanto materiales orgánicos como la celulosa, o no orgánicos como el vidrio, el caolín o algunas resinas pueden actuar como desencadenantes de la reacción.
In vivo la vía de activación por contacto comienza con la formación del complejo primario sobre el colágeno, en este complejo participan el quininógeno de alto peso molecular (HMWK), precalicreína y FXII (factor Hageman). Esta etapa no requiere de iones calcio. Los cuatro factores se adsorben sobre la superficie cargada negativamente, formando el complejo cebador o de iniciación. De estos factores el XII funciona como verdadero iniciador, ya que si bien es una proenzima, posee una pequeña actividad catalítica que alcanza para activar a la precalicreína convirtiéndola en calicreína. En segunda instancia la calicreína actúa catalíticamente sobre el factor XII para convertirlo en XIIa, una enzima muchísimo más activa. La actividad catalítica de la calicreína se ve potenciada por el HMWK. Como resultado la precalicreína se convierte en calicreína y el FXII se activa convirtiéndose en FXIIa. A su vez el FXIIa convierte al FXI en FXIa. El factor XIa activa al FIX, el cual en conjunción con su cofactor (FVIIIa) forman el complejo tenasa, que finalmente es el que se encarga de activar el FX a FXa.
El rol menor que desempeña la vía de activación por contacto in vivo en el inicio de la formación de un coágulo queda de manifiesto por el hecho de que aquellos pacientes con deficiencias severas de los factores de contacto (FXII, HMWK y precalicreína) no presentan trastornos hemorrágicos. En su lugar, parece ser que la vía de activación por contacto tiene una mayor implicación en el proceso de inflamación,[8] e inmunidad innata.[10] Sin embargo, las interferencias con esta vía pueden conferir protección contra la trombosis sin un aumento significativo del riesgo de hemorragia.[10]

Llegando al punto en que se activa el factor X, ambas vías confluyen en la llamada vía común. La vía común termina con la conversión de fibrinógeno en fibrina, y el posterior entrecruzamiento de la misma estabilizando el coágulo.
A grandes rasgos implica dos pasos: en primer término el FXa actúa sobre la protrombina convirtiéndola en trombina; en segundo término la trombina activa actúa sobre el fibrinógeno convirtiéndolo en fibrina, y sobre el factor XIII convirtiéndolo en FXIIIa. La fibrina polimeriza espontáneamente formando enlaces laxos de tipo electrostáticos y puente hidrógeno entre sus monómeros. El FXIIIa estabiliza el coágulo generando enlaces covalentes entre los monómeros de fibrina.
La trombina (también llamada factor IIa) es una proteasa generada por la ruptura de la cadena proteica de la proenzima protrombina (factor II), una glicoproteína constituida por 582 aminoácidos y con 12 puentes disulfuro intracatenarios.
La trombina se activa después de que la proteasa FXa hidroliza dos uniones peptídicas de la protrombina. El FXa produce en primer término la escisión de un fragmento de 32 KDa de la región N-terminal de la cadena, cortándola sobre una unión arginina-treonina. En segundo término produce la ruptura de un enlace entre una arginina y una isoleucina; sin embargo, estos dos últimos fragmentos permanecen unidos por un puente disulfuro. La trombina es una serina proteasa similar a la tripsina, pero mucho más selectiva. En sus sustratos ataca casi de manera exclusiva las uniones de arginina con un aminoácido cargado positivamente. La conversión de protrombina a trombina debida al factor Xa se acelera notablemente por la formación de un complejo con el factor Va y Ca2+ sobre la superficie de las membranas plaquetarias (fosfolípidos de membrana). El factor Xa y la protrombina se adsorben sobre la membrana utilizando iones Ca2+ como puentes. El factor Va se une a la protrombina acelerando la reacción. El factor Va se produce por la acción de la trombina sobre el factor V en un claro ejemplo de una reacción que va acelerándose a medida que progresa (reacción autoacelerada).
El fibrinógeno (factor I) es una glicoproteína compuesta por seis cadenas polipeptídicas: dos A-alfa, dos B-beta y dos gamma; unidas entre sí por puentes disulfuro. Se trata de una molécula alargada y simétrica formada por tres dominios globulares conectados por segmentos fibrilares. Cada mitad de la molécula se encuentra formada por tres cadenas (A-alfa, B-beta y gamma) que se enrollan en una triple hélice muy compacta en los sectores fibrilares. Los extremos amino de las seis cadenas se reúnen en el dominio globular central. En un hecho que parecería muy curioso, los extremos N-terminales de las cadenas A-alfa y B-beta emergen como cabos libres del dominio globular central. Estas cadenas son muy ricas en aspartato y glutamato, además las cadenas B-beta poseen en esta región residuos tirosina-O-sulfato formados postraduccionalmente. Estos residuos con una alta tendencia a adquirir carga negativa contribuyen a formar una región central con una muy alta densidad de carga. Esta región electronegativa central es la responsable de la repulsión entre moléculas de fibrina que las mantiene en solución.
La trombina ataca los enlaces arginina-glicina presentes en estos "cabos libres", separando cuatro péptidos; dos segmentos A de 18 aminoácidos cada uno (provenientes de las cadenas A-alfa), y dos segmentos B de 20 aminoácidos (provenientes de las cadenas B-beta). A estos péptidos se los suele denominar "fibrinopéptidos". El resto que queda de la molécula es un monómero de fibrina de composición α2β2γ2. Al eliminarse los fibrinopéptidos desaparecen las fuerzas de repulsión intermoleculares con lo que los monómeros de fibrina tienden a agruparse espontáneamente formando asociaciones altamente ordenadas. Los monómeros se disponen uno a continuación del otro, cabeza con cabeza en forma de largas hebras. Estas hebras a su vez forman manojos, emparejándose con otras hebras de tal manera que la región central de los monómeros de fibrina de una se encuentra rodeada por las cabezas de los monómeros de fibrina de las otras. Este emparejamiento se hace posible gracias a interacciones de tipo electrostático y puente hidrógeno entre las regiones centrales de los monómeros de una y las cabezas globulares de otras.
Los haces paralelos de fibrina polimerizada forman una asociación laxa, que se encuentra en equilibrio con la forma monomérica de la molécula; por lo que sería imposible que cumplieran su papel de formar un coágulo estable sin reforzar esta estructura por medio de enlaces covalentes entre hebras vecinas. La formación de estos "puentes" covalentes intercatenarios es catalizada por el factor XIIIa (una transglutaminasa) como factor XIII). El FXIII cataliza la formación de enlaces amida entre restos glutamina y lisina de hebras próximas entre sí. En la reacción se libera amoniaco en forma de ion amonio (NH4+).
Esta enzima se forma a partir del factor XIII por acción de la trombina.
La división de la cascada de coagulación en dos vías es principalmente artificial, y tiene su origen en los ensayos de laboratorio que se utilizaban anteriormente para estudiarla. En la actualidad existen ensayos que permiten evaluar estas vías en forma separada, se mide el tiempo que tarda en formarse un coágulo después de que la cascada se inicia por el contacto con una superficie de vidrio (vía intrínseca), o por tromboplastina (una mezcla de factor tisular y fosfolípidos). Sin embargo, in vivo la trombina se encuentra presente desde el mismo comienzo del proceso hemostático, desde el momento en que las plaquetas comienzan a formar el tapón primario. La trombina posee un gran número de funciones, no solo se encarga de convertir el fibrinógeno en fibrina, adicionalmente es el activador de plaquetas más importante y por sobre todo activa a los factores VIII y V y a su inhibidor, la proteína C (en presencia de trombomodulina); también activa al factor XIII, el cual forma enlaces covalentes entre los polímeros de fibrina formados a partir de los monómeros activados.[8]
Después de la activación ya sea por la vía de contacto o por la del factor tisular, la cascada de coagulación se mantiene en un estado protrombótico causado por la activación continuada de los FVIII y FIX para formar el complejo tenasa, hasta que se regula a la baja por la acción de las vías anticoagulantes.[8]
Se requieren varias sustancias para el funcionamiento adecuado de la cascada de coagulación:
Debido a que la cascada de coagulación consiste en una serie de reacciones que van amplificándose y acelerándose en cada paso, es lógico pensar que debe existir algún mecanismo de regulación; un "freno" a la reacción en cadena; ya que de progresar sin control en pocos minutos podría provocar un taponamiento masivo de los vasos sanguíneos (CID).
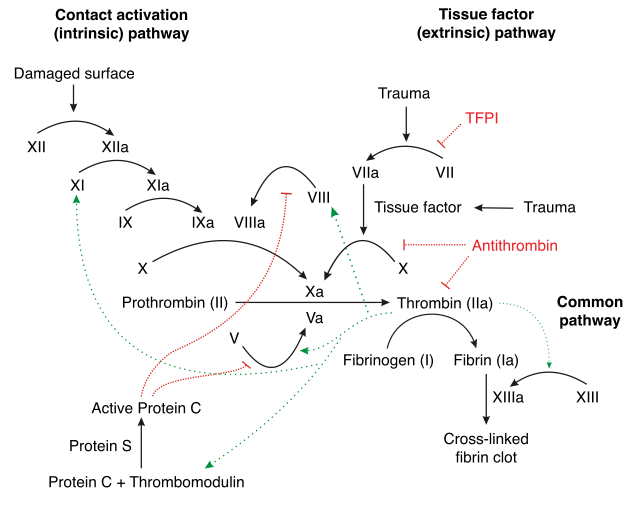
Varios mecanismos intervienen en la regulación de la cascada de reacciones, manteniendo la activación plaquetaria y a la cascada de coagulación bajo control. Las anormalidades en estos mecanismos pueden conducir a una tendencia aumentada hacia la trombosis:
Existen otras anti-proteasas sanguíneas que también ejercen acción anticoagulante, aunque menos potente tales como la alfa2 macroglobulina y la alfa1 antitripsina.
Después de que el coágulo se ha establecido, comienza la reparación de los tejidos afectados con el proceso de cicatrización. Para hacer posible esto el coágulo es colonizado por células que formarán nuevos tejidos y en el proceso va siendo degradado. La degradación de la fibrina (fibrinólisis), componente mayoritaria del coágulo, es catalizada por la enzima plasmina, una serina proteasa que ataca las uniones peptídicas en la región triple hélice de los monómeros de fibrina, y se encuentra regulada por varios activadores e inhibidores.[11]
La plasmina se genera a partir del plasminógeno, un precursor inactivo; activándose tanto por la acción de factores intrínsecos (propios de la cascada de coagulación) como extrínsecos, el más importante de los cuales es producido por el endotelio vascular. Se le denomina "activador tisular del plasminógeno" (t-PA). El gen de este factor ha sido clonado y actualmente se puede obtener la proteína producida por tecnología de ADN recombinante.
Este factor suele utilizarse en clínica para favorecer la disolución de trombos.
El sistema de coagulación se solapa con el sistema inmune. El mecanismo de coagulación puede atrapar físicamente a los microbios invasivos en coágulos sanguíneos. Además, algunos productos de la coagulación pueden contribuir a la acción del sistema inmune por su capacidad de aumentar la permeabilidad vascular y actuar como agentes quimiotácticos para las células fagocíticas. Adicionalmente, algunos de los productos del proceso de coagulación son directamente antimicrobianos. Por ejemplo la beta-lisina, un aminoácido que producen las plaquetas durante la coagulación, puede causar la lisis de muchas bacterias Gram positivas al actuar como detergente catiónico.[12] Muchas proteínas de fase aguda inflamatorias se encuentran involucradas en el sistema de coagulación. Adicionalmente, muchas bacterias patogénicas pueden secretar agentes que alteran el sistema de coagulación; p. ej. la coagulasa y la estreptoquinasa.

Se utilizan numerosos ensayos para evaluar la función del sistema de coagulación:[13]
La vía de activación por contacto (intrínseca) puede iniciarse por la activación de los factores de contacto del plasma, y puede ser evaluada por el ensayo de tiempo parcial de tromboplastina (aPPT).
La vía del factor tisular (extrínseca) se inicia por la liberación del factor tisular (una lipoproteína celular específica), y puede ser evaluada por el ensayo del tiempo de protrombina. Los resultados del TP a menudo se pueden expresar como un índice (INR value) para monitorear la dosificación de anticoagulantes orales tales como la warfarina.
El test de cribado cualitativo y cuantitativo para el fibrinógeno es el tiempo de coagulación de trombina (TCT). La medición de la cantidad exacta de fibrinógeno presente en el plasma en general se hace por el método de Clauss. Muchos autoanalizadores son capaces de medir un nivel de fibrinógeno derivado del gráfico del tiempo de coagulación de protrombina.
Si un factor de coagulación forma parte de sólo una de las vías de coagulación, la de contacto o la de factor tisular; una deficiencia de este factor afectará solamente a uno de los ensayos específicos. Así por ejemplo, la hemofilia A, que es una deficiencia de factor VIII, el cual forma parte de la vía de activación por contacto, resulta en un aPPT anormalmente prolongado, pero un test TP normal. Las excepciones son factores que participan en la vía final (protrombina, fibrinógneo y FX), algunas variantes el FX de hecho pueden ser determinadas por algunos ensayos de aPTT o TP.
Si se presenta un tiempo de TP o aPTT anormal, se deben llevar a cabo ensayos adicionales para determinar cual (si es que lo hay) factor está alterado.
Las deficiencias de fibrinógeno (cualitativas o cuantitativas) afectan a todos los test de cribado.
| Trastorno | Tiempo de protrombina | Tiempo de tromboplastina parcial | Tiempo de sangría | Recuento de plaquetas |
|---|---|---|---|---|
| Deficiencia de vitamina K o warfarina | Prolongado | Normal o medianamente prolongado | Sin afectación | Sin afectación |
| Coagulación intravascular diseminada | Prolongado | Prolongado | Prolongado | Disminuido |
| Enfermedad de Von Willebrand | Sin afectación | Prolongado o sin afectación | Prolongado | Sin afectación |
| Hemofilia | Sin afectación | Prolongado | Sin afectación | Sin afectación |
| Aspirina | Sin afectación | Sin afectación | Prolongado | Sin afectación |
| Trombocitopenia | Sin afectación | Sin afectación | Prolongado | Disminuido |
| Fallo hepático, temprano | Prolongado | Sin afectación | Sin afectación | Sin afectación |
| Fallo hepático, terminal | Prolongado | Prolongado | Prolongado | Disminuido |
| Uremia | Sin afectación | Sin afectación | Prolongado | Sin afectación |
| Afibrinogenemia congénita | Prolongado | Prolongado | Prolongado | Sin afectación |
| Deficiencia de factor V | Prolongado | Prolongado | Sin afectación | Sin afectación |
| Deficiencia de factor X como se ve en la púrpura amiloide | Prolongado | Prolongado | Sin afectación | Sin afectación |
| Tromboastenia de Glanzmann | Sin afectación | Sin afectación | Prolongado | Sin afectación |
| Síndrome de Bernard-Soulier | Sin afectación | Sin afectación | Prolongado | Disminuido o sin afectación |
| Deficiencia de Factor XII | Sin afectación | Prolongado | Sin afectación | Sin afectación |
| Deficiencia de C1INH | Sin afectación | Acortado | Sin afectación | Sin afectación |
Los defectos en la coagulación pueden causar hemorragias o trombosis, y, ocasionalmente ambas; dependiendo de la naturaleza del defecto.[14]
Los trastornos plaquetarios pueden ser congénitos, o adquiridos. Algunas patologías congénitas son por ejemplo la tromboastenia de Glanzmann, el síndrome de Bernard-Soulier (complejo glicoproteína Ib-IX-V anormal), síndrome de plaquetas grises (deficiencia de gránulos alfa), y la deficiencia de gránulos densos. La mayor parte son enfermedades raras. La mayor parte de las patologías congénitas de las plaquetas predisponen a las hemorragias. La enfermedad de Von Willebrand, debida a una deficiencia o función anormal del factor de Von Willebrand presenta un patrón de sangrado similar; sus formas leves son relativamente comunes.
Una disminución del número de plaquetas puede ser debida a varias causas, incluyendo una producción insuficiente (p.ej. en un síndrome mielodisplásico u otras enfermedades de la médula ósea); destrucción mediada por el sistema inmune (púrpura trombocitopénica inmune/PTI), o por consumo, debida a varias causas (púrpura trombocitopénica trombótica/PTT), síndrome urémico hemolítico (SHU), hemoglobinuria paroxística nocturna (HPN); coagulación intravascular diseminada (CID), trombocitopenia inducida por heparina (TIH). La mayor parte de las patologías por consumo conducen a la activación plaquetaria, y algunas se asocian con trombosis.
Los trastornos de los factores de coagulación mejor conocidos son las hemofilias. Hay tres formas principales de hemofilia; la hemofilia A (deficiencia de factor VIII), hemofilia B (deficiencia de factor IX o "enfermedad de Christmas") y la hemofilia C, que es una deficiencia de factor XI con una tendencia leve a las hemorragias. Las hemofilias A y B son enfermedades genéticas recesivas y ligadas al X, mientras que la hemofilia C es una enfermedad autosómica recesiva mucho más rara, que se observa con mayor frecuencia en los judíos Ashkenazi.
La enfermedad de von Willebrand (que se comporta más como un trastornos plaquetario, excepto en los casos severos), es la causa hereditaria de trastornos hemorrágicos más común y se ha caracterizado tanto como un trastorno autosómico dominante, como recesivo. En esta enfermedad, existe un defecto en el factor de von Willebrand (FvW), que media la unión de la glicoproteína Ib (GPIb) al colágeno. Esta unión media y contribuye a la activación de las plaquetas y a la formación del tapón primario.
El síndrome de Bernard-Soulier es un defecto o deficiencia en la GPIb. La GPIb, es decir el receptor para el FvW, en este síndrome no funciona como debería, y esto conduce a una falla en la formación del tapón primario (hemostasis primaria), y una tendencia aumentada al sangrado. Se trata de un trastorno con un patrón de herencia autosómico recesivo.
La tromboastenia de Glanzmann y Naegeli es una condición extremadamente rara. Se caracteriza por un defecto en el complejo receptor de fibrinógeno GPIIb/IIIa. Cuando el receptor GPIIB/IIIa se presenta como disfuncional, el fibrinógeno no puede formar enlaces cruzados con las plaquetas, lo que inhibe la hemostasis primaria. Se trata de un trastorno autosómico recesivo.
En un fallo hepático (ya sea en forma aguda o crónica), hay una producción insuficiente de factores de coagulación en el hígado; lo que puede aumentar el riesgo de sangrado.
La carencia de vitamina K, también puede contribuir a trastornos hemorrágicos, debido a que la maduración de los factores de coagulación requiere de vitamina K.
La trombosis es el desarrollo patológico de coágulos sanguíneos. Estos coágulos pueden crecer, fragmentarse, liberarse y convertirse en móviles, causando un émbolo que ocluye el vaso en el cual se desarrolla. Una embolia se presenta cuando el trombo se convierte en móvil y migra a otra parte del organismo, interfiriendo con la circulación y por lo tanto, dificultando el funcionamiento del órgano corriente abajo de la oclusión. Esto provoca una isquemia y a menudo conduce a una necrosis isquémica del tejido. La mayor parte de los casos de trombosis venosa son debidos a estados o condiciones adquiridas (edad avanzada, cirugías, cáncer, inmovilidad, síndrome antifosfolípidos), pero en algunos casos pueden ser debidos a trombofilias hereditarias, por ejemplo por factor V Leiden y otras varias deficiencias genéticas y variantes.
Las mutaciones en el factor XII se han asociado con tiempos de coagulación prolongados y posiblemente una tendencia a la tromboflebitis. Otras mutaciones se han asociado con una forma rara de angioedema hereditario (tipo III).
El uso de químicos absorbentes, tales como las zeolitas, y otros agentes hemostáticos es bastante común para el sellado rápido de heridas severas (como por ejemplo en las hemorragias traumáticas secundarias a las heridas de armas de fuego). También se utilizan quirúrgicamente la trombina y la fibrina para tratar sangrados y trombosar aneurismas.
Se suele utilizar la desmopresina para mejorar la función plaquetaria activando el receptor 1A (receptor 1A arginina vasopresina).
Para el tratamiento de la hemofilia se utilizan factores de coagulación concentrados, estos factores también se utilizan para revertir los efectos de algunos medicamentos anticoagulantes, y para tratar las hemorragias en pacientes con una síntesis de factores deficiente o que padecen un consumo excesivo. Otros productos utilizados para promover la coagulación son el concentrado de complejo protrombina, plasma fresco congelado y crioprecipitado. Un producto con popularidad en aumento es el factor VII humano recombinante, utilizado para tratar hemorragias mayores.
El ácido tranexámico y el ácido aminocaproico inhiben la fibrinólisis, y conducen a una disminución en la tasa de sangrado. Antes de su desarrollo, se utilizaba la aprotinina en algunas formas de cirugía mayor, para disminuir el riesgo de sangrado y la necesidad de derivados sanguíneos.
Un anticoagulante es, como su nombre lo indica, una sustancia química que retrasa o impide la coagulación de la sangre, existen diferentes tipos de anticoagulantes que actúan dificultando o impidiendo alguno de los pasos de la cascada de coagulación. En su sentido más estricto este grupo de sustancias se definen como "medicamentos que impiden la coagulación o la agregación plaquetaria". Los anticoagulantes y los agentes antiplaquetarios se encuentran entre las medicaciones más comúnmente recetados. Entre los agentes antiplaquetarios se incluyen por ejemplo la aspirina, dipiridamol, ticlopidina, clopidogrel, ticagrelor y prasugrel; esta familia de inhibidores de la glicoproteína IIb/IIIa se utilizan durante las angioplastías.
Entre los medicamentos anticoagulantes, la warfarina y la familia de compuestos relacionados de la cumarina; como así también la heparina son los más utilizados. La warfarina y cumarina afectan la maduración de los factores de coagulación dependientes de vitamina K (II, VII, IX y X), como así también a las proteínas C y S; mientras que la heparina y compuestos relacionados aumentan la acción de la antitrombina sobre la trombina y el factor Xa. Actualmente se encuentran en uso y desarrollo una nueva clase de medicamentos, los inhibidores directos de la trombina (algunos ya están en uso clínico tales como la lepirudina). También bajo desarrollo se encuentran otros compuestos de bajo peso molecular que interfieren directamente con la acción enzimática de algunos factores de coagulación en particular (p. ej., rivaroxaban, dabigatran, apixaban).[15]
Se trata de un grupo de compuestos químicos que tienen por finalidad impedir la coagulación de la sangre una vez que esta ha sido extraída del organismo. La mayoría de estos compuestos actúa como agentes quelantes del calcio, impidiendo de esta forma la acción de los factores de coagulación dependientes de calcio, y bloqueando la cascada de coagulación casi en su inicio.
| Número y/o nombre | Función | Trastornos genéticos asociados |
|---|---|---|
| I (fibrinógeno) | Forma los coágulos de fibrina | Afibrinogenemia congénita, amiloidosis familiar renal |
| II (protrombina) | su forma activa (IIa) activa a los factores I, V, X, VII, VIII, XI, XIII, proteína C, plaquetas | Protrombina G20210A, trombofilia |
| III (factor tisular o tromboplastina tisular) | Cofactor del VIIa (antiguamente conocido como factor III) | |
| IV calcio | Requerido para que los factores de coagulación se unan a los fosfolípidos (antiguamente conocido como factor IV) | |
| V (proacelerina, factor lábil) | Cofactor del X con el cual forma el complejo protrombinasa | Resistencia a la proteína C activada |
| VI | No está asignado – antiguo nombre del factor Va | |
| VII (factor estable, proconvertina) | Activa a los factores IX, X | Deficiencia congénita de proconvertina/factor VII |
| VIII (factor antihemofílico A) | Cofactor del IX con el cual forma el complejo tenasa | Hemofilia A y en algunos casos de enfermedad de VonWillebrand |
| IX (Factor antihemofílico B, factor Christmas) | Activa al factor X: forma el complejo tenasa con el factor VIII | Hemofilia B |
| X (Factor Stuart-Prower) | Activa al factor II: forma el complejo protrombinasa junto con el factor V | Deficiencia congénita de factor X |
| XI (antecedente tromboplastínico del plasma) | Activa al IX | Hemofilia C |
| XII (factor Hageman) | Activa a los factores XI, VII y precalicreína | Angioedema hereditario tipo III |
| XIII (factor estabilizante de fibrina) | Entrecruza a la fibrina | Deficiencia congénita de factor XIIIa/b |
| Factor de von Willebrand | Se une al factor VIII, media la adhesión plaquetaria | Enfermedad de von Willebrand |
| Precalicreína (factor Fletcher) | Activa al factor XII y precalicreína; escinde al HMWK | Deficiencia de precalicreína/factor Fletcher |
| Quininógeno de alto peso molecular (HMWK) (factor Fitzgerald) | Sostiene la activación recíproca de XII, XI, y precalicreína | Deficiencia de quinógeno |
| Fibronectina | Media la adhesión celular | Glomerulopatía con depósitos de fibronectina |
| Antitrombina III | Inhibe a los factores IIa, Xa, y a otras proteasas | Deficiencia de antitrombina III |
| Cofactor heparínico II | Inhibe al IIa, cofactor de la heparina y del dermatán sulfato ("antitrombina menor") | Deficiencia de cofactor heparínico II |
| Proteína C | Inactiva a los factores Va y VIIIa | Deficiencia de proteína C |
| Proteína S | Cofactor de la proteína C activada (APC, inactiva cuando se encuentra unida a la proteína de unión a C4b) | Deficiencia de proteína S |
| Proteína Z | Media la adhesión de la trombina a los fosfolípidos y estimula la degradación del factor X por ZPI | Deficiencia de proteína Z |
| Inhibidor de proteasa relacionado con la proteína Z (ZPI) | Degrada al factor X (en presencia de proteína Z) y XI (independientemente) | |
| plasminógeno | Se convierte en plasmina, lisa a la fibrina y a otras proteínas | Deficiencia de plasminógeno |
| Alfa 2-antiplasmina | Inhibe a la plasmina | Deficiencia de antiplasmina |
| Activador tisular del plasminógeno (tPA) | Activa al plasminógeno | Hiperfibrinólisis familiar y trombofilia |
| Uroquinasa | Activa al plasminógeno | Trastorno plaquetario de Quebec |
| Activador inhibidor-1 del plasminógeno (PAI1) | Inactiva al tPA y a la uroquinasa (PAI endotelial) | Deficiencia de activador inhibidor-1 de plasminógeno |
| Activador inhibidor-2 del plasminógeno (PAI2) | Inactiva al tPA y uroquinasa (PAI placentaria | |
| Procoagulante del cáncer | Activador patológico del factor X vinculado a la trombosis en el cáncer |
Existen teorías sobre el mecanismo de la coagulación desde la antigüedad. El fisiólogo Johannes Müller (1801–1858) describió a la fibrina, la sustancia que forma los trombos. Su precursor soluble, el fibrinógeno, fue nombrado posteriormente por Rudolf Virchow (1821–1902), y fue aislada químicamente por Prosper Sylvain Denis (1799–1863). El fisiólogo Alexander Schmidt sugirió que la conversión de fibrinógeno a fibrina es el resultado de un proceso enzomático, y etiquetó a la hipotética enzima como "trombina" y a su precursor como "protrombina".[16][17] Nicolas Maurice Arthus descubrió en 1890 que el calcio era esencial para la coagulación.[18][19] Las plaquetas fueron identificadas en 1865, y su función fue elucidada por Giulio Bizzozero en 1882.[20]
La teoría de que la trombina se genera por la presencia del factor tisular fue consolidada por Paul Morawitz en 1905.[21] En este punto, ya se sabía que la tromboquinasa/tromboplastina (factor III) se libera de los tejidos dañados, reacciona con la protrombina (II), la cual, junto con el calcio (IV), forma trombina, la cual a su vez convierte el fibrinógeno en fibrina (I).[22]
Los factores bioquímicos restantes que participan en la cascada de coagulación fueron en su mayor parte descubiertos en el siglo XX.
En 1935 el Dr. Rossi Belgrano estudió, en el Hospital Durand de la ciudad de Buenos Aires, la influencia de los medicamentos en el tiempo de coagulación.[23] En aquellos tiempos era común usar durante los posoperatorios el aceite alcanforado, a través de sus estudios se pudo determinar con este se aumentaba entre tres y diez minutos el tiempo de coagulación. Por el contrario, según los resultados de laboratorio, el alcohol lo disminuía y por lo tanto era conveniente adoptar su utilización.[24]
La primera pista sobre la real complejidad del sistema de coagulación vino con el descubrimiento de la proacelerina (llamada más tarde como factor V) de la mano de Paul Owren (1905-1990) en 1947. Quién además postuló que su función sería la generación de acelerina (factor VI), el cual más tarde se convertiría en la forma activada del factor V (Va); actualmente el título de factor VI no tiene uso.[22]
El factor VII (también conocido como acelerador sérico de la conversión de protrombina o proconvertina, precipitado por sulfato de bario) fue descubierto casi simultáneamente en 1949 y 1951 por diferentes grupos.
El factor VIII, el que se descubrió que era deficiente en la entidad clínica reconocida como hemofilia A, de la cual se desconocía la etiología; fue descubierto en los años 1950, y se la conoce alternativamente globulina antihemofílica debido a su capacidad de corregir la hemofilia A.[22]
El factor IX fue descubierto en 1952 en un paciente joven con hemofilia B llamado Stephen Christmas (1947–1993). Su deficiencia fue descrita por el Dr. Roesemary Biggs y el profesor R.G. MacFarlane en Oxford, Reino Unido. El factor, por lo tanto, se llamó Factor Christmas. Christmas vivió en Canadá, e hizo campaña en favor de la seguridad en las transfusiones de sangre hasta que falleció a la edad de 46 a causa de SIDA adquirido en una transfusión. Un nombre alternativo para el factor es el de componente tromboplastínico del plasma, nombre dado por un grupo independiente en California.[22]
El factor Hageman, conocido actualmente como factor XII, fue identificado en 1955 en un paciente asintomático con un tiempo de sangría prolongado llamado John Hageman. El siguiente fue el factor X, o factor Stuart-Prower, descubierto en 1956. Este factor fue identificado en la señorita Audrey Prower, de Londres; la que toda la vida había presentado una tendencia al sangrado. En 1957, un grupo estadounidense identificó el mismo factor en el señor Rufus Stuart. Los factores XI y XIII fueron identificados en 1953 y 1961 respectivamente.[22]
El punto de vista de que el proceso de coagulación es una cascada fue enunciado casi simultáneamente por MacFarlane[25] en el Reino Unido y por Davie y Ratnoff[26] en los Estados Unidos respectivamente.
El uso de numerales romanos en vez de epónimos o nombres sistemáticos fue acordado durante las conferencias anuales de hemostasia (que comenzaron en 1955). En 1962 se alcanzó el consenso para la numeración de los factores del I al XII.[27] Este comité evolucionó hasta el actual International Committee on Thrombosis and Hemostasis (ICTH - Comité Internacional sobre Trombosis y Hemostasia). La asignación de numerales terminó en 1963 después de nombrar al factor XIII. Los nombres de factor Fletcher y factor Fitzgerald fueron posteriormente dados a otras proteínas relacionadas con la coagulación, nombrados precalicreína y quininógeno de alto peso molecular, respectivamente.[22]
Los factores III y VI actualmente se encuentran sin asignación, ya que la tromboplastina nunca fue identificada, y en realidad resultó consistir en un grupo de diez factores adicionales, mientras que la acelerina demostró ser en realidad la forma activada del factor V.
Todos los mamíferos poseen un proceso de coagulación extremadamente relacionado, haciendo uso de una serie de procesos celulares y de serina proteasas combinados. De hecho, es posible para cualquier factor de coagulación mamífero, el activar a su diana equivalente en cualquier otro mamífero. El único otro animal conocido que hace uso de serina proteasas para su proceso de coagulación es el cangrejo herradura.[28]
Seamless Wikipedia browsing. On steroids.
Every time you click a link to Wikipedia, Wiktionary or Wikiquote in your browser's search results, it will show the modern Wikiwand interface.
Wikiwand extension is a five stars, simple, with minimum permission required to keep your browsing private, safe and transparent.