Loading AI tools
Krebsimmuntherapie ist die Bezeichnung für verschiedene Methoden der Immuntherapie zur Behandlung von Krebserkrankungen.
In der Onkologie unterscheidet man bei den unterschiedlichen Therapieansätzen zwischen der aktiven und der passiven Impfung. Bei der aktiven Immunisierung bekommt der Patient Krebsimpfstoffe verabreicht, die in seinem Immunsystem eine Immunantwort auslösen sollen. Die Immunantwort soll dabei idealerweise zum Tod der Tumorzellen oder zumindest zu einem verzögerten Tumorwachstum führen. Im Unterschied dazu erhält der Patient bei der passiven Immunisierung Antikörper oder Antikörper-Fragmente. Diese sollen selektiv an Tumorzellen binden und so zu ihrem Untergang führen. Bei der adoptiven Immuntherapie werden dem Patienten Leukozyten entnommen, ex vivo kultiviert und anschließend wieder dem Patienten injiziert.[1]
Im Bereich der passiven Immunisierung sind bereits mehrere zugelassene Antikörper gegen Krebserkrankungen im klinischen Einsatz. Eine Reihe von Medikamenten zur spezifischen aktiven Immunisierung (Tumorvakzinierung oder Krebsvakzinierung) im Indikationsgebiet der Krebserkrankungen befindet sich noch in der klinischen Entwicklung.
Bei den seit September 2006 in der Europäischen Union zugelassenen HPV-Impfstoffen handelt es sich nicht um eine Krebsimmuntherapie im eigentlichen Sinn. Diese Impfstoffe werden präventiv zur Immunisierung gegen humane Papillomviren (HPV) eingesetzt, die bestimmte Krebsarten – vor allem Gebärmutterhalskrebs – auslösen können.
| Passive Immunisierung | Aktive Immunisierung | ||
|---|---|---|---|
| unspezifisch | spezifisch | unspezifisch | spezifisch |
| Zytokine | Antikörper (mit und ohne Konjugat) | Schlitzschnecken-Hämocyanin | Vakzine aus abgetöteten Tumorzellen |
| Lymphokin-aktivierte Killerzellen oder Zytokin-induzierte Killerzellen |
adoptiver Transfer von T-Lymphozyten | Freund-Adjuvans | Vakzine aus Zellextrakten |
| Peginterferon α | Bacillus Calmette-Guérin | Vakzine auf Basis von Antigenen | |
Einteilung der Krebsimmuntherapie mit Beispielen.[2]
Immunüberwachung
Die Theorie der Immunüberwachung (engl. immunosurveillance) geht davon aus, dass das Immunsystem nicht nur gegen körperfremde Krankheitserreger, sondern auch gegen körpereigene entartete Zellen aktiv ist.[3] Ein intaktes Immunsystem – so die Schlussfolgerung – ist daher bei einem Organismus ein wichtiges Element zur Vermeidung von Krebserkrankungen.
Welche Auswirkungen ein dauerhaft geschwächtes Immunsystem beim Menschen haben kann, wird an den beiden nachfolgenden Beispielen deutlich.
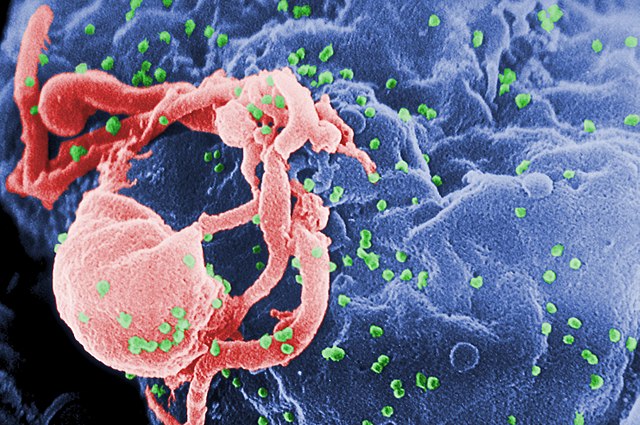
Das Humane Immundefizienz-Virus (HIV) zerstört CD4+-T-Lymphozyten. Diese zu den weißen Blutkörperchen (Leukozyten) gehörenden Zellen haben eine wichtige Funktion bei der erworbenen Immunantwort. AIDS-Patienten (engl. AIDS = acquired immunodeficiency syndrome = „erworbenes Immundefizienzsyndrom“) haben daher ein geschwächtes Immunsystem. Als eine Folge dieses geschwächten Immunsystems sind verschiedene Krebserkrankungen, wie beispielsweise Lymphome, das Kaposi-Sarkom und das Zervixkarzinom, häufige Komplikationen bei AIDS-Patienten.

Patienten, die ein solides Spenderorgan (beispielsweise Niere oder Leber) empfangen haben, erhalten – um eine Abstoßung des Fremdorgans zu verhindern – Immunsuppressiva. Dies sind Medikamente, die die Funktionen des Immunsystems vermindern. Statistisch gesehen haben diese Patienten eine um den Faktor drei höhere Wahrscheinlichkeit, an Krebs zu erkranken, als Vergleichsgruppen des gleichen Geschlechts und der gleichen Altersklasse.[4] Nach zehn Jahren Immunsuppression beträgt die Wahrscheinlichkeit, an Krebs zu erkranken, 20 %.[5] Dies gilt vor allem für Krebserkrankungen, die viralen Ursprungs sind, so beispielsweise das Kaposi-Sarkom (Auslöser: Humanes Herpesvirus 8), Morbus Hodgkin und Non-Hodgkin-Lymphom (Epstein-Barr-Virus), Leberkrebs (Hepatitis-C- und Hepatitis-B-Virus), sowie Zervixkarzinom, Vulvakrebs, Vaginalkarzinom, Peniskrebs und andere durch Humane Papillomviren ausgelöste Krebserkrankungen. Aber auch Krebserkrankungen wie kolorektales Karzinom, Nierenkrebs, Blasenkrebs, Schilddrüsenkrebs, multiples Myelom, Leukämie und malignes Melanom – die nach dem gegenwärtigen Kenntnisstand nicht durch Viren ausgelöst werden – nehmen signifikant zu.[4][6] Teilweise wurde nach dem Absetzen der Immunsuppression eine Rückbildung der Malignome, beispielsweise bei malignen Lymphomen, beobachtet.[7][8]
In beiden Gruppen – AIDS-Patienten und Patienten mit Immunsuppressiva nach Transplantationen – wurden hohe Ähnlichkeiten in Bezug auf das Krebsrisiko festgestellt, wobei die Ursache für die erhöhte Krebsrate im Wesentlichen das geschwächte Immunsystem ist.[9]
Die genauen Mechanismen sind noch nicht im Detail verstanden, aber die Immunüberwachung spielt dabei eine entscheidende Rolle.[10]
Die These der Immunüberwachung, das heißt der direkten und ständigen Bekämpfung spontan auftretender Tumoren durch das Immunsystem und der Tumorentstehung als Folge von Schwächen oder Störungen des Immunsystems, wird bis zum heutigen Tag kontrovers diskutiert. Allgemein anerkannt ist dagegen, dass das Immunsystem prinzipiell in der Lage ist, entartete Zellen zu erkennen und erfolgreich zu bekämpfen.[11] Das Immunsystem bietet – wie später noch gezeigt werden wird – keinen vollständigen, sondern einen eher mangelhaften Schutz gegen Tumorerkrankungen, was sich schon an der Tatsache zeigt, dass auch Personen mit einem völlig intakten Immunsystem an Krebs erkranken können. Die Ausnutzung der vorhandenen Mechanismen des Immunsystems sind der Ansatzpunkt für eine Reihe von Strategien zur immunologischen Therapie von Krebserkrankungen.[12]
Immun-Escape


Dass bei völlig gesunden immunkompetenten Menschen das Immunsystem in seiner Abwehrfunktion gegenüber Krebszellen „versagen“ kann, ist eigentlich nicht verwunderlich. Schließlich bilden sich Tumoren aus körpereigenen Zellen der unterschiedlichsten Gewebe, die „außer Kontrolle geraten sind“. Dementsprechend tragen Tumorzellen an ihrer Zelloberfläche das Selbst-Antigen, das sie als „zum Körper gehörend“ ausweist. Dies ist eine völlig andere Situation als bei körperfremden „Eindringlingen“ (Pathogenen), die durch ihre Fremdartigkeit vom Immunsystem relativ leicht zu erkennen sind. Onkologen sprechen daher bei einer Krebserkrankung nicht von einem „Versagen des Immunsystems“.[13] Ein zu scharfes Immunsystem, das auf minimale zelluläre Veränderungen reagieren würde, hätte auf der anderen Seite eine Reihe von Autoimmunerkrankungen zur Folge.
Viele Tumorzellen exprimieren keine mutierten Peptide (tumorspezifische Antigene) an ihrer Oberfläche. Dies wäre eine wesentliche Voraussetzung, dass das Immunsystem die entarteten Zellen als solche erkennen und vernichten kann. Aber auch bei Tumorzellen, die Antigene an ihrer Zellmembran präsentieren, gibt es in vielen Fällen keine ausreichende Immunantwort. Die Ursache ist hier, dass sich die Tumorzellen auf verschiedene Weise dem Immunsystem entziehen können. Man spricht daher vom sogenannten Immun-Escape (engl. immune escape = „Immunentkommen“). So können beispielsweise die auf dem MHC-I-Komplex präsentierten Peptide durch Mutation verändert werden.[14][15][16] Auch die Reduzierung der Expression des Haupthistokompatibilitätskomplexes (MHC) ist beispielsweise eine Reaktion der Krebszellen.[17][18] Ebenso können sich selbige durch die Sekretion von bestimmten immunsuppressiven Zytokinen schützen. Das Antigen-Shedding, das Abwerfen von Antigenen von der äußeren Zellmembran, ist eine Maßnahme der Krebszellen, um der Immunabwehr zu entkommen.[19] Einige Krebszellen sind in der Lage, Fas-Liganden (FasL = Fas-Ligand; CD95) an ihrer Zelloberfläche zu exprimieren. Bindet FasL an den Fas-Rezeptor (FasR), können die Krebszellen bei den FasR-tragenden Lymphozyten den programmierten Zelltod (Apoptose) auslösen. Dieser Vorgang wird als tumor counterattack (dt.: „Tumor-Gegenangriff“) bezeichnet.[20]
Immunoediting
Hinter den Anpassungen der Krebszellen steht keine besondere Strategie oder gar eine eigenständige „Intelligenz“. Sie sind eine Folge von Mutation (durch die Krebszellen selbst) und Selektion (durch das Immunsystem).[18][21] Die am besten angepassten Zellen überleben und vermehren sich weiter (Survival of the Fittest). Die vergleichsweise hohe Proliferations- und Mutationsrate der entarteten Zellen ist dabei für ihre Evolution von Vorteil. Die von den Krebszellen genutzten Abwehrmechanismen sind auch in gesunden Zellen vorhanden, um beispielsweise Autoimmunität zu verhindern.[1] Das Immunsystem bewirkt somit bei Krebszellen zweierlei: zum einen wird der Organismus durch die Zerstörung der entarteten Zellen geschützt und zum anderen wird durch den Selektionsprozess der Tumor „geformt“. Da der Begriff der Immunüberwachung, der nur die Schutzfunktion des Immunsystems betrachtete, dieser erweiterten These nicht mehr ausreichend gerecht wird, spricht man seit Beginn des 21. Jahrhunderts von Immunoediting.[11] Ein Beweis für die These des Immunoediting, also des Selektionsprozesses nicht immunogener Tumorzellen,[22] sind Versuche mit transplantierten Tumoren bei Mäusen. Tumoren, die in immunkompetenten Mäusen mit 3-Methylcholanthren (MCA) erzeugt wurden und somit vom Immunsystem der Maus durch den Selektionsprozess „geformt“ werden konnten, wurden bei der Transplantation in andere Mäuse deutlich weniger oft abgestoßen als Tumoren aus immundefizitären Mäusen. Die Tumoren aus den immundefizitären Mäusen waren durch das eingeschränkte Immunsystem weniger durch Selektionsprozesse geprägt und somit immunogener.[23] Das Immunoediting wird in drei Phasen eingeteilt: Elimination, Gleichgewicht (Equilibrium) und Entkommen (Escape).[11] Die Phase der Elimination entspricht dabei dem ursprünglichen Konzept der Immunüberwachung, in der Krebszellen durch das Immunsystem zerstört werden. In der Gleichgewichtsphase stellt sich nach fast vollständiger Zerstörung der Krebszellen eine immunvermittelte Latenz ein. In der letzten Phase, dem Escape, entkommt der Tumor der Immunüberwachung und wird erst in dieser Phase klinisch sichtbar.[24]


Wie eingangs gezeigt wurde, spielt das Immunsystem bei der Entstehung, beziehungsweise der Vermeidung, von Krebserkrankungen eine wichtige Rolle. Aber auch nachher, wenn durch einen Immun-Escape tatsächlich eine Krebserkrankung ausbricht, hat das Immunsystem einen großen Einfluss auf den Krankheitsverlauf. Dies zeigt sich unter anderem daran, dass die Aktivität des Immunsystems gegenüber Krebszellen ein wichtiger Faktor für die Prognose bei Krebspatienten ist.[26] So konnte beispielsweise gezeigt werden, dass die zellvermittelte Immunogenität gegenüber tumorassoziierten Antigenen (TAA) ein besserer Indikator für die Überlebensrate ist als Staging, Grading und Status der Lymphknoten.[27] Bei Patientinnen mit Brustkrebs in einem frühen Stadium ist die Überlebensrate deutlich höher, wenn sie eine natürliche humorale Immunantwort gegen epitheliales Mucin-1 der Tumorzellen zeigen.[28][29] 2003 wurden in einer Studie über 100 Ovarialkarzinome immunhistologisch untersucht. Dabei konnte eine signifikante Korrelation zwischen dem progressionsfreien Überleben bzw. dem Gesamtüberleben und der Infiltration des Tumorgewebes mit T-Zellen (TIL = tumor infiltrating lymphocytes) festgestellt werden. Die Fünf-Jahres-Überlebensrate betrug bei den Patientinnen mit T-Zell-infiltrierten Tumoren 38 %, während sie bei Patientinnen ohne T-Zellen im Tumor bei lediglich 4,5 % lag.[25] Ähnliche Korrelationen wurden beispielsweise für das maligne Melanom,[30][31] Blasenkrebs,[32] kolorektales Karzinom,[33][34] Prostata,[35] Mastdarmkrebs[36] und Neuroblastom[37] festgestellt.[11]
Die im vorhergehenden Absatz beschriebenen Unzulänglichkeiten und Schwächen des Immunsystems gegenüber Krebszellen sind der Ansatzpunkt der Krebsimmuntherapie. Dabei wurden mehrere, teilweise sehr unterschiedliche, Strategien entwickelt, um direkt oder indirekt über das Immunsystem Krebszellen zu bekämpfen. Das gemeinsame Ziel all dieser Ansätze ist es, Krebszellen mit Hilfe des Immunsystems zu zerstören. Dies kann beispielsweise durch eine unspezifische Stimulierung des Immunsystems, die eine Vermehrung der wichtigsten zytotoxischen Zellen zur Folge hat, geschehen. Auch das „Markieren“ von Tumorzellen mit monoklonalen Antikörpern zum Auslösen einer Immunreaktion[38] ist ein Verfahren der Krebsimmuntherapie, auch wenn die Behandlung mit Antikörpern – nicht nur umgangssprachlich – fälschlicherweise als „Chemotherapie“ bezeichnet wird.
Ungünstigerweise haben die derzeit etablierten Behandlungsschemata – bei allen unbestreitbaren Therapieerfolgen – eine gegenteilige Wirkung auf das Immunsystem: Sowohl chemotherapeutische[39], als auch strahlentherapeutische[40] Maßnahmen schwächen das Immunsystem.[41] Die Proliferation und die Funktion von Lymphozyten ist nach einer Chemotherapie deutlich eingeschränkt. Beispielsweise finden sich im Knochenmark von Patientinnen nach einer adjuvanten (unterstützenden) systemischen Chemotherapie gegen Brustkrebs deutlich weniger T-Zellen, und die Anzahl aktivierter NK-Zellen ist auch über einen längeren Zeitraum reduziert.[26]
- → siehe Hauptartikel Tumorantigen
Tumorantigene sind Fragmente von in Tumoren produzierten Proteinen. Diese Fragmente befinden sich auf der äußeren Zellmembran der Tumorzellen, im Zellplasma und im Zellkern. Die Tumorantigene entstehen als Folge des in Krebszellen veränderten Genoms, beziehungsweise durch eine veränderte Genexpression („An- und Ausschalten“ von Genen). Durch diese Veränderungen können neue körperfremde Genprodukte entstehen oder aber Proteine, die beispielsweise normalerweise nur in der embryonalen Entwicklungsphase vorhanden sind. Häufig werden bestimmte – zum Zeitpunkt der Erkrankung auch in gesunden Zellen des Körpers vorhandene – Proteine in großen Mengen produziert (überexprimiert).
Fast alle bisher bekannten Tumorantigene werden über den MHC-I-Komplex auf der Zellmembran präsentiert (Antigenpräsentation).[42] Die dort präsentierten Proteinfragmente bestehen aus ungefähr neun bis zehn Aminosäuren.[43] Die Unterschiede im Aufbau des Antigens oder in der Häufigkeit seiner Expression – im Vergleich zu einer normalen Zelle – machen sie zu potenziellen Zielstrukturen (Targets) für Effektorzellen des Immunsystems[44] und Antikörper[45]. Cytotoxische T-Zellen können über ihren T-Zell-Rezeptor mit Hilfe des CD8-Rezeptor die über den MHC-I-Komplex präsentierten Tumorantigene erkennen und gegebenenfalls die Zielzelle mit dem Tumorantigen zerstören.[43]
Die Tumorantigene sind als Zielstruktur die Basis für die meisten Konzepte der Krebsimmuntherapie.[42] Bisher sind über 2000 Tumorantigene bekannt.[46] Das ideale Tumorantigen – das es in dieser Form nicht gibt – hätte die folgenden Eigenschaften:
- Es wird nur von Krebszellen auf der Zellmembran exprimiert. In gesunden Zellen ist es dagegen nicht vorhanden. In solchen Fällen spricht man von einem tumorspezifischen Antigen (TSA).
- Es besteht aus Peptidfragmenten, die über den MHC-I-Komplex an der Zellmembran präsentiert werden und von T-Zellen im MHC-restriktierten Modus erkannt werden.
- Die Expression auf der Zelloberfläche soll über den gesamten Zellzyklus und in möglichst hoher Dichte gewährleistet sein und nicht herunterreguliert werden.
- Das Tumorantigen wird von allen Krebszellen bei allen Krebserkrankungen exprimiert.[43]
In der Realität sieht es anders aus. Die meisten Tumorantigene sind nicht tumorspezifisch (TSA), sondern tumorassoziiert (TAA). Das heißt, dass sie auch von gesunden Zellen exprimiert werden. Allerdings sind bei vielen Tumoren die Tumorantigene überexprimiert. Durch Mutationen im Genom können auch strukturelle Veränderungen in der Proteinsequenz auftreten. Viele Tumorantigene treten nur bei bestimmten Tumorarten und dort oft auch nur in bestimmten Fällen auf. Beispielsweise wird HER2/neu nur bei 20 bis 25 % aller Brustkrebstumoren überexprimiert, weshalb nur in diesen Fällen die Therapie mit dem HER2/neu-spezifischen Antikörper Trastuzumab sinnvoll ist.[47] Zudem können Tumorzellen, beispielsweise als Folge des Immun-Escapes, die Antigenpräsentation über den MHC-I-Komplex herunterfahren.
Die Identifizierung von Tumorantigenen mit hoher Immunogenität, die dem oben gezeigten Idealbild möglichst nahekommen, ist eine der größten Herausforderungen für die Tumorimmunologie und der Schlüssel für erfolgreiche spezifische Immunisierungen.[48] Ein Grundgedanke bei der Identifizierung von Tumorantigenen ist, dass ihre Wahrnehmung durch das Immunsystem ein Indikator für ihre Relevanz in einer Anti-Tumor-Antwort ist.[49] So wurden früher Tumorantigene im Wesentlichen durch die Analyse der Anti-Tumor-Antwort in Patienten identifiziert. Dazu wurden entweder die peripheren[50] oder die tumorinfiltrierenden[51] Lymphozyten (TIL) untersucht oder die Humorale Immunantwort analysiert.[49][52] Durch die im Rahmen des Humangenomprojektes gewonnenen Erkenntnisse und mit Hilfe verbesserter analytischer Verfahren hat sich seit einigen Jahren die Reverse Immunologie als leistungsfähiges Hochdurchsatz-Verfahren zur Identifizierung von Tumorantigenen etabliert.[49][53][54][55]
Monoklonale Antikörper

- → siehe Hauptartikel Antikörper und monoklonale Antikörper
Antikörper sind Proteinstrukturen, die mit Hilfe des Schlüssel-Schloss-Prinzips in der Lage sind, Antigene zu erkennen und sich an ihnen festzuheften. Dies trifft auch für Tumorantigene als Zielstrukturen zu. Im menschlichen Körper werden Antikörper von differenzierten B-Lymphozyten, das heißt Plasmablasten und Plasmazellen, produziert. Jeder B-Lymphozyt stellt dabei einen anderen Antikörper her. Sie unterscheiden sich aber nur durch den variablen, zum Antigen-Epitop passenden Teil – das sogenannte Paratop – am oberen Ende der Y-Struktur. Binden Antikörper über ihr Paratop an ein Antigen-Epitop einer Zelle, so erkennen beispielsweise Makrophagen diesen Immunkomplex und versuchen in der Folge die so markierte Zelle zu vernichten.
Bei der Bekämpfung von Krebszellen spielen die körpereigenen polyklonalen Antikörper allerdings nur eine sehr geringe Rolle. Die meisten Krebszellen präsentieren keine entsprechend stark veränderten Antigene, als dass körpereigene Antikörper in ausreichender Zahl an sie binden könnten. Bei einer höheren Empfindlichkeit der polyklonalen Antikörper würden diese verstärkt auch an gesunde Zellen binden und dort Autoimmunreaktionen auslösen. Monoklonale Antikörper sind dagegen in ihrer Struktur völlig identisch und nur gegen ein Epitop eines Antigens ausgerichtet.[38]
Antikörper spielen vor allem in der Krebsdiagnostik eine wichtige Rolle. Beispielsweise werden bei der Immunszintigrafie monoklonale Antikörper mit Radionukliden markiert, die mittels SPECT im Körper eines Patienten verfolgt werden können (Radiotracer). Reichern sich die so markierten monoklonalen Antikörper in bestimmten Organgeweben an, so kann dies ein Hinweis auf eine Metastasierung sein.
Nach der Zulassung von Rituximab durch die FDA in den Vereinigten Staaten im Jahr 1997 kam der erste therapeutische monoklonale Antikörper (gegen B-Zell-Non-Hodgkin-Lymphome) auf den Markt.[56] Ein Jahr später wurde Trastuzumab gegen metastasierten Brustkrebs zugelassen.[57] Seitdem wurden weitere monoklonale Antikörper gegen andere Formen von Krebserkrankungen entwickelt und zu deren Behandlung zugelassen.
Die Wirkung monoklonaler Antikörper beruht auf der Bindung an Zielstrukturen, die sich auf der Oberfläche der Zielzelle befinden. Sie können dabei entweder direkt oder indirekt wirken.[58] Bei der direkten Wirkung können die Antikörper durch Kreuzvernetzung des Tumorantigens eine intrazelluläre Signalkaskade in der Krebszelle auslösen. Dies kann eine anti-proliferative Wirkung oder eine unmittelbare Apoptose der Zelle zur Folge haben. Rituximab beispielsweise kann durch die Kreuzvernetzung des Tumorantigens CD20 die Apoptose auslösen.[59]
Die Kreuzvernetzung von Tumorantigenen wie CD22, CD33 oder HLA II mit Antikörpern wirkt dagegen in den Zielzellen anti-proliferativ.[60][61][62][63] Monoklonale Antikörper können auch durch die Blockade von bestimmten Liganden auf Krebszellen wirken. So blockiert Trastuzumab den Her2/neu-Rezeptor, wodurch die Signalkette zum epidermalen Wachstumsfaktor gestört und die Proliferation inhibiert wird. Als Folge davon verlangsamt sich das Tumorwachstum.[64]
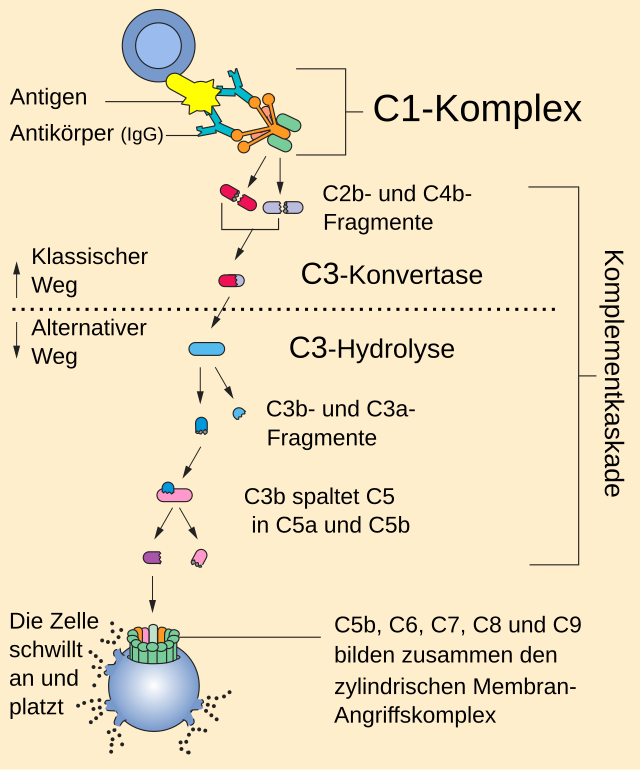
Auf der Fc-Rezeptor-Bindungsstelle (Fc = fragment crystallizable) – dem unteren Teil der Y-Struktur – basieren die indirekten Wirkmechanismen der monoklonalen Antikörper. Damit werden Effektorfunktionen aktiviert. Dazu zählen die komplementabhängige Zytolyse (Complement Dependent Cytolysis, CDC) und die antikörperabhängige zellvermittelte Zytotoxizität (antibody dependent cellular cytotoxicity, ADCC). Bei der CDC wird durch Komplementbindung (complement fixation, CF) die Komplementkaskade ausgelöst, was zur Lyse der Zielzelle führt. Welche Bedeutung, beziehungsweise welchen Anteil, die CDC für den Therapieerfolg hat, ist indes noch unklar.[63][65][66] Bei der ADCC lenken Antikörper über den Fc-Teil zytotoxische Effektorzellen, wie beispielsweise NK-Zellen, die selbst keine Antigenspezifität aufweisen, zur Krebszelle. Die g-Kette des Fc-Teils bewirkt die Signaltransduktion zum Zytoplasma der Effektorzelle. Die Effektorzellen setzen an den Krebszellen lytische Granula, bestehend aus Perforin und Granzyme, frei, die die Apoptose der Krebszellen zur Folge hat. Bei vielen therapeutischen Antikörpern, wie beispielsweise Rituximab, Alemtuzumab, Trastuzumab oder Cetuximab, ist die ADCC der wichtigste Wirkmechanismus.[63] Phagozytierende Zellen wie Makrophagen können ebenfalls über den Fc-Teil eines Antikörpers aktiviert werden und die mit dem Antikörper markierte Zelle phagozytieren.[67] Generell haben die indirekten Wirkmechanismen in der Tumortherapie größere Bedeutung als die direkten.[63][68]
Die therapeutischen Grenzen monoklonaler Antikörper
Eine generelle Problematik für die therapeutische Wirksamkeit der monoklonalen Antikörper ist das Bindungsvermögen der Antikörper an die Krebszellen. Auch bei Krebszellen, die ausreichend Tumorantigene präsentieren, ist die Bindungsrate oft nicht ausreichend hoch. Die direkte Schädigung der Zelle durch assoziierte monoklonale Antikörper ist die seltene Ausnahme. Der Normalfall ist das Auslösen einer Immunreaktion durch den entstandenen Immunkomplex, der – wie im Fall der körpereigenen polyklonalen Antikörper – NK-Zellen, Makrophagen, Lymphozyten und Granulozyten[69] zum Vernichten der so markierten Zellen aktiviert. Für die Therapie größerer solider Tumoren sind monoklonale Antikörper weitgehend ungeeignet. In diesen Fällen liegt ein Verteilungs- und Reichweitenproblem vor. Das Verhältnis von Tumorzellen mit entsprechenden Tumorantigenen zu monoklonalen Antikörpern ist hier zu ungünstig, um ausreichend Tumorzellen zu markieren und durch – ebenfalls in der Anzahl nicht ausreichend vorhandene – Zellen der Immunabwehr abzutöten. Mit einer Molekülmasse von etwa 150 kDa sind Antikörper in ihrer Gewebegängigkeit generell eingeschränkt und können bei soliden Tumoren nur unzureichend in tiefere Schichten eindringen.[70] Antikörperfragmente, wie Fab, F(ab)2 oder scFv, haben hier aufgrund der deutlich geringeren Größe erhebliche Vorteile. Allerdings werden sie auch deutlich schneller aus dem Körper ausgeschieden.[71]
Gegen murine und chimäre Antikörper kann das Immunsystem des Patienten Anti-Antikörper bilden. Bei der Wiederholung eines Therapiezyklusses kann deshalb die Wirksamkeit reduziert sein. Dies trifft selbst auf humanisierte und humane Antikörper zu.[63][68]
Der bereits beschriebene Immun-Escape bewirkt zudem, dass nicht genügend Antikörper den Tumor erreichen. Beispielsweise setzen die Tumorzellen durch das Antigen-Shedding Tumorantigene frei und geben diese in die Blutbahn ab. Dort binden sie an die Antikörper und machen sie so wirkungslos.
Für einige Formen von Krebserkrankungen, wie beispielsweise Leukämien oder Non-Hodgkin-Lymphome, die keine Tumoren bilden, so dass das Konzentrations- und Verteilungsproblem für die monoklonalen Antikörper nicht gegeben ist, werden mit monoklonalen Antikörpern die besten Therapieerfolge erzielt. Im Fall von soliden Tumoren wird die Therapie mit den entsprechenden monoklonalen Antikörpern meist nach operativer Tumorentfernung, Chemotherapie oder Bestrahlung durchgeführt, um einzelne freie Tumorzellen im Körper zu vernichten und dadurch die Bildung von Metastasen zu verhindern.[38]
Bispezifische Antikörper
- → siehe Hauptartikel bispezifischer Antikörper
Antikörperkonjugate
- → siehe Hauptartikel Immunkonjugat


Um die relativ schwache Wirkung der monoklonalen Antikörper bei Krebserkrankungen zu verstärken, wurden verschiedene Strategien des Drug Targetings entwickelt, um die Antikörper als Träger für potentere Wirkstoffe zu nutzen. Der Antikörper dient in diesem Fall als „Transportvehikel“, um den Wirkstoff möglichst spezifisch nur an Tumorzellen zu bringen und diese gezielt abzutöten. Das gesunde Gewebe soll dabei möglichst geschont werden, wodurch die Nebenwirkungen reduziert werden können.[72] Als Wirkstoffe werden Radionuklide[73], Toxine (beispielsweise das Diphtherietoxin), Zytostatika oder auch Zytokine (wie zum Beispiel Interleukin-2) an den entsprechenden Antikörper gebunden (konjugiert). Man spricht in diesen Fällen auch von „bewaffneten Antikörpern“ (engl. armed antibodies).[74][75] Bei Zytokinen spricht man von Immunzytokinen.[76]
Prinzipiell ist es möglich, an Antikörper hochpotente Wirkstoffe zu binden, die bei freier systemischer Gabe aufgrund ihrer hohen Toxizität zu nicht vertretbaren Nebenwirkungen führen würden.[56] Das Konjugat aus Antikörper oder auch Antikörperfragment mit dem Wirkstoff kann als Prodrug angesehen werden, das bei systemischer Gabe eine möglichst geringe Toxizität aufweist und erst am Wirkort, dem Tumor oder auch einer einzelnen Krebszelle, seine volle Wirkung entfaltet.[77]
Die Antikörperkonjugate bestehen aus drei Komponenten:[78]
- dem Antikörper oder Antikörperfragment,
- dem Wirkstoff und
- dem Verbindungsstück (Linker) zwischen Antikörper und Wirkstoff.
- → Für detaillierte Informationen sei auf die jeweiligen Hauptartikel Chemoimmunkonjugat, Immuntoxin und Radioimmuntherapie verwiesen

Die aktive Immuntherapie wird üblicherweise noch in die spezifische und in die unspezifische Krebsimmuntherapie unterteilt. Bei der unspezifischen Immuntherapie wird das Immunsystem durch Gabe eines Arzneimittels in seiner Gesamtheit stimuliert. Bei der spezifischen Immuntherapie werden nur bestimmte Zielzellen des Immunsystems angeregt. Ein Beispiel für eine vielversprechende aktive Immuntherapie ist die Verabreichung sogenannter Immun-Checkpoint-Inhibitoren, wie CTLA-4 blockierender Antikörper oder PD-1/PD-L1 spezifischer Antikörper im Melanom. Beide Checkpoint-Inhibitoren führen zu einer gezielten Aktivierung des Immunsystems und erzielten in klinischen Studien erfolgversprechende Ergebnisse[79].
Schlitzschnecken-Hämocyanin
- → siehe Hauptartikel Schlitzschnecken-Hämocyanin
Schlitzschnecken-Hämocyanin (KLH, engl. Keyhole Limpet Hemocyanin) ist das Sauerstofftransportprotein der Großen Kalifornischen Schlüssellochschnecke (Megathura crenulata). Das Protein dieser in 40 m Wassertiefe lebenden Wasserschnecke aus der Familie der Schlüssellochschnecken (Fissurellidae) basiert auf dem Kupferkomplex Hämocyanin, das bei Säugetieren – deren Sauerstofftransportprotein Hämoglobin auf einem Eisenkomplex aufbaut – eine starke Immunantwort auslöst. Es ist unter dem internationalen Freinamen Immunocyanin (Markenname Immucothel) in den Niederlanden, Österreich und Südkorea,[80] aber nicht in Deutschland, zur Redizivprophylaxe bei Blasenkrebs nach transurethraler Resektion zugelassen.
Mitte der 1960er Jahre wurde die immunstimulierende Wirkung von Hämocyanin bei Säugetieren erstmals festgestellt.[81][82][83] Ab 1967 wurde KLH dann beim Menschen für diagnostische Zwecke in Immunkompetenztests verwendet.[84] Auch der US-amerikanische Urologe Carl A. Olsson verwendete KLH für immundiagnostische Zwecke bei Patienten mit oberflächlichem Blasenkrebs. In der Folge bemerkte er, dass die Patienten, die getestet wurden, signifikant weniger Rezidive entwickelten als die nicht getesteten Patienten.[85][86]
Die immunstimulierende Wirkung von KLH lässt sich durch die Sekundärstruktur von Hämocyanin erklären, die teilweise der von Antikörpern, Histokompatibilitätsmolekülen oder Bence-Jones-Proteinen gleicht.[87] Hinzu kommen epitopartige Sequenzen auf der Oberfläche des Proteins.[86]
KLH wird auch als Träger für Haptene verwendet.[88] Dabei werden nicht immunogene Epitope mit dem immunogenen KLH zu einem Immunkonjugat verknüpft, um so eine immunogene Wirkung auf das Epitop zu erreichen.[89] Die Moleküle vieler Antigen-Epitope sind zu klein, um vom Immunsystem erkannt zu werden. Mit dieser Methode können auch Antigene dem Immunsystem als „feindlich“ präsentiert werden, die der Körper sonst toleriert. Bei großen Trägermolekülen wie KLH können auch mehrere unterschiedliche Antigene an die Oberfläche des Trägers gebunden werden.[80]
Bacillus Calmette-Guérin

- → siehe Hauptartikel Bacillus Calmette-Guérin
Das Bacillus Calmette-Guérin (BCG) wurde zu Beginn des 20. Jahrhunderts aus Rindertuberkelbazillen gewonnen und als Lebendimpfstoff gegen Tuberkulose eingesetzt. 1959 wurde bei Mäusen mit transplantierten Tumoren erstmals ein positiver Effekt bezüglich der Rückbildung der Tumoren bei der Infektion mit BCG festgestellt. Die Infektion erhöhte die Aktivität des retikulohistiozytären Systems und die Zahl der Antikörper in den Versuchstieren.[90]
Bei der direkten Injektion in Tumoren konnte in vielen Fällen eine Rückbildung des Tumors beobachtet werden. Vielversprechend verliefen die Behandlungsversuche bei metastatisierten Melanomen, wo die systemische Gabe von BCG auch zu einer Rückbildung der Metastasen führte[91] und die Überlebensrate der so behandelten Patienten signifikant erhöht wurde.[92] In randomisierten, kontrollierten Studien konnten die positiven Resultate allerdings nicht bestätigt werden.[93][94]
1976 wurden erstmals positive Ergebnisse bei der Behandlung des oberflächlichen Blasenkrebses mit BCG veröffentlicht.[95] Dabei wurde BCG direkt in die Harnblase injiziert (intravesikal).[96] In einer Vielzahl von klinischen Studien konnte die therapeutische Wirksamkeit bei der Behandlung von oberflächlichem Blasenkrebs – hierbei ist der Tumor auf die innere Auskleidung der Harnblase beschränkt – nachgewiesen werden.[97][98][99] Die Therapie mit BCG ist bei dieser Erkrankung der Goldstandard.[100][101][102] Nach der Einschätzung mehrerer Autoren ist dies bis heute die erfolgreichste Krebsimmuntherapie.[101][103] BCG ist dabei jedem Chemotherapeutikum deutlich überlegen. Die Wahrscheinlichkeit für ein Tumorrezidiv ist – im Vergleich zur intravesikalen Chemotherapie – nur halb so hoch. In über 80 % der Fälle wird eine Eradikation, das heißt eine vollständige Eliminierung des Tumors, erreicht.[104]
Der genaue Wirkungsmechanismus von BCG ist noch nicht aufgeklärt. Die Blase ist ein weitgehend abgeschottetes und abgeschlossenes Organ, in dem BCG eine sehr hohe lokale Konzentration erreichen und eine komplexe lang anhaltende lokale Aktivierung des Immunsystems bewirken kann.[103] Durch die lokale Aktivierung werden verschiedene Zytokine in den Urin,[105][106] beziehungsweise an das Blasengewebe, abgegeben. Gleichzeitig infiltrieren Granulozyten und Monozyten die Blasenwand.[107][108] Dendritische Zellen schütten TNF-α und Interleukin-12 (IL-12) aus. Die Ausschüttung dieser Zytokine aktiviert wiederum Zellen der angeborenen Immunabwehr (STIL), wodurch sich IL-12-Rezeptor-exprimierende NK-Zellen stark vermehren (proliferieren).[109]
Die wichtigsten Nebenwirkungen bei der Therapie mit BCG sind: Zystitis (Entzündung der Harnblase), Pollakisurie (häufiger Harndrang), Hämaturie (Blut im Harn) und Fieber. Bei Studien mit zusammen über 500 Patienten ist kein durch BCG bedingter Todesfall bekannt.[110]
Adoptiver Zelltransfer
- → siehe Hauptartikel Adoptiver Zelltransfer
Tumoren können auch mithilfe eines adoptiven Zelltransfers behandelt werden. Für diese Therapie werden beispielsweise autologe (also vom Patienten selbst stammende) T-Zellen verwendet, welche mit einem tumorantigenspezifischen T-Zellrezeptor[111] oder chimeren Antigenrezeptor (CAR)[112] ausgestattet wurden. Hierdurch erhalten die T-Zellen eine neue, gegen den Tumor gerichtete Spezifität. Präsentieren die Tumorzellen die dem Rezeptor entsprechenden Antigene auf ihrer Oberfläche, können sie durch die T-Zellen eliminiert werden. Auch die Therapie mit Tumor-infiltrierenden Lymphozyten (TILs)[113] oder mit antigenbeladenen dendritischen Zellen[114] ist möglich. Letztere dient der In-vivo-Induzierung einer Immunantwort und der Aktivierung tumorantigenspezifischer T-Zellen im Körper der Patienten.[115]

Die Idee, das Immunsystem so zu beeinflussen, dass es in der Lage ist, Neoplasien erkennen und zerstören zu können, ist schon sehr alt. Die ersten Berichte über Tumorregressionen nach Infektionskrankheiten datieren auf das Jahr 1550 vor Christus.[116] Im Papyrus Ebers war die empfohlene Behandlung von Schwellungen (Tumoren) ein Kataplasma (eine Art Breiwickel, in dem sich ein Gemisch aus Pflanzenpulvern, Samen und anderen Arzneistoffen befand), mit anschließendem Einschnitt in den Tumor.[117] Eine solche Behandlung führt zu einer Infektion des Tumors.[118]
Die ersten immunologischen Versuche der Neuzeit führte 1777 James Nooth, Arzt von Edward Augustus, Duke of Kent and Strathearn, und Mitglied des Royal Collage of Surgeons, durch. Nooth implantierte sich mehrmals fremdes Tumorgewebe in kleine Einschnitte seines Armes, um eine Krebsprophylaxe zu erreichen. Die Implantierung hatte lediglich Entzündungsreaktionen und leichtere Schmerzen zur Folge. Ein ähnliches Ergebnis erhielt 1808 Jean-Louis Alibert, der Leibarzt von König Ludwig XVIII., der sich von einem Kollegen Flüssigkeit einer Brustkrebspatientin injizieren ließ. Es stellte sich dabei lediglich eine Entzündungsreaktion ein.[119][120]


Deutlich erfolgreicher waren dagegen die Experimente des US-Amerikaners William Coley (1862–1936), der als Pionier der Krebsimmuntherapie gilt. Coley war Arzt am Memorial Sloan-Kettering Cancer Center in New York City. Er hatte von einem Krebspatienten gehört, bei dem es zu einer vollständigen Remission nach hohem Fieber, bedingt durch ein Erysipel (Wundrose, eine bakterielle Infektion der oberen Hautschichten und Lymphwege), kam. Coley stellte fest, dass auch Robert Koch, Louis Pasteur, Paul von Bruns und Emil von Behring ähnliche Fälle nach einem Erysipel beschrieben hatten. So veröffentlichte Bruns 1888[121] zusammenfassend seine klinischen Beobachtungen über vollständige Sarkom-Rückbildungen bei spontanem oder auch künstlich herbeigeführten Erysipel.[122] 1891 injizierte Coley einem Krebspatienten – einem 40-jährigen italienischen Immigranten, der bereits zwei Operationen nach Rezidiven hinter sich und nach der Prognose nur noch wenige Wochen vor sich hatte – die Erysipel-Bakterien der Art Streptococcus pyogenes direkt in den Tumor.[123] Coley wiederholte die Injektionen über mehrere Monate, und der Tumor bildete sich bei dem Patienten zurück.[124] Der Patient überlebte acht Jahre.[125][126][127][128] Später verwendete Coley eine Mischung (Coley’s Toxin) abgetöteter Bakterien der Arten Streptococcus pyogenes und Serratia marcescens,[129] zusammen mit den noch aktiven Endotoxinen, direkt in Tumoren. Bei Weichteilsarkomen erreichte Coley mit seiner Methode die beachtliche Heilungsrate von 10 %.[120] Die Ansprechraten waren sehr unterschiedlich und die Nebenwirkungen beachtlich. Ab 1899 produzierte die Parke-Davis Corporation Coley’s Toxin, das die folgenden 30 Jahre eine weite Verbreitung erfuhr.[130][131] Ein wesentlicher Grund für die Verbreitung war, dass es bis 1934 die einzige systemische Krebstherapie war.[132] Mit der Entwicklung der Strahlentherapie und Fortschritten bei der Chemotherapie geriet Coley’s Toxin weitgehend in Vergessenheit.[118][133] Parke-Davis stellte 1952 die Produktion von Coley’s Toxin ein,[130] und die FDA verweigerte 1962 die Anerkennung als geprüften Wirkstoff.[118] Der genaue Wirkungsmechanismus ist bis zum heutigen Tag noch ungeklärt, beruht aber sehr wahrscheinlich auf dem Auslösen einer Zytokin-Kaskade, die eine spezifische und unspezifische Immunantwort zur Folge hat.[94]

Paul Ehrlich formulierte als Erster 1909 die These, dass das Immunsystem Tumorzellen erkennen und beseitigen kann. Auf diese Weise würden viele Tumoren schon in einem sehr frühen Anfangsstadium eliminiert und der Körper so vor einer deutlich höheren Inzidenz an malignen Tumoren geschützt werden.[134]
„Ich bin überzeugt, dass aberrierende Keime bei dem kolossal komplizierten Verlauf der fötalen und post-fötalen Entwicklung außerordentlich häufig vorkommen, daß sie aber glücklicherweise bei der überwiegenden Mehrzahl der Menschen vollkommen latent bleiben, dank der Schutzvorrichtungen des Organismus. Würden diese nicht bestehen, so könnte man vermuten, daß das Karzinom in einer geradezu ungeheuerlichen Frequenz auftreten würde“
– Paul Ehrlich, 1908.[135]
Der US-amerikanische Biostatistiker Raymond Pearl veröffentlichte 1929 eine Autopsiestudie, in der er eine signifikant niedrigere Krebsrate bei Patienten mit Tuberkulose feststellte.[136] Als sich im Jahr darauf das Lübecker Impfunglück mit dem Bacillus Calmette-Guérin (BCG) – einem Impfstoff gegen Tuberkulose – ereignete, bedeutete dies das vorläufige Aus für entsprechende Therapieansätze in der Onkologie. Erst gegen Ende der 1950er Jahre griff Lloyd J. Old die Idee wieder auf und führte BCG erfolgreich in die Krebsimmuntherapie ein. Ab 1969 wurde BCG dann in der klinischen Praxis eingesetzt.[101]

Lewis Thomas (1913–1993)[137] und der spätere Nobelpreisträger Frank Macfarlane Burnet[138] griffen unabhängig voneinander Ehrlichs These in den 1950er beziehungsweise 1970er Jahren wieder auf und formulierten die Hypothese der „Immunüberwachung“ (immunosurveillance) bei der Tumorentstehung.[139] Sowohl Thomas als auch Burnet vermuteten, dass die T-Zellen eine wesentliche Rolle bei der immunologischen Überwachung spielen.[140]

Die Hypothese der Immunologischen Überwachung war lange Zeit sehr umstritten und schien durch Versuche mit Nacktmäusen in den 1970er Jahren sogar widerlegt zu sein.[141] Nacktmäuse, auch athymische Mäuse genannt, haben durch den fehlenden Thymus ein stark eingeschränktes Immunsystem. Der These der Immunüberwachung entsprechend, sollten diese Mäuse gegenüber Mäusen des Wildtyps erheblich häufiger Tumoren entwickeln. Bei vergleichenden Versuchen mit 3-Methylcholanthren – einem starken Karzinogen, das bei Mäusen Sarkome induziert – war in der Tumorrate kein signifikanter Unterschied zwischen athymischen und normalen Mäusen zu erkennen.[142] Einige Jahre später wurde allerdings festgestellt, dass Nacktmäuse entgegen den ersten Vermutungen nicht völlig frei von T-Zellen sind,[143][144] und zudem über eine normale Anzahl von NK-Zellen verfügen.[145] Speziell die NK-Zellen können von sich aus gegen Tumorzellen aktiv werden.[146]
Der definitive Beweis für die Immunüberwachung wurde 2001 durch Vijay Shankaran und Kollegen erbracht. Knockout-Mäuse, bei denen das RAG2- und das STAT1-Gen abgeschaltet wurden, hatten eine erheblich erhöhte Inzidenz zur spontanen oder chemisch induzierten Tumorbildung. Die Genprodukte von RAG2 und STAT1 spielen für die Reifung der T- und B-Zellen, beziehungsweise bei der Signalvermittlung nach Bindung an den γ-Interferon-Rezeptor, eine wichtige Rolle.[23][42][147]
Pierre van der Bruggen und Kollegen identifizierten 1991 am Ludwig Institute for Cancer Research in Brüssel mit MAGEA1 (melanoma antigen family A, 1) erstmals ein Epitop malignen Ursprungs, das von T-Zellen erkannt wird.[50] In der Folge wurden – unter anderem mit der cDNA-Expressionsklonierung – über 70 weitere tumorassoziierte Antigene mit immunogenen Eigenschaften gefunden.[42]
Die beiden amerikanischen Immuntherapeuten James P. Allison und Carl H. June werden im März 2015 für ihre bahnbrechenden Arbeiten zur Immuntherapie gegen Krebs mit dem 100.000 € dotierten Paul Ehrlich- und Ludwig Darmstaedter-Preis ausgezeichnet. James Allison ist Pionier der Checkpoint-Hemmung zur Behandlung fortgeschrittener Melanome, Carl June hat die CART-19-Therapie gegen Leukämie entwickelt.[148]
- Deutsches Krebsforschungszentrum (Hrsg.): Einblick: Waffen des Immunsystems. (PDF; 3,7 MB) Ausgabe 1/2010
- C. Huber (Hrsg.) u. a.: Krebsimmuntherapien. Deutscher Ärzteverlag, 2007, ISBN 3-7691-1212-1
- G. C. Prendergast und E. M. Jaffee: Cancer Immunotherapy. Academic Press, 2007, ISBN 0-12-372551-8 (englisch)
- J. P. Allison u. a.: Cancer Immunotherapy. Academic Press, 2006, ISBN 0-12-022489-5 (englisch)
- M. L. Disis: Immunotherapy of cancer. Humana Press, 2006, ISBN 1-58829-564-8 (englisch)
- J. H. Finke, R. M. Bukowski: Cancer immunotherapy at the crossroads. Humana Press, 2004, ISBN 1-58829-183-9 (englisch)
- P. L. Stern u. a.: Cancer vaccines and immunotherapy. Cambridge University Press, 2000, ISBN 0-521-62263-8 (englisch)
Wikiwand in your browser!
Seamless Wikipedia browsing. On steroids.
Every time you click a link to Wikipedia, Wiktionary or Wikiquote in your browser's search results, it will show the modern Wikiwand interface.
Wikiwand extension is a five stars, simple, with minimum permission required to keep your browsing private, safe and transparent.