脑瘤
病症 来自维基百科,自由的百科全书
脑瘤(英语:brain tumor)或称脑肿瘤,又名颅内肿瘤(intracranial tumor),是颅内的异常组织团块,其异常细胞不受控地生长和增殖[7][2]。脑瘤发生的组织包括了脑本身各种细胞(神经元、胶质细胞、淋巴组织以及血管)、脑神经(许旺细胞)、脑膜、头骨、脑下垂体以及由其它器官转移的转移性脑瘤[8][9]。
| 脑癌 | |
|---|---|
| 异名 | Intracranial neoplasm |
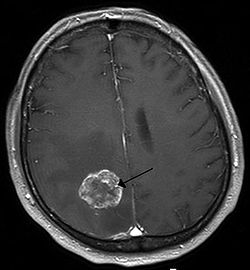 | |
| 肺癌转移到大脑右半球的核磁共振造影 | |
| 症状 | 随病变的脑区不同而出现不同的症状:头痛、癫痫发作、视觉出问题、呕吐、认知改变[1][2] |
| 类型 | 恶性、良性[2] |
| 病因 | 通常未知[2] |
| 风险因素 | 神经纤维瘤病、接触氯乙烯、EBV、游离辐射[2][1][3] |
| 诊断方法 | CT,NMRI,活体组织切片[2][1] |
| 治疗 | 外科学、放射线疗法、化学疗法[1] |
| 药物 | 抗惊厥药、地塞米松、呋塞米[1] |
| 预后 | 平均五年存活率 35% (美国)[4] |
| 患病率 | 1.2百万神经系统癌症(2015年)[5] |
| 死亡数 | 229,000人(2015年)[6] |
| 分类和外部资源 | |
| 医学专科 | 神经外科、肿瘤学 |
| ICD-11 | 2A00 |
| DiseasesDB | 30781 |
| MedlinePlus | 007222、000768 |
| eMedicine | 779664 |
脑瘤主要有两种类型:恶性肿瘤(癌症)、良性肿瘤(非癌症肿瘤)[2]。癌症肿瘤可再分为原发性脑瘤与继发性脑瘤(转移性脑瘤),后者是由位于脑外的肿瘤扩散而来,又称为脑转移瘤[1]。
所有型态的脑瘤都会产生症状,因为脑瘤渐渐增大必会压住该处之神经,影响其功能,所以临床表现因部位不同[2],包含头痛、抽搐、视力问题、呕吐、意识改变[1]。典型的头痛为早晨时恶化,并伴随呕吐而头痛减缓[2]。其他特殊的症状包含行走、说话困难,以及感觉异常[1][3]。当疾病进展时,可能会失去意识[3]。在恶性脑瘤晚期,肿瘤细胞也会转移至身体其他脏器。
大部分脑瘤的发生原因不明[2],危险因子可能包括一些基因症候群如神经纤维瘤病(神经纤维瘤症后群),以及暴露于化学物质(如氯乙烯)、人类疱疹病毒第四型(Epstein-Barr virus)或游离辐射[2][1][3]。而对于手机使用产生的相关疑虑,目前缺乏明确证据[3]。在成人病患中最常见的原发性脑瘤是脑膜瘤和星状细胞瘤,后者如神经胶母细胞瘤(glioblastoma)[1];而在儿童病患中最常见的则是髓母细胞瘤(medulloblastoma)[3]。脑瘤的诊断以身体诊察搭配电脑断层扫描(computed tomography)或磁共振影像(magnetic resonance imaging)为主[2],之后会进行切片检查确认,再根据病理结果区分为不同等级或严重度[1]。
治疗方式可能综合包括手术、放射线疗法和化学疗法数种方式。若有抽搐情形可使用抗癫痫药物。Dexamethasone 与Furosemide[注 1]。部分肿瘤成长较缓慢,仅需要长期追踪[1]。以病患的免疫系统作为治疗方式,目前仍然在研究中[2]。预后则依肿瘤型态而定[3]。神经胶细胞瘤通常预后较差,而脑膜瘤较好[3]。在美国,脑瘤平均五年存活率为33%[10][4]。
转移性脑瘤比原发性脑瘤常见,约有一半的转移性脑瘤来自肺癌[2]。全球每年发生原发性脑瘤的人数约为250,000人,占所有癌症少于2%[3]。在15岁以下儿童族群中,脑瘤在癌症发生率排名中仅次于急性淋巴性白血病[11]。在澳洲平均一个脑瘤个案所必须花费的金额为190万,为所有癌症之最[12]。
分类
最常见的脑瘤是胶质瘤(glioma),其源自胶细胞,而胶细胞是脑组织中的支持性组织。其分类为[13]:
- 星形细胞瘤(Astrocytoma):又称星状细胞瘤、星细胞瘤[14],是最常见的胶质瘤,占胶质瘤的70~80%,可生长在脑或脊髓内的任何地方。成人的星形细胞瘤大多长在大脑,而儿童的星形细胞瘤则常长在小脑及脑干。就肿瘤的恶性度而言,可分为四级如下: 第一级——毛细胞型星形细胞瘤(pilocytic astrocytoma),第二级——原纤维性星形细胞瘤(fibrillary astrocytoma)属低恶性肿瘤,第三级——间变性星形细胞瘤(anaplastic astrocytoma,AA)又称分化不良星状细胞瘤,第四级——多型性神经胶母细胞瘤(glioblastoma multiforme,GBM)属恶性肿瘤。
- 寡树突胶质瘤(Oligodendroglioma)
- 室管膜瘤(Ependymoma)
其它的非胶质脑瘤,常见的有下列几种:
- 胚芽肿瘤(Embryonal Tumor):属恶性肿瘤,依部位及分化程度可分为成神经管细胞瘤、室管膜母细胞瘤(Ependymoblastoma)、原始性神经外胚层肿瘤(Primitive Neuroectodermal Tumor;PNET)以及非典型性畸胎样横纹肌肉瘤(Atypical Rhabdoid/Terotoid Tumor;AT/RT)
- 脑膜瘤(Meningioma)
- 颅咽管瘤(Craniopharyngioma)
- 神经鞘瘤(Schwannoma)
- 神经节胶质细胞瘤(Ganglioglioma)
- 脑下垂体肿瘤(Pituitary Adenoma)
- 脉络丛肿瘤(Choroid Plexus Tumor)
症状
脑肿瘤的症状主要取决于两个因素:肿瘤的大小(体积),肿瘤的位置。而症状出现的时间点和病程通常和肿瘤的性质有关(良性-慢速增长/晚期症状出现,或恶性-快速增长/早期症状出现)。
大型脑肿瘤或肿瘤肿胀伴随的脑水肿会导致颅内压升高,在临床上会造成头痛、呕吐、意识状态改变(嗜睡、昏迷)亦或是瞳孔病变。此外,即便是小型肿瘤,也都可能阻碍脑脊液(CSF)的通过而导致早期颅内压的增加。在幼儿,颅内压的增加也可能导致头骨直径增加和囟门鼓胀。
根据脑肿瘤的位置,无论是经由压迫或渗透转移,都有可能会直接损害肿瘤生长部位以及附近的脑结构,导致局部神经症状的发生,例如认知和行为能力的下降、个性变化、偏瘫、感觉迟钝、失语症、视野变小以及颜部瘫痪等[15][16][17]。
诊断
虽然没有特定的临床症状可以直接判定脑肿瘤的发生,但局部神经症状例如颅内压的产生和加重时则须相当注意,或是没有癫痫病史的患者有突发性癫痫发作时有可能是由于肿瘤内的出血、脑水肿或脑脊液阻塞所引起,亦应提高警戒。
在PubMed也有相关报导指出胶质母细胞瘤、间变性星形细胞瘤,和genetic acute hepatic porphyrias(PCT、AIP、HCP和VP)有关。
影像诊断在脑肿瘤的判读上是相当重要的。
- 影像检查:除了临床症状的判断,随着科学的进步,影像检查可快速并增加脑瘤诊断的准确性,对于术后追踪治疗也相当有帮助。目前影像检查包括有:电脑断层扫瞄(Computed Tomography;CT)、磁共振成像(Magnetic Resonance Imaging;MRI)、脑波图(Electroncephalography;EEG)以及脑血管摄影。
- 切片检查:虽然影像检查的进步,医师常常可以借由影像检查来做脑病变的诊断,但有些情形更需要做切片检查以确定病理诊断,尤其在脑瘤经评估是无法开刀切除时,切片手术有助于后续治疗,目前切片检查包括了立体定位切片检查以及开颅切片检查[18]。
治疗
脑瘤的治疗可分为手术治疗、放射线治疗以及化学治疗。
对于原发性肿瘤,予以外科手术切除,尽可能将肿瘤细胞移除干净,避免细胞增生仍是最普遍的治疗模式。在手术切除上,有研究指出利用5–aminolevulinic acid (5-ALA)标定癌细胞,使其显现荧光,能够帮助肿瘤切除率的提升,现已有产品Gliolan(medac GmbH)在欧洲取得核准上市。而针对一些较深层的肿瘤或无法以传统开刀手术移除的肿瘤,立体定向放射手术(Gamma knife、Cyberknife or Novalis Tx radiosurgery)也是另一种手术的选择。
对于良性肿瘤,采用手术完全切除的机率较高,病人的存活率也较高,如大脑或小脑星状细胞瘤、蝶鞍颅咽管瘤、脑室脉络丛瘤等,不需进行放射线或化学药物治疗,复发机率低,但需定期做CT或MRI复检。未能以手术全部切除的残余的良性瘤可视情况予以观察追踪、或随即使用化学药物治疗,或放射线治疗。
对于一般的恶性脑瘤,如退行性星状细胞瘤、髓母细胞瘤、脑室膜瘤、畸胎瘤等,能够完全切除或接近完全切除者,预后较佳,但必需加上放射治疗及或化学药物治疗,方能达到控制肿瘤生长的目的。
初发性脑瘤病人的存活率与肿瘤的类型及病人的年龄和生理机能有相当大的关联性,这些因素将会影响病人选择治疗的模式[19][20][21]。
目前癌症的化学治疗已经取得很大进步,但是由于脑部血脑屏障(BBB)的特殊结构,脑瘤的化学治疗仍受到许多限制,任何化疗药物只能通过药物的脂溶性通过血管内膜细胞,进而进入肿瘤细胞产生作用,这样的模式影响了药物作用的速度与效率[22]。
目前临床常用的化疗药物是亚硝脲类烷化剂BCNU和CCNU,或者用PVC方案(甲基苄肼+长春新碱+CCNU),有一定疗效,但有延迟和累积骨髓抑制和肺毒性等副作用,易产生耐药性。
在新型治疗脑瘤的化疗药物研发方面,目前有了新的进展。一种是口服药物“Temozolomide”,另一则是于手术时直接植入的药物芯片“Gliadel(BCNU) ”。
- Temozolomide(替莫唑胺)(schering-plough)
Temozolomide是一个具有抗肿瘤活性,含有咪唑四嗪(imidazotetrazine)环的烷化剂类抗肿瘤药物。它本身并没有活性,属于前体药物,须在生理水平PH下经非酶途径转化为活性化合物MITC(5-(3-甲基三氮烯-1-基)咪唑-4-酰胺),后者再进一步水解成活性代谢物方能显现抗肿瘤活性。理论上,MTIC的抗肿瘤活性主要是通过与鸟嘌呤的第六位氧原子产生主要的烷基化作用,同时也会与鸟嘌呤的第七位氮原子发生次要的附加性烷基化作用,因此随后发生的细胞毒性被认为是与这些异常修复的甲基化合物有关。
Temozolomide采用口服给药的方式,可采用放射治疗同步进行辅助性治疗,可用于治疗新诊断的多形性神经胶母细胞瘤或复发性恶性神经胶质瘤,在治疗过程中需严密监测化疗过程中嗜中性白血球以及血小板的数量,避免发生血液毒性的副作用。
- Gliadel卡莫司汀植入片(美国百博医药)
美国FDA于1996年批准由Guilford公司开发,以BCNU为活性成分,聚苯丙生20为释放基质,制成植入药物芯片Gliadel,治疗复发性恶性脑瘤的申请,可在手术后,将药物直接放置于复发性恶性胶质细胞瘤之脑组织中,让药物缓慢释放,进行持续性化学治疗。经过多年多中心临床试验,FDA于2003年加大其治疗适应症,批准Gliadel用于原发性恶性脑瘤的治疗,据文献报道,Gliadel可延长原发性及复发性恶性脑瘤患者的中间存活期。
该治疗方法的独特之处在于其给药方式及释放系统。在外科手术过程中,先将肿瘤组织切除,留下一个小空腔,然后植入这种定期释放的芯片。这些芯片会在2~3周之内慢慢地分解、融化,释放出的药物可直接进入肿瘤区,杀死那些在外科手术中没有切除干净的肿瘤细胞,并且能在不损害其它组织的情况下使病变局部能达到有效的血药浓度,延缓了疾病的进展。
美国癌症中心联盟(National Comprehensive Cancer Network,NCCN)针对恶性脑瘤的最新治疗原则中指出,原发及复发恶性脑瘤患者皆可予以手术切除肿瘤时同时置入Gliadel(BCNU),术后辅以放射线治疗或Temozolomide等化疗药物治疗,据文献报道,采用此治疗模式可有效延长患者的存活中位数[23]。
放射线治疗是利用放射线或者γ射线、高速中子射线对肿瘤细胞进行杀灭,简称放疗。
放射线治疗是最常见的肿瘤辅助治疗手段,一般于手术后1至2星期开始。放射线治疗主要利用肿瘤细胞对放射线比较敏感,容易受到放射线的伤害来杀死肿瘤细胞,一般治疗约需四至八个星期,会依据不同的肿瘤病理诊断、分化程度及影像医学检查结果而决定照射范围的大小及剂量。对许多恶性肿瘤及无法安全切除的深部位良性瘤,放射线治疗是一种有效的方法。目前放射线治疗己发展至随形或定位方式,包括直线加速器的放射治疗、伽㐷射线定位放射手术、光子刀等。但部分恶性脑瘤仍需进行大范围脑部放射线治疗或全颅及脊椎放射治疗。
2008年由Texas出版,Anderson Cancer Center研究指出病人接受立体定向放射外科手术(stereotactic radiosurgery;SRS)和全脑放射治疗(whole brain radiation therapy;WBRT)对于病人学习和记忆的损伤有较大的副作用和风险性[24][25]。
DC-CIK生物免疫疗法是以回输DC细胞(树状细胞)、CIK细胞(细胞因子诱导的杀伤细胞)为主的免疫治疗,通过专门的血液分离机采集患者自身体内抗癌细胞送至GMP洁净实验室进行体外培养,增强病人免疫细胞数量和功能。获取成熟的、具有识别肿瘤能力的DC细胞和数量增值150亿、更具活性与杀伤力的CIK细胞后,将两种细胞以输液的方式回输至患者体内,对肿瘤细胞回输至患者体内,对肿瘤细胞进行彻底、精准的杀伤。
在美国经过多年临床研究,相关临床试验基本全部宣告失败,DC-CIK免疫疗法没有在大规模临床实验中有统计意义上的显著疗效,因此DC-CIK疗法在美国没有得到上市许可,在美国已经鲜有DC-CIK用于癌症治疗的临床试验。
死于脑癌的名人
参见
- 英国癌症研究(Cancer Research UK)
注释
参考文献
外部链接
Wikiwand - on
Seamless Wikipedia browsing. On steroids.
