சிஒபிடி From Wikipedia, the free encyclopedia
நாட்பட்ட நுரையீரல் அடைப்பு நோய் (அ) நெடுங்கால சுவாச அடைப்பு நோய் (chronic obstructive pulmonary disease; COPD; சிஓபிடி) என்பது ஒரு வகையான இடையூறு செய்கின்ற நுரையீரல் நோய் ஆகும். முக்கியமாக நாட்பட்ட மோசமான காற்றோட்டத்தை குறிக்கிறது சாதாரணமாக நாட்பட அது மேலும் மோசமாகிறது. இது, நெடுங்கால மூச்சுக்குழல் அழற்சி (Chronic bronchitis) மற்றும் காற்றேற்ற விரிவு (emphysema) ஆகிய சுவாசப்பாதைகள் குறுக்கம் அடையும் நோய்களைக் குறிக்கிறது[1].
| நாட்பட்ட நுரையீரல் அடைப்பு நோய் | |
|---|---|
 | |
| புகைப்பிடிப்போரின் நுரையீரலில் கனமான கரிமப் படிவுகள் இருப்பதைக் காட்டும் அண்மை நோக்கு படம். | |
| வகைப்பாடு மற்றும் வெளிச்சான்றுகள் | |
| சிறப்பு | pulmonology |
| ஐ.சி.டி.-10 | J40. - J44., J47. |
| ஐ.சி.டி.-9 | 490 - 492, 494 - 496 |
| ம.இ.மெ.ம | 606963 |
| நோய்களின் தரவுத்தளம் | 2672 |
| மெரிசின்பிளசு | 000091 |
| ஈமெடிசின் | med/373 emerg/99 |
| பேசியண்ட் ஐ.இ | நாட்பட்ட நுரையீரல் அடைப்பு நோய் |
| ம.பா.த | C08.381.495.389 |
சில முக்கிய அறிகுறிகள் மூச்சு திணறல், இருமல், மற்றும் சளி என்பவையாகும்.[2] பெரும்பாலும் நாட்பட்ட மூச்சுக்குழாய் அழற்சி உள்ளவர்களுக்கு நாட்பட்ட நுரையீரல் அடைப்பு நோய் இருக்கும்.[3]. இந்த நோயில் நுரையீரலுக்குச் செல்லும் மற்றும் நுரையீரலில் இருந்து வெளிச்செல்லும் காற்றின் அளவு மட்டுப்படுத்தப்படுகின்றது, இந்நிலையில் குறுகிய சுவாசம் அல்லது சுவாசப் பற்றாக்குறை ஏற்படுகிறது. ஆஸ்த்துமாவில் இத்தகைய நிகழ்வு ஏற்படினும் நோயால் ஏற்படும் மாற்றங்கள் மீளத்தக்கது, ஆனால் நெடுங்கால சுவாச அடைப்பு நோயில் மாற்றங்கள் மீட்சி அடையாததுடன் நாளுக்கு நாளாக இன்னும் மோசமான நிலைக்குட்படுகின்றது.
சிஓபிடி நச்சு நுண்கூறுகள் கொண்ட காற்றினால் வழமைக்கு மாறான அழற்சி மாற்றம் சுவாசப்பையில் ஏற்படுவதனால் உண்டாகின்றது; பொதுவாக புகையிலை புகைப்பதால் இத்தகைய விளைவுகள் ஏற்படுகின்றன[4][5]. என்றாலும், வேறு பல காரணிகளான மாசுபட்ட காற்று மற்றும் மரபியல் போன்றவைகளுக்கும் ஒரு சிறு பங்கு உண்டு[6]. உலகத்தில் காற்று மாசுபட ஒரு பொதுவான காரணம் சமையல் மற்றும் வெப்பமூட்டும் இடங்களில் உள்ள மோசமான காற்று போக்கிகள் தான். இது போன்ற நமைச்சல் காரணிகளால் நீண்ட கால பாதிப்புக்குள்ளானால் அவை வீக்கம் விளைவிக்கின்ற எதிர்வுணர்வு காரணமாக நுரையீரல் காற்று வழிகள் குறுகி நுரையீரல் திசுக்கள் செயலிழந்து ஏற்படுகிற நிலை தான் நுரையீரல் வளிப்பை வீக்கம் [7].
மோசமான காற்றோட்ட அளவு தான் நோய்குறியறிதலுக்கான அடிப்படை நுரையீரல் செயல்பாடு சோதனைகள். இவையே, சிஓபிடியின் அறுதியிடல் சோதனைகளாக விளங்குகின்றன[8]. இதற்கு முரணாக ஆஸ்த்மா, மருந்துகள் உட்கொள்வதால் காற்றோட்ட குறைபாடு கணிசமான அளவில் சீராவதில்லை. பெரிய காற்றுப்பாதைகளில் இவ்வாறான அழற்சி சார்ந்த மறுவினையானது நெடுங்கால மூச்சுக்குழல் அழற்சி என்றழைக்கப்படுகிறது, குறைந்தபட்சம் மூன்று மாதங்களுக்குச் சளியுடன் கூடிய இருமல் ஏற்பட்டுப் பின்னர் அடுத்த வருடமும் இவ்வாறே ஏற்பட்டால் அந்த நபர்களுக்கு நெடுங்கால மூச்சுக்குழல் அழற்சி உண்டு என மருத்துவ ரீதியாக அறுதியிடப்படுகின்றது. காற்றுச் சிற்றறைகளில் (alveoli) இந்த அழற்சியின் விளைவாக நுரையீரலின் இழையங்கள் அழியத் தொடங்கும், இந்தச் செயற்பாட்டுக்கு எம்பிசிமா அல்லது காற்றேற்ற விரிவு என்று பெயர். சிஓபிடியின் இயல்புநிலை நோய்த்தாக்க காலத்தில், திடீரென கடுமையான அறிகுறிகள் காணப்படும், இது தீவிர நோய்ப்பண்பு மிகுத்தல் (acute exacerbations) என்றழைக்கப்படுகின்றது, இவற்றில் பெரும்பாலானவை நோய்த்தொற்று அல்லது வளி மாசடைதல் காரணமாக ஏற்படுகின்றன.
தெரிந்த காரணிகளுக்கான மறைப்பற்ற நிலையை தவிர்ப்பதன் மூலம் சிஓபிடியைத் தடுக்கலாம். இதில் புகைபிடித்தல் நிறுத்தம், உள்ளக மற்றும் திறந்தவெளி காற்றின் தரத்தை மேம்படுத்துவதும் உள்ளடங்கும். இந்நோயைக் கட்டுப்படுத்த உதவும் முக்கிய செயல்திட்டங்களாவன: புகை பிடித்தல் துறப்பது, தடுப்பூசிகள், புனர்வாழ்வு, அடிக்கடி சுவாசிக்கத்தக்க மூச்சுக் குழாய்த் தளர்த்திகள் மற்றும் ஊக்கிய மருந்துகள். நீண்ட கால பிராணவாயு சிகிச்சை அல்லது நுரையீரல் உறுப்பு மாற்றம் மூலம் சிலர் நலமடையலாம்[7]. யாருக்கெல்லாம் அடிக்கடி கடும் பின்னடைவு, ஏற்படுகிறதோ அவர்களுக்கு அதிகபடியான மருந்துகளும் மருத்துவமனை சேர்க்கையும் தேவைப்படும்.
1990 ஆம் ஆண்டில், உலகெங்கும் மரணம் ஏற்படுவதற்கான காரணங்களில் சிஓபிடி ஆறாவது இடத்தை வகித்தது. உலக அளவில், சிஓபிடி 329 மில்லியன் நபர்களை பாதிக்கிறது அல்லது ஜனத்தொகையில் ஏறத்தாழ 5 விழுக்காடு. 2012 ஆம் ஆண்டு இந்த நோய் இறப்பிற்கான மூன்றாவது முக்கிய படி நிலையில் இருந்தது, கிட்டத்தட்ட 3 மில்லியன் மக்கள் இறந்து போனார்கள்[9]. புகைப்பிடிப்பவர்களின் எண்ணிக்கை அதிகரிப்பதாலும், பல நாடுகளில் மக்கள்தொகை பரவலில் வேறுபாடுகள் ஏற்பட்டிருப்பதாலும், 2030ஆம் ஆண்டு வாக்கில், இது உலகளவில் மரணம் ஏற்படுவதற்கான நான்காவது காரணமாக மாறக்கூடும் என்று எதிர்பார்க்கப்படுகிறது[10]. பல நாடுகளில் உத்தேச சாவு எண்ணிக்கை, புகை பிடித்தல் மற்றும் மூப்படையும் ஜனதொகையால் அதிகரிக்க வாய்ப்பிருக்கிறது[11]. இதனால் மதிப்பீடு செலவு 2.1 ட்ரில்லியன் அமெரிக்க டாலர்களாக மாறியது[12].
சிஓபிடி, நெடுங்கால நுரையீரல் அடைப்பு நோய் (COLD), நெடுங்கால சுவாசப்பாதை அடைப்பு நோய் (COAD), நெடுங்கால மட்டுப்படுத்திய சுவாசக்காற்று (CAL) ஆகிய பெயர்களிலும் அழைக்கப்படுகிறது.
சிஓபிடி-யின் மிக முக்கியமான பொதுவான அறிகுறி சளி சேருவது தான், மட்டுபடுத்தபட்ட சுவாசித்தல் மற்றும் சளி சேர்க்கை[13]. இந்த அறிகுறிகள் நீண்ட நாட்களுக்கு காணப்படும்[3]. மேலும் நாளாக இயல்பு மாறாமல் மோசமடையும்[7]. பலவகையான சிஓபிடி உள்ளதா என்று சரியாக தெரியவில்லை[6]. ஆரம்ப காலத்தில் நுரையீரல் வளி வீக்கம் மற்றும் நாட்பட்ட மூச்சுக் குழாய் அழற்சி என்று இரு வகை இருந்தது, ஆனால் நுரையீரல் வளி வீக்கம் என்பது நுரையீரலில் ஏற்படும் மாற்றம் குறித்த ஒரு விளக்கமே தவிர அதுவே ஒரு நோய் அல்ல, மேலும் நாட்பட்ட மூச்சுக் குழாய் அழற்சி என்பது நோய் அறிகுறிக்கான வெறும் ஒரு விளக்கம் மட்டுமே. சிஓபிடி உள்ளவர்களுக்கு இந்த அறிகுறி இருக்கலாம் அல்லது இல்லாமலே கூட இருக்கலாம்[2].
சிஓபிடியின் பிற அறிகுறிகளாவன, சளி அல்லது கோழை உற்பத்தி, மூச்சிழுப்பு, மார்பு இறுக்கம் மற்றும் களைப்பு ஆகியவையாகும்[14][15].
மிகவும் தீவிரமான (கடுமையான) சிஓபிடியால் பாதிக்கப்பட்ட நபர்கள் சில நேரம் சுவாச செயலிழப்பை எதிர்கொள்ள நேரிடும். இவ்வாறு நிகழும்போது, சைனோசிஸ் எனப்படும், இரத்தத்தில் ஆக்சிஜன் பற்றாக்குறையால் ஏற்படும், நீலநிற நிறமாற்றம் உதடுகளில் ஏற்படும். இரத்தத்தில் அதிகப்படியான கார்பன் டை ஆக்சைடு காணப்படுவதால், தலைவலி, மயக்கம் அல்லது திடீர் தசைவலி (ஆஸ்டெரிக்சிஸ்) போன்றவை ஏற்படுகிறது. தீவிரமான சிஓபிடியால் ஏற்படும் சிக்கல் கோர் பல்மோனாலே என்றழைக்கப்படுகிறது. பாதிக்கப்பட்ட நுரையீரல்களின் வழியாக இரத்தத்தை அனுப்ப இதயம் கூடுதலாக இயங்க வேண்டியிருப்பதால் ஏற்படும் சுமையே இந்நிலையாகும்[16]. கோர் பல்மோனாலேவின் அறிகுறிகளாவன: மூட்டு வீக்கம் மற்றும் மூச்சுப்பற்றாக்குறை ஆகியவையாகும்.
சிஓபிடியின் சில அறிகுறிகள் மூலம் ஒரு உடல்நலப்பணியாளர் இதைக் கண்டறியலாம், இவை பிற நோய்களில் காணப்பட்டாலும் கூட இதனை அறிவது எளிது சிஓபிடியைக் கொண்ட சில நபர்களுக்கு இந்த அறிகுறிகள் முற்றிலும் இல்லாமலும் இருக்கலாம். பொதுவான அறிகுறிகளாவன:
நாட்பட்ட சளி தான் முதலில் தோன்றும் அறிகுறி. இரண்டு வருடங்களுக்கு மேலாக, வருடத்திற்கு மூன்று மாதங்களுக்கு மேல் நுரையீரலில் சளி சேர்ந்தால் ,வேறு விளக்கங்கள் ஏதும் தேவைபடாது அதை நாட்பட்ட மூச்சு குழாய் அழற்சி என்று உறுதியாக கூறலாம். நாட்பட்ட மூச்சு குழாய் அழற்சி ஏற்படுவதற்கு முன்பே இந்த நிலை தோன்றலாம். சளி சேரும் அளவு மணிகணக்கில் அல்லது நாட்கணக்கில் மாறுபடலாம். சில நபர்களுக்கு சளி சேராமல் இருக்கலாம் அல்லது எப்போதாவது சேரலாம் அல்லது அதன் தீவிரம் குறைவாக இருக்கலாம். நாட்பட்ட மூச்சு குழாய் அழற்சியால் பாதிக்கப்பட்ட சில நபர்கள் இந்த அறிகுறியை "புகைபிடிப்பவர்களுக்கு ஏற்படும் சளி " என்று நினைத்து கொள்வார்கள். சம்பந்தபட்ட ஊர் சமூக மற்றும் கலாசார வழக்கப்படி சளியை சிலர் வெளியே துப்பலாம் அல்லது முழுங்கலாம். வலிமையான இருமல் விலா எலும்பு முறிவு இல் முடியலாம் அல்லது ஒரு சிறிய மூர்ச்சை இருக்கலாம். நாட்பட்ட மூச்சு குழாய் அழற்சி உள்ளவர்களுக்கு பொதுவாகவே 'சாதாரண ஜலதோஷம் ' நெடு நாட்களாகவே இருக்கும்[13].
மூச்சுப்பற்றாக்குறை என்பது தான் பொதுவாக அதிகபடியாக மக்களுக்கு தொந்தரவு அளிப்பது.[17] பொதுவாக இதை: " சுவாசிக்க நான் முயற்சி எடுக்க வேண்டியுள்ளது," " எனக்கு மூச்சு திணறல் ஏற்படுகிறது," அல்லது " தேவையான அளவு காற்றை உள்வாங்க முடியவில்லை " என்று சொல்வார்கள்[18]. பல வேறு கலாச்சாரங்களில் பல்வேறு விதமாக இதை வெளிபடுத்தலாம்[13]. விரைந்து செயல்படும் நேரங்களில் (தீவிரமான உடற்பயிற்சியின்போது, அதாவது நுரையீரலின் தேவை மிக அதிகமாக இருக்கும் நேரத்தில்) சுவாச குறைபாடு மோசமடையும். குறிப்பாக நீண்ட நேர செயல்பாடுகளில் நேரம் அதிகமாகும்பொழுது நிலைமை மோசமாகும்[13]. சில ஆண்டுகள் கழித்து, மூச்சுப்பற்றாக்குறை இன்னும் மோசமாகும், இதனால் எளிய அன்றாட பணிகளைச் செய்யும்போதே அவர்களுக்கு சிரமம் தோன்றும். நோய் முற்றிய நிலையில் ஓய்வாக இருக்கும்பொழுதோ அல்லது எப்போழுதுமோ அந்த நிலை ஏற்படலாம்[19][20]. மேலும் இது தொடர்ந்து காணப்படும். நாட்பட்ட மூச்சு குழாய் அழற்சி உள்ளவர்களுக்கு அது கவலையளிக்கும், மேலும் அவர்களது வாழ்க்கை தரத்தை மோசமாக்கும்[13]. நாட்பட்ட மூச்சு குழாய் அழற்சி முற்றிய நிலையில் உள்ள பலரும் திறந்த நிலையில் இருக்கும் உதடு மூலமாக சுவாசித்தல் இது மட்டுபடுத்தபட்ட சுவாசித்தல் உள்ள சிலரின் நிலைமை சீரடைய உதவலாம்[21][22].
நாட்பட்ட மூச்சு குழாய் அழற்சியால் பாதிக்கப்பட்டவர்கள் மூச்சு உள் வாங்குவதை விட மூச்சு வெளியேற்றுவதற்கு அதிக நேரம் எடுக்க நேரிடலாம்[23] நெஞ்சு பகுதி இறுக்கமாக இருக்கும் [13]. அனால் இது எல்லோருக்கும் பொதுவானதல்ல. வேறு காரணங்களால் கூட இப்படி நேரலாம்[17]. தடைபட்ட காற்றோட்டம் உள்ளவர்களுக்கு மூச்சிரைப்பு இருக்கும் அல்லது மார்பு சோதனை செய்யும்பொழுது உடலொலிகாட்டி<காற்று உள் வாங்கும் ஒலி சிறிதாகவே கேட்கலாம்[23]. பீப்பாய் போன்ற மார்பு பகுதி இருந்தால் நாட்பட்ட மூச்சு குழாய் அழற்சி இருப்பதற்கான குறிப்பிடத்தக்க அறிகுறி. ஆனால், இது வழக்கத்திற்கு மாறானது[23]. உடலின் மேல் பகுதியை வளைத்து கைகளை முட்டியை தாங்கி நிற்பது நிற்பார்கள். நோயின் அறிகுறி மோசமாகும் பொழுது இவ்வாறு நிற்பார்கள்[3].
நாட்பட்ட மூச்சு குழாய் அழற்சியின் முற்றிய நிலையில் நுரையீரல் தமனிகளில் அதிக இரத்த அழுத்தம் ஏற்படும். இது சோர்வு ஏற்படுத்துகிறது. வலது இதய அறை செயலிழப்பிற்குக் காரணமாகிறது[7][24][25]. இந்த நிலைமைக்கு பெயர் இதயத்தின் வலது பக்க வீக்கம் (கோர் பல்மொநேல்) எனப்படும். இது மேலும் நோயின் அடுத்த அறிகுறிகளுக்கு (கால் வீக்கம்[13], கழுத்து நரம்பு புடைத்தல்[7] கொண்டு செல்கிறது. இதயத்தின் வலது பக்க வீக்க நிலைமைக்கு செல்வதற்கு, மற்றெந்த நோயை விடவும் நாட்பட்ட மூச்சு குழாய் அழற்சிதான் முக்கிய காரணம்[24] பிராணவாயு குறைநிரப்பு செய்ய துவங்கியது முதல் இதயத்தின் வலது பக்க வீக்க நிலைக்கு செல்வது குறைந்துவிட்டது[3].
நாட்பட்ட மூச்சு குழாய் அழற்சி பெரும்பாலும் இன்னும் வேறு பல காரணங்களாலும் தோன்றலாம். பகிர் இடர் காரணிகளாலும் கூட தோன்றலாம்[6]. இந்த காரணிகள் இதில் அடங்கும்: இதய அடைப்பு நோய், உயர் இரத்த கொதிப்பு, நீரிழிவு நோய், தசை வலுவிழப்பு, எலும்பு மெலிதல், நுரையீரல் புற்று நோய், கலக்க மனநிலை மற்றும் மனச்சோர்வு[6]. இந்த நோய் உள்ளவர்களுக்கு எப்பொழுதுமே ஒரு களைப்பு ஒரு அயர்ச்சி/ களைப்பு இருக்கும்.[13] விரல் நகம் இணைத்தல் திட்டவட்டமாக CPOD க்கான அறிகுறியல்ல ஆனால் குறித்த காலத்தில் நுரையீரல் புற்று நோய்க்கான அடிப்படை சோதனைகள் செய்யவேண்டும்[26].
நாட்பட்ட மூச்சு குழாய் அழற்சி காரணமாக தீவிர நோய் பண்பு அதிகரித்தல் அதிகரிக்கும் மூச்சு திணறலாகவே வரையறை செய்யப்பட்டுள்ளது, அதிக அளவில் சளி சேர்வது, தெளிந்த நிலையில் இருந்து சளியின் நிறம் பச்சை அல்லது மஞ்சளாக மாறுவது, அல்லது நாட்பட்ட மூச்சு குழாய் அழற்சி உள்ள சிலருக்கு இருமல் அதிகமாகலாம்.[23] இது வெளிப்படும் விதம் மருத்துவ அறிகுறிகள் சுவாசிப்பது மிகுதியாகுதல் வேக சுவாசித்தல்,வேகமான இதய துடிப்பு, வியர்த்தல், செயல்திறமுடைய கழுத்து தசைகள், தோல் நிறம் நீலமடைதல், மற்றும் குழப்பம் அல்லது நோய் பண்பு தீவிரமடையும் பொழுது காட்டமாக நடந்து கொள்வது போன்றவைகளாகும்.[23][27] முறிவொலி உடலொலிகாட்டி மூலமாக நுரையீரல் சோதனை செய்தால் இந்த சத்தம் கேட்கலாம்.[28].
நாட்பட்ட மூச்சு குழாய் அழற்சிக்கான முதல்நிலை காரணம் புகையிலை புகைத்தல்தான். தொழில் சார்ந்த மறைப்பற்ற நிலை மற்றும் உள்ளக நெருப்பிலிருந்து ஏற்படும் மாசு போன்றவை தான் வேறு சில தேசங்களில் குறிப்பிடத்தக்க காரணமாகும்[2]. குறிப்பாக இந்த மறைப்பற்ற நிலைகள் பல ஆண்டுகள் தொடர்ந்தால் தான் நோய் அறிகுறிகள் தெரிய வரும்[2]. ஒரு நபரின் மரபியல் அமைப்பு கூட நோய் தாக்கத்தை வெளிபடுத்தலாம்[2].
தீவிரமாக புகைப்பிடித்தல் சிஓபிடியின் முதன்மையாக காரணமாகும்[2]. புகை பிடிப்பவர்களில் 20 விழுக்காடு நபர்களுக்கு நாட்பட்ட மூச்சு குழாய் அழற்சி வரும்[30]. வாழ்நாள் முழுவதும் புகைபிடிப்பவர்களில் பாதி பேருக்கு நாட்பட்ட மூச்சு குழாய் அழற்சி வரும்[31]. அமெரிக்காவிலும் பிரிட்டனிலும் நாட்பட்ட மூச்சு குழாய் அழற்சி உள்ளவர்களில் 80-95 விழுக்காடு நபர்கள், இப்பொழுது புகை பிடிப்பவர்களாகவோ அல்லது முன்பு புகை பிடிப்பவர்களாகவோ இருக்கிறார்கள்[30][32][33][34][35]. நாட்பட்ட மூச்சு குழாய் அழற்சி வருவதற்கான நிகழவாய்ப்பு அதிகரிப்பது புகை தொடர்பான மறைவற்ற நிலைதொடர்புடையது[36]. சிகரெட் புகையை எதிர்கொள்வது பேக் ஆண்டுகள்[37] அடிப்படையில் அளவிடப்படுகிறது, தினசரி சராசரியாக பிடிக்கப்படும் சிகரெட்டின் எண்ணிக்கையானது புகைப்பிடித்த ஆண்டுகளின் எண்ணிக்கையால் பெருக்கி இது கணக்கிடப்படுகிறது. சிஓபிடி உருவாவதற்கான ஆபத்து, வயது அதிகமாகும் போது அதிகரிக்கிறது மற்றும் மொத்தமாக புகைக்கு ஆளாகும் அளவுடனும் இணைந்துள்ளது. வாழ்நாள் முழுவதும் புகைப்பிடிக்கும் அனைவருக்குமே சிஓபிடி தோன்றும், ஆனால் இந்நோய் வரும் வரை அவர்கள் புகைப்பிடித்தலுடன் தொடர்புடைய, எக்ஸ்ட்ரா பல்மோனரி நோய்களால், (கார்டியோ வாஸ்குலார், நீரிழிவு, புற்றுநோய் போன்றவை) இறந்துவிடாமலிருக்க வேண்டும்.[38] மேலும் ஆண்களை விட பெண்கள் தான் புகையின் கெடுதலான பாதிப்புக்கு எளிதில் பாதிக்கபடுபவர்கள்[33]. புகை பிடிக்காதவர்களில், மறைமுக புகை தான் 20 விழுக்காடு நபர்களில் நோய்க்கு காரணம்[32]. வேறு வகையான புகைகளில் கஞ்சா, சுருட்டு, பைப்பு இந்த நோய வருவதற்கான காரணிகளாக உள்ளன[2]. பெண்கள் புகைபிடித்தால் கருவுற்ற நிலையில் அந்த குழந்தைக்கு நாட்பட்ட மூச்சு குழாய் அழற்சி வருவதற்கான வாய்ப்பு அதிகரிக்கும்[2].
நிலக்கரி சுரங்கம், தங்கச் சுரங்கம் மற்றும் பருத்தி தொழிற்சாலைகள் மற்றும் கேட்மியம், ஐசோசயனேட்கள் போன்ற தொழிலிடங்களில் இருக்கும் தூசிகள் மற்றும் வெல்டிங் போன்றவற்றிலிருந்து வரும் புகைகள் போன்றவற்றுக்கு கடுமையாகவும் நீண்டகாலமும் ஆளாவதால், புகைப்பிடிக்காதவர்களுக்கு கூட சுவாசப்பாதையில் அடைப்பு ஏற்படக்கூடும்.[39] புகைப்பிடிக்கும் பழக்கம் கொண்ட, இதுபோன்ற பொருட்கள் மற்றும் வாயுக்களுக்கு ஆளாக நேரிடும் பணியாளர்களுக்கு சிஓபிடி இன்னும் அதிக அளவில் தாக்கக்கூடும். மிக அதிகமான அளவுக்கு சிலிக்கா தூசுக்கு ஆளாவதால் சிலிக்கோசிஸ் நோய் ஏற்படுகிறது, இது ஒரு கட்டுப்படுத்தக்கூடிய நுரையீரல் நோயாகும், இது சிஓபிடியிலிருந்து வேறுபட்டது. ஆனாலும் குறைந்த அளவு சிலிக்கா தூசுக்கு ஆளாவது சிஓபிடியைப் போன்ற ஒரு நிலையை ஏற்படுத்தும்[40] தொழில்சார்ந்த மாசுபடுத்தும் பொருட்களின் விளைவானது, சிகரெட் புகைத்தலை விட கணிசமான அளவு குறைவான முக்கியத்துவத்தைப் பெற்றிருப்பதாக தெரிகிறது.[41].
வேலை இடத்தில் உள்ள செறிவூட்டும் தூசி, இரசாயனங்கள், புகை இவைகளோடு நீண்ட நாள் தொடர்பிலிருந்தால், புகை பிடிப்பவராயினும், அல்லாவதராயினும் சிஓபிடி வருவதற்கான வாய்ப்புகள் அதிகம் ref name=Dev2006/> 10-20 % நபர்களுக்கு சிஓபிடி வருவதற்கு காரணம் தொழில் சார்ந்த மறையற்ற தன்மை தான்.[42] அமெரிக்காவில் புகைபிடிக்கும் பழக்கம் இல்லாதவர்களில் 30% க்கும் அதிகமான நபர்களுக்கு, இந்த நோய் வர காரணம் இதுவே. மேலும் ஒழுங்குமுறை விதிகள் அதிகம் இல்லாத நாடுகளில் இந்த ஆபத்து இன்னும் அதிகமாக இருக்கலாம்[2].
பல தொழிற்சாலைகளும் உற்பத்தி இடங்களும் இந்த தவறான செயலில் தொடர்புடையதாக உள்ளது[43]. அதிக அளவில் தூசி வரும் நிலக்கரி சுரங்க தொழில், தங்க சுரங்க தொழில், மேலும் பஞ்சாலை தொழில், நீலீயம் மற்றும் சமசயனேற்று,பற்ற வைத்தல் இருந்து வெளி வரும் புகை இவைகளில் அடங்கும்.[44] வேளாண்மை தொழிலில் கூட இந்த ஆபத்து உண்டு ..[43] சில தொழில்களில் இருந்து வரும் ஆபத்து, ஒரு நாளைக்கு அரை பாகெட் முதல் 2 பாகெட் வரை சிகரெட் பிடிப்பதற்கு நிகரானது என்று மதிப்பீடு செய்யப்பட்டுள்ளது.[45] துகள் மணல் தூசியின் மறையற்ற நிலை கூட COPD வருவதற்கு ஒரு காரணமாக உள்ளது ,ஆனால் சிளிகோசிஸ் நோய்க்கும் இதற்கும் எந்த சம்பந்தமும் இல்லை.[46] தூசு மற்றும் சிகரேட் புகை இவைகளின் மறையற்ற் தனமையால் ஏற்படும் எதிர்மறையான விளைவுகள் நோயின் தன்மையை மேலும் அதிகபடுத்தும்[45].
பல நாடுகளில் நடத்தப்பட்ட ஆய்வுகளின் முடிவுகள், நகரங்களில் வாழும் மக்களுக்கு, கிராமப்புறங்களில் வாழும் மக்களை விடவும் சிஓபிடி வருவதற்கான வாய்ப்புகள் மிகவும் அதிகமாக இருப்பதாக தெரிவிக்கின்றன[47]. புறநகர்ப்பகுதி காற்று மாசுபாடு சிஓபிடிக்கு மிகவும் முக்கியமான காரணியாக இருக்கக்கூடும். இது நுரையீரல்களின் இயல்பான வளர்ச்சியை மெதுவாக்குவதாக கூறப்படுகிறது. ஆனாலும் இதை உறுதிசெய்ய நீண்டகால ஆய்வு தேவைப்படுகிறது. நகர பகுதியில் காற்று மாசுபடுதல் நோய் பண்பு அதிகரிப்பதற்கு ஒரு முக்கிய காரணம் என்றாலும், சிஓபிடி வருவதற்கான அதன் ஒட்டு மொத்த பங்களிப்பு என்ன என்பது இன்னும் தெளிவாகவில்லை.[2]. பல வளரும் நாடுகளில் சமையல் நெருப்பின் புகை (மரம், சாணம் போன்ற உயிரி எரிபொருள்களைப் பயன்படுத்துவதால் பெரும்பாலும் ஏற்படுகின்றன) மிகக்குறிப்பாக பெண்களுக்கு சிஓபிடி ஏற்படுவதற்கான பொதுவான காரணமாகும்[48].
பெரும்பாலும் மோசமான காற்றோட்டம் உள்ள சமயலறை எரிசக்தியான நெருப்பில் இருந்து வரும், கரி அல்லது உயிர்த்திரள் கட்டை, கால்நடைகளின் சாணம் இவைகளிலிருந்து வரும் உள்ளக காற்று மாசுபடுதல் தான் சிஓபிடி வருவதற்கான வளரும் நாடுகளில்முக்கிய காரணம்[49]. இதே போன்று சமையல் செய்யும் முறையை ஏறதாழ 3 பில்லியன் மக்கள் கடை பிடிக்கிறார்கள், இதன் மறையற்ற தன்மை பெண்களுக்கு அதிகம் என்பதால் ,இதனால் ஏற்படும் விளைவுகளும் அவர்களுக்கே அதிகம்.[2][49] இந்தியா, சீனா போன்ற நாடுகளில் இவைகளை முக்கிய எரிசக்தியாக 80 % விழுக்காடுக்கும் அதிகமான வீடுகளில் பயன்படுத்துகிறார்கள். மேலும் சஹாரா பாலைவனத்திற்கு தெற்கில் உள்ள எல்லா ஆப்ரிக்க நாடுகளிலும் பயன்படுத்துகிறார்கள்[43]. தரமற்ற காற்றுபுழக்கம் உள்ள திறந்த வெளி இடங்களில் வெளியேறும் காற்று, பொதுவாகவே சிஓபிடி அதிக அளவில் காணபடுகிறது.[43]. புகை பிடிப்பதோடு தொடர்பு படுத்தி பார்த்தால் இதன் ஒட்டு மொத்த விளைவு சற்று குறைவாகவே உள்ளது[2].
மிக அதிக அளவுக்கு புகைக்கு ஆளாவது தவிர, ஒரு நபருக்கு சிஓபிடி வருவதற்கு வேறு சில காரணிகளும் உள்ளன. இந்த காரணியானது, மரபியல் காரணங்களாக இருக்கக்கூடும்[2]. உறவினர்களல்லாத புகை பிடிப்பவர்களோடு ஒப்பிடும் பொழுது, புகைப்பிடிக்கும் சிஓபிடி நோயாளிகளின் உறவினர்களுக்கு சிஓபிடி நோய் வருவதற்கான வாய்ப்புகள் மிகவும் அதிகம். இது தொடர்பற்ற புகைப்பிடிப்பவர்களைவிடவும் அதிகமாகும்[50]. சில நபர்களின் நுரையீரல்களை புகையிலை புகைக்கு எளிதாக பாதிப்பைப் பெறக்கூடிய அளவிற்கு மாற்றும் மரபியல் வேறுபாடுகள் பெரும்பாலும் கண்டறியப்படவில்லை.
ஆல்ஃபா 1 ஆன் டிரைஸ்பின் குறைபாடு (AAT) என்ற மரபியல் நிலை, சிஓபிடியின் 2% நோயாளிகளுக்கு இந்நோய் வர காரணமாக இருக்கிறது[51]. இந்நிலையில், ஆல்ஃபா 1 ஆன்டிரைஸ்பின் புரதத்தை உடலானது போதுமான அளவு உற்பத்தி செய்வதில்லை. புரோடேசு நொதிகளான எளடேஸ் மற்றும் ட்ரைஸ்பின், போன்றவற்றிலிருந்து ஆல்ஃபா 1 ஆன்டிரைஸ்பின் நுரையீரலை பாதுகாக்கிறது. இவை புகையிலை புகையின் காரணமாக நுரையீரலில் சுரக்கப்படுகின்றன[52]. இந்த மரபியல் குறைபாடு (α1-ஆன்ட்டிட்ரிப்சின்) உள்ள ஒரு நபர் புகைபைடிப்பவராகவும் இருக்கும் பட்சத்தில் அவருக்கு இடர் வரும் வாய்ப்பு அதிகமாகும்.[51]. 1 - 5 % விழுக்காடு நபர்களுக்கு இது ஒரு காரணியாக உள்ளது [51][53] 10,000 நபர்களில் 3-4 நபர்களுக்கு இந்த நிலைமை உள்ளது.[3] மற்ற மரபியல் காரணிகளை குறித்து ஆய்வுகள் நடந்து கொண்டிருக்கிறது[51]. இது போன்று மேலும் பல காரணிகள் இருக்கலாம்[43].
உள்ளிழுக்கப்பட்ட மாசுப்பொருட்களின் காரணமாக திடீரென்று காற்றுப்பாதையில் சுருக்கம் ஏற்பட்டதான உணர்வு, ப்ராஞ்சைல் ஹைப்பர்ரெஸ்பான்சிவ்னஸ் என்றழைக்கப்படுகிறது, இது ஆஸ்துமாவில் காணப்படும் ஒரு அறிகுறியாகும். சிஓபிடியைக் கொண்ட பல நபர்களுக்கு இந்த உந்துதல் காணப்படுகிறது. சிஓபிடியில், ப்ராஞ்சைல் ஹைப்பர்ரெஸ்பான்சிவ்னஸ் காணப்படுவது, நோய் மிகவும் முற்றிய நிலையைக் குறிப்பிடுகிறது.[41] ப்ராஞ்சைல் ஹைப்பர் ரெஸ்பான்சிவ்னஸ் என்பது சிஓபிடியின் காரணமாக ஏற்படுகிறதா அல்லது அதன் பக்க விளைவா என்பது இதுவரை தெரியவில்லை. தொடர்ச்சியான நுரையீரல் தொற்றுகள் மற்றும் சுத்திகரிக்கப்பட்ட மாமிசத்தில் போன்றவை சிஓபிடி உருவாக காரணமாக இருக்கக்கூடும்.
மற்ற பல காரணிகள் சிஓபிடிக்கு குறைந்த அளவே சம்பந்தமுள்ளவை. ஏழைகளுக்கு இந்த நோய் வரும் அபாயம் சற்று அதிகமாக உள்ளது, ஆனால் அதற்கு காரணம் ஏழ்மைதானா என்று தெளிவாக தெரியவில்லை அல்லது ஏழ்மையுடன் சம்பந்தப்பட்ட இதர காரணிகளான காற்று மாசுபடுதலா, ஊட்டகுறைவா என்றும் தெரியவில்லை[2]. தாற்காலிக சான்று படி ஆஸ்துமா நோய் உள்ளவர்களுக்கும் அல்லது நுரையீரல் காற்று குழாய் மிகைச்சுறுதி உள்ளவர்களுக்கும் சிஓபிடிக்கான இடர் காரணிகள் அதிகமாக இருக்கலாம்[2]. பிறக்கும் பொழுது எடை குறைவாக இருந்தாலோ எயிட்சு போன்ற தொற்று நோய்கள் மற்றும் காசநோய் இருந்தாலோ கூட இந்த நோய் வரலாம்[2]. சுவாசம் சம்பந்தப்பட்ட தொற்று நுரையீரலழற்சி போன்றவைகளால் குறைந்தபட்சம் முதிர்ந்தவர்களுக்கு சிஓபிடி வர வாய்ப்பில்லை[3].
தீவிர நோய் பண்பு மிகுதி (திடீரென்று நோய் அறிகுறிகள் மோசமாவது)[54], நோய்த் தொற்றுகள், சூழ்நிலை மாசு அல்லது தவறான மருந்து உபயோகித்தல் போன்ற வேறு காரணங்களாலும் ஏற்படும்[55]. 50 -75 விழுக்காடு வரை நோய் பண்பு மிகுதிக்கு காரணம் நோய் தொற்று தான்[55][56] (நுண்ணியிரிகள் - 25 % நச்சுயிரிகள் - 25 % - இவை இரண்டும் சேர்ந்து - 25 % )[57]. சூழ்நிலை மாசு உருவாக்கிகளில், உள்ளக மற்றும் திறந்த வெளியில் உள்ள தரம் குறைந்த காற்றும் உள்ளடங்குகிறது[55]. தனி நபர் மற்றும் மறைமுக புகைபிடிப்பவர்களின் மறையற்ற தன்மையினாலும் நோயின் ஆபத்து அதிகரிக்கிறது[43]. குளிர் காலத்தில் ஏற்படும் குளிர்ந்த தட்ப வெப்ப நிலையும் நோய் பண்பு மிகுதியாகுவதற்கு ஒரு காரணம்[58]. அடிப்படை நோய் ஏதேனும் உள்ளவர்களுக்கு அடிக்கடி நோய் பண்பு அதிகமாகிறது: மிதமான நோய் உள்ளவர்களுக்கு ஆண்டுக்கு 1.8 முறை, இடைநிலை நோய் உள்ளவர்களுக்கு ஆண்டுக்கு 2 இல் இருந்து 3 முறை தீவிர நோய் உள்ளவர்களுக்கு ஆண்டுக்கு 3.4 முறை வரை நோய் பண்பு அதிகமாகலாம்[59]. அதிக அளவில் நோய் பண்பு மிகுதி உள்ளவர்களுக்கு நுரையீரல் செயல்பாடு குன்றல் வேகமாக இருக்கும்[60]. நுரையீரல் அடைப்புகள் (நுரையீரலில் குருதி உறைவு) போன்றவைகள் ஏற்கனவே சிஓபிடி உள்ளவர்களின் நோய் அறிகுறிகளை மேலும் மோசமாக்கலாம்.[6]

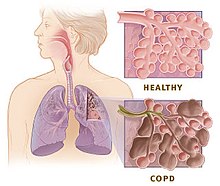
வலது புறம் உள்ள வரைபடம் சிஓபிடி யால் பழுதடைந்த நுரையீரலின் வரைபடம். உள்ளீட்டு படம் பழுதடைந்த மூச்சு நுண்குழாய்கள் மற்றும் மூச்சுச்சிற்றறைகள் ஆகியவற்றின் ஒரு குறுக்கு வெட்டமைப்பு படம். சிஓபிடி என்பது ஒரு வகை நுரையீரல் அடைப்பு நோய் இந்த நோயில் முழுமைபெறாத, ஆனால் மீட்ககூடிய நிலையில் மோசமான காற்றோட்டமும், காற்றை வெளியேற்ற முடியாத இயலாமையும் (காற்று பிடிப்பு) நிலவும்.[6]. மோசமான காற்றோட்டத்திற்கு நுரையீரல் திசுக்களின் பழுதுதான் காரணம் (வளியூதல் என்று பெயர் -திசுக்களில் காற்றுப் பரவிய நிலை) மற்றும் சிறிய காற்று வழி நோய் அதாவது தடைபட்ட மூச்சுநுண்குழாய் அழற்சி என்று பெயர். இந்த இரண்டு காரணிகளின் தொடர்புடமை நபருக்கு நபர் மாறுபடுகிறது[2]. சிறிய காற்று வழிகளின் தீவிர அழிவு , குமிழ்கள் என்று சொல்லப்படும் பெரிய வளிபைகள் உருவாக்காரணமாகிறது. இவை நுரையீரல் திசுக்களுக்கு மாற்றாக அமைகிறது. இது போன்ற நோய்க்கு வளியூதல் தடிமன் என்று பெயர்[61].

சிஓபிடி உருவாவதற்கு சுவாசிக்கபடும் நமைச்சல் காரணிகளால் ஏற்படும் அழற்சி தான் காரணம்[2]. நாட்பட்ட நுண்மப் பீடிப்பு நோய்களால் கூட இந்த அழற்சி நிலை ஏற்படலாம்[60]. இந்த அழற்சி செல்களில் நியூட்ரோஃபில் (ஒரு வகை இரத்த வெள்ளணு) சிறுமணிக்கலன்கள் மற்றும் பெரும் விழுங்கணுக்கள் என்ற இரண்டு வகையான இரத்த வெண் செல்களும் அடங்கும். புகை பிடிப்பவர்களுக்கு கூடுதலாக டிசி ல் நிணநீரகம் முனைப்பு இருக்கும் சிஓபிடி உள்ள இன்னும் சிலருக்கு ஈசிநோபில் ஆஸ்துமா போன்ற முனைப்பும் இருக்கும். இது போன்ற செல் எதிர்வுணர்வின் ஒரு பகுதி வேதிய ஈர்ப்பு காரணிகள் போன்ற அழற்சி விளைவிக்கின்ற கடத்திகளால் ஏற்படுகிறது. நுரையீரல் பழுதினால் ஏற்படும் மற்ற செய்முறைகளில் ஆக்சிஜனேற்ற அயர்ச்சியும் அடங்கும், இயக்கு உறுப்புகள் செறிவூட்டப்பட்ட புகையிலை புகையில் உள்ளது, அழற்சியடைந்த செல்கள் அவைகளை வெளியேற்றுகிறது. இது நுரையீரலின் இணைப்பு திசுக்கள் பழுதடைய காரணமாகிறது. ஏனெனில் புரத நொதிப்பு செயல்குறைப்பியால் பற்றாக்குறை ஏற்படுகிறது. புரத நொதிப்பு செயல்குறைப்பி (உயிரியல்) புரத நொதிப்பு செயல்குறைப்பிகள். நுரையீரல் இணைப்பு திசுக்களின் அழிப்பு தான் வளியூதலுக்கு காரணம். இது மோசமான காற்றோட்டத்திற்கு வழிவகுக்கிறது. இறுதியல் மோசமான ஈர்ப்பு காரணமாக சுவாச வாயுக்களையும் வெளியேற்றுகிறது[2]. சிஓபிடி உள்ளவர்களுக்கு பொதுவாக தசை செயல்திறன் இழப்பு அடிக்கடி ஏற்படுவதற்கு காரணம் நுரையீரலிலிருந்து அழற்சி கடத்திகள் ரத்தத்தில் கலப்பது தான் காரணம்[2].
காற்று வழிகள் குறுகுதலுக்கு காரணம் அதனுள் அழற்சி ஏற்படுவதும் தழும்பு படுதலும்தான். முழுவதுமாக மூச்சை வெளியிட இயலாமைக்கு இது வழி வகுக்கிறது. மூச்சு வெளியே விடும் பொழுது தான் அதிக அளவு காற்றோட்ட குறைவு ஏற்படுகிறது. ஏனெனில் மார்பக அழுத்தம் இப்பொழுது காற்று வழிகளை அழுத்தி கொண்டிருக்கும்[62]. இதனால் முந்தய மூச்சோட்டத்தில் மீதமுள்ள காற்று, அடுத்த மூச்சோட்டம் தொடங்கும் நேரம் நுரையீரலுக்குள் இருக்கும். இதனால் நுரையீரலுக்குள் இருக்கும் காற்றின் அளவு எந்த நேரமும் அதிகமாகவே இருக்கும். மிகுந்த காற்று விரிதல் அல்லது காற்று பிடிப்பு என்று இதற்கு பெயர்[62][63]. உடற்பயிற்சியினால் ஏற்படும் மிகுந்த காற்று விரிதல் என்பது சிஓபிடி உள்ளவர்களுக்கு ஏற்படும் மூச்சு திணறலோடு தொடர்புடையது. ஏனெனில் நுரையீரல் பாதி அளவுக்கு நிரம்பியிருந்தால் மூச்சுள்ளிழுக்க வசதியாக இருக்காது[64].
சில நபர்களுக்கு காற்று வழி மிகுதி ஏற்புத்தன்மை ஆஸ்துமா நோயாளிகளுக்கு இருப்பது போன்ற நமைச்சல் காரணிகள் இருக்கும்[3].
குறைந்த உயிர் வளி அளவு, முடிவில் இரத்தத்தில் அதிக அளவு கரியமிலவாயு மோசமான வாயு பரிமாற்றத்தினால் தடைபட்ட காற்று வழிகளினால், குறைந்த காற்றோட்டத்தினால் மற்றும் மிகுந்த காற்று விரிதல், மூச்சு விடுவதற்கான குறைந்த விருப்பத்தினாலும் ஏற்படலாம்[2]. நோய் பண்பு அதிகமாகும் நேரத்தில் காற்றுவழி அயர்ச்சியும் அதிகமாகலாம். இதனால் மிகுந்த காற்று விரிதல், குறைந்த வெளிமூச்சு காற்றோட்டம், மோசமடையும் வாயு மாற்றம் போன்றவை ஏற்படலாம். இது மேலும் பற்றாக்குறை காற்றோட்டம், இரத்தத்தில் குறைந்த ஆக்சிஜன் அளவு போன்ற நிலைகளுக்கு இறுதியில் கொண்டு செல்லும்[7]. குறைந்த ஆக்சிஜன் அளவு நீண்ட நேரத்திற்கு தொடர்ந்தால் தமனி குறுகல் போன்றவை நுரையீரலில் ஏற்படலாம், இதனால் வளியூதல் நுரையீரலில் இரத்த நுண் குழாய்கள் பழுதடைய காரணமாகலாம். இந்த இரண்டு மாற்றங்களும் நுரையீரல் தமனிகளில் உயர் இரத்த அழுத்தத்திற்கு காரணமாகிறது. இந்த நிலை கோர் பல்மொநேல் ஏற்பட காரணமாகிறது.[2]
சிஓபிடியில் சுய நோயெதிர்ப்பு கூறு இருக்கக்கூடும் என்பதற்கு ஏராளமான ஆதாரங்கள் உள்ளன.[65] சிஓபிடியுடன் உள்ள, புகைப்பிடிப்பதை நிறுத்திய பல நபர்களுக்கு, நுரையீரலில் தொடர்ந்து அழற்சிகள் காணப்படுகின்றன.[66] இந்த தொடர்ந்து நிகழும் வீக்கத்தின் காரணமாக, இந்நோயானது தொடர்ந்து மோசமடையக்கூடும்.[66] இந்த தொடர்ச்சியான அழற்சியானது, சுய எதிர்ப்பான்கள் மற்றும் தானியங்கு எதிர்வினை டி செல்கள் ஆகியவற்றின் காரணமாக ஏற்படலாம் என்று கருதப்படுகிறது[66][67][68].
நுரையீரலில் சிஓபிடியை புகை மற்றும் பிற உள்ளிழுக்கப்பட்ட துகள்கள் எவ்வாறு ஏற்படுத்துகின்றன என்பது இதுவரை முழுவதுமாக புரிந்துகொள்ளப்படவில்லை. நுரையீரலில் பாதிப்பை ஏற்படுத்தும் முக்கியமான செயல்முறையானது:
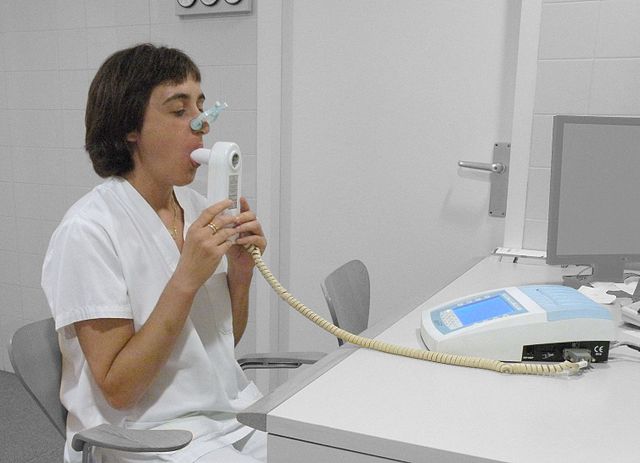
வயதுக்கு மேற்பட்டவர்களில் மூச்சு திணறல் உள்ளவர்கள் அனைவருமே சிஓபிடிக்கான நோய்குறியறிதலை செய்து கொள்ள வேண்டும். நாட்பட்ட இருமல், சளி சேர்ப்பு, அடிக்கடி குளிர்கால ஜலதோஷம் ஏற்படுதல், மேலும் நோய்க் காரணிகளுக்கான மறையற்ற தன்மை உள்ளவர்களும் கண்டிப்பாக செய்து கொள்ள வேண்டும்[13][17]. மூச்சாற்றல் அளவி யை பயன்படுத்தி நோய்குறியறிதலை உறுதி செயது கொள்ளலாம்[13][69]. நோய்க்குறியியலின் இரட்டை நிலை கடந்த காலத்தில் கண்டறியப்பட்டுள்ளது[70]. மேலும், சமீபகால ஆய்வுகளில், ஒவ்வொரு நோயாளியும் முன்னதாக முச்சுக்குழாய் அல்லது எம்பிசீமாட்டஸ் நோய்த்தோற்றம் கொண்டவராக வகைப்படுத்தப்படலாம் என்று பல ஆசிரியர்கள் கண்டறிந்துள்ளனர். இதனை மருத்துவ, செயல்பாட்டு மற்றும் கதிரியக்க பகுப்பாய்வுகளை ஆராய்ந்து அல்லது சுவாரஸ்யமான பயோமார்க்கர்களை ஆய்வு செய்வது மூலமாக கண்டறியலாம்.[71][72][73] ஒரு குறிப்பிட்ட நோயாளிக்கு, குறிப்பிட்ட வகையான சுவாசப்பாதை கட்டுப்பாடு முன்னதாகவே இருப்பதற்கான புள்ளிவிவர மாதிரி உருவாக்கப்பட்டுள்ளது, மேலும் நூற்றுக்கணக்கான நோயாளிகளைக் கொண்ட தரவுத்தளத்தின் மூலம் பயிற்றுவிக்கப்பட்டுள்ளது. இந்த மாதிரி அமைப்பை ஒரு இலவச ஆன்லைன் பயன்பாடாக பின்வரும் முகவரியில் கிடைக்கிறது: http://www.clipcopd.com பரணிடப்பட்டது 2019-08-15 at the வந்தவழி இயந்திரம்.
மூச்சாற்றல் அளவி காற்றோட்ட தடை எந்த அளவிற்கு இருக்கிறது என்பதை அளவீடு செய்கிறது ,பொதுவாக மூச்சுக் குழாய்த் தளர்த்தி, மருந்து ஓன்று கொடுக்கப்பட்டு காற்று வழிகளை திறக்க செய்த பிறகே இந்த சோதனை செய்யப்படும்[69]. நோய்குறியறிதலுக்காக இரண்டு கூறுகள் இதில் முக்கியமாக அளவீடு செய்யப்படுகிறது: ஒரு நொடியில் முடுக்கிவிடப்பட்ட விடுமூச்சின் அளவு (FEV1), மூச்சு விடும் நேரத்தில் முதல் நொடியில் விடும் அதிக அளவு காற்றைதான் அது குறிக்கிறது. மற்றும் முடுக்கிவிடப்பட்ட காற்றுக்கொள்திறன் (FVC என்பது ஒரு ஒற்றை பெரிய விடு மூச்சின் அதிகபட்ச காற்றின் அளவை குறிக்கிறது[74]. பொதுவாக முதல் நொடியில் 75-80 விழுக்காடு FVC வெளிவருகிறது [74] மேலும் சிஓபிடி நோய் அறிகுறி இருக்கும் ஒரு நபரின் FEV1/FVC விகிதம் 70 விழுக்காடுக்கும் குறைவாக இருந்தால் அவருக்கு அந்த நோய் இருப்பதாக பொருள்[69]. முதியோர்களை பொருத்தவரை செயற்கை மூச்சுப்பொறி அளவீடுகள் சிஓபிடி இருப்பதாக மிகைப்படுத்தும்[69]. தேசீய மருத்துவ சிறப்பு நிறுவனம் கட்டளை விதி குறைந்தபட்சம் 80 விழுக்காடு FEV1 தேவை என்று சொல்கிறது[17].
சிஓபிடியின் நோயறிதலானது, ஸ்பைரோமெட்ரி[4] சோதனையின் மூலம் உறுதி செய்யப்படுகிறது, இந்த சோதனையானது, ஒருவருடைய சுவாசத்தை அளவிடுகிறது. கட்டாயமான வெளிசுவாசத்த்தின் கொள்ளளவு ஒரு விநாடியில் (FEV1) ஸ்பைரோமெட்ரி சோதனையில் அளவிடப்படுகிறது, இதுவே ஒரு பெரிய வெளி சுவாசத்தின் முதல் கணத்தில் இருக்கும் அதிகபட்ச காற்று அளவு ஆகும். ஸ்பைரோமெட்ரி கட்டாயமான முக்கிய கொள்ளளவையும் (FVC) ஸ்பைரோமெட்ரி அளவிடுகிறது, இது ஒரு பெரிய வெளிசுவாசத்தில் முழுமையாக வெளியிடப்படக்கூடிய காற்றின் கொள்ளளவு ஆகும். பொதுவாக எஃப்விசியின் 70% முதல் விநாடியிலேயே வெளிவந்து விடுகிறது (அதாவது எஃப்ஈவி1/எஃப்விசி விகிதம் >70%). சிஓபிடியில், இந்த விகிதம் இயல்பை விடக் குறைவாக இருக்கும், (அதாவது, எஃப்ஈவி1/எஃப்விசி விகிதமானது <70%) இது, ப்ராஞ்சோடிலேட்டர் மருந்து தரப்பட்ட பின்னரும் ஏற்படும்.
சிஓபிடியின் தீவிரத்தை அளவிட ஸ்பைரோமெட்ரி சோதனை உதவக்கூடும்.[4] எஃப்ஈவி1 (ப்ராஞ்சோடிலேட்டருக்கு பின்னர்) என்பது, ஒரு நபரின் வயது, பாலினம், உயரம் மற்றும் எடை ஆகியவற்றின் அடிப்படையில் கணிக்கப்பட்ட "இயல்பு" மதிப்பின் சதவீதத்தால் அளவிடப்படுகிறது:
நோய் அறிகுறி இல்லாதவர்களுக்கு செயற்கை மூச்சுப்பொறியை பயன்படுத்தி நோய் அறிகுறிகளை முதலில் கண்டறியதல் கிடைத்த சான்றுகள் உறுதிபடுத்த முடியாதவையாக இருப்பதால் இந்த சோதனை பரிந்துரைக்கபடுவதில்லை.[13][69] உச்சகட்ட விடு மூச்சு பாய்வு (அதிக பட்ச விடு மூச்சு வேகம்), பொதுவாக ஆஸ்துமா நோய் கண்டறியப்படும் சோதனை, இது சிஓபிடி நோய் அறிகுறிகளை கண்டறிய போதாது[17].
| ||||||||||||
|
நுரையீரல் சிதைவு மற்றும் பெரிய காற்றுப்பாதைகளில் எதிர்வினை உருவாவது ஆகியவற்றினால் கடுமையான மூச்சுக்குழாய் அழற்சி ஏற்படுகிறது. கடுமையான மூச்சுக்குழாய் அழற்சியானது, மருத்துவ சொற்களில், சளியுடன் கூடிய இருமல் ஆண்டின் 3 மாதங்களுக்கு, தொடர்ச்சியாக 2 வருடங்களுக்கு ஏற்படுவது என்று மருத்துவ சொற்களில் வரையறுக்கப்படுகிறது.[75] நுரையீரலின் காற்றுப்பாதைகளில், கடுமையான மூச்சுக்குழாய் அழற்சிக்கான ஒரு அடையாளமாவது, காற்றுப்பாதையில் உள்ள கோப்லெட் செல்கள் மற்றும் சளி சுரப்பிகளின் எண்ணிக்கை அதிகரிப்பதும் (ஹைப்பர்ப்ளாசியா) அவற்றின் அளவு பெரிதாவதும் (ஹைப்போட்ரோஃபி) ஆகும். இதன் விளைவாக, வழக்கத்தை விட அதிக அளவில் காற்றுப்பாதைகளில் சளி காணப்படுகிறது, இதனால் காற்றுப்பாதை சுருக்கமடைந்து சளியுடன் கூடிய இருமல் ஏற்படுகிறது. நுண்மட்டமாக கவனித்தால் மூச்சுக்குழாய் சுவர்களில் எதிர்வினையாற்றக்கூடிய செல்கள் ஊடுருவுகின்றன. எதிர்வினையானது, சுவர்களில் காயங்களை ஏற்படுத்துகிறது மற்றும் சுவர்களின் தடிமனையும் அதிகரிக்கிறது, இவற்றாலும் காற்றுப்பாதைகள் சுருக்கமடைகின்றன. கடுமையான சுவாசக்குழாய் அழற்சி அதிகரிக்கும்போது, ஸ்குவாமஸ் மெடாபிளாசியா (காற்றுப்பாதையின் உட்பகுதியில் திசுவரிசையில் இயல்புக்கு மாறான மாற்றம் ஏற்படுவது) ஏற்படுகிறது மற்றும் ஃபைரோசிஸ் ஏற்படுகிறது. (இதனால் சுவாசக்குழாய் சுவர்கள் மேலும் தடிமனடைந்து அதில் தழும்புகள் ஏற்படுகின்றன). இந்த மாற்றங்களின் விளைவாக சுவாசமானது கட்டுப்படுத்தப்படுகிறது.[76]
முற்றியநிலையில் சிஓபிடியைக் கொண்ட நோயாளிகளுக்கு, கடுமையான சுவாசக்குழாய் அழற்சியானது "நீலநிற தசைகள் ஏற்படுத்துபவை" என்று குறிப்பிடப்படுகிறது, இதில் எம்பிசீமா இவ்வாறு குறிப்பிடப்படுவதில்லை. ஏனெனில் இவர்களுக்கு தோல் மற்றும் உதடு நீலநிறமாக மாறுதல் (சயனோசிஸ்) ஏற்படுகிறது.[77] ஹைப்போக்ஸியா மற்றும் திரவம் தங்குதல் ஆகியவற்றின் காரணமாக அவை "நீலநிற தசைகள் ஏற்படுத்துபவை" என்ற விளியைத் தோற்றுவிக்கின்றன.
சிஓபிடியின் பாதிப்பு ஒரு நபருக்கு எந்த அளவு உள்ளதென்று கண்டறிய பல வழிகள் உள்ளது.[13] மாற்றியமைக்கப்பட்ட பிரிடிஷ் மருத்துவ ஆராய்ச்சி மன்றம் கேள்விப்பட்டியல் (mMRC) அல்லது சிஓபிடி மதிப்பீடு ஆய்வு (CAT) என்பது நோய் அறிகுறியின் கடுமை அறிவதற்கான ஒரு எளிய கேள்விப்பட்டியல்.[13] மதிப்பீட்டு ஆய்வுப் புள்ளிகள் 0 இல் இருந்து 40 வரை இருக்கும். அதிக புள்ளிகள் நோயின் கடுமையை குறிக்கும்[78]. ஸ்பைரோமெட்ரி காற்றோட்ட தீவிரத்தையும் அதன் வரம்புகளையும் தீர்மானிக்க உதவும்[13] இது பொதுவாக FEV ஐ அடிப்படையாக கொண்டது 1. ஒரு நபரின் கணிக்கப்பட்ட "இயல்பு" நிலை, வயது, பாலினம், உயரம் மற்றும் எடை கணக்கிலெடுக்கபட்டு சதவிகிதமாக தெரிவிக்கபடுகிறது[13]. அமெரிக்க மற்றும் ஐரோப்பிய வழிமுறைகள் இரண்டுமே ஓரளவு FEV ஐ அடிப்படையாக கொண்டு தான் சிகிச்சை பரிந்துரைகளை செய்துள்ளது 1.[69]. GOLD வழிகாட்டி நோய் அறிகுறிகள் மதிப்பீடு மற்றும் காற்றோட்ட குறைபாடு அடிப்படையில் நபர்களை நான்கு வகைகளாக பிரிக்கிறது[13]. எடை இழப்பு மற்றும் தசை பலவீனம், மற்ற நோய்களின் பாதிப்பு போன்றவைகளையும் கணக்கில் எடுத்துகொள்ளவேண்டும்[13].
நுரையீரல் சிதைவு மற்றும் எதிர்வினை ஆகியவற்றின் காரணமாக காற்று திசுக்களளில் (அல்வியோல்லி) எதிர்வினை ஆகியவற்றின் காரணமாக எம்பிசீமா தோன்றுகிறது. எம்பிசீமா என்பது, நுரையீரலில் உள்ள டிஸ்டல்கள் டெர்மினல் ப்ராஞ்சியோல்களின் காரணமாக அவற்றின் சுவர்களில் சிதைவு ஏற்படுவதைக் குறிக்கிறது.[75] காற்றுப்பகுதி சுவர்களில் ஏற்படும் சிதைவுகளின் காரணமாக சுவாசத்தின்போது, கார்பன் டை ஆக்சைடு மற்றும் ஆக்சிஜன் பரிமாற்றத்துக்கான மொத்தப்பரப்பின் அளவு குறைகிறது. மேலும் இது நுரையீரலின் இழுவைத்திறனையும் குறைக்கிறது, இதனால் காற்றுப்பாதையில் இயல்பாகவே இருந்த ஆதரவும் குறைவடைகிறது. இந்த காற்றுப்பாதைகள், பின்னர் மேலும் சிதைவடைந்து கூடுதலாக காற்று போக்குவரத்தைக்க் குறைக்கக்கூடும்.
மூச்சை வெளியிடும்போது, எம்பிசீமாவால் பாதிக்கப்பட்ட நோயாளிகள் எதிர்கொள்ளும் முயற்சியானது, அவர்களின் முகத்தில் பிங்க் நிறத்தை ஏற்படுத்துகிறது, எனவே இவர்களைக் குறிப்பிட பொதுவாக "பிங்க் பஃப்பர்ஸ்" என்ற சொல் பயன்படுத்தப்படுகிறது.
மார்பக எக்ஸ்ரே மற்றும் முழுமையான குருதியெண்டொகை போன்றவை இருந்தால் நோய்குறியறியும் நேரத்தில் பிற நோய்களின் பாதிப்பு இருக்கிறதா என்று தெரிந்து நீக்குவதற்கு எளிதாகும்.[79] எக்ஸ்ரே யின் சிறப்பியல்பு விரிவாக்கப்பட்ட நுரையீரல் , ஒரு தட்டையான நெஞ்சறை இடைத்திரை, மார்பெலும்பு பிற்படு உள்ள அதிகரித்த வளியகம், மற்றும் உள்மடிப்புகள் இவையெல்லாம் பிற நுரையீரல் நோய்களான நுரையீரலழற்சி, நுரையீரலில் நீர்கோர்த்தல் அல்லது வளிமார்பகம் நோய்குறியறிதலில் இருந்து ஒதுக்குவதற்கு உதவும்.[80] ஒரு உயர் பிரிதிறன் மார்பக எக்ஸ்ரே கணித்த வெட்டுவரைவு ஊடு கதிர்ப்படம் வளியூதல் நுரையீரலில் பரவியிருப்பதை தெளிவாக காட்டும் ,இதன் மூலம் பிற நுரையீரல் நோய்கள் உள்ளதா என்று கண்டறிந்து நீக்குவதற்கு உதவும்.[3] அறுவை சிகிச்சை திட்டமிடபட்டில்ருந்தாலன்றி நோயாளியின் பராமரிப்பை இது அரிதாகவே பாதிக்கும்.[3] தமனி இரத்த பகுப்பாய்வு ஆக்சிஜன் தேவை தீர்மானிக்க தேவைபடுகிறது;FEV1 35 விழுக்காடுக்கும் குறைவாக கணிக்கபடுபவர்களுக்கு மற்றும் மற்றும் மேற்பரப்பு ஆக்ஸிஜன் தெவிட்டல் நிலை 92 விழுக்காடுக்கும் குறைவாக உள்ளவர்களுக்கும் ,இதய செயலிழப்பு உள்ளவர்களுக்கும் இந்த சோதனை பரிந்துரைக்கபடுகிறது.[13] பொதுவாக ஆல்பா 1 ஆன்டிட்ரைப்சின் பற்றாக்குறை உள்ள உலகின் சில பகுதிகளில், சிஓபிடி உள்ளவர்களை (குறிப்பாக நுரையீரலின் கீழ் பகுதியில் வலியூதல் பாதிப்புடன் 45 வயதுக்குட்பட்டவராக இருந்தால்) உட்படுதத்துவதைக் குறித்து ஆலோசிக்க வேண்டும்[13].
சிஓபிடி என்பது மூச்சு திணறல் வரக்கூடிய வேறு நோய்களான இதய செயலிழப்பு, சுவாசப்பை காற்றுத்தடுப்பு, நுரையீரலழற்சி அல்லது காற்றடைத்த மார்பறை அறிகுறிகளை உடையது. சிஓபிடி யால் பாதிக்கப்பட்ட பலர் அவர்களுக்கு ஆஸ்துமாநோயென்று தவறாக நினைத்து கொள்கிறார்கள்.[23] ஆஸ்துமா மற்றும் சிஓபிடி ஆகிய இரண்டுக்கும் இடையேயான வேறுபாட்டை அறிகுறிகள் அடிப்படையில் புகை பழக்க வரலாறு, மற்றும் காற்றோட்ட குறைபாடு மூச்சுக் குழாய்த் தளர்த்திகளால் மீளகூடியதா என்பவைகளை பொறுத்து முடிவு செய்யபடுகிறது செயற்கை மூச்சுப்பொறி.[81] காசநோய்க்கு கூட நாட்பட்ட இருமல் இருக்கலாம்,இந்த நோய் பொதுவாக காணப்படும் இடங்களில் அதையும் கணக்கில் எடுத்து கொள்ளவேண்டும்.[13] அதிகம் காணப்படாத நிலைகளில் இவைகளும் அடங்கும் மூச்சுக்குழல் இயல்புப்பிறழ்ந்த வளர்ச்சி மற்றும் முற்றிலும் நீக்கப்பட்ட மூச்சுநுண்குழாய் அழற்சி.[79] இயல்பான காற்றோட்டத்துடன் நாட்பட்ட மூச்சுக்குழாய் அழற்சி ஏற்படலாம் , இந்த சூழ்நிலையில் அது சிஓபிடி என்று வகைப்படுத்த முடியாது.[3]
காற்றுப்பாதைகளில் ஏற்படும் சுருக்கத்தின் காரணமாக காற்றுக்குழல்களின் வழியாக செல்லும் காற்றின் போக்குவரத்துக் குறைந்து நுரையீரல்களின் செயல்திறன் குறைவடைகிறது. சிஓபிடியில், மூச்சை வெளிவிடும்போது அதிகப்படியான குறைவு ஏற்படுகிறது. ஏனெனில் மார்பில் உள்ள அழுத்தம் காற்றுப்பாதைகளை விரிவாக்க முயற்சிக்காமல் அதனை சுருக்க முயற்சிக்கிறது. கருத்துரீதியாக, அதிக அழுத்தத்துடன் மூச்சை வெளிவிடும்போது, காற்று போக்கு அதிகரிக்கக்கூடும். இதனால் வெளிசுவாசத்தின்போது, மார்பில் அழுத்தம் அதிகரிக்கிறது. சிஓபிடியில், இம்முறையானது எந்த அளவுக்கு காற்று போக்குவரத்தை அதிகரிக்கிறது என்பதற்கு ஒரு வரம்பு இருக்கிறது, இந்த சூழலுக்கு வெளிசுவாச காற்று போக்கு தடைபடுதல் என்று பெயர்.[62]
காற்றின் போக்குவரத்து வீதம் மிகவும் குறைவாக இருந்தால், சிஓபிடியினால் பாதிக்கப்பட்ட ஒருவரால் மூச்சு வெளிவிடுதலை முழுவதுமாக செய்ய முடியாது, அதற்குள்ளாகவே அவர் அடுத்த உட்சுவாசத்தை மேற்கொள்ள வேண்டியிருக்கும். இது குறிப்பாக உடற்பயிற்சியின்போது அதிகரிக்கும், ஏனெனில் அந்த நேரத்தில் சுவாசம் மிக அதிகமாக இருக்க வேண்டியிருக்கும். இதனால் அடுத்த சுவாசத்தைத் தொடங்கும்போது, முந்தைய சுவாசத்தின் மீதமான சிறிதளவு காற்று நுரையீரலில் தங்கியிருக்கும். இவ்வாறு நிகழும்போது, நுரையீரலில் உள்ள காற்றின் அளவு தொடர்ந்து அதிகரிக்கும், இந்த செயல்முறைக்கு டைனமிக் ஹைப்பர்இன்ஃப்ளேஷன் என்று பெயர்[62].
டைனமிக் ஹைப்பர்இன்ஃப்ளேஷனானது மூச்சுப் பற்றாக்குறையுடன் நெருங்கிய தொடர்புடையது, இதற்கு டைஸ்ப்னியா என்று பெயர்.[64] ஹைப்பர்இன்ஃப்ளேஷன் இருக்கும்போது, சுவாசிப்பது அதிக கடினமாக இருக்கும், ஏனெனில் ஹைப்பர்இன்ஃப்ளேஷனின் காரணமாக முன்பே நுரையீரல் விரிவடைந்திருக்கும்போது, நுரையீரலையும் மார்பு சுவற்றையும் நகர்த்துவதற்கு கூடுதலான முயற்சி தேவைப்படுகிறது.
சிஓபிடியில் ஏற்படும் சுவாசப்பற்றக்குறைக்கான மற்றொரு காரணம், எம்பிசீமாவில் ஆக்சிஜன் மற்றும் கார்பன் டை ஆக்சைடு பரிமாற்றத்திற்கான புறப்பரப்பு மிகவும் குறைவாக இருப்பதே ஆகும். இதன் காரணமாக உடலுக்கும் வளிமண்டலத்துக்கும் இடையே ஏற்படும் வாயு பரிமாற்றத்தின் வீதம் மிகவும் குறைவடைந்து குறைவான ஆக்சிஜன் மற்றும் அதிக கார்பன் டைஆக்சைடு அளவு உடலில் ஏற்படக்கூடும். இதை சரிகட்டுவதற்காக, எம்பிசீமாவைக் கொண்டுள்ளவர்கள் வேகமாகவோ அல்லது மிகவும் ஆழமாகவோ சுவாசிக்க வேண்டியிருக்கும், காற்று போக்கு குறைவு அல்லது ஹைப்பர்இன்ஃப்ளேஷன் போன்றவை இருக்கும்போது இதுவும் அதிக சிரமம் மிகுந்ததாக இருக்கும்.
கடுமையான சிஓபிடி இருக்கும் சில நபர்கள் வேகமாக மூச்சு விட்டு சரிகட்டிக்கொள்வார்கள், ஆனாலும் இதன் விளைவாக அவர்களுக்கு டைஸ்பினியாவும் கொண்டிருக்கக்கூடும். மற்றவர்கள், சுவாசப்பற்றாக்குறையைக் கொண்டிருப்பவர்கள் அவர்களின் உடலில் குறைந்த அளவு ஆக்சிஜன் மற்றும் அதிக கார்பன் டைஆக்சைடு நிலைகளும் இருக்க பழகி கொள்கின்றனர், ஆனால் இந்நிலை மெல்ல மெல்ல தலைவலி, மயக்கம் மற்றும் இதய செயலிழப்பு ஆகியவற்றுக்கு இட்டு செல்லும்.
மேம்பட்ட சிஓபிடியின் காரணமாக, நுரையீரலைத் தாண்டியும் சில சிக்கல்கள் ஏற்படக்கூடும், அதாவது எடையிழப்பு, (காச்சிக்ஸியா), பல்மோனரி ஹைப்பர்டென்ஷன் மற்றும் வலது பக்க இதய செயலிழப்பு (கோர் பல்மோனாலே) ஆகியவை இவற்றில் சில. ஆஸ்டியோபோரோசிஸ், இதயக் குறைபாடு, தசை செயலிழப்பு மற்றும் மன அழுத்தம் ஆகியவையும் சிஓபிடியால் பாதிக்கப்பட்ட நபர்களுக்கு பொதுவாக ஏற்படுபவையாகும்.[4]
சிஓபிடியின் தீவிர விளைவுகளில், திடீரென்று சிஓபிடியின் அறிகுறிகள் தீவிரமடைவது (மூச்சுப் பற்றாக்குறை, அளவு மற்றும் பீல்கெமின் நிறம்) ஒரு அறிகுறியாகும், இது பெரும்பாலும் ஒருசில நாட்கள் வரைத் தொடரும். இது எதேனும் பாக்டீரியா அல்லது வைரஸ்கள் அல்லது சுற்றுச்சூழல் மாசுகள் போன்றவற்றால் தூண்டிவிடப்படலாம். தீவிர விளைவுகளில், 25% அல்லது அதற்கு மேற்பட்டவற்றை நோய்த்தொற்றுகள் தோற்றுவிக்கின்றன, பாக்டீரியா தொற்றுகள் காரணமாக 25% நோயாளிகள் பாதிப்படைகின்றனர், வைரஸ்கள் மட்டும் 25% காரணிகளாகவும், மற்றொரு 25% பேர் பாக்டீரியா மற்றும் வைரஸ்கள் ஆகியவை இணைந்தும் உருவாக்குகின்றன. பல்மோனரி எம்பாலிசம் என்பதும் சிஓபிடியின் காரணமாக தோன்றக்கூடும். தீவிரமடைவதன் காரணமாக காற்றுப்பாதை அழற்சி அதிகரிக்கிறது, இதனால் ஹைப்பர் இன்ஃப்ளேஷன் அதிகரிக்கிறது, காற்று போக்குவரத்தின் அளவு குறைகிறது மற்றும் வாயு பரிமாற்றத்தின் அளவு குறைவடைதல் போன்றவை ஏற்படுகிறது. இது பின்னர் ஹைப்போ வென்டிலேஷன் மற்றும் மெல்ல மெல்ல ஹிப்போக்ஸியா போன்றவற்றையும் தோற்றுவிக்கக்கூடும், இதனால் போதுமானதல்லாத திசு ஊடுருவல் பின்னர் செல் நெக்ரோசிஸ் போன்றவை ஏற்படக்கூடும்.[4]
சிஓபிடியின் நோயறிதலானது, டைஸ்ப்னியா, கடும் இருமல் அல்லது சளி உற்பத்தி மற்றும்/அல்லது தொடர்ச்சியான புகையிலை புகைத்தல் போன்ற ஆபத்துக்காரணிகளுக்கு ஆளாதல் போன்ற நோய்கள் இருக்கும் அனைவருக்கும் மேற்கொள்ளப்பட வேண்டும்.[4][82] எந்த ஒரு குறிப்பிட்ட அறிகுறியும் அல்லது குறியும் சிஓபிடி நோயறிதலை உறுதி செய்வதோ அல்லது விலக்குவதோ கிடையாது[83] ஆனாலும் சிஓபிடியானது, 40 வயதுக்கு குறைவானவர்களுக்கு வருவது அரிது.
| சிஓபிடியின் தீவிரம் | எஃப்ஈவி1 கணிக்கப்பட்ட % |
|---|---|
| லேசானது | ≥80 |
| மிதமானது | 50–79 |
| கடுமையானது | 30–49 |
| மிகவும் கடுமையானது | <30 அல்லது கடும் சுவாச செயலிழப்பு அறிகுறிகள் |
சிஓபிடியின் தீவிரமானது, டைஸ்பினியா மற்றும் உடற்பயிற்சி வரம்புகள் ஆகியவற்றின் தீவிரத்தையும் சார்ந்தது. இவையும் பிற காரணிகளும் ஸ்பைரோமெட்ரி முடிவுகளுடன் இணைந்து, சிஓபிடியின் தீவிரத்தன்மை ஸ்கோர் பெறப்படுகிறது, இது நோயின் பலவகையான வடிவங்களையும் கணக்கிலெடுக்கிறது.[84]
அளவுக்கு அதிகமாக விரிவடைந்திருக்கும் மார்பைக் காண்பிக்கும் எக்ஸ் கதிர் படம், பிற நுரையீரல் நோய்களிலிருந்து இதை வேறுபடுத்திக் கண்டறிய உதவக்கூடும். முழுமையான நுரையீரல் செயல்பாட்டு சோதனைகள் மற்றும் அவற்றுடன் இணைந்த நுரையீரல் கொள்ளளவு மற்றும் வாயு பரிமாற்ற சோதனைகள் மிகை விரிவாக்கத்தைக் கண்டறிய உதவக்கூடும் மற்றும் அது எம்பிசீமாவுடன் சிஓபிடி இருப்பதையும் அது இல்லாமல் சிஓபிடி இருப்பதையும் கூட வேறுபடுத்திக் காட்டும். மார்பை உயர் தெளிவுத்திறன் கம்ப்யூட்டர் டோமோகிராபி ஸ்கேன் செய்வதன் மூலம் நுரையீரல் முழுவதும் எம்பிசீமா பரவியுள்ளதையும் பிற நுரையீரல் நோய்களிலிருந்து இதனை வேறுபடுத்திக் காண்பிக்கவும் இது உதவும்.
இதய அறை ஒன்றிலிருந்து எடுக்கப்படும் இரத்தத்தில் உள்ள வாயு அளவுகளில் குறைந்த ஆக்சிஜன் நிலையும் (ஹைப்போக்ஸிமியா) மற்றும்/அல்லது அதிக கார்பன் டைஆக்சைடு நிலையும் (சுவாச அசிடோசிஸ்) காண்பிக்கப்படலாம். சிரைகளிலிருந்து எடுக்கப்படும் இரத்த மாதிரியிலும், அதிக இரத்த எண்ணிக்கை (வினைமிகு பாலிசைதிமியா) தோன்றக்கூடும், நீண்டக்கால ஹைப்போக்ஸிமியாவுக்கான எதிர்விளைவு.
தற்போது சிஓபிடிக்கு எந்தவித முழுமையான சிகிச்சைத் தீர்வும் இல்லை, ஆனாலும் சிஓபிடி தடுக்கக்கூடியது மற்றும் சிகிச்சையளிக்கக்கூடிய ஒரு குறைபாடே ஆகும். சிஓபிடிக்கான மருத்துவ நடைமுறை வழிகாட்டல்கள் கிளோபல் இனிஷியேட்டிவ் ஃபார் க்ரானிக் அப்ஸ்ட்ரக்டிவ் லங் டிசீஸ் (GOLD) என்ற அமைப்பிடமிருந்து கிடைக்கும்,[85] இது உலக சுகாதார அமைப்பு மற்றும் அமெரிக்க தேசிய இதய, நுரையீரல் மற்றும் இரத்த மையம் ஆகியவற்றுடன் இணைந்த கூட்டு நிறுவனம் ஆகும். சிஓபிடி நிர்வகிப்பிற்கு தற்போது மிக அதிகமாக செய்யப்படும் வழிகாட்டுதல்களாவன, நோயைக் கண்காணிப்பது மற்றும் மதிப்பிடுவது, நிலையான சிஓபிடியைப் பராமரிப்பது, கடுமையான பக்கவிளைவுகளைத் தடுப்பது மற்றும் சிகிச்சை பெறுவது மற்றும் இருநோய்கள் ஒரே சமயத்தில் இருப்பதை நிர்வகிப்பது ஆகியவை ஆகும்.[4]
மரணமடையும் வீதத்தைக் குறைப்பதற்கான ஒரே வழியானது, புகைப்பழக்கத்தை நிறுத்துவதும், போதுமான ஆக்சிஜனை பெறுவதுமே ஆகும்.[86]
பெரும்பாலும் புகை சூழலின் மறையற்ற தன்மையை குறைப்பது மூலமும் காற்றின் தரத்தை மேம்படுத்தவன் மூலமும், சிஓபிடிக்கு தானாகவே தடுக்ககூடிய உள்ளார்ந்த ஆற்றல் உள்ளது.[43] வருடாந்திர சளிக்காய்ச்சல் தடுப்பூசிகள் உள்ளவர்கள் எடுத்துகொண்டால் நோய் பண்பு மிகுதியை குறைக்கும்,மருத்துவமனை அனுமதி மற்றும் இறப்பையும் தடுக்கலாம்.[87][88] ந்யுமோகாக்கசு கிருமிக்கான தடுப்பூசி கூட பயன்தரலாம்[87].
சிஓபிடியின் வளர்ச்சியைக் குறைப்பதற்கு புகைப்பிடித்தலை நிறுத்துவது முக்கியமான ஒன்றாகும். சிஓபிடி கண்டறியப்பட்டவுடன், புகைப்பிடித்தலை நிறுத்துவதால், நோய் தீவிரமடையும் வேகம் குறைவடைகிறது. நோய் தீவிரமாக முற்றிய நிலையிலும், நுரையீரல் செயல்பாடு மோசமடைவது கணிசமான அளவு குறைகிறது மற்றும் முடக்கம் மற்றும் மரணம் ஏற்படுவதற்கான வாய்ப்பு தாமதப்படுத்தப்படுகிறது.[76] சிஓபிடி தீவிரமடைவதைக் கட்டுப்படுத்துவதற்கான ஒரே நிலையான கட்டுப்படுத்தல் இதுவே ஆகும்[86]. மக்களை புகைபிடிக்காமல் தடுப்பதே சிஓபிடியைத் தடுப்பதற்கான முக்கிய அம்சமாகும்[89].
அரசின் கொள்கைகள் பொது சுகாதார நிறுவனங்கள் மற்றும் புகைபழக்கத்திற்கு எதிரான நிறுவனங்கள் புகைபிடிக்க ஆராம்பிபவர்களுக்கு மனத்தளர்வு உண்டாக்கலாம். மேலும் புகைபிடிபவர்களை பழக்கத்தைவிட தூண்டலாம்.[90] புகைபிடிப்பதற்கு தடைகள் பொது இடங்களில் மற்றும் வேலை இடங்களில் புகை பிடித்தல் தட, இரண்டாம்நிலை புகைபிடித்தலின் மறையற்ற தன்மை, சிஓபிடியைக் குறைக்க முக்கியமான நடவடிக்கைகள், பல இடங்களில் புகை பிடித்தல் தடை உள்ளது. இருந்தாலும் இத்தடை மேலும் பல இடங்களில் விரிவாக்க பரிந்துரைக்கப்படுகிறது.[43]. அரசாங்க கொள்கைகள், பொது உடல்நல முகமைகள் மற்றும் புகைத்தல் எதிர்ப்பு அமைப்புகள் போன்றவை புகைப்பிடித்தலை நிறுத்துவதை ஊக்குவிப்பது மற்றும் அதனை தொடங்குவதை கண்டிப்பது ஆகியவற்றின் மூலமாக புகைத்தல் வீதங்களைக் குறைக்கலாம்.[91] சிஓபிடியைத் தடுப்பதில் உள்ள செயல்திட்டங்களுக்கு இந்த கொள்கைகள் மிகவும் முக்கியத்துவம் வாய்ந்தவை.
புகை பிடிப்பவர்களுக்கு, புகைபிடித்தல் நிறுத்தம் மட்டும் தான் சிஓபிடி மோசமாகாமல் தடுப்பதற்கான ஒரே வழி.[92] இது நோயின் கடைசி காலகட்டத்தில் , அது நுரையீரல் செயல்பாடு மோசமாகி, முடக்கம் மற்றும் மரணம் ஏற்படுவதற்கான வாய்ப்பை தாமதப்படுத்தப்படுகிறது.[76] புகைபிடித்தல் நிறுத்த முடிவு எடுத்தவுடன் புகைபிடித்தல் நிறுத்த முயற்சிகள் தொடங்குகிறது. நீண்டகால தவிர்ப்புக்கு முன் பல முயற்சிகள் தேவைப்படும்.[90] ஏறத்தாழ 40 % மக்களில் 5 ஆண்டு முயற்சிக்கு பின் வெற்றி கிடைக்கிறது[93].
புகைபிடிப்பவர்களில் சிலரின் மன உறுதி நீண்ட கால நிறுத்தத்திற்கு வழிவகுக்கிறது. இருந்தாலும் புகைபிடித்தால் அந்த பழக்கத்திற்கு அடிமையாவார்கள்,[94] மற்றும் பெரும்பாலான புகைப்பிடிப்பவர்களுக்கு ஆதரவு தேவை. புகைபிடித்தல் நிறுத்துவதற்கு சமூக ஆதரவு , புகைபிடித்தல் நிறுத்த உதவும் பயிற்சிகள் ,புகைபிடித்தல் நிருத்துவதற்கான நிக்கோட்டின் மாற்று சிகிச்சை, ப்யுப்ர்பியோன் அல்லது வாரநிகளின் போன்ற மருந்துகள் உதவகூடும்.[90][93]. புகைப்பிடித்தலை நிறுத்துவது என்பது, ஒரு தனிநபர் புகைப்பிடித்தலை நிறுத்துவதற்கு தீர்மானிப்பதில் தொடங்கி, அதை முற்றிலும் கைவிடும் முயற்சியில் அடங்கியுள்ளது. நீண்டகாலம் புகைப்பிடித்தலை நிறுத்துவதற்கு பெரும்பாலும் பல முயற்சிகள் தேவைப்படுகிறது.[91] சில புகைப்பிடிக்கும் நபர்கள், நீண்டகாலம் புகைப்பிடித்தலை நிறுத்தும் நிலையை "மன உறுதியால்" மட்டுமே அடைகிறார்கள். ஆனாலும், புகைப்பிடித்தல் தீவிரமான அடிமைத்தனத்தை[95] தோற்றுவிக்கக்கூடியது, மற்றும் பெரும்பாலான புகைப்பிடிப்பவர்களுக்கு அதை நிறுத்துவதற்கு கூடுதல் உதவி தேவைப்படுகிறது. சமூக ஆதரவு, புகைப்பிடித்தல் நிறுத்துதல் திட்டம் மற்றும் நிகோடின் மாற்றீடு சிகிச்சை, ப்யுரோபியோன் மற்றும் வேரனிக்லைன் ஆகிய மருந்துகளைப் பயன்படுத்தல் ஆகியவற்றின் மூலமாக வெற்றிகரமாக புகைப்பிடித்தலை நிறுத்துவதற்கான வாய்ப்புகள் அதிகரிக்கின்றன[91].
நிலகரி சுரங்கம், கட்டுமானம் மற்றும் கல் கட்டுமானம் போன்ற தொழில்களில் ஈடுபடும் தொழிலாளர்களுக்கு சிஓபிடி நோய் வரும் வாய்ப்பை குறைப்பதற்கு பல நடவடிக்கைகள் எடுக்கப்பட்டுள்ளன.[43] இந்த நடவடிக்கைகளுக்கான சில எடுத்துக்காட்டுகள்: பொது கொள்கை உருவாக்கம்[43], பணியாளர்கள் மற்றும் நிர்வாகம் ஆகியவற்றுக்கு ஆபத்துக்கள் பற்றிய அறிவை கற்பித்தல் மற்றும் மேலாண்மை, தொழிலாளர்களுக்கு நோய் அறிகுறிகளின் ஆரம்ப நிலை சோதனை மற்றும் சுவாசிப்பி பயன்பாடு, புகைத்தலை நிறுத்துதலை விளம்பரப்படுத்துதல், சிஓபிடிக்கான அறிகுறிகள் உள்ளதா என மேற்பார்வையிடுதல், தனிநபர் தூசு மானிட்டர்களைப் பயன்படுத்துதல், சுவாச உதவிகள்தூசு கட்டுப்பாடு போன்றவைகள் ஆகும்.[96][97][98]. தூசு கட்டுப்பாடு திறம்பட செய்வதற்கு காற்று போக்குவரத்தை அதிகமாக்குதல், நீர் தூவிகளைப் பயன்படுத்துதல் மற்றும் மாசு உருவாக்கத்தை குறைக்கும் சுரங்கம் தோண்டுதல் நுட்பங்களைப் பயன்படுத்துதல் ஆகியவற்றின் மூலமாக அடைய முடியும். காற்றோட்டத்தை மேம்படுத்துதல், தண்ணீர் பீய்ச்சி அடிப்பது மற்றும் மேம்பட்ட சுரங்க தொழில்நுட்பத்தை பயன்படுத்துவது போன்றவை முக்கியமானது.[99] ஒரு பணியாளுக்கு சிஓபிடி தோன்றினால், தொடர்ச்சியாக தூசுக்கு ஆளாவதைத் தடுப்பதன் மூலமாக நுரையீரல் சிதைவைக் குறைக்கலாம், எடுத்துக்காட்டாக பணிப் பொறுப்பை மாற்றலாம்[100].
மாசு தடுப்பு முயற்சிகள் மூலமாக உட்புற மற்றும் வெளிப்புற காற்றின் தரத்தை மேம்படுத்தலாம், இது சிஓபிடி கொண்ட நபர்களுக்கு நன்மையளிக்கும் அல்லது ஏற்கனவே உள்ள நோய் தீவிரமடையாமல் பார்த்து கொள்ளவும் உதவும்.[43]. சிஓபிடியைக் கொண்ட ஒரு நபர், காற்று மாசுபாடு அதிகமுள்ள நாட்களில், உள்ளிடங்களிலேயே தங்கியிருப்பதன் மூலமாக குறைவான அறிகுறிகளைப் பெற முடியும்.[4]. பொது கொள்கை முயற்சிகளை, கலாச்சார மாற்றங்கள், மற்றும் தனிநபர் ஈடுபாடு மூலம் இதை அடையலாம்[101].
பல வளர்ந்த நாடுகள் பல வெற்றிகரமாக சட்டங்களின் மூலம் வெளிப்புற காற்று தரத்தை மேம்படுத்தியுள்ளது. இதனால் மக்களின் நுரையீரல் செயல்பாடு மேம்படுத்தப்பட்டுள்ளது [43] சிஓபிடி உள்ளவர்களுக்கு, வெளிப்புற காற்று தரம் மோசமாகவுள்ள நாட்களில் உள்ளே தங்கி இருந்தால், குறைவான நோய் அறிகுறிகளே தென்படும்[7].
ஒரு முக்கிய முயற்சியாக வீடுகளில் சிறந்த அடுப்புகள், புகை கூண்டுகள், மேம்படுத்தப்பட்ட காற்றோட்டம் ,மற்றும் சிறந்த எரிபொருள்கள் பயன்படுத்தி புகையின் மறையற்ற தன்மையை குறைக்க வேண்டும்.[101] முறையான அடுப்புகளால் 85% உட்புற காற்று தரம் மேம்படுத்தமுடியும். மாற்று எரிசக்தி ஆதாரங்கள் சூரிய ஆற்றல் சமையல் மற்றும் மின்சார வெப்பமூட்டுதல் போன்றவை பயனளிக்கும், ivai மண்ணெண்ணெய் அல்லது நிலக்கரி மற்றும் உயிரி எரிபொருட்களை பயன்படுத்துவதைவிட பயனுள்ளதாக இருக்கும்.[43]
சிஓபிடி க்கு என்று அறியப்பட்ட சிகிச்சை ஒன்றும் இல்லை , ஆனால் நோய் அறிகுறிகளுக்கு சிகிச்சை அளித்து நோய் மேலும் மோசமாவதை தாமதபடுத்தலாம்.[89] நோய் பராமரிப்பின் முக்கிய இலக்கு என்று பார்த்ததால் ஆபத்து காரணிகளை குறைப்பது சிஓபிடி தன்மையை நிலையாக வைக்க முயற்சிப்பது , நோய் பண்பு மிகுதியை தடுப்பது மற்றும் மோசமாகாமல் பார்த்துகொள்ளுதல் , மற்றும் தொடர்புடைய மற்ற நோய்களை தவிர்ப்பது என்பவை தான்[7]. இறப்பு நிலை குறைப்பு நடவடிக்கை என்று எடுத்துகொண்டால் புகை பிடிப்பதை நிறுத்துவதும், ஆக்சிஜன் தேவைக்கான குறை நிரப்புவதும் தான்[86]. புகைப்பிடித்தல் நிறுத்துதல் 18% மரண ஆபத்தை குறைகிறது.[6] ஆண்டுக்கு ஒரு முறை சளிக்காய்ச்சல் தடுப்பூசி போட்டுகொள்ளுதல், 5 ஆண்டுக்கு ஒரு முறை நுயோமோகோச்கல் கிருமி தடுப்பூசி போட்டுகொள்ளுதல் மற்றும் மசுப்பட்ட காற்றின் மறையற்றதன்மையை குறைப்பதும் தான் மற்ற பரிந்துரைகள்.[6] முற்றிய வியாதி உள்ளவர்களுக்கு, நோய்க் குறி நீக்கல் சிகிச்சை மோர்பயின் பயன்படுத்தினால் மூச்சுத்திணறல் குறைய உதவும்.[102] [[துளை போடாத காற்றோட்டம் மூலம் சுவாசிப்பதற்கு உதவலாம்.[102]
நுரையீரல் புனர்வாழ்வு உடற்பயிற்சி, நோய் மேலாண்மை மற்றும் ஆலோசனை போன்ற , தனிநபருக்கு நன்மை பயக்கும் அம்சங்கள் கொண்டது இத்திட்டம்.[103] சமீப காலத்தில் நோய் பண்பு மிகுதியானவர்களுக்கு நுரையீரல் புனர்வாழ்வு மூலம் ஒட்டுமொத்த வாழ்க்கை தரத்தை உயர்த்தவும், உடற்பயிற்சி திறனை மேம்படுத்தவும் இறப்பு நிலையை குறைக்கவும் உதவுகிறது.[104] மேலும் இதன் மூலம் ஒரு நபரின் நோய் கட்டுப்பாடு மற்றும் நோய் குறித்த அவரது உணர்வுகளையும் மேம்படுத்த முடியும் என்பதும் தெளிவாகியிருக்கிறது.[105].
அதிக எடை எடை அல்லது குறைந்த எடை இருந்தால் நோய் அறிகுறிகள், இயலாமை மற்றும் சிஓபிடி குறித்த முன்கணிப்பு போன்றவை பாதிக்கக் கூடும். எடை குறைவாக உள்ள சிஓபிடி உள்ளவர்கள் கலோரி உட்கொள்ளும் அளவை அதிகரித்தால் சுவாசிக்கும் தசைகளின் வலிமையை அதிகரிக்க முடியும்[7]. நுரையீரல் புனர்வாழ்வு திட்டத்துடன் இணைந்து தொடர்ந்து உடற்பயிற்சிகள் செய்து வந்தால் சிஓபிடி நோய் அறிகுறியல் குறைவதற்கான சாத்தியம் உள்ளது. ஊட்டச்சத்துக்குறைவு உள்ளவர்களுக்கு ஊட்டச்சத்து குறைநிரப்பு உணவு அளித்தால் உபயோமாக இருக்கும்[106].
மூச்சுக்குழாய் அழற்சி இளக்கிகள் என்பவை காற்றுப்பாதைகளைச் சுற்றியுள்ள தசைகளை மிருதுவாக்கும் மருந்தாகும். இவை, மூச்சுப்பாதைகளின் திறனை அதிகப்படுத்துவதும் மற்றும் காற்று போக்கை அதிகரிக்கவும் உதவுவதுமாகும். இவை மூச்சு பற்றாக்குறையின் அறிகுறிகளைக் குறைக்கும், மூச்சிழுப்பு மற்றும் உடற்பயிற்சி வரம்புகளைக் குறைக்கும், இதனால் சிஓபிடியைக் கொண்ட நபர்களின் வாழ்க்கைத் தரம் மேம்படக்கூடும்[107]. மூச்சுகுழாய் தளர்த்திகள் தான் சிஓபிடிக்கு முதன்மையான மருந்து[6]. இதனால் சிறிய அளவில் ஒட்டுமொத்த பயன் இருக்கும்[108], என்றாலும் இவை நோயின் வளர்ச்சியைக் கட்டுப்படுத்துவதில்லை[4]. மூச்சுக்குழாய் அழற்சி இளக்கிகள் பொதுவாக ஒரு உறிஞ்சி அல்லது தெளிப்பான் ஆகியவற்றின் மூலம் நிர்வகிக்கப்படுகின்றன.
மூச்சுக்குழாய் அழற்சி இளக்கிகளில் இரண்டு முக்கிய வகைகள் உள்ளன: β2 இயக்கிகள் மற்றும் ஆன்டிகோலினெர்ஜிக்குகள். இரண்டுமே நீள்வினை மற்றும் குறுவினை வடிவங்களில் இருக்கிறது. அவைகள் முச்சுத்திணறல், மூச்சிறைப்பு உடற்பயிற்சி வரம்புகள் போன்றவை குறைத்து வாழக்கை தரம் மேம்பட உதவுகின்றன [109]. என்றாலும், இவை அடிப்படை நோய் வளர்வதை தடுக்கிறதா என்று தெளிவாக தெரியவில்லை[6]. ஆன்டிகோலினெர்ஜிக்குகள், β2 அகோனிஸ்ட்களை விட சிஓபிடிக்கு எதிராக அதிக தீவிரமுடையவையாக உள்ளன. ஆண்டிகோலீனர்ஜிக்ஸ் சுவாசக்குழாய் மரணங்களைக் குறைக்கின்றது. அதேபோல் β2 அகோனிஸ்ட்ஸ் சுவாசக்குழாய் மரணங்களுக்கு எதிராக விளைவுகள் அற்றதாக உள்ளன.[110] ஒவ்வொரு வகையும், நீண்டகாலம் செயல்புரிவதாகவும் (12 மணிநேரம் அல்லது அதைவிட நீண்டகாலம் நிலவும் விளைவு கொண்டது) அல்லது குறுகிய காலம் செயல்புரிவதாகும் (விரைவாக விளைவை தந்துவிடக்கூடியது, நீண்டகாலம் நீடிக்கக்கூடியது அல்ல).
அடிப்படையில் தேவையை பொறுத்து மிதமான நோய் உள்ளவர்களுக்கு குறுவினை செயலிகள் பரிந்துரைக்கபடுகிறது[6]. தீவிர நோய் பாதிப்புள்ளவர்களுக்கு நீள்வினை செயலி பரிந்துரைக்கப்படுகிறது[6]. நீள்வினை மூச்சு குழாய் தளர்த்திகள் போதவில்லை என்றால் கார்டிகோஸ்ட்ரையாட் சுவாசிப்பதற்கு ஏற்பாடு செய்யவேண்டும்[6]. நீள்வினை செயல்களை பொறுத்தவரை டயோட்ரோபியம் (நீள்வினை ஆண்டிகொலிநெர்ஜிக்) அல்லது நீள்வினை பீட்டா இயக்கிகள் (லாபா -லாங் ஆக்டிங் பீட்டா அகோநிஸ்ட்கள்) எது சிறந்தது என்று தெளிவாக தெரியவில்லை. ஆகையால் ஒவொன்றாக முயற்சி செய்து பார்த்து எது சிறந்ததோ அதை பயன்படுத்துவது நல்லது[111]. இரண்டு வகை செயலிகளுமே நோய் பண்பு மிகுதியை 15-25 % குறைக்க உதவும்[6]. இரண்டுமே ஒரே நேரம் உபயோகித்தால் சில பயன்கள் இருக்கலாம். ஆனால் அதன் முக்கியத்துவம் கேள்விக்குரியது[112].
β2 அகோனிஸ்ட்கள் β2 ஏற்பிகளை காற்றுப்பாதையில் தூண்டிவிடுகிறது, இதனால் தசைகள் மிருதுவாகி ஓய்வாக உணர முடிகிறது. ஏராளமான β2 அகோனிஸ்ட்கள் கிடைக்கின்றன. அல்புடெரால் (பொதுவான பிராண்ட் பெயர்: வெண்டோலின்) மற்றும் டெர்ப்யுட்டாலின் ஆகியவை குறுகிய காலம் செயல்புரியும் β2 அகோனிஸ்ட்கள் மற்றும் விரைவாக சிஓபிடி அறிகுறிகளிலிருந்து நிவாரணம் அளிக்கின்றன. சல்மெட்ரோல் மற்றும் ஃபோர்மோட்ரால் போன்ற நீண்டகாலம் செயல்புரியும் β2 அகோனிஸ்ட்கள் மேம்பட்ட காற்றுப்போக்கை பராமரித்தல் சிகிச்சை, உடற்பயிற்சி திறன் மற்றும் வாழ்க்கைத் திறன் ஆகியவற்றை தரப் பயன்படுத்தப்படுகிறது.[113].
நிறைய குறுவினை செயலிகள் உள்ளன β2 சால்ப்யுடாமால் (வெண்டோலின்) மற்றும் டெர்ப்யுட்டாலின்[114]. இவைகளால் நோய் அறிகுறிகளிலிருந்து 4 -6 மணிநேரம் தணிப்பு கிடைக்கும்.[114] நீள்வினை செயலிகளான β2 சல்மெட்ரோல் மற்றும் ஃபோர்மோட்ரால் போன்றவை பெரும்பாலும் பராமரிப்பு சிகிச்சைக்கு பயன்படும். சிலர் நன்மைகள் குறித்த சான்றுகள் குறைவாகவே உள்ளதாக நினைக்கிறார்கள் [115] ஆனால் இன்னும் சிலர் பயன்கள் உறுதிபடுத்தபட்டுள்ளதாக நினைக்கிறார்கள்.[116][117] நீண்ட காலம் பயன்படுத்தினாலும் COPD உள்ளவர்கள் பாதுகாப்பாக தான் இருப்பார்கள் [118] தீய விளைவுகளில் நடுக்கம் மற்றும் இதய படபடப்பு அடங்கும்.[6] உள்ளிழுக்கப்படும் ஸ்டீராய்டுகள் பயன்படுத்தும் போது அவர்களுக்கு நிமோனியா ஏற்படும் ஆபத்து அதிகரிக்கலாம்.[6] ஸ்டீராய்டுகளுடன் சேர்த்து நீள்வினை பீட்டா இயக்கிகளும் சேர்த்து பயன்படுத்தினால் நன்றாக வேலை செய்யலாம்[115]. ஆனால் இந்த சிறிய நன்மை அதகரிக்கும் ஆபத்தை விட மேன்மையாக இருக்குமா என்று தெரியவில்லை[119].
ஆன்டிகோலினெர்ஜிக் மருந்துகள், குளோனெர்ஜிக் நரம்புகளிலிருந்து வரும் தூண்டுதல்களைத் தடுப்பதன் மூலம் காற்றுப்பாதை தசைகளைத் தளர்வடைய வைக்கிறது. இப்ராட்ரோபியம் என்பது மிகவும் பரவலாக பரிந்துரைக்கப்படும் குறுகியகாலம் செயல்படும் ஆன்டிகோலினெர்ஜிக் மருந்தாகும். விரைவில் செயல்புரியும் β2 அகோனிஸ்ட்கள் போலவே, குறுகிய காலம் செயல்படும் ஆன்டிகோலினெர்ஜிக் மருந்துகள் சிஓபிடிக்கு விரைவான நிவாரணம் தருகின்றது. இவை இரண்டும் ஒன்றாக இணைத்து தரப்படும்போது, சிஓபிடிக்கு மிகவும் நல்ல நிவாரணம் கிடைக்கிறது. டயோட்ரோபியம் என்பது சிஓபிடிக்கு பொதுவாக பரிந்துரைக்கப்படும், நீண்டகாலம் செயல்படும் ஆன்டிகோலினெர்ஜிக் மருந்தாகும். இவை எம்3 மியூஸ்கார்னிக் ஏற்பிகளுக்கு அதிக செயல்திறன் மிக்கது, எனவே பிற ஆன்டிகோலினெர்ஜிக் மருந்துகளை விட குறைந்த பக்க விளைவுகளைக் கொண்டிருக்கக்கூடும். தொடர்ந்து பயன்படுத்துவதால், காற்றுப்போக்கு, உடற்பயிற்சி திறன், நல்ல வாழ்க்கை முறை மற்றும் சாத்தியமானால் நீண்டகாலம் வாழுதல் ஆகியவற்றின் சாத்தியங்களை அதிகரிக்கும்[120][121]. முக்கியமாக இரண்டு ஆண்டிக்கோலினர்ஜிக்குகள் சிஓபிடியில் பயன்படுத்தபடுகிறது, இப்ராட்ரோபியம் மற்றும் டயோட்ரோபியம். இப்ராட்ரோபியம் ஒரு குறுவினை செயலி ஆனால் டயோட்ரோபியம் நீள்வினை செயலி. டயோட்ரோபியம் நோய் பண்பு மிகுதியை குறைக்கும் மற்றும் வாழ்க்கை தரத்தை மேம்படுத்தும்,[112] ஆனால் டயோட்ரோபியம் தரும் பயன்கள் இப்ராட்ரோபியத்தை விட சிறந்தது[122]. ஆனால் இவைகளால் மருத்துவமனை அனுமதிப்பு மற்றும் இறப்பு விகிதம் போன்றவைகளில் குறைவு ஏற்படுவதில்லை[123] ஆண்டிக்கோலினர்ஜிக்குகள் உலர்ந்த வாய் மற்றும் சிறுநீர் பாதை நோய் அறிகுறிகளை ஏற்படுத்தலாம்.[6] இவைகள் இதய நோய் மற்றும் பக்கவாதம் ஏற்படுத்தும் ஆபத்துடையவை.[124][125]. அக்லிடினியாம், என்பது 2012 இல் சந்தைக்கு வந்த மற்றொரு நீள்வினை செயலி. இது டயோட்ரோபியத்துக்கு மாற்றாக பயன்படுத்தப்படும்[126][127].
சிஓபிடிக்கு சிகிச்சைக்கு பயன்படுத்தப்படும் இப்ட்ரோபியம் இதயகுழலிய நோயுறுதல் வீதத்தை அதிகரிப்பதாக கண்டறியப்பட்டுள்ளது[128]. அதே நேரத்தில், டியோட்ரோபியம் என்ற மருந்து, எல்லா வகையான பக்கவிளைவுகளையும் அகற்றுவதாகவும், இதயகுழலிய நோயுறுதல் வீதம் மற்றும் இதயகுழலிய நிகழ்வுகள் ஆகிய அனைத்தையும் அகற்றுவதாகவும் உள்ளது[129].
காற்றுப்பாதைகளில் உள்ள அழற்சியைக் குறைக்க கார்டிகோஸ்டெராய்டுகள் செயல்புரிகின்றன. கருத்து ரீதியாக, நுரையீரல் சிதைவு மற்றும் அழற்சியினால் காற்றுப்பாதை சுருங்குதல் போன்றவற்றை கார்டிகோஸ்டெராய்டுகள் குறைக்கின்றன[130]. சுவாசப்பாதை இளக்கிகளைப் போல, இவை நேரடியாக காற்றுப்பாதை தசையில் செயல்பட்டு அதை தளர்வடைய செய்வதில்லை மற்றும் நோய் அறிகுறிகளிலிருந்து உடனடியாக நிவாரணம் கிடைப்பதில்லை. பொதுவாக அதிக அளவில் பயன்படுத்தப்படும் கார்டிகோஸ்டீராய்டுகளில் சில, ப்ரீட்னிசோன், ஃப்ளக்டிகாசோன், ப்யூடிசோனடு, மோமிடாஸோன் மற்றும் பீக்லோமீத்தசோன் ஆகியவையாகும். கார்டிகோஸ்டீராய்டுகள் மாத்திரை வடிவத்திலோ அல்லது மூச்சில் இழுக்கப்படுவதாகவோ பயன்படுத்தப்படுகின்றது, இது சிஓபிடி கடுமையாக தீவிரமடைவதைத் தடுக்கிறது. லேசான சிஓபிடியைக் கொண்ட நபர்களுக்கு, நன்றாக உள்ளிழுக்கப்பட்ட கார்டிகோஸ்டீராய்டுகள் (ICS) போதுமான அளவு நன்மை அளிப்பதில்லை, ஆனாலும் மிதமான அளவு அல்லது தீவிரமான சிஓபிடியைக் கொண்ட நபர்களுக்கு அவை கடுமையான விளைவுகளைக் குறைக்கின்றன[131]. ஆனாலும் இவை, நோயாளிகள் ஒரு ஆண்டிற்குள் மரணமடைவதற்கான வாய்ப்பைக் குறைப்பதில்லை மற்றும் நிமோனியா வருவதற்கான வாய்ப்புகள் அதிகரிப்பதைக் குறைப்பதில்லை[86].
கார்டிகோஸ்டெராய்டுகள் பொதுவாக உள்ளிழுப்பாக பயன்படுத்தபடும். ஆனால் நோய் பண்பு மிகுதியை தடுப்பதற்கு மாத்திரைகளாகவும் பயன்படுத்தலாம் கார்டிகோஸ்டெராய்டுகள் உள்ளிழுப்பாக பயன்படுத்தினால் (ஐ சி எஸ்) மிதமான சிஓபிடி உள்ளவர்களுக்கு எந்த பயனும் கிட்டவில்லை. ஆனால் இடைநிலை மற்றும் தீவிர பாதிப்புள்ளவர்களுக்கு நோய் பண்பு மிகுதி குறைந்தது[132]. ஆனால் நீள்வினை பீட்டா இயக்கிகளுடன் இணைந்து பயன்படுத்தினால் ஐ சி எஸ் அல்லது நீள்வினை பீட்டா இயக்கிகளை தனியாக பயன்படுத்துவதை விட இறப்பு விகிதத்தை குறைக்கிறது[133]. தனியாக பார்த்தால் ஒட்டுமொத்தமாக ஒரு வருட இறப்பு விகிதத்தில் எந்த மாற்றமும் இல்லை மேலும் நிமோனியா அதகரித்துள்ளது ..[86] நோய் மோசமாவதை தடுக்கிகிறதா என்றும் தெளிவாக தெரியவில்லை.[6] ஸ்டீராய்டு மாத்திரைகளை நீண்ட கால சிகிச்சையில் பயன்படுத்தினால் குறிப்பிடத்தக்க பக்கவிளைவுகள் ஏற்படலாம்[114].
தியோபைல்லின் என்பது ஒரு சுவாசப்பாதை இளக்கியாகும் மற்றும் பாஸ்போடைஸ்டெரேஸ் முடக்கியாகும், இதனை சிஓபிடியைக் கொண்ட நபர்களுக்கு தருவதன் மூலம் அதன் அறிகுறிகளைக் குறைக்கலாம். பெரும்பாலும், வாந்தி ஏற்படும் உணர்வு மற்றும் இதயத்தின் வரம்பு மீறி பயன்படுத்துவதற்கான தூண்டுதல் ஆகியவை பக்க விளைவுகளாகும்.[4] குறைந்த மருந்தளவுகளில் தந்தால், இது சிஓபிடியின் தீவிரவிளைவுகளை ஓரளவுக்கு கட்டுப்படுத்துகிறது.[134] சோதனை முயற்சியில், பாஸ்போடைஸ்ட்ரேஸ்-4 ஆன்டிஅகோனிஸ்ட்களான ரோஃப்ளூமிலாஸ்ட் மற்றும் சிலோமிலாஸ்ட் ஆகியவை இரண்டாம் நிலை மருத்துவ சோதனைகளை முடித்துவிட்டன. இன்ஃப்ளக்ஸிமாப் போன்ற கட்டி செல் இறப்பு ஆன்டிஅகோனிஸ்ட் காரணிகள் நோய் எதிர்ப்பு சக்தியை முடக்கி, அழற்சியை குறைக்கின்றன. இன்ஃப்ளக்ஸிமாப் சிஓபிடி உள்ளவர்களுக்கு சோதிக்கப்பட்டதில், ஆபத்து நேரும் வாய்ப்புடன் கூடவே எந்த வகையில் நன்மை ஏற்படும் என்பதற்கான ஆதாரங்கள் காட்டப்படவில்லை.[135].
நீண்ட கால நுண்ணுயிர்கொல்லிகள், பயன்பாடு குறிப்பாக மாக்ரோல்யத வகையை சேர்ந்தவை எரித்ரோமைசின் போன்றவை, ஆண்டுக்கு 2 அல்லது 3 அடுக்கு நிகழ்வு ஏற்படுபவர்களுக்கு நோய் பண்பு மிகுதியை குறைக்கிறது[136][137]. உலகின் சில பகுதிகளில் இந்த நடைமுறை செலவு மற்றும் பயன் விகிதத்திற்கு ஏற்றதாக இருக்கும்[138]. கவலைப்படவேண்டிய விஷயங்கள் என்று பார்த்தால் ஆண்டிபயாடிக் எதிர்ப்பு மற்றும் அசித்ரோம்ய்சின் மூலம் ஏற்படும் காது கேளாமை என்று சொல்லலாம்.[137] மெத்தில்சான்தயன்கள் அதாவது தியோபிலின் போன்றவை பொதுவாக நன்மையை விட தீங்கு அதிகம் செய்வதால் இவைகளை வழக்கமாக பரிந்துரை செய்வதில்லை,[139] ஆனால் வேறு வழிகளில் கட்டுக்குள் கொண்டு வரமுடியாதவர்களுக்கு இவைகளை இரண்டாம் நிலை செயலிகளாக பயன்படுத்தலாம்.[7] பொதுவாக தேவைபடுவதில்லை என்றாலும் ம்யுக்கோலிட்டுகள் சளி திண்ணமாக உள்ள சிலருக்கு இவைகள் தேவைப்படலாம்.[87] இருமல் மருந்துகள் பரிந்துரை செய்யபடுவதில்லை.[114]

சிஓபிடியைக் கொண்ட நபர்களுக்கு போதுமான ஆக்சிஜன் தரப்படலாம். ஆக்சிஜன் ஒரு ஆக்சிஜன் சிலிண்டர் அல்லது ஒரு ஆக்சிஜன் அடர்த்தியாக்கி ஆகியவற்றிலிருந்து தரப்படலாம், இதற்கு மூக்கு வழியான குழாய் அல்லது ஆக்சிஜன் முகமூடி போன்றவைப் பயன்படுத்தப்படலாம். போதுமான ஆக்ஸிஜன் தரப்படுவது, மூச்சுப்பற்றாக்குறையைப் போதுமான அளவு அதிகரிப்பதில்லை ஆனால், சிஓபிடியைக் கொண்ட நபர்கள், அதிக உடற்பயிற்சி மற்றும் வீட்டு செயல்களை செய்வதற்கு இது உதவக்கூடும். குறைந்தபட்சம் 16 மணிநேரத்துக்கு நீண்டகால ஆக்சிஜன் சிகிச்சை தரப்பட்டால், சிஓபிடியைக் கொண்ட நபர்களுக்கு வாழ்க்கைத் தரம் மேம்படுவதுடன் ஏட்ரியல் ஹப்போசெக்மியாவின் சிக்கல்களான நுரையீரல் மீஅழுத்தம், கோர் பல்மோனாலே, அல்லது இரண்டாம் நிலை எரித்ரோசைடோசிஸ் போன்றவை கொண்ட நபர்களின் உயிர்வாழ்தல் காலத்தையும் மேம்படுத்தும்.[140] கடுமையான சிஓபிடியைக் கொண்ட சில நபர்களுக்கு, தேவையான ஆக்சிஜன் அதிக அளவில் இருப்பதால், கார்பன் டைஆக்சைடு தேங்குவதும், சுவாசப்பாதை அசிடோசிஸ் ஏற்படவும் நேரிடும்; இந்நபர்களுக்கு குறைந்த ஆக்சிஜன் போக்கு வீதங்கள் பொதுவாக நல்லதாகும்.
ஆக்சிஜன் குறைநிரப்பு ஓய்வில் நிலையில் ஆக்சிஜன் அளவு குறைவாக உள்ளவர்களுக்கு பரிந்துரை செய்யப்படுகிறது (பகுதியளவு ஆக்சிஜன் அழுத்தம் அதாவது 50-55 மி.மீ. பாதரசம் அளவிற்கும் கீழே அல்லது ஆக்சிஜன் தெவிட்டு நிலை 88 % க்கும் கீழே இருந்தால்)[114][141] உள்ள நபர்கள் ஒரு நாளைக்கு 15 மணி நேரம் என்ற கணக்கில் பயன்படுத்தினால் இதய செயலிழப்பு மற்றும் மரணத்தை தவிர்க்கலாம்[114][141]. மேலும் இது உடற்பயிற்சி செய்யகூடிய திறனை அதிகரிக்ககூடும்.[142] சாதாரண அல்லது சற்றே குறைந்த ஆக்சிஜன் அளவு உள்ளவர்களுக்கு ஆக்சிஜன் குறைநிரப்புவதால் மூச்சு திணறல் குறையக்கூடும்.[143] ஆக்சிஜன் சிகிச்சையில் உள்ளவர்கள் தொடர்ந்து புகை பிடித்தால் எந்த பயனும் கிட்டாது. மேலும் தீ விபத்து போன்ற ஆபத்துகளும் ஏற்படலாம்.[144] இது போன்ற சூழ்நிலைகளில் இவை பரிந்துரைக்கப்படுவதில்லை[145].
நோய் பண்பு மிகுதியாக இருக்கும் நேரத்தில் ஆக்சிஜன் சிகிச்சைத் தேவைப்படும். அந்த நபரின் ஆக்சிஜன் தெவிட்டு நிலையை கணக்கிலெடுக்காமல் உயர் செறிவுள்ள ஆக்சிஜன் பயன்படுத்தினால் கரியமிலவாயுவின் அளவு அதிகாமாகி மோசமான விளைவுகளை ஏற்படுத்தலாம்[146][147]. அதிக கரியமிலவாயு அளவு ஆபத்து உள்ளவர்களுக்கு 88–92% ஆக்சிஜன் தெவிட்டு நிலை பரிந்துரைக்கபடுகிறது. இந்த பிரச்னை இல்லாதவர்களுக்கு பரிந்துரைக்கப்படும் அளவு 94-98 % ஆகும்[147].
மிகவும் கடுமையான நோய் பாதிப்புள்ளவர்களுக்கு சில நேரங்களில் அறுவை சிகிச்சை (நுரையீரல் மாற்றுசிகிச்சை அல்லது நுரையீரல் கொள்ளளவு குறைப்பு அறுவைசிகிச்சை) பயனுள்ளதாக இருக்கும்[6]. இயல்பான நுரையீரலை அழுத்தக்கூடிய, பெரிய அளவிலான காற்றுநிரம்பிய இடமான புல்லா என்பதை அறுவைசிகிச்சை மூலம் அகற்றும் புல்லக்டோமி என்னும் அறுவை சிகிச்சையாகும். நுரையீரல் கொள்ளளவு குறைப்பு அறுவைசிகிச்சை என்பது வளியூதலால் மிகவும் பாதிக்கப்பட்ட நுரையீரல் பகுதிகள் நீக்கியவுடன், மீதமுள்ள நல்ல நுரையீரல் ஒப்பீட்டளவில் நன்றாக விரிந்து வேலை செய்ய வழி வகுப்பதாகும்[114]. அதாவது, எம்பிசீமாவால் பாதிக்கப்பட்ட நுரையீரல் பகுதிகள் அகற்றப்பட்டு, மீதமுள்ள நுரையீரலானது நன்றாக விரிவடையுமாறும், நன்றாக இயங்குமாறும் மாற்றப்படுகிறது. மிகக்கடுமையான சிஓபிடிக்கு நுரையீரல் மாற்று அறுவைசிகிச்சை சிலநேரங்களில் செய்யப்படுகிறது, குறிப்பாக இளவயது நபர்களுக்கு இது செய்யப்படுகிறது[114]. உடற்பயிற்சி, நோய் மேலாண்மை மற்றும் தனிநபருக்கு நன்மை பயக்கும் விதமான ஆலோசனைகள் ஆகியவை இணைந்த திட்டமே நுரையீரல் சீரமைப்பு ஆகும்.[148]. நுரையீரல் சீரமைவு திட்டத்தினால் மூச்சுப்பற்றாக்குறை மற்றும் உடற்பயிற்சித் திறன் ஆகியவை மேம்படுவதாக கண்டறியப்பட்டுள்ளது. இந்த பயிற்சியினால் நோயாளிக்கு, அவருடைய நோயை மற்றும் தன்னுடைய உணர்வுகளை கட்டுப்படுத்த முடிவதாகவும் கண்டறியப்பட்டுள்ளது[149].
எடை குறைவாகவோ அல்லது எடை மிகவும் அதிகமாகவோ இருப்பது நோயை அதிகரிக்கக்கூடும் என்பதாலும், நோய் முன்னறிதலை பாதிக்கும் என்பதாலும். சிஓபிடியைக் கொண்ட எடைக் குறைவான நபர்கள், அவர்களின் தசை வலுவை அதிகமான கலோரிகள் உண்பதன் மூலம் அதிகரித்துக் கொள்ளலாம்.[4] வழக்கமான உடற்ப்யிற்சியுடன் இணைத்து, அல்லது நுரையீரல் சீரமைப்பு திட்டத்துடன் இணைத்து இதை செய்யலாம். இதனால் சிஓபிடியின் நோய்த்தாக்கம் மேம்படக்கூடும்.
சுவாசச் சிக்கல்களைக் கொண்ட நபர்களுக்கு ஏற்படும் முக்கியமான குளிர்கால ஆபத்தானது, குளிர்ந்த காற்றை சுவாசிக்க நேர்வதாகும். சிஓபிடியைக் கொண்ட பல நபர்களுக்கு, குளிர்ந்த காற்றை சுவாசிப்பதால், மூச்சிறைப்பும் அதிகமான சுவாசமற்ற நிலையும் ஏற்படுகிறது.
இந்த அறிகுறிகளை சரியாக அறிந்து, குளிர்ந்த காற்றைச் சுவாசிப்பதிலிருந்து தடுப்பதன் மூலமாக குளிர்காலத்தில் சுவாச சிக்கல் கடும் விளைவுகளை நாம் கட்டுப்படுத்த முடியும். கடும் விளைவுகள் குளிர்மாதங்களில் பொதுவாக காணப்படுகின்றன, மற்றும் சிஓபிடி நபர்கள் மருத்துவமனையில் அனுமதிக்கப்படுவதற்கும் வழிவகுக்கின்றன.
பொதுவான ஜலதோஷம் அல்லது சுவாசக் குழாய்களை பாதிக்கும் பிற நோய்த்தொற்றுகள் போன்றவையும் ஒரு சிஓபிடி நோயாளிக்கு அதிக ஆபத்தை ஏற்படுத்தக்கூடும். பல சுவாசக்குழாய் நோய்த்தொற்றுகள் எளிதில் பரவக்கூடியவை. ஆண்டின் மற்ற காலங்களை விட, குளிர்காலத்தின்போது, சாதாரண ஜலதோஷம் மற்றும் மேல் மூச்சுக்குழல் நோய்த்தொற்றுகள் ஆகியவை ஏற்படும் வாய்ப்புகள் அதிகமாக உள்ளன.
சிஓபிடியைக் கொண்ட நபர்களுக்கு, குளிர்காலத்தின்போது ஆரோக்கியமான வாழ்க்கை முறையைப் பராமரிக்க வேண்டியது மிகவும் அவசியம். குளிர் காலநிலைக்கு ஏற்ற ஆடைகளை அவர்கள் அணிய வேண்டும், நன்றாக குளிரைத் தடுக்கக்கூடிய ஆடைகளை அணிந்து, தலையையும் முகத்தையும் சூடாகவே வைத்திருக்க வேண்டும். சரியாக பாதுகாக்கப்படாவிட்டால், சிறிய அளவில் குளிருக்கு ஆளாவதும் கூட, ஏராளமான வெப்பத்தையும் ஆற்றலையும் இழக்க வைக்கக்கூடும்.
சிஓபிடியைக் கொண்ட நபர்கள் ஆண்டுதோறும், ஃப்ளூ மற்றும் நிமோனியா தடுப்பூசிகள் போட்டுக்கொள்ள வேண்டும் மற்றும் ஜலதோஷம் பிடிக்காமல் காத்துக்கொள்ள நோய்பரவக்கூடிய வாய்ப்புகளைத் தவிர்க்க வேண்டும். அவர்கள் அடிக்கடி கைகளைக் கழுவ வேண்டும் மற்றும் அதிக அளவில் நீர்மங்களை உட்கொள்ள வேண்டும். ஜலதோஷத்தால் பாதிக்கப்பட்ட நபர்களுடன் தொடர்புகொள்வதைத் தவிர்ப்பதும், ஆபத்தைக் குறைக்கக்கூடும்.
குளிர்காலத்தின்போது, நல்லபடியாக உணர, சுவாசிக்கும் காற்றை சூடுபடுத்தக்கூடிய முகமூடியை அணியலாம். ஒரு முகமூடியானது, குளிர் காலநிலை ஆபத்துக்களிலிருந்து பெருமளவில் பாதுகாக்கக்கூடும்.
தீவிர நோய் பண்பு மிகுதி உள்ளவர்களுக்கு பொதுவாக குறுவினை மூச்சுக்குழாய் தளர்த்திகளை அதிகள் அளவில் பயன்படுத்தி சிகிச்சை அளிக்கலாம்.[6] இது பொதுவாக குறுவினை பீட்டா இயக்கி மற்றும் உள்ளிழுக்கப்படும் ஆண்டிகொலிநெர்ஜிக் இரண்டும் இணைந்த ஒரு சிகிச்சை முறையாக அது இருக்கும்.[54] இந்த மருந்துகள் பொதுவாக ஒரு மீட்டர் உள்ள மூச்சிழுப்புக்கருவி அல்லது ஆஸ்துமா ச்பேசர் அல்லது ஒரு தெளிகருவி வழியாகவோ செலுத்தலாம் இரண்டுமே பயனளவில் ஒன்றாகவே இருக்கும்.[54] ரெம்ப முடியாதவர்களுக்கு தெளிகருவி பயன்படுத்துவது எளிதாக இருக்கும்.[54]
வாய்வழி கோர்டிகோஸ்டெராய்டுகள் பயன்பாடினால் மீட்பு வாய்ப்பு மேம்படும் மற்றும் நோய் அறிகுறிகளின் ஒட்டுமொத்த காலஅளவு குறையும்.[6][54] நோய் பண்பு மிகுதியாக உள்ளவர்களுக்கு , நுண்ணுயிர் கொல்லிகள் பயன்பாடு நல்ல பலன்களை தரும்.[150] பல வகையான நுண்ணுயிர் கொல்லிகள் பயன்படுத்தலாம் அமாக்சிசில்லின், டாக்ஸிசைக்ளின் அல்லது அசித்ரோம்ய்சின்;ஓன்று மற்றதை விட மேம்பட்டதா என்பதற்கு தெளிவான ஆதாரங்கள் இல்லை.[87] அதிக தீவிரம் இல்லாதவர்களை குறித்தும் தெளிவான ஆதாரங்கள் இல்லை.[150]
துளையில்லா நேர்மறை காற்றோட்ட அழுத்தம் மூலம் அதிக கரியமிலவாயுவு அளவு உள்ளவர்களுக்கு (வகை 2 சுவாச செயலிழப்பு) போன்றவைகளால் சாவு நிகழக்கூடியதன்மை அல்லது எந்திரமுறை காற்றோட்டம் த்தினால் தீவிர சிகிச்சை பிரிவில் சேர்க்கவேண்டிய நிலைமை குறைய வாய்ப்புண்டு.[6] மற்ற நடவடிக்கைகளால் ஏதும் பயனில்லாதவர்களுக்கு தியோஃபிலைநால் கூடுதல் பயன் கிடைக்கலாம்.[6] நோய் பண்பு மிகுதியானவர்களில் 20 % க்கும் குறைவானவர்களுக்கே மருத்துவமனையில் அனுமதிக்க வேண்டிய தேவை ஏற்படுகிறது.[54] சுவாச செயலிழப்பினால் அமிலவேற்றம் ஏற்படுபவர்களுக்கு, வீட்டு பராமரிப்பு ("வீட்டிலையே மருத்துவமனை பராமரிப்பு ") இருந்தாலே மருத்துவமனை அனுமதிப்பை தவிர்க்கலாம்.[54][151]

no data
≤110
110–220
220–330
330–440
440–550
550–660
|
660–770
770–880
880–990
990–1100
1100–1350
≥1350
|
சிஓபிடி நாளாக நாளாக தீவிரமடையக்கூடியது மற்றும், மரணத்தை ஏற்படுத்தக்கூடியது. நோய் தீவிரமடைவது நபருக்கு நபர் வேறுபடுகிறது. மோசமான நோய் முன்கணிப்பை ஏற்படுத்தும் காரணிகளாவன:[4]
சிஓபிடி பொதுவாக காலப்போக்கில் படிப்படியாக மோசமாகி இறுதியில் மரணத்தில் முடியலாம். சிஓபிடி சார்ந்த அனைத்து இயலாமைகளும் 3 % ஆக உள்ளது என்று மதிப்பீடு செய்யப்பட்டுள்ளது.[153] மேம்படுத்தப்பட்ட உட்புற காற்றின் தரம் காரணமாக உலக அளவில் ,குறிப்பாக ஆசியாவில் சிஓபிடி காரணமாக ஏற்படும் இயலாமை 1990 ஆண்டை விட 2010 ஆண்டு மிகவும் குறைந்துள்ளது.[153] எனினும் சிஓபிடியினால் ஏற்பட்டுள்ள இயலாமையுடன் வாழும் ஒட்டுமொத்த ஆண்டுகள் அதிகரித்துள்ளது.[154]
சிஓபிடி மோசமாகிற விகிதம் பல்வேறு காரணிகளால் மாறுபடுகிறது, கடுமையான காற்றோட்ட அடைப்பு, உடற்பயிற்சி செய்ய இய்யலாமை , மூச்சு திணறல் .குறிப்பிடத்தக்கவிதத்தில் அதிக எடை அல்லது எடை குறைவு, இதய செயலிழப்பு, தொடர்ந்து புகைபிடித்தல் மற்றும் நோய் பண்பு மிகுதியாகுதல் தான் அந்த காரணிகள்.[7] சிஓபிடியின் நீண்டநாள் விளைவை மதிப்பீடு செய்ய ஒரு குறியீடு (BODE) பயன்படுத்தப்படுகிறது. இதற்கு, உடல்நிறை குறியீட்டெண் (BMI), காற்றோட்ட அடைப்பு (Obstruction of airflow), மூச்சுத்தடை (Dyspnea), உடற்பயிற்சி திறன் (Exercise capacity) பயன்படுகிறது. இது எஃப்ஈவி யை பொறுத்து பூஜ்யத்திலிருந்து பத்து வரை மதிப்பெண் கொடுக்கிறது 1, உடல்நிறை குறியீட்டெண், ஆறு நிமிடங்களில் நடக்கும் தூரம், மற்றும் திருத்தியமைக்கப்பட்ட மருத்துவ ஆராய்ச்சி கவுன்சில் மூச்சுதடையளவுபோன்றவை பயன்படுத்தபடுகிறது.[155] கணிசமான எடை இழப்பு ஒரு மோசமான அறிகுறி[3]. செயற்கை மூச்சுப்பொறி முடிவுகள் நோயின் எதிர்கால விளைவுகளை பற்றி முன்கூட்டியே கணிக்க உதவுகிறது. ஆனால் குறியீட்டை போல இவை சிறந்தவை அல்ல[3][17].

அமெரிக்காவில், சிஓபிடியின் பாதிப்பு ஏறத்தாழ 20 பேருக்கு ஒருவர் அல்லது 5% என்ற வீதத்தில் உள்ளது, மொத்தமாக ஏறத்தாழ 13.5 மில்லியன் நபர்கள் அமெரிக்காவில் இந்நோயால் தாக்கப்பட்டுள்ளனர்[157]. அல்லது நோய் கண்டறியப்படாத நபர்களும் சேர்க்கப்பட்டால் 25 மில்லியன் நபர்கள் ஆவர்[158].
சிஓபிடி உலகளவில், 2010 ல், சுமார் 329 மில்லியன் மக்களை பாதித்தது (ஜனத்தொகையில் 4.8%) பெண்களை விட ஆண்களில் பாதிக்கப்பட்டோர் சற்றே அதிகம்[154]. இது 2004 ல் பாதிக்கப்பட்ட 64 மில்லியன் ஒப்பிடும் போதுள்ள கணக்கு[159]. வளரும் நாடுகளில்1970 மற்றும் 2000 இடையே ஏற்பட்டுள்ள அதிகரிப்புக்கு காரணம் இந்த பகுதியில் புகைபிடிக்கும் விகிதங்கள் அதிகரித்து தான் என்று நம்படுகிறது, மற்றொரு காரணம் அதிகரித்து வரும் மக்கள் தொகை ,மூப்படைந்த மக்கள் தொகை அதிகரிப்பு , மற்றும் தொற்று நோய்கள் போன்ற காரணங்களால் ஏற்படும் குறைந்த இறப்பு விகிதம்.[6] சில வளர்ந்த நாடுகளில்பாதிப்பு விகிதம் அதிகரித்துள்ளது, இன்னும் சில நாடுகளில் பாதிப்பு நிலையாகவும் ,வேறு சில நாடுகளில் COPD பாதிப்பு குறைந்துள்ளதையும் பார்க்கலாம்.[6] உலகளவில் இந்த எண்ணிகை மேலும் அதிகரிக்கலாம் ,ஏனெனில் நோய்க்கான பொதுவான காரணிகளில் எந்த மாற்றமும் ஏற்படவில்லை மேலும் மக்கள் தொகை மூப்படைந்து கொண்டே வருகிறது.[89]
1990 மற்றும் 2010 க்கு இடையில் COPD யினால் ஏற்படும் இறப்பு எண்ணிக்கை 3.1 மில்லியnil இருந்து 2.9 மில்லியன் ஆக சற்று குறைந்துள்ளது.[160]
ஒட்டுமொத்தமாக மரணத்திற்கான நான்காவது முக்கிய காரணமாக சிஓபிடி உள்ளது[6]. சில நாடுகளில், ஆண்களின் மரணவிகிதம் குறைந்து பெண்களின் மரணவிகிதம் அதிகரித்துள்ளது[161]. இதற்கு காரணம் பெண்கள் மற்றும் ஆண்களின் புகைபிடிக்கும் விகிதங்களில் பெரும்பாலும் மாற்றம் இல்லையென்பதுதான்[3] வயதானவர்களிடையே COPD பொதுவாக வழக்கமாக காணப்படுகிறது ;[2]. பார்த்தவரையில் 65 வயதுக்கு மேற்பட்டவர்களில்,1000 நபர்களில் 34-200 நபர்களுக்கு இந்த நோய் பாதிப்பு உள்ளது[2][80].
ஒரு மதிப்பீட்டின்படி இங்கிலாந்தில், 0.84 மில்லியன் மக்கள் ( மொத்த மக்கள் தொகை 50 மில்லியன்) ஒரு மதிப்பீட்டின்படி சிஓபிடியால் பாதிக்கப்பட்டுள்ளதாக கண்டறியப்பட்டுள்ளது; அதாவது 59 பேரில் ஒரு நபருக்கு வாழ்நாளில் எப்போதாவது ஒரு முறை சிஓபிடி இருப்பதாக கண்டறியப்பட்டுள்ளது. நாட்டின் பெரும்பாலான சமூக பொருளாதார பின்தங்கிய பகுதிகளில், 32 பேரில் ஒரு நபர் சிஓபிடியால் பாதிக்கபட்டுள்ளதாக கண்டறியப்பட்டுள்ளது ,இது மிக வசதி படைத்தவர்கள் வாழும் இடங்களோடு ஒப்பிடுகையில் 98 நபர்களில் ஒருவருக்கு சிஓபிடி உள்ளதாக தெரிகிறது.[162] அமெரிக்காவில் வயது வந்தோர் மக்கள் தொகையில் சுமார் 6.3% சுமார் 15 மில்லியன் மக்களுக்கு COPD இருப்பதாக கண்டறியப்பட்டுள்ளது [163]. தற்போது சோதனைக்குட்படுத்தாதவர்களையும் சேர்த்தால் 25 மில்லியன் மக்களுக்கு சிஓபிடி இருக்கலாம்[164]. 2011 இல், சிஓபிடிக்காக அமெரிக்காவில் சுமார் 730,000 நபர்கள் மருத்துவமனையில் அனுமதிக்கபட்டிருந்தார்கள்.[165]

" எம்பிசிமா(வளியூதல் ) " என்ற வார்த்தை கிரேக்கம் ἐμφυσᾶν "எம்பிசான்" என்றால் உப்பசெய்வது என்று பொருள் ,அந்த வார்த்தையிலேயே ' ' en ' ἐν என்று உள்ளது ,அதன் பொருள் "உள்ளே " φυσᾶν physan என்பதன் பொருள் " மூச்சு, ஊதல் " என்று பொருள்.[166] நாட்பட்ட மூச்சுக்குழாய் அழற்சி , என்ற வார்த்தை 1808 ல் பயன்பாட்டிற்கு வந்தது[167]. ஆனால் சிஓபிடி என்ற வார்த்தை 1965 முதல் பயன்படுத்தப்பட்டு வருகின்றன என்று நம்பப்படுகிறது.[168]. அதற்கு முன்பு பல்வேறு பெயர்களில் அது அறியப்பட்டது, அவைகள்: நாட்பட்ட தடைச்செய்யும் நுரையீரல் தொடர்பான மூச்சுக்குழாய் நோய், நாட்பட்ட தடைச்செய்யும் சுவாச நோய், நாள்பட்ட காற்றோட்ட அடைப்பு, நாள்பட்ட காற்றோட்ட வரையறை, நாட்பட்ட தடைச்செய்யும் நுரையீரல் நோய், குறிப்பிடப்படாத நாள்பட்ட நுரையீரல் நோய், மற்றும் நுரையீரல் அடைப்பு நோய் பரவல் கூட்டறிகுறி. நாட்பட்ட மூச்சுக்குழாய் அழற்சி மற்றும் வளியூதல் போன்ற சொற்கள் 1959 இல் முறையாக வரையறுக்கபட்டது சிபா வின் 1962 ஆம் ஆண்டு நடந்த சிறப்பு விருந்தினர் கருத்தரங்கில் மற்றும் அமெரிக்க தொராசிக் சொசைட்டி யின் நோயியல்பு தரநியமங்கள் குழு கூட்டத்தில்.[168]
ஆரம்பகால நிகழ்வாய்ப்பில் வளியூதல் குறித்த விளக்கங்களில் இவைகள் அடங்கும்: 1679 இல் போனெட் என்பவரால் விளக்கமளிக்கப்பட்ட " மிக பெரிய நுரையீரல் " 1769 இல் ஜியோவானி மோர்காக்னி யால் சொல்லபட்ட "குறிப்பாக காற்றினால் உப்பிய" நுரையீரல்[168][169]. 1721 இல் வளியூதலின் முதல் வரைபடங்கள் ர்யுஷால் வெளியிடப்பட்டன.[169] இதை தொடர்ந்து 1789 இல் மாத்தியு பேயில்லீ யின் படங்கள் மேலும் இந்த நிலைமையினால் ஏற்படும் சிதைவு மற்றும் பாதிப்பு குறித்த விளக்கங்களுடனும் வெளிவந்தது. In 1814 சார்லஸ் பாதாம் " கட்டாரா " என்ற வார்த்தையை நாட்பட்ட மூச்சுக்குழாய் அழற்சி, இருமல் மற்றும் அதிகப்படியான சளி விவரிக்க பயன்படுத்தினார். ரெனே லென்னக்ஸ் இவர் ஒரு மருத்துவர் உடலொலிபெருக்கிக்காட்டி கண்டுபிடித்தவர் 1837 இல், "மார்பு ஒலிச்சோதனை மற்றும் நோய்கள் -ஒரு ஆய்வுக்கட்டுரை " என்ற தனது புத்தகத்தில் வளியூதல் என்ற சொல்லை பயன்படுத்தினார் ) அவர் ஒரு பிரேத மார்பை திறந்து போது சுருங்காத நிலையிலிருந்த நுரையீரலை விவரிக்க இந்த சொல்லை பயன்படுத்தினார். வழக்கம் போல் நுரையீரல் ஒடுங்கவில்லை என்றும் அதற்கு காரணம் நுரையீரல் காற்றினால் உப்பியிருந்ததும் காற்றுவழிகள் சளியினால் அடைதிருந்ததும் தான் என்று கண்டறிந்தார். 1842 இல், ஜான் ஹட்சின்சன் கண்டுபிடித்தது தான் மூச்சாற்றல் அளவி, நுரையீரலின் முக்கிய திறனை அளந்தது. எனினும், அந்த மூச்சளவி நுரையீரலின் கனஅளவை மட்டுமே அளந்தது, காற்றோட்டத்தை அளக்கமுடியவில்லை. 1947 இல் டிப்பெனுயு மற்றும் பிநெல்லி காற்றோட்டத்தை அளக்கும், அளவிடும் கோட்பாடுகளை விவரித்தனர்[168].
1953 ஆம் ஆண்டில், டாக்டர் ஜார்ஜ் எல் வல்ட்போட், ஒரு அமெரிக்க ஒவ்வாமை நிபுணர், அமெரிக்க மருத்துவ கூட்டமைப்பு 1953 ஆம் ஆண்டு இதழில்" புகைப்பிடிப்பவர்களின் சுவாச நோய்" என்ற ஒரு புதிய நோய் பற்றி விவரித்தார். இது தான் புகையிலை மற்றும் புகைத்தல் போன்ற பழக்கங்களுக்கு, நாட்பட்ட சுவாச நோய்களளுடன் உள்ள தொடர்பை முதலில் தெரியபடுத்தியது[170].
ஆரம்ப சிகிச்சைகளில் பூண்டு மற்றும் இலவங்கப்பட்டை ஐபியாக் -வாந்தியை தூண்டும் மருந்து பயன்படுத்தினார்கள்.[167] நவீன சிகிச்சைகள் 20 ஆம் நூற்றாண்டின் இரண்டாவது பாதியில் பெருகியது. சிஓபிடி சிகிச்சையில் ஊக்கமருந்துகளை பயன்படுத்துவதின் ஆதாரங்கள் 1950 களின் பிற்பகுதியில் வெளியிடப்பட்டன.. மூச்சுக்குழாய் தளர்த்தி மருந்து ஐசோப்ரினாலைன் ஒரு நம்பிக்கைக்குரிய சோதனைக்கு பின் 1960 -ல் இருந்து பயன்பாட்டிற்கு வந்தது. மேலும் மூச்சுக்குழாய் தளர்த்தி மருந்தான சால்ப்யுடாமால், 1970 இல் உருவாக்கப்பட்டது, மேலும் லாபா (LABA) பயன்பாடு 1990 களின் நடுப்பகுதியில் தொடங்கியது.[171].
சிஓபிடி முற்காலத்திலேயே இருந்து வந்தது. ஆனால் வெவ்வேறு பெயர்களால் அழைக்கப்பட்டு வந்திருந்தது. போர்னெட் என்பவர் 1679 ஆம் ஆண்டில் “பெருத்தநிலை நுரையீரல்கள் (voluminous lungs)” என்பதை விவரித்திருக்கிறார். 1769 -ஆம் ஆண்டில், ஜியோவன்னி மோர்காக்னி என்பவர் 19 நோயாளிகளுக்கு காற்றினால் நுரையீரல்கள் “உப்பிய” நிலையில் காணப்பட்டதை விவரித்திருந்தார்.[172] 1721 -ஆம் ஆண்டில் முதன்முதலாக, எம்பிசீமாவால் விரிவடைந்த நிலையிலுள்ள காற்றுப்பாதையானது ரூஷ் என்பவரால் விவரிக்கப்பட்டது மற்றும் வரைந்து காட்டப்பட்டது."History of pathologic descriptions of COPD" (PDF). Archived from the original (PDF) on 2016-03-03. பார்க்கப்பட்ட நாள் 2010-06-03. மாத்யூ பெயில்லி என்பவர் ஒரு எம்பீசீமாட்டோஸ் நுரையீரலை 1789 -ஆம் ஆண்டில் வரைந்து காண்பித்தார், மற்றும் அந்நிலையின் ஆபத்தான பண்பையும் விளக்கினார்.[172] பாதாம் என்பவர் "கட்டாரா" என்ற சொல்மூலம் தொடர்ச்சியான சுவாசப்பாதை அழற்சியின் இருமல் மற்றும் சளியின் மீசுரப்பு ஆகியவற்றை 1814 -ஆம் ஆண்டில் விவரித்தார். தொடர்ச்சியான சுவாசப்பாதை அழற்சியானது மனிதரை முடக்கக்கூடிய ஒரு குறைபாடு என்பதைக் கண்டறிந்தார்.
ஸ்டெதஸ்கோப்பைக் கண்டுபிடித்த மருத்துவர் ரீனே லேன்னெக் என்பவர் அவருடைய புத்தகமான எ ட்ரீட்டைஸ் ஆன் தி டிசீஸஸ் ஆஃப் தி செஸ்ட் அண்ட் ஆஃப் தி மெடியேட் அஸ்குல்டேஷன் (A Treatise on the Diseases of the Chest and of Mediate Auscultation) (1837) என்பதில் "எம்பிசீமா" என்ற சொல்லைப் பயன்படுத்தியுள்ளார், ஒரு இறந்த உடலின் அறுவை ஆய்வின்போது மார்பைத் திறந்து பார்த்தபோது, சுருங்காத நிலை நுரையீரலைக் குறிப்பதற்காக இந்த சொல்லைப் பயன்படுத்தினார். முழுவதும் காற்றினால் நிரம்பியிருப்பதாலும், காற்றுப்பாதைகள் சளியினால் மூடப்பட்டிருப்பதாலும், அவை வழக்கமாக சுருங்குவதில்லை என்று அவர் குறிப்பிடுகிறார்.[172]
1842ஆம் ஆண்டில், ஜான் ஹட்சின்சன் என்பவர் ஸ்பைரோமீட்டர் என்பதைக் கண்டறிந்தார். இது நுரையீரலின் முதன்மை கொள்ளளவை அளவிட பயன்படக்கூடியக் கருவியாகும். ஆனாலும், அவருடைய ஸ்பைரோமீட்டர், கொள்ளளவை மட்டுமே கணக்கிடும், காற்றின் போக்கைக் கணக்கிடாது.[173] டிஃபானவ் என்பவர் 1947 ஆம் ஆண்டிலும் கேன்ஸ்லர் என்பவர் 1950 மற்றும் 1951 ஆண்டுகளிலும், காற்றின் போக்கை அளவிடும் தத்துவத்தை விளக்கியுள்ளனர்.
தொடர்ச்சியான மூச்சுப்பாதை அழற்சி மற்றும் எம்பிசீமா ஆகியவை 1959 ஆம் ஆண்டில் நடந்த மருத்துவர்களின் சிபா கெஸ்ட் சிம்போசியத்தில் முறையாக வரையறுக்கப்பட்டன. சிஓபிடி என்ற சொல்லானது, 1965 -ஆம் ஆண்டு வில்லியம் பிரிஸ்கோ என்பவரால் முதன்முதலில் பயன்படுத்தப்பட்டது. பின்னர் இது வேறு அனைத்து பெயர்களையும் பின்னுக்கு தள்ளிவிட்டு, இந்த நோயைக் குறிப்பதற்கான விரும்பப்படும் பெயராக மாறிவிட்டது.
சிஓபிடி " புகைபிடிப்பவரின் நுரையீரல்" என குறிப்பிடப்பட்டது ".[174] வளியூதலால் பாதிக்க பட்டவர்களை "பிங்க் பஃப்பர்ஸ்" அல்லது "வகை எ" என்றும் அவர்களின் இளஞ்சிவப்பு நிறம் , வேகமான சுவாச விகிதம் மற்றும் குவிந்த உதடுகள் காரணமாக அறியப்பட்டது [175][176] மற்றும் நாட்பட்ட மூச்சுக் குழாய் அழற்சி உள்ளவர்களை " ப்ளூ ப்லோட்டர்கள் " என்றும் " வகை பி " என்றும் அறியபட்டார்கள். அதற்கு பெயர் நீல நிற சருமம் மற்றும் உதடுகள் இதற்கு காரணம் அடிக்கடி ஏற்படும் குறைந்த ஆக்சிஜன் அளவு மற்றும் கணுக்கால் வீக்கம் தான்.[176][177] இந்த சொல் இப்போது ஏற்றுகொள்ளபடுவதில்லை. ஏனெனில் பெரும்பாலும் சிஓபிடி உள்ளவர்களுக்கு இந்த இரண்டு நோய் அறிகுறிகளும் இருப்பதுண்டு[3][176]. பல சுகாதார அமைப்புகள் சிஓபிடி உள்ளவர்களை அடையாளபடுத்தவும், நோய் அறிகுறிகள் கண்டறியவும் மற்றும் பராமரிக்கவும் சிரமப்படுகிறார்கள்; பிரிட்டனின் [[ சுகாதார துறை ( ஐக்கிய ராஜ்யம் ) [ சுகாதார துறை ] ஒரு பெரிய பிரச்சினை என இதை அடையாளம் கண்டுள்ளது தேசிய சுகாதார சேவை மேலும் இந்த பிரச்சினைகள் சமாளிக்க ஒரு குறிப்பிட்ட உபாயத்தை அறிமுகப்படுத்தியுள்ளது[178].
உலகளவில் , 2010 வரை, சிஓபிடி காரணமாக $ 2.1 ட்ரில்லியன் பொருளாதார செலவுகள் ஏற்படும். இதில் பாதி வளரும் நாடுகளில் ஏற்படும் என்று கணிக்கப்பட்டுள்ளது[12]. இந்த மொத்த மதிப்பீட்டில் 1.9 டிரில்லியன் மருத்துவ வசதி போன்ற நேரடி செலவுகளுக்கும் , $ 0.2 டிரில்லியன் மறைமுக செலவுகள் மற்றும் தவறவிட்ட வேலைகளுக்கும் ஆகும் என்று நம்பபடுகிறது.[179] அடுத்த 20 ஆண்டுகளில் இந்த செலவு இரண்டு மடங்கிற்கு மேலாக ஆகுமென்று எதிர்பார்க்கப்படுகிறது.[12] ஐரோப்பாவில் சிஓபிடிக்கான செலவு மொத்த சுகாதாரப் பாதுகாப்பு செலவினத்தில் 3% ஆகிறது.[2] அமெரிக்காவில் இந்த நோய்க்கான செலவுகள் $ 50 பில்லியன் என மதிப்பிடப்பட்டுள்ளது. இதில் பெரும்பகுதி நோய் பண்பு அதிகரிப்பதால் ஏற்படுகிறது.[2] 2011 ல் அமெரிக்க மருத்துவமனைகளில் அதிக செலவினம் ஏற்படுத்திய வியாதி சிஓபிடி தான் ,சிஓபிடி க்கான மொத்த செலவு சுமார் $ 5.7 பில்லியன் என்று கணிக்கப்பட்டுள்ளது.[165]
இன்ப்லேக்சிமாப், என்பது ஒரு நோய்தடுப்பாற்றல் ஒடுக்கு உடற்காப்பு. மூலம் தான், சிஓபிடி நோயாளிகளில் சோதனை செய்யப்பட்டது ,ஆனால் தீங்கு சாத்தியம் மற்றும் நன்மை குறித்த எந்த ஆதாரமும் இல்லை.[180] ரோஃப்ளுமிலாஸ்ட் நோய் பண்பு மிகுதியை குறைக்கிறது , ஆனால் நோயாளிகளின் வாழ்க்கை தரத்தை மேம்படுத்தவில்லை [6] நிறைய நீள்வினை செயலிகள் வடிவமைப்பில் உள்ளது.[6] குருத்தணுக்கள் சிகிச்சை ஆராய்பட்டுவருகிறது[181] பொதுவாக இவை பாதுகாப்பானவை ,நம்பிக்கைக்குரிய கால்நடை தரவுகள் இருந்தாலும் மனிதர்கள் குறித்த தரவுகள் எதுவும் 2014 வரை இல்லை.[182]
சிகரெட் புகையின் மறையற்ற தன்மை தாக்கம் இருந்தால், நாள்பட்ட நுரையீரல் அடைப்பு நோய் மற்ற விலங்குகளுக்கும் ஏற்படலாம்[183][184] எனினும், ஒப்பீட்டளவில் பெரும்பாலான நோய்கள் மிதமானதாகவே உள்ளது.[185]. குதிரையை பொறுத்தவரை இந்த நோய் மீட்சி காற்றுவழி தடை என்றே அறியபடுகிறது. பொதுவாக பூஞ்சை பாதித்த வைக்கோல் ஒவ்வாமையால் தான் இது ஏற்படுகிறது[186]. பொதுவாக சிஓபிடி வயதான நாய்களில் காணப்படுகிறது[187].
{{cite web}}: Unknown parameter |month= ignored (|date= suggested) (help)Seamless Wikipedia browsing. On steroids.