Реуматоидни артритис
From Wikipedia, the free encyclopedia
Реуматоидни артритис (РА) је хронично запаљењско реуматско обољење које захвата зглобове, али понекад и унутрашње органе, нервни систем и кожу.[1] Спада у групу тзв. системских болести везивног ткива. Запаљење почиње у синовијалној мембрани - опни која облаже унутрашњост зглоба и која обезбеђује исхрану зглобне хрскавице и стварање зглобне течности.[2] Као последица тога долази до стварања пануса – умноженог ткива запаљење синовијалне мембране које има злоћудне особине. Панус „изједа“ зглобну хрскавицу, зглобне окрајке костију и остале структуре зглоба. То се манифестује боловима, укоченошћу, деформацијама и поремећајем функције захваћених зглобова.[3][4]
| Реуматоидни артритис | |
|---|---|
 | |
| Класификација и спољашњи ресурси | |
| Специјалност | Интерна медицина Ортопедија DiseasesDB = 11506 |
| МКБ-10 | M05-M06 |
| МКБ-9-CM | 714 |
| OMIM | 180300 |
| MedlinePlus | 000431 |
| eMedicine | med/2024 emerg/48 pmr/124 |
| Patient UK | Реуматоидни артритис |
| MeSH | D001172 |
Реуматоидни артритис је широко распрострањена болест, а присутна је у просеку код 1% популације. Чешће се јавља код жена, а нарочито у периоду између четврте и шесте деценије живота.[5]
Епидемиологија

no data
<40
40–50
50–60
60–70
70–80
80–90
90–100
100–110
110–120
120–130
130–140
>140
Широм света, годишња инциденција РА је приближно 3 случаја на 10.000 становника, а стопа преваленције је око 1%, и повећава се са годинама и достиже врхунац између 35 и 50 година. РА погађа све популације, иако је много чешћи у неким групама (нпр у 5-6% у неким групама Индијанаца) и много мање заступљен у другим (нпр црнац из региона Кариба).
Првостепени сродници особа са РА имају 2 до 3 пута већи ризик од болести. Конкорданција болести код монозиготних близанаца је приближно 15-20%, што сугерише да негенетски фактори играју важну улогу. Пошто је учесталост РА у свету релативно константна, претпоставља се да свеприсутни инфективни агенс има етиолошку улогу.[7]
Жене су погођене РА приближно 3 пута чешће него мушкарци.[8] На пример, једна национална студија из Норвешке известила је да је тачкаста преваленција РАЛ 1,10% код жена и 0,46% код мушкараца.[9] Међутим, полне разлике у РА се смањују у старијим старосним групама.[10] У истраживању да ли виша стопа РА код жена може бити повезана са одређеним факторима репродуктивног ризика, студија из Данске је открила да је стопа РА већа код жена које су родиле само једно дете него код жена које су родиле 2 или 3 потомства.[11] Међутим, стопа није повећана код жена које нису родиле или које су имале историју изгубљених трудноћа.
Време које је протекло од трудноће је такође значајно. У периоду од 1 до 5 година након порођаја, уочен је смањен ризик за РА, чак и код оних са ХЛА маркерима вишег ризика.[12]
Данска студија је такође открила већи ризик од РА код жена са историјом прееклампсије, хиперемезе током трудноће или гестацијске хипертензије.[11] По мишљењу аутора, овај део података сугерише да смањена имунолошка адаптабилност на трудноћу може постојати код жена које су предиспониране за развој РА или да може постојати веза између феталног микрохимеризма (у којем су феталне ћелије присутна у циркулацији мајке) и РА.[11]
Етиологија
Узрок болести је још увек непознат. Претпоставља се да код генетички предиспониране јединке[13] под утицајем фактора спољне средине (највероватније неких бактерија или вируса) долази до појаве болести.[14]
Постоји склоност ка обољевању код особа са специфичним генским обележјима као што је шифра (одређено место на мапи гена).[15] Уколико је болест присутна код једног близанца, постоји 30% вероватноће да ће се кроз коју годину испољити и код другог.[16] Постоји повећан ризик за испољавање овог обољења у прва три месеца после порођаја.[17]
Претпоставља се да у зглобу, односно у синовијалној мембрани, долази до реакције између страног агенса - антигена (део неке бактерије или вируса) и најзначајније ћелије имунолошког система (Т-лимфоцита). У садејству са другим имунолошки активним ћелијама (макрофаги и фибробласти) долази до стварања супстанци које омогућавају њихову даљу комуникацију, а истовремено и започињу процес запаљења. Оне се називају цитокини, а међу њима су најзначајнији ТНФ-алфа и интерлеукин 1. Бројни други фактори подстичу запаљење, ширење и стварање нових крвних судова, оток ткива, локално нагомилавање ћелија итд. Ово као крајњи исход има стварање тзв. гранулационог ткива (пануса) и трајно оштећење зглоба.
Са бољим познавањем механизама оштећења ткива у реуматоидном артритису почела су и испитивања тзв. биолошких лекова, којима би се могло деловати на најважније ћелије и процесе запаљења у терапијске сврхе.
Клиничка слика

Реуматоидни артритис почиње постепено, са спорим развојем симптома и знакова, што може трајати недељама па и месецима.[18] Прве тегобе које осете оболели су најчешће јутарња укоченост једног или више зглобова, што је праћено болом при сваком покрету. Број захваћених зглобова је различит, али је обично већи од пет. У почетку број захваћених зглобова може бити и мањи, али се касније умножава.
Најчешће су захваћени мали зглобови шака и стопала. Нешто ређе су захваћени лактови, колена и скочни зглобови, а још ређе рамена и кукови. Захватање зглобова је симетрично.
Јутарња укоченост, која траје дуже од 1 сата, представља можда и најзначајнију одлику болести која реуматоидни артритис разликује од других запаљењских реуматских обољења. Могу бити присутни и општи симптоми запаљењске болести: губитак апетита, телесно пропадање и повишена телесна температура.[19]
Промене на зглобовима
Од пет класичних знакова запаљења најчешће су присутни оток зглоба и поремећај функције, што је уз присутан бол сасвим довољно за дијагнозу артритиса. Нарочито значајан податак за тачно постављање дијагнозе је постојање симетричног артритиса – односно постојање промена на истим зглобовима (нпр. обе руке или оба колена). Знаци артритиса могу постојати на ситним зглобовима шака, ручја, лакатним зглобовима, коленима, чланцима итд. Бол при пасивним покретима зглоба се сматра могућим знаком запаљења, а у узнапредовалој фази болести могу се наћи деформитети и ограничења покрета.
Ванзглобне манифестације
Манифестације на другим органима се јављају углавном код серопозитивних (болесника са реуматоидним фактором), и то чешће код мушкараца.
Најчешће ванзглобне манифестације су:
- реуматоидни чворићи, који се јављају код око 20-30% оболелих и то најчешће на екстензорним странама руку и лактова.
- срчане и плућне тегобе,
- очне манифестације - захваћена је рожњача и конјунктива ока (кератоконјунктивитис), а болесник може имати осећај сувоће очију уз бол и црвенило захваћеног ока.
- неуролошке тегобе,
- увећање слезине,
- секундарни Сјогренов синдром се развија код око 10-15% болесника (чешће код особа женског пола) и карактерише га хронично запаљење пљувачних и сузних жлезда. Ово резултује поремећеном секрецијом пљувачке и суза. Могућа је сувоћа и иритација готово свих слузокожа
Дијагноза
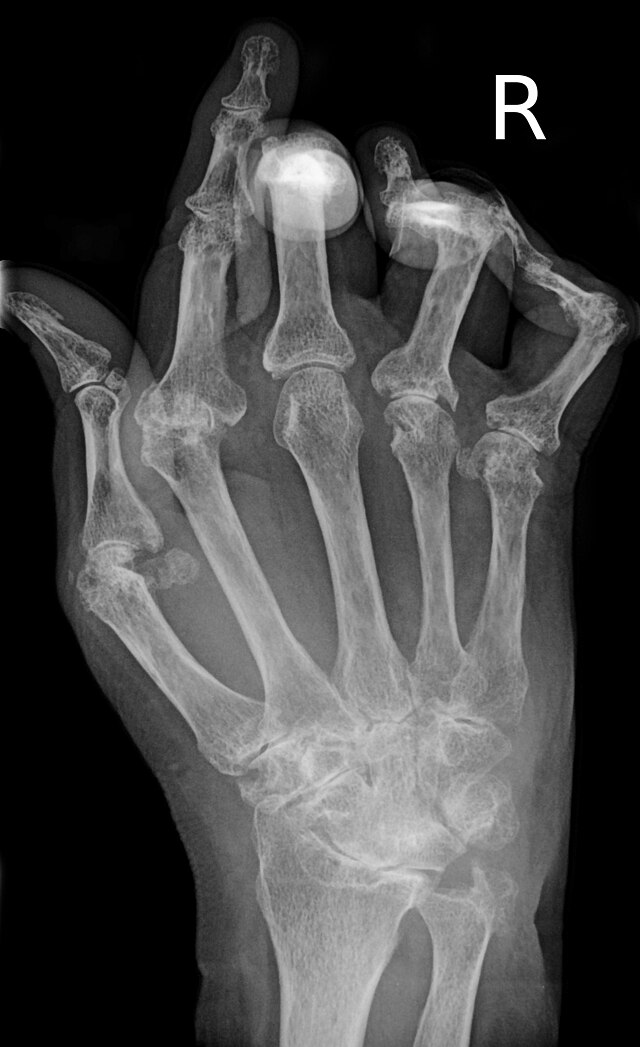

Радиографски знаци
Радиографски знаци болести су:[21][22]
- смањење коштане густине зглобних окрајака костију (тзв. јукстаартикуларна остеопороза),
- оток меког ткива око зглоба,
- појава коштаних цисти и узура (дефеката костију)
- потпуно срашћивање зглобних површина - афункција зглоба (анкилоза).
Рендгенски снимци шака и стопала се обично раде када су погођени многи зглобови. Код РА можда неће бити промена у раним стадијумима болести или рендгенски снимак може показати остеопенију у близини зглоба, оток меког ткива и мањи зглобни простор од нормалног. Како болест напредује, може доћи до коштаних ерозија и сублуксације. Друге медицинске технике снимања као што су магнетна резонанца (МРИ) и ултразвук се такође користе у РА.[23]
Технички напредак у ултразвуку као што су високофреквентни претварачи (10 МХз или више) побољшао је просторну резолуцију ултразвучних слика које приказују 20% више ерозија од конвенционалне радиографије. Колор доплер и повер доплер ултразвук су корисни у процени степена синовијалне инфламације јер могу показати васкуларне сигнале активног синовитиса. Ово је важно, пошто је у раним стадијумима РА првенствено захваћен синовија, а чини се да је синовитис најбољи предиктивни маркер будућег оштећења зглобова.[22]
Тестови крви
Када се клинички сумња на РА, лекар може да тестира на реуматоидни фактор (РФ) и анти-цитрулинизована протеинска антитела (АЦПА мерене као анти-ЦЦП антитела).[24] Тест је позитиван приближно две трећине времена. , али негативно РФ или ЦЦП антитело не искључује РА; уместо тога, артритис се назива серонегативним, што се јавља код отприлике трећине људи са РА.[25] Током прве године болести, вероватније је да ће реуматоидни фактор бити негативан, а неки појединци временом постају серопозитивни. РФ је неспецифично антитело и виђа се код око 10% здравих људи, код многих других хроничних инфекција попут хепатитиса Ц и хроничних аутоимуних болести као што су Сјогренов синдром и системски еритематозни лупус. Дакле, тест није специфичан за РА.
Стога, нови серолошки тестови проверавају анти-цитрулинирана протеинска антитела АЦПА. Ови тестови су поново позитивни у 61–75% свих случајева РА, али са специфичношћу од око 95%.[26] Као и код РФ, АЦПА су много пута присутни пре него што су симптоми почели.[26]
Далеко најчешћи клинички тест за АЦПА је антициклични цитрулинирани пептид (анти ЦЦП) ЕЛИСА. У 2008. серолошки тест на месту збрињавања за рано откривање РА комбиновао је откривање РФ и анти-МЦВ са осетљивошћу од 72% и специфичношћу од 99,7%.[27]
Да би се побољшала дијагностичка стопа хватања у раном откривању пацијената са РА и да би се ризик стратифицирао ове особе, област реуматологије наставља да тражи комплементарне маркере и за РФ и за анти-ЦЦП. 14-3-3η (ИВХАХ) је један такав маркер који допуњује РФ и анти-ЦЦП, заједно са другим серолошким мерама као што је Ц-реактивни протеин. У систематском прегледу, 14-3-3η је описан као добродошао додатак у области реуматологије. Аутори указују на то да је 14-3-η маркер базиран на серуму адитив у наоружање постојећих алата доступних клиничарима, и да постоје адекватни клинички докази који подржавају његове клиничке предности.[28]
Други тестови крви се обично раде да би се разликовали од других узрока артритиса, као што су брзина седиментације еритроцита (ЕСР), Ц-реактивни протеин, пуна крвна слика, функција бубрега, ензими јетре и други имунолошки тестови (нпр., антинуклеарна антитела/АНА). све изведено у овој фази. Повишени нивои феритина могу открити хемохроматозу, имитацију РА, или бити знак Стиллове болести, серонегативне, обично јувенилне, варијанте реуматоидног артритиса.[29]
Прогноза и ток болести
Ток реуматоидног артритиса често није лако предвидети.[30] На основу праћења клиничких, лабораторијских и радиолошких карактеристика болести запажено је следеће:
- одређени степен инвалидитета током прве деценије трајања болести присутан је код око две трећине оболелих;
- просечна дужина живота је код оболелих мушкараца краћа за око 7 година у односу на здраве особе, док је код жена очекивано скраћење дужине живота 3 године;
- у великим студијама, које су обухватиле више од 5.000 оболелих у четири центра, показано је да је морталитет ових болесника готово два пута већи од популације здравих особа;
- нарочито су угрожени болесници са израженијим знаковима болести, ванзглобним манифестацијама, мањим функционалним капацитетом, нижим социоекономским статусом и лошијим образовањем.
Терапија
С обзиром да још увек није са сигурношћу утврђен узрок болести, не постоји ни терапија која би овај узрок отклонила.[31] Међутим велики напредак је постигнут на пољу разумевања развоја болести, па из тих сазнања потичу и највећа достигнућа у терапији реуматоидног артритиса. Циљ лекара реуматолога у лечењу ових болесника јесте да им омогући што комфорнији живот, уз максимално смањење бола, смањење степена деформитета зглобова, односно спречавање или смањење степена инвалидитета оболелих.[32]
Терапија се може поделити на нефармаколошки део који обухвата програм дозиране физичке активности, дијету, редукцију стреса, добро познавање сопствене болести и фармаколошку која је базирана на употреби лекова. Постоје три различите групе лекова који се уобичајено користе у терапији реуматоидног артритиса, и то најчешће истовремено због међусобног потенцирања корисних ефеката. Користе се нестероидни антиинфламаторни лекови, затим глукокортикоиди, као и посебна група лекова који су у стању да промене ток саме болести па се називају и лекови који модификују болест.[33]
Нестероидни антиинфламаторни лекови
Најстарији лек из ове групе је аспирин (ацетилсалицилна киселина) који је економичан, ефикасан али и познат по нежељеним ефектима (пре свега на слузокожу желуца). Из тих разлога развијене су нове класе ових лекова који не ремете синтезу фактора заштите слузнице желуца (простагландина), а и даље имају тражене ефекте. Доза се индивидуално одређује, а већа је уколико је и активност болести израженија с тим да се мора водити рачуна и о нежељеним ефектима.
Глукокортикоиди
Ови лекови такође делују антизапаљењски, али су у стању да утичу на степен имунолошког одговора. Осим системског давања, могу се давати и локално у виду инјекције у сам оболели зглоб. Због брзог дејства и смањења тегоба, могу се користити као терапија премошћавања док други лекови не почну да делују. И ови лекови убрзо по узимању доводе до смањења субјективних тегоба.
Бројни нежељени ефекти се јављају током хроничне примене чак и малих доза лека као одраз јатрогеног хиперкортицизма (увећање телесне тежине, карактеристично нагомилавање масног ткива у пределу врата, лица и трупа, али не и на екстремитетима), смањења коштане густине, повећања вредности крвног притиска итд.
Антиреуматици који модификују болест (АРМБ)
Лекови из ове групе, осим што ублажавају симптоме, могу успорити прогресију зглобних промена. Пошто зглобне промене настају већ на почетку болести, данас се инсистира на раној и агресивнијој терапији лековима из ове групе. Уколико клинички и радиографски критеријуми говоре у прилог активне болести, одмах се прелази на терапију са овим медикаментима.
Неки од лекова из ове групе су:
- метотрексат,
- хлорохин,
- сулфасалазин,
- једињења злата,
- цитотоксични агенси - азатиоприн, циклофосфамид, циклоспорин А,
- лефлуномид
- пенициламин.
Најчешће се користи метотрексат. Убраја се у тзв. лекове прве линије у лечењу реуматоидног артритиса с обзиром на релативно брз почетак дејства (4-6 недеља), једноставну примену, релативну приступачност и добре резултате лечења. Ограничења се односе на болеснике са оштећењем јетре, поремећајем функције бубрега, смањеним бројем уобличених елемената крви (с обзиром на токсичне ефекте на коштану срж). Озбиљни нежељени ефекти су ретки, а помињу се плућна фиброза, оштећење јетре и ефекти на коштану срж.
Биолошка терапија
Група биолошких медикамената има за циљ да модификује дејство појединих биолошких продуката (цитокина), који се ослобађају током промењеног имунолошког одговора. До сада је већ синтетисан већи број оваквих лекова као нпр. инхибитори ТНФ-алфа и интерлеукина 1.
Постоје озбиљна клиничка испитивања која су доказала клиничко и радиографско успорење прогресије болести код овако лечених болесника. Нежељени ефекти били су ретки, а најчешћи проблеми су се односили на бурне локалне реакције на месту апликације лека, приликом поткожне примене. Сматра се да овакви болесници морају чешће да се контролишу у смислу развоја инфекција, с обзиром на узимање лекова који слабе имунолошки одговор.
Нефармаколошко лечење
Процедуре физикалне терапије су саставни део лечења болесника са реуматоидним артритисом, како у активној тако и у фази смирене болести - ремисије. Примарни циљ је очување функције зглобова у највећем могућем степену. У околностима када неповратно дође до оштећења пре свега великих зглобова (кукова и колена), ортопедска хирургија уградњом вештачких зглобова омогућава овим болесницима релативно квалитетан живот.
Види још
Извори
Спољашње везе
Wikiwand - on
Seamless Wikipedia browsing. On steroids.
