Top-Fragen
Zeitleiste
Chat
Kontext
Tetanus
Infektionskrankheit durch Clostridium tetani Aus Wikipedia, der freien Enzyklopädie
Remove ads
Der Tetanus (von altgriechisch τέτανος tetanos, deutsch ‚Spannung, Krampf‘), auch Wundstarrkrampf (und seltener Starrkrampf) genannt, ist eine häufig tödlich verlaufende akute bakterielle Infektionskrankheit,[1] welche die muskelsteuernden Nervenzellen des Zentralnervensystems befällt, durch eine krampfartige Muskelstarre charakterisiert ist und durch das Bakterium Clostridium tetani ausgelöst wird. Die resistenten Sporen des Bakteriums kommen nahezu überall vor, auch im Straßenstaub oder in der Gartenerde.
Die Infektion erfolgt durch das Eindringen der Sporen in Wunden. Nur unter anaeroben Bedingungen, also unter Sauerstoff-Abwesenheit, keimen die Sporen, das Bakterium vermehrt sich und sondert Giftstoffe (Toxine) ab. Das proteolytische und bereits in äußerst geringen Mengen tödliche Toxin Tetanospasmin schädigt die muskelsteuernden Nervenzellen und verursacht dadurch die typischen Muskelkrämpfe. Das Toxin Tetanolysin ist herzschädigend.
Da während einer Infektion nur sehr geringe Mengen Toxin durch C. tetani freigesetzt werden, kann sich keine Immunität ausbilden.[2][3][4]

Remove ads
Geschichte
Zusammenfassung
Kontext
Schon im Altertum beschrieb der Arzt Hippokrates von Kos die sogenannte Tetanus-Triade: Wunde, Kieferkrampf und Tod. Einen Zusammenhang der Krankheit mit dem Nervensystem war bereits im Mittelalter vermutet worden. Der Militärarzt Dominique Jean Larrey war im 19. Jahrhundert noch der Meinung, dass die versehentliche Unterbindung eines Nervs einen Tetanus auslösen könne. Nach der Schlacht bei Prag im Jahr 1757[5] starben tausende Leichtverwundete am Wundstarrkrampf, ebenso in nachfolgenden Kriegen.[6] Die italienischen Forscher Antonio Carle (* 3. Mai 1854 in Chiusa di Pesio; † 23. Februar 1927 in Turin) und Giorgio Luigi Rattone (* 25. April 1857 in Moncalieri; † 20. Dezember 1929 in Parma) konnten 1884 bei Tieren Tetanus hervorrufen, indem sie Eiter einer menschlichen Tetanuswunde auf den Ischiasnerv von Hasen überimpften. Das machte eine Infektionskrankheit wahrscheinlich.
Arthur Nicolaier wies den Erreger von Tetanus im Erdboden nach, indem er Gartenerde auf Versuchstiere überimpfte. Diese Entdeckung publizierte er 1884. Obwohl er die Krankheitserreger auf künstlichem Nährboden nachzüchten konnte, gelang es ihm nicht, den Tetanusbazillus in Reinkultur zu isolieren. Allerdings beobachtete er Bazillen, die ein Köpfchen trugen und damit die typische Form des Bazillus Clostridium tetani aufwiesen. Seinem Kollegen Friedrich Julius Rosenbach gelang die Übertragung von Tetanus von Menschen auf Tiere. Rosenbach beschrieb 1885 die Form des Bazillus als Stecknadel oder Schlagstock. Dem Dänen Knud Helge Faber (* 29. August 1862 in Odense; † 3. Mai 1956 in Kopenhagen)[7] gelang 1889 schließlich die Herstellung eines keimfreien Tetanustoxins aus Filtrat. Im selben Jahr konnte der am Berliner Institut von Robert Koch forschende japanische Mikrobiologe Kitasato Shibasaburō den anaerob angezüchteten Tetanusbazillus isolieren. Kitasato und Emil von Behring gelang 1890 schließlich die Gewinnung eines spezifischen Tetanus-Antitoxins,[8] mit dem eine Tetanus-Immunität bei Tieren ermöglicht werden kann. Mit dieser Antitoxinherstellung legte Behring (wie auch mit der ebenfalls 1890 erfolgten Entdeckung des Diphtherie-Antitoxins)[9] den Grundstein zur „Serumtherapie“.[10] Im Jahr 1946 gelang es Louis Pillemer (* 1908 in Johannesburg; † 31. August 1957 in Cleveland Heights) schließlich, das Tetanustoxin durch kristallinische Darstellung rein zu gewinnen,[11] womit er einen bedeutenden Beitrag zur Aufklärung der chemischen Giftstruktur leistete.
Remove ads
Wirkung der Toxine

Tetanolysin ist hämolysierend und kardiotoxisch, aber für die typischen Symptome der Krankheit unbedeutend. Wichtiger ist Tetanospasmin, das über periphere Nervenbahnen in das Zentralnervensystem gelangt. Dort greift es Proteine (SNARE) an, die zur Freisetzung der Neurotransmitter (Glycin und GABA) der Renshaw-Zellen im Vorderhorn des Rückenmarks nötig sind. Tetanospasmin ist eine Endopeptidase. Die Blockade geschieht über eine enzymatische Inaktivierung des Synaptobrevin/Vesicular Associated Membrane Complex, wodurch die Freisetzung der Neurotransmitter durch Exozytose gestört ist. Damit kommt es zur unkontrollierten Aktivierung der Alpha-Motoneuronen und zu tonischen (andauernden) und klonischen (zuckenden) Verkrampfungen der quergestreiften (Willkür-)Muskulatur.
Remove ads
Symptome
Zusammenfassung
Kontext


Die Inkubationszeit beträgt zwischen drei Tagen und drei Wochen; in seltenen Fällen kann sie auch mehrere Monate betragen, je nachdem wie weit die Entfernung zwischen zentralem Nervensystem und Eintrittspforte ist.[12] Je kürzer die Inkubationszeit ist, desto schlechter ist die Prognose.
Zuerst treten grippeähnliche Symptome wie Kopfschmerz, Schwindel, Unruhe, Gliederzittern, Mattigkeit, Ermüdungserscheinungen, Muskelschmerzen und Schweißausbrüche auf. Anschließend kann durch eine Kieferklemme (Trismus) der Mund nicht mehr geöffnet werden, und es entsteht ein durch Verkrampfung der mimischen Muskulatur grinsender Gesichtsausdruck, das sogenannte Teufelsgrinsen (lateinisch Risus sardonicus). Im weiteren Verlauf kommt es zu einer tonischen Muskelanspannung der langen Rückenmuskulatur, die oft vom Nacken absteigend verläuft und zu schmerzhafter Überstreckung, unbehandelt sogar zu Wirbelbrüchen führen kann. Danach folgen tonische und zuckende (klonische) Muskelkrämpfe in Armen, Beinen, Kehlkopf und Zwerchfell. Die Krämpfe dauern ein bis zwei Minuten und werden von kleinsten äußeren Reizen (akustisch, optisch, mechanisch) ausgelöst. Unbehandelt folgt der Tod durch Ersticken.
Gefühl und Bewusstsein (Sensorium) sind nicht beeinträchtigt, weshalb diese Erkrankung unbehandelt qualvoll ist. Eine direkte Ansteckung von Mensch zu Mensch ist nicht möglich.
Formen
Zusammenfassung
Kontext
Tetanus wird je nach Auftreten wie folgt unterschieden:[13]
- Neonataler Tetanus (Neugeborenen-Tetanus oder Tetanus neonatorum): er betrifft Neugeborene unzureichend geimpfter Mütter[2] (innerhalb 28 Tagen[14]) und kommt fast nur in Ländern mit unzureichender medizinischer Versorgung und mangelnder Hygiene vor; Ansteckung erfolgt über die Nabelschnur, z. B. beim Durchtrennen durch nicht sterile Instrumente.[15] Weltweit ist er die häufigste Form.
- Maternaler Tetanus:[16] Falls der Tetanus während der Schwangerschaft oder innerhalb der letzten 6 Wochen vor Ende der Schwangerschaft (Geburt, Fehlgeburt oder Abbruch) auftritt, spricht man vom maternalen Tetanus.
- Die WHO, die UNICEF sowie der UNFPA haben 1999 ein Programm gestartet, das den maternalen und neonatalen Tetanus (MNT) zurückdrängen soll (The Maternal and Neonatal Tetanus Elimination, MNTE).[14]
- Generalisierter Tetanus: Er ist die häufigste Form von Wundstarrkrampf in Mitteleuropa, hier ist die gesamte Muskulatur betroffen.
- Der Verlauf wird in vier Stadien unterteilt:[17]
- Lokaler Tetanus: die Erkrankung ist nur auf die Körperregion beschränkt, bei der sich die ursächliche kontaminierte Wunde befindet, beispielsweise im Bein. Aus einem lokalen Tetanus kann sich ein generalisierter Tetanus entwickeln. Die Prognose des lokalen Tetanus ist häufig positiv und tritt überwiegend bei teilimmunisierten Patienten auf.
- Zephaler Tetanus: Eine Sonderform des lokalen Tetanus, da er typischerweise nach einer Verletzung direkt am Kopf, im Gesicht oder im Nacken auftritt. Die Inkubationszeit mit 1–2 Tagen ist relativ kurz. Als Symptome sind bekannt: eine ipsilaterale Nervus-facialis-Parese, insbesondere einen Trismus und einen Risus sardonicus.
In der Literatur sind ferner erwähnt:
- Puerperaler Tetanus:[18][19] Infektionen von Mütter nach Geburten und Fehlgeburten durch puerperale Wunden (also Wunden im Uterus)
- Postoperativer Tetanus:[20] hier tritt Tetanus nach chirurgischen Eingriffen auf, da er von einer infizierten Operationswunde ausgeht.
Remove ads
Diagnostik
Die Diagnose von Tetanus wird anhand des typischen klinischen Befundes gestellt. Eine Erkrankung ist unwahrscheinlich, wenn eine vollständige Grundimmunisierung vorliegt und fristgemäße Auffrischimpfungen durchgeführt wurden. Zur Absicherung der Diagnose kann ein Toxinnachweis mittels Neutralisationstest im Tierversuch (Maus) unter Verwendung von Wundmaterial des Patienten durchgeführt werden. Der kulturelle Erregernachweis gelingt meist nicht.[21] Bei den Tierversuchen mit Mäusen werden unterschiedliche Mengen an Patientenserum inokuliert. Der Nachweis ist dann positiv, wenn die Mäuse im Vergleich zu einer Kontrollgruppe (Patientenserum mit Tetanusantitoxin) in einer sogenannten „Robbenstellung“ (Starrkrampf der Hinterbeine) versterben.[21]
Remove ads
Verbreitung
Zusammenfassung
Kontext
In Deutschland fehlen aufgrund der 2001 aufgehobenen Meldepflicht nach dem Infektionsschutzgesetz gegenwärtig aussagekräftige Daten zur aktuellen Häufigkeit des Tetanus. Die Inzidenz ging in den vergangenen Jahrzehnten insgesamt stark zurück, sodass seit Längerem weniger als 15 Erkrankungen pro Jahr erfasst wurden. In den Jahren 1999 und 2000 wurden nach dem Bundes-Seuchengesetz jeweils 8 Erkrankungen gemeldet. Die Letalität liegt in Deutschland bei 25 %.[22]
In Ländern mit feuchtwarmem Klima und geringerer Impfquote tritt Tetanus hingegen sehr viel häufiger auf.[23] Die von der WHO angegebene weltweite Anzahl an Tetanusinfektionen ist mit einer hohen Dunkelziffer behaftet, da für zahlreiche Entwicklungsländer keine Daten vorliegen oder es den Eindruck erweckt, dass angeblich gar keine Fälle beobachtet werden.[24]
Die Anzahl der Todesfälle ist weltweit rückläufig. Veröffentlichungen im Jahr 1992 sprachen von bis zu einer Million Toten pro Jahr weltweit.[25] Nach Schätzung der WHO kamen 1998 410.000 Menschen an Tetanus zu Tode, 2000 verstarben etwa 309.000 Menschen. Ein besonderer Risikofaktor ist die Nabelinfektion, die auftritt, wenn Kinder unter unzureichenden hygienischen Bedingungen geboren werden oder, wie in manchen Völkern traditionell üblich, zur Wundversorgung Erdpasten auf den Nabel aufgetragen bekommen. Nach WHO-Schätzungen starben 2015 weltweit 34.000 Babys am Neugeborenen-Tetanus, was dank Impfungen einer 96%igen Reduktion im Vergleich zu 1988 (knapp 780.000 Tote) entspricht.[14]
Remove ads
Behandlung
Zusammenfassung
Kontext
Gegen die ausgebrochene Erkrankung gibt es keine echte kausale Behandlung. Weil sich die Tetanustoxine über die Nervenscheiden ausbreiten, sind hochdosierte Serumgaben (fremde Antikörper, passive Immunisierung) über die Blutbahn umstritten. Ein gründliches Ausschneiden der Wunde, unter Umständen eine Amputation (Herdsanierung), sorgt dafür, dass der Tetanuserreger sich nicht weiter vermehrt, da man eine weitere Toxinproduktion in der Wunde unterbinden muss.
Als Antibiotikum kann Metronidazol eingesetzt werden.[26] Eine symptomatische, an den Krankheitszeichen orientierte Behandlung kann in milden Fällen die durch akustische und optische Reize auslösbaren Krämpfe vermeiden, indem der Kranke in einem abgedunkelten und schallgeschützten Raum untergebracht wird und starke Beruhigungsmittel erhält. In allen schweren Fällen aber wird eine medikamentöse Muskelerschlaffung (Muskelrelaxation) zusammen mit maschineller Beatmung erforderlich.
Nach Erreichen eines ausreichenden Antikörperspiegels klingen die Symptome ab, und man kann nach vier bis acht Wochen die maschinelle Beatmung beenden. Trotz moderner Intensivmedizin bleiben gelegentlich Folgeschäden, die einer weiteren Behandlung bedürfen. Die überstandene Erkrankung hinterlässt ohne zusätzliche aktive Impfung keinen ausreichenden Antikörpertiter, so dass eine erneute Erkrankung möglich ist. Umso wichtiger ist die vorbeugende Impfung.
Remove ads
Vorbeugung
Zusammenfassung
Kontext
Keine natürliche Immunität
In den 1970er und 1980er Jahren wurde diskutiert, ob eine asymptomatische Besiedlung im Darmtrakt von Ungeimpften eine natürliche Immunität erzeugen könnte. So wurden Studien an Personen durchgeführt, die zwar Antikörper gegen das Tetanustoxin aufwiesen, aber angaben, nicht gegen Tetanus geimpft worden zu sein.[27] Jedoch ist der tatsächliche Impfstatus der damals untersuchten Probanden nicht bekannt. In vielen anderen Studien konnte dagegen gezeigt werden, dass sich keine neutralisierenden Antikörper bei Ungeimpften ausbilden, selbst wenn diese hohe Mengen an Tetanussporen ausgesetzt waren. Die während der Infektion gebildeten, geringen Mengen des Tetanustoxins sind damit nicht ausreichend, um eine natürliche Immunität zu erzeugen – im Gegensatz zur Impfung.[27]
Impfung
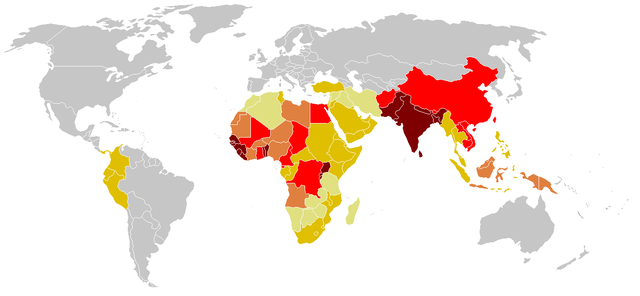
(Stand vom 27. September 2006)
In den meisten Industriestaaten werden eine aktive Grundimmunisierung in der Kindheit und anlasslose Auffrischungen alle 10 Jahre empfohlen. Patienten mit verschmutzten Wunden sollten eine Auffrischimpfung erhalten, wenn die letzte länger als zehn Jahre her ist, bei großen, infizierten Verletzungen schon nach fünf Jahren. Passive Immunisierung mit Tetanus-Immunglobulin ist zusätzlich empfohlen, wenn der aktive Impfschutz unvollständig ist.[28]
In den Vereinigten Staaten fiel nach der allgemeinen Einführung der Toxoid-Impfung nach dem Zweiten Weltkrieg[29] die Tetanus-Inzidenz von 0,39/100.000 (1947) auf 0,01/100.000 (2016), ebenso sank die Mortalität. Neben der Impfung haben dazu auch verbesserte Hygiene und vermehrt städtische Lebensweise beigetragen. Allerdings tritt die Erkrankung heute fast ausschließlich bei Personen mit fehlendem Impfschutz auf.[30]
Auch in Deutschland raten die Experten der Ständigen Impfkommission am Robert Koch-Institut (STIKO) zur vorbeugenden Immunisierung gegen Tetanus mit einem Toxoidimpfstoff, da auch kleine, nicht besonders tiefe Verletzungen zur Erkrankung führen können.[31]
Wie auch in einigen anderen europäischen Ländern wird die Grundimmunisierung durch ein sogenanntes „2+1-Schema“ realisiert (Impfung im 2. und 4. Monat, abschließend im 11. Monat), falls die einzelnen Impfungen zu den empfohlenen Zeitpunkten durchgeführt und das Impfschema rechtzeitig abgeschlossen wird.[32] Bei Frühgeborenen wird eine zusätzliche Impfstoffdosis im Alter von 3 Monaten empfohlen (sogenanntes „3+1-Schema“).
Bei der Impfung handelt es sich in der Regel um einen Kombinationsimpfstoff. In Deutschland ist eine Impfung mit einem monovalenten Impfstoff nicht möglich, da die beiden Einzelimpfstoffe Tetanol pur und Td-Impfstoff Mérieux zwar zugelassen sind, aber nicht vermarktet werden (Stand 2021).[33] Damit wird die Tetanusimpfung mindestens als 2-fach-Impfung kombiniert gegen Tetanus und Diphtherie (DT-Impfstoff) bis zur 6-fach-Impfung zusätzlich gegen Keuchhusten, Kinderlähmung, Hepatitis B und Haemophilus influenzae Typ b (hexavalenter Impfstoff) angeboten.
Die Grundimmunisierung wird im Säuglingsalter durchgeführt, im Alter von 5–6 Jahren („U9“) folgt eine erste Auffrischung, im Alter von 9–16 Jahren eine zweite. Der vollständige Impfschutz ist mindestens zehn Jahre lang wirksam, nach deren Ablauf werden weitere aktive Auffrischimpfungen alle 10 Jahre empfohlen. Meist wird auch bei Erwachsenen eine Kombinationsimpfung gegen Tetanus, Diphtherie und Pertussis (DTP-Impfstoff) durchgeführt.
In anderen Ländern Europas variieren die Empfehlungen zur Häufigkeit der Auffrischimpfungen für Erwachsene stark: Während in z. B. Großbritannien oder Irland gar keine routinemäßigen Auffrischimpfungen ab 18 Jahren erfolgen, sollen in Frankreich oder der Schweiz diese alle 20 Jahre (bis zu einem Alter von 65) und danach alle 10 Jahre durchgeführt werden.[12][34][35] Für einen lebenslangen Tetanusschutz empfiehlt die WHO insgesamt 6 Immunisierungen: drei im Säuglingsalter (6 Wochen, anschließend alle 4 Wochen); danach je eine Booster-Impfung im Alter von 12–23 Monaten, 4–7 Jahren und 9–15 Jahren (idealerweise mit einem Impfabstand von jeweils 4 Jahren).[14]
Der Titer der durch die Impfung produzierten schützenden Antikörper kann im Labor oder mit einem immunochromatografischen Schnelltest gemessen werden. Im Gegensatz zu verschiedenen anderen Impfungen ist im Falle von Tetanus der Impfschutz mit hoher Zuverlässigkeit durch Messung des Titers bestimmbar. Liegt der Titer über 1,0 IU/ml, kann von einem langjährigen Schutz ausgegangen werden und von einer Auffrischungsimpfung zunächst abgesehen werden.[36]
Simultanimpfung
Nach einer Verletzung wird, sofern kein oder nur ein unzureichender Impfschutz besteht, sowohl eine aktive als auch eine passive, also eine simultane, Immunisierung notwendig.[31] Diese besteht aus einer Injektion eines durch Formol abgeschwächten, aber immunogenen Toxins (Toxoid, beispielsweise Tetanol; es gibt aber auch einen kombinierten Tetanus-Diphtherie-Impfstoff) und aus einer Injektion von mit menschlichen Antikörpern gegen den Tetanuserreger angereichertem Serum (Tetagam, Tetanobulin). Die passiv wirkende Serumgabe soll das Zeitintervall bis zum Eintritt der Antikörperbildung überbrücken, die von der aktiven Toxoidgabe angeregt wurde. Zur genauen Indikationsstellung bezüglich der Simultanimpfung siehe Empfehlungen der Ständigen Impfkommission.[31]
Im Anschluss erfolgen weitere aktive Wiederholungsimpfungen nach einem von der STIKO der Bundesärztekammer anerkannten Schema, um einen langfristig wirksamen Schutz vor Tetanus zu erzielen.
Vor Entwicklung humaner Antiseren galt für die ausschließlich verfügbaren tierischen Seren die Reihenfolge Pferd, Rind, Hammel. Dadurch sollte eine Sensibilisierung durch artfremdes Eiweiß umgangen werden.[37] Diese Empfehlung galt bis zum letzten Drittel des 20. Jahrhunderts.
Wundreinigung
Da die Erreger obligate Anaerobier sind, also nur unter Sauerstoffmangel wachsen, ist die Gestalt der Verletzung für eine Infektion ausschlaggebend.
Auch bei verschmutzten größeren, nässenden oder eiternden Schürfwunden wird empfohlen, die Wunde zu reinigen – kleinere Schürfwunden sollten hingegen an der Luft trocknen.[38]
Tiefe Wunden mit abgestorbenem Gewebe, in dem der Sauerstoff aufgebraucht ist, werden zumindest bei Infektion ausgeschnitten[39], siehe hierzu auch Wundbehandlung.
Die Sporen der Bakterien sind extrem resistent und selbst mit medizinischen Desinfektionsmitteln in der Regel nicht abzutöten.
Remove ads
Meldepflicht
Tetanus ist nach dem deutschen Infektionsschutzgesetz seit 2001 nicht meldepflichtig. In einigen deutschen Bundesländern besteht jedoch eine Meldepflicht bzw. wird die Einführung einer solchen diskutiert. Auskünfte erteilen dazu die obersten Gesundheitsbehörden der jeweiligen Bundesländer. Beispielsweise besteht in Mecklenburg-Vorpommern[40] eine Pflicht zur nichtnamentlichen Meldung von Erkrankung und Tod an Tetanus. Zudem existiert in Thüringen[41] eine nichtnamentliche Meldepflicht der Erkrankung und des Todes an Tetanus. Nach dem Recht Sachsens[42] besteht eine namentliche Meldepflicht bezüglich Erkrankung und Tod an Tetanus.
In der Schweiz ist Tetanus für Ärzte, Spitäler usw. eine meldepflichtige Krankheit[43], und zwar nach dem Epidemiengesetz (EpG) in Verbindung mit der Epidemienverordnung und Anhang 1 der Verordnung des EDI über die Meldung von Beobachtungen übertragbarer Krankheiten des Menschen. Eine klinische Diagnose löst die Meldepflicht aus.
Tetanus bei Tieren

Pferde
Die Empfänglichkeit für eine Tetanusinfektion ist bei Pferden und anderen Einhufern besonders hoch.[44] Pferde erhalten deshalb nach der ersten Impfung nach sechs bis zwölf Wochen als auch nach zwölf Monaten eine zusätzliche Immunisierung (engl. booster dose). Eine Auffrischung sollte alle zwei Jahre erfolgen. Ein typisches Symptom ist neben der Kiefersperre die Sägebockstellung erkrankter Tiere.
Andere Tiere
Eine hohe Empfänglichkeit zeigen außerdem Wiederkäuer und Schweine. Hunde und Katzen sind nur gering empfänglich, Vögel fast vollständig resistent.[44]
Remove ads
Literatur
- W. Lang, Thomas Löscher (Hrsg.): Tropenmedizin in Klinik und Praxis. 3. Auflage. Thieme, Stuttgart / New York 2000, S. 287–290, ISBN 978-3-13-785803-4
- R. Marre, T. Mertens, M. Trautmann, E. Vanek (Hrsg.): Klinische Infektiologie. Urban & Fischer Verlag, München/Jena 2000, S. 235–237, ISBN 978-3-437-21740-1
- Handbuch Infektionen bei Kindern und Jugendlichen. 4. Auflage. Hrsg.: Deutsche Gesellschaft für Pädiatrische Infektiologie e. V. (DGPI). Futuramed-Verlag, München 2003, ISBN 3-923599-90-0, S. 665–668.
- J. Chin (Hrsg.): Control of Communicable Diseases Manual. American Public Health Association, 2000, S. 491–496
- Karl Wurm, A. M. Walter: Infektionskrankheiten. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. Springer-Verlag, Berlin / Göttingen / Heidelberg 1955; 2. Auflage ebenda 1961, S. 9–223, hier: S. 200–203
- Hinweise für Ärzte zum Aufklärungsbedarf bei Schutzimpfungen/Januar 2004. In: Robert Koch-Institut – Epidemiologisches Bulletin, 2004, 6, S. 33–52; rki.de (PDF; 156 kB)
- Impfpräventable Krankheiten in Deutschland bis zum Jahr 2000: Tetanus. In: Robert Koch-Institut – Epidemiologisches Bulletin, 2002, 7, S. 51; rki.de (PDF; 143 kB)
- S1-Leitlinie Tetanus der Deutschen Gesellschaft für Neurologie (2017). In: AWMF online (Stand 2017)
Remove ads
Weblinks
Wiktionary: Tetanus – Bedeutungserklärungen, Wortherkunft, Synonyme, Übersetzungen
Wiktionary: Wundstarrkrampf – Bedeutungserklärungen, Wortherkunft, Synonyme, Übersetzungen
Commons: Tetanus – Album mit Bildern, Videos und Audiodateien
- Tetanus – Informationen des Robert Koch-Instituts
- Tetanus. impfen-info.de – Umfassende Informationen der Bundeszentrale für gesundheitliche Aufklärung (BZgA) zum Thema Impfungen.
Einzelnachweise
Wikiwand - on
Seamless Wikipedia browsing. On steroids.
Remove ads
