Loading AI tools
مرض ينتشر في المناطق المدارية الاستوائية، وهو مرض طفيلي يسببه طلائعي التريبانوسوما الكروزية من ويكيبيديا، الموسوعة الحرة
داء شاغاس[9][10] (بالإنجليزية: Chagas disease) أو داء المثقبيّات الأمريكيّ[9] (بالإنجليزية: American trypanosomiasis) هو مرض ينتشر في المناطق المدارية الاستوائية، وهو مرض طفيلي يسببه طلائعي التريبانوسوما الكروزية.[5] ينتشر المرض بشكل أساسي عن طريق حشرات معروفة باسم الفسافس -جنس من البق- أو البَقُّ المُقَبِّل.[5] تتغير الأعراض المرضية خلال مدة العدوى. في المراحل المبكرة، تكون الأعراض عادةً إمّا غير ظاهرة أو خفيفة، وقد تشمل الحمّى، وتورمَ العقد اللمفاوية، والصّداعَ أو ورماً في منطقة اللدغة.[5] بعد مرور ثماني إلى إثني عشر إسبوعاً على الإصابة، يدخل الشخص المُصابُ المرحلةَ المزمنةَ من المرض، وبنسبة من 60 %إلى 70 % من الحالات، لا تنتج المزيد من الأعراض المرضية بعد ذلك.[6][11] أما النسبة المتبقية من المصابين والتي تتراوح من 30 % إلى 40 %، فتتطور لديهم الأعراض بعد عشْر سنوات إلى ثلاثين سنة من الإصابة بالعدوى،[6] وتشمل تلك الأعراض تضخماً في بطيني القلب في 20 % إلى 30 % من المصابين، مما يؤدي إلى قصور القلب.[5] وفي 10 % من المصابين، قد يحدث أيضاً تضخم في المريء أو توسع في القولون.
| داء شاغاس | |
|---|---|
| Chagas disease | |
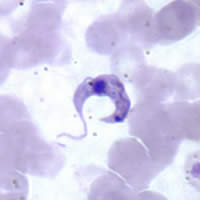 صورة مجهرية للمثقبية الكروزية بـصبغة جيمزا | |
| تسميات أخرى | داء المثقبيّات الأمريكيّ |
| النطق | /ˈtʃɑːɡəs/, تلفظ برتغالي: /ˈʃaɡɐs/ |
| معلومات عامة | |
| الاختصاص | مرض معدي |
| من أنواع | داء المثقبيات[1][2][3]، ومرض متوطن[4]، ومرض |
| الأسباب | |
| الأسباب | المثقبية الكروزية تنتشر بواسطة البق المقبل[5] |
| طريقة انتقال العامل المسبب للمرض | انتقال عبر الحشرات |
| المظهر السريري | |
| الأعراض | الحمّى، تورم العقد الليمفاوية، الصداع[5] |
| المضاعفات | قصور القلب، تضخم في المرئ، تضخم القولون[5] |
| الإدارة | |
| الوقاية | التخلص من البَقُّ المُقَبِّل وتجنب لدغاته [5] |
| التشخيص | وجود الطفيل أو الأجسام المضادة في الدم[6] |
| أدوية | |
| الوبائيات | |
| انتشار المرض | 6.6 مليون (2015)[7] |
| الوفيات | 8000 (2015)[8] |
| التاريخ | |
| سُمي باسم | كارلوس شاغاس |
| تعديل مصدري - تعديل | |
تنتقل التريبانوسوما الكروزيّة للإنسان والثّديّات الأخرى عن طريق «البَقِّ المُقَبِّل» مصّاص الدماء، الّذي ينتمي إلى تحت فصيلة الفسافس.[12] تُعرف هذه الحشرات بأسماء مختلفة حسب المنطقة الّتي توجد فيها، فعلى سبيل المثال، تُعرف باسم فينشوكا (بالإسبانية: vinchuca) في الأرجنتين وبوليفيا وتشيلي والباراجواي، وباسم باربيرو (بالإسبانية: barbeiro) في البرازيل، وباسم بيتو (بالإسبانية: pito) في كولومبيا، وتعرف باسم شينش (بالإسبانية: chinche) في أمريكا الوسطى، وباسم شيبو (بالإسبانية: chipo) في فنزويلّا.[13] وقد ينتشر هذا الدّاء أيضاً عن طريق عمليّات نقل الدم وعمليّات زراعة الأعضاء وعن طريق تناولِ طعامٍ ملوّثٍ بالطّفيليّات وبالانتقال العمودي، أي من الأمّ إلى الجنين.[5] يتم تشخيص المرض في حالاته المبكّرة عن طريق إيجاد الطّفيليّات في الدّم باستعمال المجهر.[6] أمّا الحالات المتقدّمة، فتشخّص عن طريق إيجاد الأجسام المضادة للتريبانوسوما الكروزيّة في الدّم.
تتمثل الوقاية بشكل أساسيّ بالتّخلّص من البَقِّ المُقَبِّل وتفادي عضّته. وقد ينطوي ذلك على استخدام المبيدات الحشرية أو الناموسية.[14] ويعد فحص الدّم قبل عمليّات نقل الدم طريقةً أخرى لتفادي الإصابة.[5] لم يتمّ تطوير مطعومٍ للمرض حتى سنة 2017.[5] أما بالنّسبة لحالات الإصابة المكتشفة مبكّراً فيتم معالجتها باستخدام كل من الدوائين بنزنيدازول أو نيفورتيموكس.[5] في الغالب تنجح المعالجة بهذه الأدوية إذا تم إعطاؤها مبكّراً، لكن كلّما زادت مدّة الإصابة بالمرض قلّ مفعول الدّواء.[5] في الحالات المزمنة من المرض يمكن أن تنجح تلك الأدوية في تأخير أو منع تطوّر أعراض المرض للمرحلة النّهائيّة.[5] بنزنيدازول ونيفورتيموكس يسبّبان أعراضاً جانبيّة مؤقتة في 40 % من المصابين،[5] وتشمل هذه الأعراض أمراضاً جلدية، وتسمّماً في الدّماغ وتهيّجاً في الجهاز الهضميّ.[11][15][16]
تشير التقديرات إلى أن 6.6 مليون شخص مصاب بداء شاغاس، أغلبهم من المكسيك، وأمريكا الوسطى، وأمريكا الجنوبية. في عام 2015،[5][7] قُدِّر بأنّ داء شاغاس تسبب بحوالي 8000 حالة وفاة تقريباً في عام 2015.[8] وقد كان أغلب المصابين بالدّاء من الفقراء،[11] وأغلبهم لم يدرك حتى إصابته بالعدوى.[17] وقد أدّت التحركات السكانية الواسعة النطاق إلى زيادة المناطق التي يوجد فيها داء شاغاس، وهذا ينطبق على عددٍ من البلدان الأوروبية إضافةً إلى الولايات المتحدة الأمريكية.[5] ولقد شهدت هذه المناطق زيادةً في عدد الإصابات خلال السنين الماضية وحتى عام 2014.[18] وقد تم وصف المرض لأول مرة في عام 1909 من قبل الطبيب البرازيلي كارلوس شاغاس، الذي سُمي المرض باسمه.[5] ويصنف داء شاغاس على أنه مرض مداري مهمل.[19] ويؤثر على أكثر من 150 نوعاً من الحيوانات الأخرى.[11]

يمرّ المصابون بمرض شاغاس بمرحلتين مختلفتين من المرض: مرحلة حادة غير مزمنة تحدث بعد الإصابة بالعدوى بفترة قصيرة، ومرحلة مزمنة تتطور مع مرور الزمن.
المرحلة الحادة من المرض تبقى لعدة أسابيع أو أشهر بعد الإصابة بالمرض. لا يتم ملاحظة هذه المرحلة في العادة، لأنها خالية من الأعراض المرضية أو تكون أعراضها خفيفة جداً وعامة جداً بحيث يصعب نسبها إلى مرض شاغاس. وتشمل هذه الأعراض الحمّى، والإرهاق، وآلام في الجسم والعضلات، وصداع في الرأس، وطفح جلدي، وفقدان للشهية، والإسهال، والشعور بالغثيان، والتقيؤ. أما علامات الفحص البدني، فتشمل على تضخم خفيف في الكبد أو الطحال، وتورّم في الغدد وتورّم موضعي (شاغوما) في منطقة دخول الطفيليات إلى الجسم.[20]
أبرز علامات المرحلة الحادة من داء شاغاس هي علامة رومانا (بالإنجليزية: Romaña's sign)، التي تتضمّن تورّماً في الجفون على جانب الوجه بالقرب من مكان العضة أو مكان إفراز الحشرة لبرازها أو إذا تم فرك العينين بالبراز عن طريق الخطأ. نادراً ما قد يموت الأطفال الصغار أو الأشخاص البالغون في المرحلة الحادة من المرض بسبب التهاب شديد في عضلة القلب (التهاب عضلة القلب) أو في الدّماغ (التهاب السحايا).[20] وقد تكون المرحلة الحادة أكثر شدة وخطورة عند الأشخاص ضعافِ جهاز المناعة.[12]

إذا تطوّرت الأعراض خلال المرحلة الحادة من المرض، فإنها عادةً ما تزول تلقائيًا خلال ثلاثة إلى ثمانية أسابيع عند (90)% تقريباً من المصابين.[11][15] على الرغم من أن الأعراض تتلاشى، فإن المرض يبقى ويدخل المرحلة المزمنة حتى مع استخدام العلاج. أما المصابون بالحالة المزمنة من مرض شاغاس، فإن (60-80)% منهم لن تظهر لديهم الأعراض (تسمى بالمرحلة غير المحددة من مرض شاغاس المزمن)، أمّا النّسبة المتبقية (20-40)% فتظهر لديهم أعراض خلال حياتهم تهددهم بالخطر، وتشمل على اضطرابات في القلب أو في الجهاز الهضمي (يُسمى بالمرحلة المحددة المزمنة من مرض شاغاس). في (10)% من المصابين، تتطوّر الإصابة من المرحلة الحادة للمرض إلى مرحلة سريرية أعراضيّة (مصحوبة بأعراض) من المرحلة المزمنة من مرض شاغاس.[11][15]
إنّ المرحلة الأعراضيّة (المحددة) المزمنة للمرض تؤثر على الجهاز العصبي، الجهاز الهضمي والقلب. ويتأثر حوالي ثلثي المصابين بالأعراض المزمنة بأضرار في القلب، وتشمل اعتلال عضلة القلب التوسعي مما يؤدي إلى عدم انتظام نبضات القلب وقد يؤدي إلى الموت المفاجئ. حوالي الثلث من المرضى تتطوّر لديهم أضرار في الجهاز الهضمي، مما قد يؤدي إلى توسع في القناة الهضمية (تضخم القولون وتضخم في المريء)، إضافةً إلى فقدان الوزن الشديد. أما الصعوبات في بلع الطعام (تعذر ارتخاء مريئيّ ثانوي) فقد تكون أولَ أعراضِ وجودِ علةٍ في الجهاز الهضمي وقد تؤدي إلى سوء التغذية.[21]
هناك ما نسبته (20)% إلى (50)% من الأشخاص الذين يعانون من تأثر الأمعاء بالمرض معرضون أيضا للإصابة بتأثر قلبيّ (شمول الإصابة بالمرض على القلب).[21] ما يصل إلى (10)% من الأشخاص المصابين بالمرحلة المزمنة من المرض يتطور لديهم التهاب الأعصاب الذي يؤدّي إلى تغيرات في استجابة الأوتار العضلية وضعف في القدرة الحسية. أما الحالات المنعزلة فيظهر لديها تأثر الجهاز العصبي المركزي، ويشمل هذا على الخرف، والارتباك، والحالات المزمنة من التلف الدماغي، ومشاكل في الحركة، والإحساس.[22]
أما العلامات السريرية الظاهرة لداء شاغاس فتحدث بسبب موت الخلايا في النسيج الهدف (المصاب) الذي يحدث خلال الفترة المعدية، عن طريق الحث على حدوث استجابة التهابية وآفات خلوية وتليف، بالتسلسل. على سبيل المثال، اللَيشُمانَة (طفيليات) داخل الخلايا تؤدي إلى تدمير الخلايا العصبية الموجودة داخل جدار العضو في الجهاز العصبي الذاتي في الأمعاء والقلب، مما يؤدي إلى تضخّم في الأمعاء ويسبب تمدد الأوعية الدموية في القلب. وإذا تُرِك المرض غير معالج، فإن داء شاغاس قد يكون مميتاً، بسبّب أضرار في عضلة القلب في أغلب الحالات.[21]

في الأماكن التي ينتشر فيها مرض شاغاس، فإن الطريقة الأساسية لانتقال المرض هي حشرة ناقلة تُدعى بترياتوميني.[12] تنتقل عدوى المثقبية الكروزية لهذه الحشرة عند تغذيتها على دم شخص أو حيوان مصاب. خلال النهار، تختبئ هذه الحشرات في الشقوق الموجودة في الجدران والأسقف.[12]
تخرج هذه الحشرات في الليل عندما يكون المصابون نياماً؛ ولأنها تفضّل التغذية على وجوه الناس، فهي تعرف باسم «البَقّ المُقَبِّل». بعد أن تقوم هذه الحشرات بِعَضِّ الكائن الحي وابتلاعِ دمهِ، تتغوَّطُ عليه. وبهذا تنقل هذه الحشرات طفيليات المثقبية الكروزية (المعروفة باسم مثقبيات) عن طريق بُرازها الذي تتركه بالقرب من مكان العضة.[12]
يسبب القيام بحك منطقة العضة بدخول السَّائِط المِثْقَبِيّ (طفيليات المثقبية الكروزية) إلى العائل من خلال الجرح أو من خلال الأغشية المخاطية السليمة، مثل الملتحمة. فور دخوله العائل، يقوم السَّائِط المِثْقَبِيّ باجتياح الخلايا، حيث يتمايز إلى ليشمانة داخل الخلايا. ثم تتكاثر هذه الليشمانيات عن طريق الانشطار الثنائي وتتمايز إلى السائط المثقبي، الذي ينتقل بدوره إلى الدورة الدموية. تتكرر هذه الدورة في كل خلية حديثة الإصابة بالعدوى. يستمر التكاثر فقط عند دخول الطفيليات إلى خلية أخرى أو عند ابتلاعها من قبل ناقل آخر.[12] (انظر أيضاً: دورة حياة وانتشار التريبانوسوما الكروزية)
المناطق ذات الأشجار الكثيفة (مثل الغابات المطيرة الاستوائية) والمدن الحضرية لا تعد مناطق جيدة لتكوين دورة لعدوى الإنسان. مع ذلك، فإن المناطق الحرجية وحيواناتها التي يتم تقليصها لاستثمارها اقتصادياً ولاستيطان الإنسان فيها، مثل المناطق التي تم قطع أشجارها حديثا، أو مناطق نمو نخيل البياسافا، وبعض المناطق في الأمازون، قد يمكن تكوين دورة عدوى الإنسان فيها، لأن الحشرات تبحث عن مصادر جديدة للغذاء.[23]
يمكن أن تنتقل التريبانوسوما الكروزية أيضاً عن طريق عمليات نقل الدم. فجميع مكونات الدم معدية باستثناء مشتقات الدم (مثل الأجسام المضادة المجزّأة). تبقى الطفيليات حيةً في درجة حرارة (4 ْس) لمدة 18 يوماً على الأقل أو لمدة 250 يوم كحد أقصى عندما تتواجد في درجة حرارة الغرفة. إنه من غير الواضح إذا كانت المثقبية الكروزية يمكن أن تنتقل خلال مكونات الدم المجمدة-الذائبة.[24]
تتضمن الطرق الأخرى أيضاً نقل الأعضاء وعن طريق حليب الثدي،[25] والتعرض للعدوى بالخطأ في المختبرات. يمكن أن ينتقل داء شاغاس أيضاً خلقياً (من امرأة حامل إلى طفلها) عن طريق المشيمة، وهو السبب في 13% من حالات وفيات المواليد في أجزاء من البرازيل.[26]
انتقال المرض عن طريق الفم طريقة غير معتادة للعدوى، ولكنها شُخّصت. في عام 1991 انتقل داء شاغاس إلى عمال مزرعة في محافظة بارايبا في البرازيل، بسبب أكلهم لطعام ملوث، وقد حصلت أيضاً حالات عدوى عن طريق شرب عصير نخل الآساي والجارابا الملوّث.[27][28][29][30][31] كما حدث أيضاً تفشٍّ للمرض سنة 2007 في 103 من أطفال المدارس في فنزويلا، ونُسب السبب إلى عصير جوافة ملوث.[32]
تزداد مشكلة مرض شاغاس سوءاً في أوروبا؛ لأن معظم حالات الإصابة المزمنة ليس لها أعراض، وسببها الهجرة من أمريكا اللاتينية.[33]

يتمثل تشخيص داء شاغاس بالعثور على التريبانوسوما الكروزية في الدم، الذي يتم عن طريق الفحص المجهري لدم حديث مضاد للتخثر، أو فحص الغِلاَلَةِ الشَّهْباء للدم للعثور على طفيليات متحركة، أو يتم عن طريق تحضير لطاخة (مسحة) للدميكون بعضها يكون رقيقاً وبعضها سميكاً يتم صبغها بالغيمزا، لتسهيل رؤية الطفيليات. عند الفحص باستخدام المجهر، قد يتم الخلط بين التريبانوسوما الكروزية والتريبانوسوما الرانغيلية، التي لا تُعتبر مسببةً للأمراض لدى الإنسان. يمكن عزل التريبانوسوما الكروزية عند حقن الفئران بها، عند استنباتها في أوساط مخصصة (مثل مُسْتَنْبَتُ نوفي-ماكنيال-نيكول وLIT)، وعن طريق التَشْخيصِ الثَوَائِيّ،[34] حيث حشرات الرَّضُوفِيَّات غير المصابة بالعدوى تتغذى على دم المريض، ويتم بعد ذلك فحص محتويات الأمعاء للتأكد من وجود الطفيليات.
هناك العديد من المعايرات المناعية الموجودة التي يمكن من خلالها تمييز المثقبيات الكروزية عن غيرها (تمييز المثقبيات الكروزية عن أية مسببات مرضية أخرى). وتشمل هذه الفحوصات: اكتشاف حالات تثبيت المتممة، التراص الدموي غير المباشر، مقايسة التَأَلُّق الفلورية بشكل غير مباشر، المُقايَسَةُ المَناعِيَّةُ الشُّعاعِيَّة، والمُقايَسَةُ الامْتِصاصِيَّةُ المَناعِيَّةُ للإِنْزيمِ المُرْتَبِط. كبديل، التشخيص وتمييز المثقبيات الكروزية يمكن القيام به عن طريق استخدام تفاعل البلمرة التسلسلي.[21]

لا يوجد حالياً أي لقاح ضد داء شاغاس.[35] تتركز الوقاية عموماً على خفض أعداد الحشرات التي تنشر المرض (الترياتوم) والتقليل من احتكاك البشر معهم. ويتم ذلك عن طريق استخدام البخاخات ومواد الطلاء المحتوية على المبيدات الحشرية (البيريثرويد المصنعة)، وتحسين ظروف السكن والظروف الصحية في المناطق الريفية.[36] بالنسبة لسكان المناطق الحضرية، فإن قضاء العطلات والتخييم في البرية أو النوم في الفنادق أو منازل الطين في المناطق الموبوءة قد يكون خطيراً، وينصح باستعمال ناموسية.
تشمل بعض التدابير لمكافحة ناقلات الأمراض ما يلي:
ويجري حالياً اختبار عدد من اللقاحات المحتمل نجاحها. وقد أعطى التطعيم بالتريبانوسوما الرانغيلية نتائج إيجابية في النماذج الحيوانية.[40] وتجري اختبارات لفحص إمكانات استخدام الحمض النووي كعلاج مناعي لمرض شاغاس الحاد والمزمن من قبل العديد من المجموعات البحثية.[41]
كان نقل الدم في السابق ثاني أكثر طرق انتقال مرض شاغاس شيوعًا، لكن تطوير اختبارات فحص بنك الدم وتنفيذها قلل بشكل كبير من هذا الخطر في القرن الحادي والعشرين. يخضع التبرع بالدم في جميع بلدان أمريكا اللاتينية الموبوءة بالمرض للاختبار، وفحص الدم ينتشر في بلدان العالم، مثل فرنسا وإسبانيا والولايات المتحدة الأمريكية، التي لديها أعداد كبيرة ومتزايدة من المهاجرين من المناطق الموبوءة.[42][43] في إسبانيا، يتم تقييم المتبرعين باستبيان لتحديد الأفراد المعرضين لخطر التعرض لداء شاغاس.[43]
وافقت إدارة الغذاء والدواء على اختبارين لمرض شاغاس، أحدهما تمت الموافقة عليه في نيسان (أبريل) 2010، ونشرت الإدارة توجيهات أوصت باختبار جميع منتجات الدم والأنسجة المتبرع بها.[43][44] مع أن هذه الاختبارات ليست مطلوبة في الولايات المتحدة، لكنه يتم اختبار (75-90)٪ من إمدادات الدم للتأكد من عدم وجود داء شاغاس، بما في ذلك جميع الوحدات التي يتم جمعها من قبل الصليب الأحمر الأمريكي، وهو ما يمثل 40٪ من إمدادات الدم في الولايات المتحدة.[44][45] وقدمت شبكة بيوفيجيلانس شاغاس تقارير عن حالات كانت فيها فحوصات الدم موجبة لمرض شاغاس في الولايات المتحدة، كما ذكرت مختبرات تستخدم اختبار الفحص الذي وافقت عليه إدارة الأغذية والعقاقير في عام 2007.[46]
هناك طريقتان لعلاج داء شاغاس: الأولى باستخدام الأدوية المضادة للطفيليات؛ للقضاء على الطفيليات، وتتضمن الثانية علاج الأعراض المرضية حتى يصبح التحكم بالأعراض وعلامات المرض ممكناً. يشمل التحكم بالمرض على التركيز على الفشل المتزايد في الجِهازِ العَصَبِيِّ اللَّاوُدِّيّ. قد يؤدي المرض المستقل الذي يسببه داء شاغاس في النهاية إلى تضخم المريء وتضخم القولون وتسريع اعتلال عضلة القلب التوسعي. أما الآليات التي تبين سبب استهداف داء شاغاس للجهاز العصبي اللاودي وعدم مهاجمة المرض للجهاز العصبي المستقل فهي غير واضحة حتى الآن.
إن العلاج عن طريق الأدوية المضادة للطفيليات هو الأكثر جدوى في بداية العدوى، لكنه لا يقتصر على الحالات في المرحلة الحادة من المرض فقط. يمكن الاختيار من بين عدة أدوية مثل ازول أو المشتقات النيتروجينية كبنزنيدازول[47] أو النيفورتيموكس. لكن كلا الدوائين محدودان من حيث قدرتهما على العلاج الطفيلي (قدرته على القضاء على المثقبيات الكروزية من الجسم بشكل كامل)، خصوصاً في الحالات المزمنة، وقد تم تسجيل حالات قاومت فيها الطفيليات هذه العقاقير.[48]
تظهر الدراسات بأن العلاج باستخدام مضادات الطفيليات يؤدي إلى الشفاء في حوالي (60-85)% من المرضى البالغين، وأكثر من (90)% من الرضع إذا تم إعطاء العلاج خلال السنة الأولى من المرحلة الحادة من المرض. أما الأطفال (الذين تتراوح أعمارهم بين 6 و12 سنة) المصابون بالمرحلة المزمنة من المرض، فتبلغ نسبة الشفاء لديهم حوالي (60)% عند استخدام البنزنيدازول. مع أن نسبة الشفاء من المرض تنخفض مع زيادة مدة الإصابة، فإن العلاج باستخدام البنزنيدازول يبطئ من بداية أمراض القلب في البالغين المصابين بالمرحلة المزمنة من المرض.[11][21]
إن علاج المرحلة المزمنة من المرض في النساء قبل أو خلال الحمل لا يقلل من احتمال نقل المرض إلى الجنين. وبالمثل، فإنه من غير الواضح فيما إذا كان العلاج الوقائي خلال المرحلة المزمنة من المرض مفيداً للأشخاص الذين سيتعرضون لنقص (تثبيط) المناعة (على سبيل المثال عند الأشخاص الذين ستنقل أعضاء لهم) أو في الأشخاص ضعيفي المناعة (مثل المصابين بفَيروس العَوَزِ المَناعِيِّ البَشَرِيّ، الإيدز).[21]
في المرحلة المزمنة من المرض، يتضمن العلاج التحكم بمظاهر المرض السريرية. على سبيل المثال، فإن الناظمة القلبية والأدوية المستخدمة لعلاج نبضات القلب غير المنتظمة، مثل الدواء المضاد لاضطراب النظم المسمى بأميودارون، قد يساهم في إنقاذ حياة شخص يعاني من أمراض قلب مزمنة،[49] بينما قد يحتاج المريض لعملية جراحية للتخلص من التضخم في الأمعاء. لكن الشفاء غير ممكن في هذه المرحلة من المرض. الأمراض القلبية المزمنة التي يسببها مرض شاغاس هي أحد الأسباب الرئيسية للقيام بعمليات زراعة القلب. لكن وحتى وقتٍ قريبٍ، كان داء شاغاس يعتبر مانعاً لإجراء عملية زراعة القلب، فأضرار القلب قد تعود مجدداً لأن الطفيليات من المتوقع أن تنتهز الفرصة التي يقدمها لها كابت (مثبط) المناعة الذي يتبع العملية الجراحية.[50]
كان من الملاحظ أن نسبة بقاء المصابين بمرض شاغاس على قيد الحياة ازدادت بشكل واضح عند استخدام جرعات أقل من الدواء الكابت للمناعة سايكلوسبورين. حديثاً اكتشف بأن المعالجة المباشرة لعضلات القلب باستخدام الخلايا الجذعية عن طريق نقل خلايا نخاع العظم أدى بشكل ملحوظ إلى التخفيف من أخطار فشل القلب عند المصابين بمرض شاغاس.[51]

يتأثر حوالي ثماني إلى عشرة ملايين شخص بداء شاغاس يسكنون في بلدان أمريكا اللاتينية التي ينتشر فيها المرض، بالإضافة إلى ما بين300 و400 ألف شخص يسكنون في مناطق لا ينتشر فيها المرض، مثل إسبانيا والولايات المتحدة. يصاب بداء بشاغاس حوالي 41200 شخصاً سنوياً في البلدان التي ينتشر فيها المرض، إضافةً إلى 14400 رضيعاً يولدون مصابين بالمرض سنوياً.[11][21][52] في 2010، أدى المرض لوفاة 10300 شخصاً مقارنة بالوفيات عام 1990 التي وصل عددها إلى 9300.[53]
يوجد المرض في 18 بلداً متفرقاً في القارات الأمريكية، تتراوح بين أمريكا الجنوبية وشمال الأرجنتين.[12] يوجد داء شاغاس في منطقتين بيئيتين مختلفتين؛ في المنطقة الشمالية المخروطية يعيش الناقل الرئيسي للمرض داخل وبالقرب من المناطق السكنية. في أمريكا الوسطى والمكسيك، يعيش الناقل الرئيسي في داخل المساكن وفي المناطق غير المسكونة أيضاً. في كلتا المنطقتين، يتواجد الداء بشكل حصري في المناطق القروية، حيث يتكاثر الترياتوم ويتغذى على أكثر من 150 صنفاً من 24 عائلة مختلفة من الثّدييّات الأليفة والبرية الموجودة، ويتغذى أيضاً على الإنسان، الذي يُعتبر مخزنا طبيعيا للتريبانوسوما الكروزية.[54]
على الرغم من أن حشرات الترياتوم تتغذى على الطيور، إلا أنه يبدو أنها حصينة ضد الإصابة بالعدوى، وبالتالي فهي لا تعتبر مخازن للمثقبية الكروزية. حتى عندما يتم القضاء على مستعمرات الحشرات في أحد البيوت وفي مساكن الحيوانات الأليفة المجاورة، فإنها تعود للظهور مجدداً من النباتات أو الحيوانات التي تعتبر جزءاً من دورة العدوى القديمة الحرجية (في الحيوانات البرية). وهذا يكثر حدوثه في الناطق السهلية العشبية المفتوحة، لوجود أشجار مبعثرة بين المناطق السكانية.[55]
إن المخزن الأساسي للمثقبية الكروزية في الحيوانات البرية في أمريكا يتضمن الأبوسوم، والراكونات، والمدرع، والسناجب، الجيروذات، والفئران.[56] الأوبوسوم هو من أهم المخازن؛ لأن الطفيليات بإمكانها إنهاء دورة حياتها في الغدد الشرجية لهذا الحيوان دون الحاجة لإعادة الدخول إلى الحشرة الناقلة.[56] ينتشر مرض شاغاس في الأوبوسوم في أمريكا بنسبة تتراوح بين (8.3)% حتى (37.5)%.[57]
توصلت دراسات أقيمت على راكونات في الجنوب الشرقي إلى أن نسبة الإصابات تتراوح بين (47)%[58] إلى (15.5)%.[56] أما الدراسات على نسبة انتشار المرض في المدرعات فأقيمت في لويزيانا، وتشير إلى أن نسبة الإصابة تتراوح ما بين (1.1)%[57] إلى (28.8)%.[59] بالإضافة إلى هذا، فإن القوارض الصغيرة مثل السناجب والفئران والجرذان تلعب دوراً مهماً في دورة العدوى الحرجية، وهذا بسبب حب تغذية الحشرات الناقلة للعدوى عليهم. كما أظهرت دراسة في تكساس أن (17.3)% هو معدل انتشار المثقبية الكروزية وتمت هذه الدراسة على 75 نموذجاً يمثلون 4 أنواع مختلفة من القوارض الصغيرة.[60]
يعتبر داء شاغاس في مرحلته المزمنة أحد أضخم المشاكل الصحية في العديد من البلدان في أمريكا اللاتينية، على الرغم من فاعلية الإجراءات الصحية والإجراءات الوقائية التي تم اتخاذها، مثل القضاء على الحشرات الناقلة للعدوى. ومع ذلك، فقد تمت العديد من الإنجازات عند محاربة المرض في أمريكا اللاتينية؛ فقد تم خفض نسبة الإصابة في الأطفال والشباب في بلدان المخروط الجنوبي بنسبة (72)%، وتم الإعلان أنه ما لا يقل عن ثلاثة بلدان (الأورغواي في 1997، تشيلي في 1999، وفي البرازيل في 2006) أصبحت خالية تماماً من نواقل المرض والمعديات.[21][61][62] في الأرجنتين، تم وقف انتقال العدوى في 13 مقاطعة من المقاطعات التسعة عشرة المُستوطَنة،[61] كما تمّ إحراز تقدم كبير نحو تحقيق هذا الهدف في كل من باراغواي وبوليفيا.
إن فحص الدم المتبرع به، وفحص مكوناته، وفحص الأعضاء المتبرع بها، إضافةً إلى الخلايا والأنسجة المتبرع بها ومنتجاتهما للبحث عن المثقبية الكروزية، أصبح إجبارياً في جميع البلدان التي ينتشر فيها المرض، وقد تم تطبيق هذا[63] ما يقارب 30000 شخصٍ مصابٍ يعيشون في أمريكا، وهذا على الأغلب بسبب الهجرات من بلدان أمريكا اللاتينية.[64] وكانت هناك 23 حالة تم الحصول عليها من حالات البق المُقَبِّل في الولايات المتحدة بين عامي 1955 و2014.[65] مع تزايد تحركات السكان، أصبح احتمال انتقال العدوى عن طريق نقل الدم أكثر أهمية في الولايات المتحدة. يتم الآن فحص منتجات الدم والأنسجة المنقولة عن طريق الدم بشكل نشط في الولايات المتحدة، وبالتالي معالجة هذه المخاطر وتقليلها.[66]

سمي المرض باسم الطبيب وعالم الأوبئة البرازيلي كارلوس شاغاس، الذي قام بوصف المرض لأول مرة في 1909.[67][68][69][70] لم يكن المرض يعتبر مشكلةَ صحة عموميةٍ عند الإنسان حتى الستينيات من القرن الماضي (تم تجاهل الوباء الذي ظهر في البرازيل في 1920 عالمياً[71]). اكتشف الدكتور شاغاس بأن أمعاء ترياتوميدي (الآن الرَّضُوفِيَّات: الترياتوم) تحتوي على كائن أولي سوطي، وهو نوع جديد من فصيلة المثقبيات التريبانوسوما، وتمكن العالم عن طريق التجربة من إثبات أن العدوى يمكن أن تنتقل إلى قرود القشة عندما تعضها حشرة حاملة للمرض. وبينت دراساتُ لاحقة أن السعادين السنجابية أيضاً معرضةٌ للإصابة بالعدوى.[72]
قام شاغاس بتسمية الطفيليات المعدية بالمثقبية الكروزية وسماها لاحقاً ذاك العام باسم المتثاقبة الكروزية (بالإنجليزية: Schizotrypanum cruzi)[67] تشريفاً لأوسوالدو كروز ،[69] الطبيب وعالم الأوبئة البرازيلي المعروف الذي قام بمحاربة أوبئة من الحمى الصفراء، والجدري، والطاعون الدبلي في ريو دي جنيرو ومدن أخرى في بداية القرن العشرين. وكان شاغاس أول من اكتشف ووضح الطفيليات الفطرية المُتَكَيِّسَةُ الرِّئَوِيَّة بدون علم، وربطت هذه الطفيليات بعدها بالفينسيكليدين المعروف (التهاب المُتَكَيِّسَةِ الرِّئَوِيَّة في مرضى الإيدز).[68] وأدى الخلط بين دورة حياة هذين المسببين للأمراض لأن يميز جنس المتثاقبة الكروزية، لكن اتّباعه لوصف غيره للمتكيسة الرئوية كجنس مستقل، أدى به إلى العودة لاستخدام مصطلح المثقبية الكروزية.
كان يعرف داء شاغاس بداء شاغاس-مازا في الأرجنتين، تكريماً لسلفادور مازا الطبيب الأرجنتيني الذي بدأ بالبحث في هذا المرض في عام 1926، والذي أصبح على مر السنين الباحث الأساسي في هذا المرض في البلاد كلها.[73] في عام 1927، قدم مازا أول دليل علمي على وجود المثقبية الكروزية في الأرجنتين، مما أدى في النهاية إلى دعم الكليات الطبية المحلية والأوروبية له وتلقيه الدعم من صانعي القانون في الحكومة الأرجنتينية.[74]
من المعتقد بأن شارلز داروين قد يكون عانى من داء شاغاس بسبب عضة الحشرة السوداء العظيمة المنتشرة في بامباس (فينشوكا) (انظر مرض شارلز داروين). قام داروين بتدوين الأحداث في مذكراته رحلة البيجل التي قام بها في مارس من عام 1835 إلى شرق الأنديز بالقرب من الميندوزا. كان داروين شاباً وكانت حالته الصحية جيدة بالعادة، وإن كان قبلها بستة أشهر قد مرض لمدة شهر بالقرب من فالبارايسو، لكن في عام 1837، بعد مرور عام تقريباً على عودته إلى إنجلترا، بدأ يعاني بشكل متقطع من مجموعة غريبة من الأعراض المرضية، مما أدى به لأن يصبح مقعداً لجزء كبير من بقية حياته. وقد لاقت المحاولات لفحص بقايا داروين في دير ويست منستر باستخدام تقنية تفاعل البلمرة التسلسلي الحديثة معارضةً شديدةً من قبل أمين الدير.[75]
بينت العديد من التجارب العلاجية على الحيوانات أملاً في إيجاد دواء للمرض؛ وتشمل هذه التجارب مثبّطات إنزيم أوكسيدوسكوالين سايكليز وسكوالين سينثيز[76][77] ومثبطات سيستين بروتياز [76][78] ديرماسيبتن التي تم جمعها من ضفادع جنس ضفدع الورق (ضفدع الورق الجبلي وضفدع الورق المميز),[79] السيسكويتربين لاكتون ديهايدروليوكوداين الذي يؤثر على نمو التريبانوسوما الكروزية المستنبتة في مرحلة الشعرورة، [80] ومثبطات امتصاص البيورين،[76] ومثبطات الإنزيمات المشاركة في عمليات أيض التريبانوثيون.[81] ومن المأمول أن يتم الكشف عن أهداف دوائية جديدة بعد تسلسل جينوم التريبانوسوما الكروزية.[82]
لمرض شاغاس تأثير واضح على اقتصاد الولايات المتحدة الأمريكية واقتصاد العالم؛ حيث تقدر تكلفة العلاج في الولايات المتحدة الأمريكية بما يقارب 900 مليون دولار سنوياً، وهذا يشمل تأمين العلاج في المستشفى والأجهزة الطبية مثل صانع الخطو (منظم النبض). أما التكلفة العالمية فتقدر بحوالي 7 مليارات دولار.[83]
أظهرت دراسة بأن استخدام الميغازول أكثر نشاطاً ضد مرض شاغاس من البنزنيدازول ولكن هذا لم يُدرس على الإنسان حتى الآن.[84] فيكسينيدازول، وهو دواء قديم أعيد اكتشافه لهذا الهدف يتم اختباره في الدور الثاني من التجارب السريرية.[85] وُجد أنّ مطعوم (TcVac3) ضد مرض شاغاس كان فعالاً على الفئران، وهنالك خطط لدراسة فاعليته على الكلاب. يؤمل بأن يكون هذا المطعوم متوافراً بشكل تجاري بحلول عام 2018.[86]
Seamless Wikipedia browsing. On steroids.
Every time you click a link to Wikipedia, Wiktionary or Wikiquote in your browser's search results, it will show the modern Wikiwand interface.
Wikiwand extension is a five stars, simple, with minimum permission required to keep your browsing private, safe and transparent.